Хроническая лимфовенозная недостаточность нижних конечностей код по мкб 10
Содержание
- Описание
- Дополнительные факты
- Патогенез
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Хроническая венозная недостаточность.
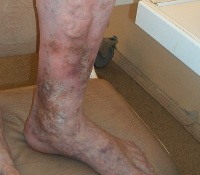
Хроническая венозная недостаточность
Описание
Хроническая венозная недостаточность (ХВН). Патология, обусловленная нарушением венозного оттока в нижних конечностях. По данным зарубежных флебологов, от 15 до 40% населения развитых стран страдает теми или иными заболеваниями венозной системы, причем у 25% пациентов выявляются признаки хронической венозной недостаточности. К развитию хронической венозной недостаточности приводят длительная варикозная болезнь, перенесенный тромбофлебит, врожденные аномалии в строении венозной системы. При ХВН отмечаются отеки и пигментные нарушения голеней, утомляемость и тяжесть в ногах, судороги по ночам. Прогрессирующая венозная недостаточность вызывает появление трофических язв.
Дополнительные факты
Хроническая венозная недостаточность (ХВН). Патология, обусловленная нарушением венозного оттока в нижних конечностях. По данным зарубежных флебологов, от 15 до 40% населения развитых стран страдает теми или иными заболеваниями венозной системы, причем у 25% пациентов выявляются признаки хронической венозной недостаточности. Российские исследования в области флебологии говорят о том, что при детальном обследовании признаки ХВН определяются у каждого второго россиянина в возрасте от 20 до 50 лет, причем от 5 до 15% населения страдает от декомпенсированной хронической венозной недостаточности, которая в 4% случаев сопровождается трофическими язвами. Широкая распространенность этого патологического состояния обусловлена прямохождением, вследствие которого повышенная нагрузка на вены нижних конечностей становится практически неизбежной.
В качестве важнейшей проблемы, оказывающей негативное влияние на развитие и прогрессирование ХВН, следует отметить позднее обращение пациентов за врачебной помощью. Значительная часть больных полагает, что симптомы хронической венозной недостаточности являются нормальным следствием утомления и продолжительных статических нагрузок. Некоторые недооценивают тяжесть патологии и не отдают себе отчет в том, к каким осложнениям может привести ХВН. Наряду с недостатком информации, определенную негативную роль играет реклама «чудодейственных» средств, которые якобы могут полностью устранить венозную патологию. В настоящее время медицинскую помощь получает всего около 8% больных с ХВН.
Нередко хроническую венозную недостаточность путают с варикозным расширением вен нижних конечностей. Однако, эти состояния не тождественны. ХВН может выявляться и при отсутствии видимых изменений поверхностных вен на ногах. Хроническая венозная недостаточность развивается, как следствие ряда врожденных и приобретенных патологических состояний, приводящих к нарушению оттока по глубоким венам нижних конечностей.

Хроническая венозная недостаточность
Патогенез
Кровь из нижних конечностей оттекает через глубокие (90%) и поверхностные (10%) вены. Отток крови снизу вверх обеспечивает ряд факторов, важнейшим из которых является сокращение мышц при физической нагрузке. Мышца, сокращаясь, давит на вену. Под действием силы тяжести кровь стремится вниз, однако ее обратному оттоку препятствуют венозные клапаны. В результате обеспечивается нормальный ток крови по венозной системе. Сохранение постоянного движения жидкости против силы тяжести становится возможным, благодаря состоятельности клапанного аппарата, стабильному тонусу венозной стенки и физиологическому изменению просвета вен при изменении положения тела.
В случае, когда страдает один или несколько элементов, обеспечивающих нормальное движение крови, запускается патологический процесс, состоящий из нескольких стадий. Расширение вены ниже клапана приводит к клапанной несостоятельности. Из-за постоянного повышенного давления вена продолжает расширяться снизу вверх. Присоединяется венозный рефлюкс (патологический сброс крови сверху вниз). Кровь застаивается в сосуде, давит на стенку вены. Проницаемость венозной стенки увеличивается. Плазма через стенку вены начинает пропотевать в окружающие ткани. Ткани отекают, их питание нарушается.
Недостаточность кровообращения приводит к накоплению в мелких сосудах тканевых метаболитов, локальному сгущению крови, активизации мактофагов и лейкоцитов, увеличению количества лизосомальных ферментов, свободных радикалов и местных медиаторов воспаления. В норме часть лимфы сбрасывается через анастомозы в венозную систему. Повышение давления в венозном русле нарушает этот процесс, приводит к перегрузке лимфатической системы и нарушению оттока лимфы. Нарушения трофики усугубляются. Образуются трофические язвы.
Причины
Хроническая венозная недостаточность может возникать при следующих состояниях:
• длительно текущем варикозном расширении вен нижних конечностей;
• посттромбофлебитическом синдроме;
• врожденной патологии глубокой и поверхностной венозных систем (врожденная гипо- или аплазия глубоких вен — синдром Клиппель-Треноне, врожденные артериовенозные свищи – синдром Парке-Вебера-Рубашова).
Иногда хроническая венозная недостаточность развивается после перенесенного флеботромбоза. В последние годы в качестве одной из причин, приводящих к развитию ХВН, выделяют флебопатии – состояния, при которых венозный застой возникает в отсутствие инструментальных и клинических признаков патологии венозной системы. В редких случаях хроническая венозная недостаточность развивается после травм.
Существует ряд неблагоприятных факторов, при которых возрастает риск развития хронической венозной недостаточности:
• Генетическая предрасположенность. К развитию патологии приводит генетически обусловленная недостаточность соединительной ткани, которая становится причиной слабости сосудистой стенки вследствие недостатка коллагена.
• Женский пол. Возникновение хронической венозной недостаточности обусловлено высоким уровнем эстрогенов, повышенной нагрузкой на венозную систему в период беременности и родов, а также более высокой продолжительностью жизни.
• Возраст. У людей старшего поколения вероятность развития ХВН увеличивается в результате длительного воздействия неблагоприятных факторов.
• Прием гормональных контрацептивов и других гормонсодержащих препаратов (вследствие повышения уровня эстрогенов).
• Недостаточная двигательная активность, ожирение.
• Продолжительные статические нагрузки (долгие поездки в транспорте, стоячая или сидячая работа), постоянный подъем тяжестей.
• Хронические запоры.
Классификация
В настоящее время российские флебологи используют следующую классификацию ХВН:
• Степень 0. Симптомы хронической венозной недостаточности отсутствуют.
• Степень 1. Пациентов беспокоят боли в ногах, чувство тяжести, преходящие отеки, ночные судороги.
• Степень 2. Отеки становятся стойкими. Визуально определяется гиперпигментация, явления липодерматосклероза, сухая или мокнущая экзема.
• Степень 3. Характеризуется наличием открытой или зажившей трофической язвы.
Степень 0 была выделена клиницистами не случайно. На практике встречаются случаи, когда при выраженном варикозном изменении вен пациенты не предъявляют никаких жалоб, и симптомы хронической венозной недостаточности полностью отсутствуют. Тактика ведения таких больных отличается от тактики лечения пациентов с аналогичной варикозной трансформацией вен, сопровождающейся ХВН 1 или 2 степени.
Существует международная классификация хронической венозной недостаточности (система CEAP), учитывающая этиологические, клинические, патофизиологические и анатомо-морфологические проявления ХВН.
Классификация ХВН по системе CEAP: Клинические проявления:
• 0 – визуальные и пальпаторные признаки болезни вен отсутствуют;
• 1 – телеангиоэктазии;
• 2 – варикозно расширенные вены;
• 3 – отеки;
• 4 – кожные изменения (гиперпигментация, липодерматосклероз, венозная экзема);
• 5 – кожные изменения при наличии зажившей язвы;
• 6 – кожные изменения при наличии свежей язвы. Этиологическая классификация:
• причиной ХВН является врожденная патология (EC);
• первичная ХВН с неизвестной причиной (EP);
• вторичная ХВН, развившаяся вследствие тромбоза, травмы (ES). Анатомическая классификация.
Отражает сегмент (глубокие, поверхностные, коммуникантные), локализацию (большая подкожная, нижняя полая) и уровень поражения. Классификация с учетом патофизиологических аспектов ХВН:
• ХВН с явлениями рефлюкса (PR);
• ХВН с явлениями обструкции (PO);
• ХВН с явлениями рефлюкса и обструкции (PR,O).
При оценке ХВН по системе CEAP применяется система баллов, где каждый признак (боль, отек, хромота, пигментация, липодерматосклероз, язвы, их длительность, количество и частота рецидивов) оцениваются в 0, 1 или 2 балла.
В рамках системы CEAP применяется также шкала снижения трудоспособности, согласно которой:
• 0 – полное отсутствие симптомов;
• 1 – присутствуют симптомы ХВН, пациент трудоспособен и не нуждается в поддерживающих средствах;
• 2 – пациент может работать полный день, только если использует поддерживающие средства;
• 3 – пациент нетрудоспособен, даже если использует поддерживающие средства.
Симптомы
ХВН может проявляться разнообразной клинической симптоматикой. На ранних стадиях появляется один или несколько симптомов. Пациентов беспокоит тяжесть в ногах, усиливающаяся после длительного нахождения в вертикальном положении, преходящие отеки, ночные судороги. Отмечается гипер- (реже – гипо-) пигментация кожи в дистальной трети голени, сухость и потеря эластичности кожных покровов голеней. Варикозно расширенные вены в начальной стадии хронической венозной недостаточности появляются не всегда.
Внешние изменения. Запор. Ломота в теле. Судороги.
Диагностика
Диагноз выставляется на основании анамнестических данных, жалоб пациента, результатов объективного и инструментального исследования. Заключение о степени нарушения венозного оттока делается на основании УЗДГ вен нижних конечностей и дуплексного ангиосканирования. В некоторых случаях для уточнения причины ХПН производится рентгенконтрастное исследование (флебография).
Лечение
При определении тактики лечения хронической венозной недостаточности, следует четко понимать, что ХВН – системный патологический процесс, который невозможно устранить, удалив одну или несколько поверхностных варикозно расширенных вен. Целью терапии является восстановление нормальной работы венозной и лимфатической системы нижних конечностей и предупреждение рецидивов.
Общие принципы лечения ХВН:
• Терапия должна быть курсовой. Одним пациентам показаны короткие или эпизодические курсы, другим – регулярные и длительные. Средняя продолжительность курса должна составлять 2-2,5 месяца.
• Прием лекарственных препаратов необходимо комбинировать с другими способами лечения ХВН.
• Лечение при ХВН должно подбираться индивидуально.
• Для достижения хороших результатов необходимо активное участие больного. Пациент должен понимать суть своей болезни и последствия отступлений от рекомендаций врача.
Основное значение в процессе лечения ХВН имеют консервативные методики: лекарственная терапия (флеботробные средства) и создание дополнительного каркаса для вен (эластическая компрессия). Препараты для местного применения: раневые покрытия, мази, кремы, антисептики и кремы назначаются при наличии соответствующих клинических проявлений. В некоторых случаях показаны кортикостероидные препараты.
Хирургическое лечение проводится для устранения патологического венозного сброса и удаления варикозно расширенных вен (флебэктомия). В оперативном лечении нуждается около 10% пациентов с хронической венозной недостаточностью. При развитии ХВН на фоне варикоза часто прибегают к малоинвазивной минифлебэктомии.
Профилактика
Профилактика ХВН включает в себя зарядку, регулярные прогулки, предупреждение запоров. Необходимо по возможности ограничить время нахождения в статическом положении (стояние, сидение). Следует исключить бесконтрольный прием гормональных препаратов. Пациентам из группы риска, особенно – при назначении эстрогенов показано ношение эластичных чулок.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
I80 Флебит и тромбофлебит
Включено:
воспаление вены
гнойный флебит
перифлебит
эндофлебит
Исключено:
постфлебитический синдром (I87.0)
тромбофлебит мигрирующий (I82.1)
флебит и тромбофлебит:
— внутричерепной и спинномозговой, септический или БДУ (G08)
— внутричерепной непиогенный (I67.6)
— осложняющие:
— аборт, внематочную или молярную беременность (O00-O07,
O08.7)
— беременность, роды и послеродовой период (O22.-, O87.-)
— портальной вены (K75.1)
— спинномозговой непиогенный (G95.1)
I80.0 Флебит и тромбофлебит поверхностных сосудов нижних конечностей
I80.1 Флебит и тромбофлебит бедренной вены
I80.2 Флебит и тромбофлебит других глубоких сосудов нижних конечностей
I80.3 Флебит и тромбофлебит нижних конечностей неуточненный
I80.8 Флебит и тромбофлебит других локализаций
I80.9 Флебит и тромбофлебит неуточненной локализации
I81 Тромбоз портальной вены
Исключено: флебит портальной вены (K75.1)
I82 Эмболия и тромбоз других вен
Исключено:
эмболия и тромбоз вен:
— брыжеечных (K55.0)
— внутричерепных и спинномозговых, септические или БДУ (G08)
— внутричерепных, непиогенные (I67.6)
— коронарных (I21-I25)
— легочных (I26.-)
— мозговых (I63.6, I67.6)
— нижних конечностей (I80.-)
— осложняющие:
— аборт, внематочную или молярную беременность (O00-O07, O08.8)
— беременность, роды и послеродовой период (O22.-, O87.-)
— портальных (I81)
— спинномозговых, непиогенные (G95.1)
I82.0 Синдром Бадда-Киари
I82.1 Тромбофлебит мигрирующий
I82.2 Эмболия и тромбоз полой вены
I82.3 Эмболия и тромбоз почечной вены
I82.8 Эмболия и тромбоз других уточненных вен
I82.9 Эмболия и тромбоз неуточненной вены
I83 Варикозное расширение вен нижних конечностей
Исключено: осложняющее:
— беременность (O22.0)
— послеродовой период (O87.8)
I83.0 Варикозное расширение вен нижних конечностей с язвой
I83.1 Варикозное расширение вен нижних конечностей с воспалением
I83.2 Варикозное расширение вен нижних конечностей c язвой и воспалением
I83.9 Варикозное расширение вен нижних конечностей без язвы или воспаления
I84 Геморрой
Включено:
варикозное расширение вен ануса или прямой кишки
геморроидальные узлы
Исключено: осложняющий:
— беременность (O22.4)
— роды или послеродовой период (O87.2)
I84.0 Внутренний тромбированный геморрой
I84.1 Внутренний геморрой с другими осложнениями
I84.2 Внутренний геморрой без осложнения
I84.3 Наружный тромбированный геморрой
I84.4 Наружный геморрой с другими осложнениями
I84.5 Наружный геморрой без осложнения
I84.6 Остаточные геморроидальные кожные метки
I84.7 Тромбированный геморрой неуточненный
I84.8 Геморрой с другими осложнениями неуточненный
I84.9 Геморрой без осложнения неуточненный
I85 Варикозное расширение вен пищевода
I85.0 Варикозное расширение вен пищевода с кровотечением
I85.9 Варикозное расширение вен пищевода без кровотечения
I86 Варикозное расширение вен других локализаций
Исключено:
варикозное расширение вен неуточненной локализации (I83.9)
варикозное расширение вен сетчатки (H35.0)
I86.0 Варикозное расширение подъязычных вен
I86.1 Варикозное расширение вен мошонки
I86.2 Варикозное расширение вен таза
I86.3 Варикозное расширение вен вульвы
Исключено: осложняющее:
— беременность (O22.1)
— роды и послеродовой период (O87.8)
I86.4 Варикозное расширение вен желудка
I86.8 Варикозное расширение вен других уточненных локализаций
I87 Другие поражения вен
I87.0 Постфлебитический синдром
I87.1 Сдавление вен
Исключено: легочной (I28.8)
I87.2 Венозная недостаточность (хроническая) (периферическая)
I87.8 Другие уточненные поражения вен
I87.9 Поражение вены неуточненное
I88 Неспецифический лимфаденит
Исключено:
болезнь, вызванная вирусом иммунодефицита человека [ВИЧ], проявляющаяся в виде генерализованной лимфаденопатии (B23.1)
острый лимфаденит, кроме брыжеечного (L04.-)
увеличение лимфатических узлов БДУ (R59.-)
I88.0 Неспецифический брыжеечный лимфаденит
I88.1 Хронический лимфаденит, кроме брыжеечного
I88.8 Другие неспецифические лимфадениты
I88.9 Неспецифический лимфаденит неуточненный
I89 Другие неинфекционные болезни лимфатических сосудов и лимфатических узлов
Исключено:
врожденный лимфоотек (Q82.0)
лимфоотек после мастэктомии (I97.2)
увеличение лимфатических узлов БДУ (R59.-)
хилоцеле:
— оболочки влагалищной (нефиляриозное) БДУ (N50.8)
— филяриозное (B74.-)
I89.0 Лимфоотек, не классифицированный в других рубриках
I89.1 Лимфангит
Исключено: острый лимфангит (L03.-)
I89.8 Другие уточненные неинфекционные болезни лимфатических сосудов и лимфатических узлов
I89.9 Неинфекционная болезнь лимфатических сосудов и лимфатических узлов неуточненная
Источник
- Описание
- Причины
- Симптомы (признаки)
- Лечение
Краткое описание
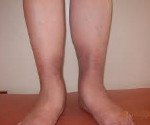
Лимфедема — отёк тканей, обусловленный лимфостазом. В 91% случаев локализуется на нижних конечностях, где условия для оттока лимфы наименее благоприятны. По некоторым подсчетам, в мире существует от 140 до 250 больных лимфедемой, в большинстве случаев вызванной филариозом. Преобладающий пол — женский (5:1). Преобладающий возраст: юношеская лимфедема — 15–30 лет, поздняя лимфедема — после 30 лет.
Код по международной классификации болезней МКБ-10:
- I89.0 Лимфоотек, не классифицированный в других рубриках
- Q82.0 Наследственная лимфедема
Причины
Этиология • Врождённая патология лимфатической системы • Осложнение рожи конечностей (70%) • Компонент хронической венозной недостаточности • В развитых странах чаще обусловлена обструкцией, вызванной опухолями, хирургическими операциями (например, после мастэктомии), разрушением лимфатической системы лучевой терапией. Мастэктомия, сочетающаяся с подмышечной лимфаденэктомией и лучевой терапией, осложняется лимфедемой в 10 — 40% случаев • В менее развитых странах частая причина обструкции — паразитарное поражение (Wuchereria bancrofti).
Патогенез • Недостаточность транспортной функций лимфатической системы • При снижении лимфооттока более чем на 80% скорость образования интерстициальной жидкости начинает преобладать над возвратом лимфы. Белки высокого молекулярного веса, не способные проникать через стенки венозных капилляров, начинают депонироваться в интерстиции • В результате развивается лимфедема, характеризующаяся очень высокой концентрацией белка (1,0–5,5 г/мл) Высокое онкотическое давление в интерстиции способствует аккумуляции добавочных количеств воды • Накопление интерстициальной жидкости приводит к расширению оставшихся лимфатических сосудов и недостаточности их клапанов. Происходит обратный сброс лимфы из подкожных тканей в сплетения дермы. Стенки лимфатических сосудов фиброзируются. В их просвете образуются фибриновые тромбы, облитерирующие большинство оставшихся лимфатических каналов • Возможно образование спонтанных лимфовенозных шунтов • Отложения белка в интерстиции провоцируют воспалительную реакцию. Активация макрофагов приводит к деструкции эластических волокон и образованию фиброзной ткани • Позднее нарушается локальный иммунный ответ. Присоединяются хронические инфекции • Возможно злокачественное перерождение в лимфангиосаркому.
Патоморфология • Поражение лимфатических сосудов: закупорка, разрушение, гипоплазия • Прогрессирующее и необратимое образование фиброзных тканей, ведущее к утолщению конечности.
Классификация • Первичная: врождённая (простая и семейная болезнь Милроя), идиопатическая (гипоплазия, гиперплазия лимфатических сосудов, недостаточность клапанов). Большинство случаев первичной лимфедемы относят к юношеской • Вторичная: воспалительная (рожа и другие острые и хронические воспалительные процессы кожи, подкожной клетчатки, лимфатических сосудов и узлов), невоспалительная (посттравматические изменения, удаление лимфатических узлов, сдавление).
Симптомы (признаки)
Клиническая картина • Отёк — на начальных стадиях возникает в дистальных отделах конечностей (лодыжки при поражении ног), далее распространяется в проксимальном направлении. Распространение отёка медленное, обычно в течение нескольких месяцев. Первоначально при надавливании на кожу возникает ямка, однако вскоре ткани становятся жёсткими и ямка не образуется (характерный признак лимфедемы) • «Лимонная корочка» и чешуйчатые наслоения на коже. Иногда её поверхность становится бородавчатой (веррукозной). Возникают глубокие складки и трещины • Как правило, не наблюдаются пигментация и изъязвление кожи.
Специальные исследования • Сцинтилимфография позволяет поставить диагноз в 80–90% случаев • Лимфангиография — применение не желательно, поскольку она провоцирует рубцевание и облитерацию оставшихся лимфатических сосудов вследствие воспаления эндотелия • КТ и МРТ при подозрении на онкологическую этиологию лимфедемы • Допплерография — для исключения первичного тромбоза глубоких вен конечности.
Дифференциальная диагностика — отёки, связанные с патологией артериальных и венозных сосудов, заболеваниями сердца, почек, печени, опухолями брюшной полости.
Лечение
ЛЕЧЕНИЕ
Диета. Ограничение поваренной соли и жидкости.
Консервативная терапия • Возвышенное положение поражённой конечности • Снижение массы тела • Ношение эластических чулок • Пневмомассаж • Мочегонные средства.
Хирургическое лечение — паллиативное по сути; многие вмешательства чрезмерно опасны • Операции, уменьшающие толщину конечности путём иссечения кожи, подкожной клетчатки и фасции • Резекционно — пластические операции, направленные на восстановление оттока лимфы из поражённых областей в здоровые или из патологически изменённых тканей надфасциальной области в подфасциальную • Реконструктивные микрохирургические операции на лимфатических сосудах и узлах •• Наложение соустья между лимфатическим узлом и близлежащей веной •• Создание прямого лимфовенозного анастомоза между магистральными лимфатическими сосудами медиального коллектора и подкожными венами из системы большой или малой подкожной вены.
Прогноз. Полного излечения лимфедемы не происходит. Терапия должна продолжаться пожизненно.
Синоним. Отёк лимфангиэктатический
МКБ-10 • I89.0 Лимфоотёк, не классифицированный в других рубриках • Q82.0 Наследственная лимфедема.
Примечания • Слоновость (элефантиаз) — значительное увеличение объёма нижних конечностей, иногда мошонки и половых губ, сопровождающееся склерозом и трофическими расстройствами кожи и подкожной клетчатки; обусловлено стойким лимфостазом • Лимфостаз (стаз лимфы, стаз серозный) — прекращение лимфотока, проявляющееся лимфангиэктазиями, отёками, слоновостью.
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Лимфедема».
Источник
