Хондропатия пяточной кости код мкб

Остеохондропатия пяточной кости также имеет второе название – болезнь Хаглунда-Шинца. Поражает преимущественно бугор пяточной кости.
В отличие от многих других патологий такого рода, это заболевание чаще всего поражает преимущественно девочек подросткового возраста.
Особенность заболевания
 Хондропатия пяточной кости или болезнь Шинца – заболевание, при котором поражается бугристый апофиз указанного сустава. В МКБ-10 классифицируется по коду М92.
Хондропатия пяточной кости или болезнь Шинца – заболевание, при котором поражается бугристый апофиз указанного сустава. В МКБ-10 классифицируется по коду М92.
Проявляется обычно данная патология у девочек возрастом 10-16 лет. У мальчиков же ее обнаруживают гораздо реже, а во взрослом возрасте встречается у единиц.
Примечательной чертой хондропатии пяточной кости является тот факт, что достаточно часто она поражает обе пятки.
Со временем болезнь сама проходит, хотя боли в пораженной области могут давать о себе знать достаточно долго. Поражает чаще всего остеохондропатия спортсменок, но и у малоактивных детей ее также обнаруживали.
В стопе пяточная кость является самой большой и имеет губчатую структуру. Учитывая, что на нее оказывается наибольшая нагрузка при ходьбе, беге, прыжках, то страдает она достаточно часто.
Но конкретно при данной патологии поражается выступающий участок, называемый также бугром пяточной кости. В процессе развивается асептический некроз. Из-за него часть тканей отторгается, а на их месте образовывается соединительная ткань.
Болезнь Шинца

Причины
Причин у такого заболевания может быть много. Помимо нарушения питания тканей, это могут быть:
- Частые травмы;
- Интенсивные нагрузки;
- Нарушения кровообращения;
- Неправильно подобранная обувь;
- Гормональные скачки;
- Наследственный фактор;
- Перенесенные инфекции;
- Нейротрофические расстройства.
Запускает процесс обычно повышенная механическая нагрузка на пяточную кость и сухожилия. За счет генетического фактора в отделе находится либо малое число сосудов, либо они сужены.
Дополнительным стимулом для начала асептического некроза становится инфекция или травмы, которые также неблагоприятно воздействуют на артерии и капилляры, нарушая их тонус.
В результате участок кости перестает получать в достаточном количестве необходимые питательные вещества и начинает отмирать. Примечательной чертой развивающегося процесса является отсутствие инфекционных агентов или воспалительного процесса в период прогрессирования заболевания.
Симптомы остеохондропатии пяточной кости

Результатом такого заболевания становится нарушение функциональности сустава, достаточно сильный болевой синдром и некоторая хромота.
Чаще всего заболевание развивается в период пубертатного созревания, но фиксировались как более ранние (7-8 лет), так и более поздние случаи проявления болезни.
Болезнь начинает проявляться себя рано. При этом боль может как сразу появиться с повышенной остротой, так и прогрессировать постепенно. Развивается данный симптом после нагрузок и может иметь сопутствующие проявления в виде припухлости.
В ночное время и во время отдыха симптоматика отсутствует, а вот в дневное время проявляется при принятии вертикального положения. Развивается, как правило, либо сразу, либо в течение нескольких минут после осуществления опоры на пятку.
По тяжести заболевание может различаться. Если у одних пациентов боль незначительна и хромота практически не проявляется, то другие могут испытывать настолько интенсивную симптоматику, что приходится пользоваться тростью или костылем. В последнем случае видно сразу желание пациента опираться только на переднюю и среднюю части стопы, избегая при этом пяток.
Чаще всего отмечался небольшой отек именно в области поражения. Проявлялись также признаки атрофии кожи также часто фиксировалась умеренно или слабовыраженная атрофия мышечных тканей в области голени.
Пораженная область имеет повышенную тактильную чувствительность и некоторые проявления парестезии кожи. процесс сгибания и разгибания стопы затруднен из-за боли.
Диагностика и анализы, к кому обратиться

Обращаются в случае проявления симптоматики сперва к терапевту или педиатру (в зависимости от возраста пациента), а позже идут на прием к профильным специалистам – хирургу, ортопеду, травматологу. Они, как правило, направляют на:
- Рентген;
- КТ;
- МРТ;
- Анализы крови и мочи.
В процессе обследования важно исключить другие заболевания такого типа.
К таковым относятся периостит, бурсит пятки, костный туберкулез, остеомиелит, злокачественные опухоли, острые воспалительные процессы. Если случаи сомнительны, то больной также может быть направлен к онкологу и фтизиатру.
Лечение
Лечение преимущественно консервативное. Применяется в основном медикаментозная терапия, а также лечение с помощью ЛФК. Важно понимать, что из-за специфичности хондропатии необходимо подходить к процессу в индивидуальном порядке.
Медикаментозно
Медикаментозная терапия в целом направлена на устранение симптомов заболевания. Для этого применяются обезболивающие препараты и НПВС.
Также обязательно в курс включаются те средства и БАДы, которые помогут пополнить дефицит питательных веществ в организме. Как правило, к ним относятся витамины (особенно группы В), минералы, другие вещества такого типа.
Если говорить о других типах лечения, то в зависимости от конкретной стадии и проявлений врачи могут принять решение о ношении больным некоторое время гипсового сапожка. Также применяются при данном заболевании ортопедические стельки и гелевые подпяточники.
Дополнительным лечением служит также физиотерапия. Обычно используется лечение озокеритом, электрофорезом, ультразвуком, микроволновой терапией. Если воздействие в комплексе не помогло, то врач принимает решение о проведении операции – невротомию большеберцового и подкожного нервов и их ответвлений. Такое вмешательство не только избавит от боли, но также лишит чувствительности отдел.
Физ. нагрузки
 Как было указано выше, пока присутствует острый болевой синдром, физнагрузки не применяются, а даже те, которые есть, уменьшают с помощью той же лангеты на ногу.
Как было указано выше, пока присутствует острый болевой синдром, физнагрузки не применяются, а даже те, которые есть, уменьшают с помощью той же лангеты на ногу.
После снятия симптоматики врачи обычно прописывают курс ЛФК, который поможет разработать сустав и улучшить его подвижность без травматизации.
О беге, прыжках, длительной ходьбе на время течения заболевания придется забыть.
Более того, врачи рекомендуют не носить обувь на плоской подошве, а потому ношение кроссовок – обязательного атрибута спортивных занятий – запрещено. Также нельзя заниматься силовыми нагрузками, если идет массивное давление на всю стопу, включая пятки.
Осложнения
Осложнений, как правило, нет после завершения цикла болезни. В редких случаях возможно сохранение болевого синдрома до периода окончания роста стопы.
Данная патология, как правило, проходит без последствий для пациента, что позволяет говорить об относительно благоприятном исходе.
Тем не менее никто не отменял правильное лечение, так как болезнь обычно продолжается около 1,5-2 лет, а за этот период при интенсивном синдроме есть риск выработки привычки неправильного хождения, что может спровоцировать другие патологии ОДА.
Прогноз
Прогноз в любом случае у заболевания благоприятный. Как правило, спустя 1,5-2 года от начала проявления симптоматики остеохондропатия пяточной кости завершает свой цикл и наступает полное выздоровление.
В редких случаях боль может сохраняться уже после восстановления, но по мере взросления больного все равно пройдет, особенно если осуществлять правильное лечение.
Почему болят пятки, смотрите в нашем видео:
Загрузка…
Источник
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Классификация
- Течение и стадии
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Остеохондропатии.
Остеохондропатии
Описание
Остеохондропатии. Группа цикличных, длительно текущих заболеваний, в основе которых лежит нарушение питания костной ткани с ее последующим асептическим некрозом. Вторичные клинические и рентгенологические проявления остеохондропатий связаны с рассасыванием и замещением разрушенных участков кости. К остеохондропатиям относятся болезнь Легга-Кальве-Пертеса, болезнь Остгуд-Шлаттера, Болезнь Келера, болезнь Шейермана-Мау, болезнь Шинца и тд Диагностика остеохондропатии основывается на УЗИ, рентгенологических и томографических данных. Лечение включает иммобилизацию, физиотерапию, витаминотерапию, ЛФК. По показаниям проводится хирургическое лечение.
Дополнительные факты
Остеохондропатии развиваются у пациентов детского и юношеского возраста, чаще поражают кости нижних конечностей, характеризуются доброкачественным хроническим течением и относительно благоприятным исходом. Подтвержденных данных о распространенности остеохондропатий в медицинской литературе не имеется.
Болезнь Пертеса.
Полное название – болезнь Легга-Кальве-Пертеса. Остеохондропатия тазобедренного сустава. Поражает головку тазобедренной кости. Чаще развивается у мальчиков в возрасте 4-9 лет. Возникновению остеохондропатии может предшествовать (не обязательно) травма области тазобедренного сустава.
Болезнь Пертеса начинается с легкой хромоты, к которой позже присоединяются боли в области повреждения, нередко отдающие в область коленного сустава. Постепенно симптомы остеохондропатии усиливаются, движения в суставе становятся ограниченными. При осмотре выявляется нерезко выраженная атрофия мышц бедра и голени, ограничение внутренней ротации и отведения бедра. Возможна болезненность при нагрузке на большой вертел. Нередко определяется укорочение пораженной конечности на 1-2 см, обусловленное подвывихом бедра кверху.
Остеохондропатия длится 4-4,5 года и завершается восстановлением структуры головки бедра. Без лечения головка приобретает грибовидную форму. Поскольку форма головки не соответствует форме вертлужной впадины, со временем развивается деформирующий артроз. С диагностической целью проводят УЗИ и МРТ тазобедренного сустава.
Для того, чтобы обеспечить восстановление формы головки, необходимо полностью разгрузить пораженный сустав. Лечение остеохондропатии проводится в стационаре с соблюдением постельного режима в течение 2-3 лет. Возможно наложение скелетного вытяжения. Пациенту назначают физио- витамино- и климатолечение. Огромное значение имеют постоянные занятия лечебной гимнастикой, позволяющие сохранить объем движений в суставе. При нарушении формы головки бедра выполняются костно-пластические операции.
Болезнь Остгуд-Шлаттера.
Остеохондропатия бугристости большеберцовой кости. Болезнь развивается в возрасте 12-15 лет, чаще болеют мальчики. Постепенно возникает припухлость в области поражения. Пациенты жалуются на боли, усиливающиеся при стоянии на коленях и ходьбе по лестнице. Функция сустава не нарушается или нарушается незначительно.
Лечение остеохондропатии консервативное, проводится в амбулаторных условиях. Пациенту назначают ограничение нагрузки на конечность (при сильной боли накладывают гипсовую шину на 6-8 недель), физиолечение (электрофорез с фосфором и кальцием, парафиновые аппликации), витаминотерапию.
Остеохондропатия протекает благоприятно и заканчивается выздоровлением в течение 1-1,5 лет.
Болезнь Келера-II.
Остеохондропатия головок II или III плюсневых костей. Чаще поражает девочек, развивается в возрасте 10-15 лет. Болезнь Келера начинается постепенно. В области поражения возникают периодические боли, развивается хромота, проходящая при исчезновении болей. При осмотре выявляется незначительный отек, иногда – гиперемия кожи на тыле стопы. В последующем развивается укорочение II или III пальца, сопровождающееся резким ограничением движений. Пальпация и осевая нагрузка резко болезненны.
В сравнении с предыдущей формой данная остеохондропатия не представляет значительной угрозы для последующего нарушения функции конечности и развития инвалидности. Показано амбулаторное лечение с максимальной разгрузкой пораженного отдела стопы. Пациентам накладывают специальный гипсовый сапожок, назначают витамины и физиотерапию.
Болезнь Келера-I.
Остеохондропатия ладьевидной кости стопы. Развивается реже предыдущих форм. Чаще поражает мальчиков в возрасте 3-7 лет. Вначале без видимых причин появляются боли в стопе, развивается хромота. Затем кожа тыла стопы краснеет и отекает.
Лечение остехондропатии амбулаторное. Пациенту ограничивают нагрузку на конечность, при сильных болях накладывают специальный гипсовый сапожок, назначают физиолечение. После выздоровления рекомендуют носить обувь с супинатором.
Лечение остеохондропатии амбулаторное, включает в себя ограничение нагрузки, электрофорез с кальцием и тепловые процедуры.
Болезнь Шермана-Мау.
Остеохондропатия апофизов позвонков. Распространенная патология. Болезнь Шейермана-Мау возникает в подростковом возрасте, чаще у мальчиков. Сопровождается кифозом средне- и нижнегрудного отдела позвоночника (круглая спина). Боли могут быть слабыми или вовсе отсутствовать. Иногда единственным поводом для обращения к ортопеду становится косметический дефект.
Диагностика этого вида остеохондропатии осуществляется при помощи рентгенографии и КТ позвоночника. Дополнительно для исследования состояния спинного мозга и связочного аппарата позвоночного столба проводят МРТ позвоночника.
Остеохондропатия поражает несколько позвонков и сопровождается их выраженной деформацией, остающейся на всю жизнь. Для сохранения нормальной формы позвонков больному необходимо обеспечить покой. Большую часть дня пациент должен находиться в постели в положении на спине (при выраженном болевом синдроме проводится иммобилизация с использованием задней гипсовой кроватки). Больным назначают массаж мышц живота и спины, лечебную гимнастику. При своевременном, правильном лечении прогноз благоприятный.
Болезнь Кальве.
Остеохондропатия тела позвонка. Развивается болезнь Кальве в возрасте 4-7 лет. Ребенок без видимых причин начинает жаловаться на боль и чувство утомления в спине. При осмотре выявляется локальная болезненность и выстояние остистого отростка пораженного позвонка. На рентгенограммах определяется значительное (до ¼ от нормы) снижение высоты позвонка. Обычно поражается один позвонок в грудном отделе.
Лечение данной остеохондропатии проводится только в стационаре. Показан покой, лечебная гимнастика, физиопроцедуры. Структура и форма позвонка восстанавливается в течение 2-3 лет.
Частичные остеохондропатии суставных поверхностей.
Обычно развиваются в возрасте от 10 до 25 лет, чаще встречаются у мужчин. Около 85% частичных остеохондропатий развивается в области коленного сустава.
Как правило, участок некроза появляется на выпуклой суставной поверхности. В последующем поврежденная область может отделиться от суставной поверхности и превратиться в «суставную мышь» (свободно лежащее внутрисуставное тело). Диагностика проводится путем УЗИ или МРТ коленного сустава.
На первых стадиях развития остеохондропатии проводится консервативное лечение: покой, физиотерапия, иммобилизация При образовании «суставной мыши» и частых блокадах сустава показано оперативное удаление свободного внутрисуставного тела.
Симптомы
Боль в голеностопе. Боль в колене.
Классификация
В травматологии выделяют четыре группы остеохондропатий:
• Остеохондропатии метафизов и эпифизов длинных трубчатых костей. В эту группу остеохондропатий входит остеохондропатия грудинного конца ключицы, фаланг пальцев рук, тазобедренного сустава, проксимального метафиза большеберцовой кости, головок II и III плюсневых костей.
• Остеохондропатии коротких губчатых костей. К этой группе остеохондропатий относится остеохондропатии тел позвонков, полулунной кости кисти, ладьевидной кости стопы, а также сесамовидной кости I плюснефалангового сустава.
• Остеохондропатии апофизов. В эту группу остеохондропатий включают остеохондропатию лонной кости, апофизарных дисков позвонков, бугра пяточной кости и бугристости большеберцовой кости.
• Клиновидные (частичные) остеохондропатии, поражающие суставные поверхности локтевого, коленного и других суставов.
Течение и стадии
Первая стадия остеохондропатии. Некроз костной ткани. Продолжается до нескольких месяцев. Больного беспокоят слабые или умеренные боли в пораженной области, сопровождающиеся нарушением функции конечности. Пальпация болезненна. Регионарные лимфатические узлы обычно не увеличены. Рентгенологические изменения в этот период могут отсутствовать.
Вторая стадия остеохондропатии. «Компрессионный перелом». Продолжается от 2-3 до 6 и более месяцев. Кость «проседает», поврежденные костные балки вклиниваются друг в друга. На рентгенограммах выявляется гомогенное затемнение пораженных отделов кости и исчезновение ее структурного рисунка. При поражении эпифиза его высота уменьшается, выявляется расширение суставной щели.
Третья стадия остеохондропатии. Фрагментация. Длится от 6 месяцев до 2-3 лет. На этой стадии происходит рассасывание омертвевших участков кости, их замещение грануляционной тканью и остеокластами. Сопровождается уменьшением высоты кости. На рентгенограммах выявляется уменьшение высоты кости, фрагментация пораженных отделов кости с беспорядочным чередованием темных и светлых участков.
Четвертая стадия остеохондропатии. Восстановление. Продолжается от нескольких месяцев до 1,5 лет. Происходит восстановление формы и, несколько позже – и структуры кости.
Полный цикл остеохондропатии занимает 2-4 года. Без лечения кость восстанавливается с более или менее выраженной остаточной деформацией, в дальнейшем приводящей к развитию деформирующего артроза.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Течение и стадии
- Причины
- Симптомы
- Дифференциальная диагностика
- Лечение
- Прогноз
Другие названия и синонимы
Болезнь Хаглунда-Шинца, Остеохондропатия бугра пяточной кости.
Названия
Название: Болезнь Шинца.
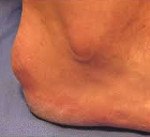
Болезнь Шинца
Синонимы диагноза
Болезнь Хаглунда-Шинца, Остеохондропатия бугра пяточной кости.
Описание
Болезнь Шинца (остеохондропатия бугра пяточной кости, болезнь Гаглунда-Шинца) – асептический некроз бугра пяточной кости. Чаще страдают девочки подросткового возраста. Причина развития окончательно не выяснена. Предполагается, что заболевание возникает вследствие местных сосудистых расстройств, возникающих при врожденной предрасположенности, в результате инфекций, обменных нарушений Основным провоцирующим фактором является перенапряжение во время тренировок и частые травмы пяток. Болезнь проявляется постепенно усиливающимися болями в области пяточного бугра. Боли становятся более интенсивными при движениях и нагрузке. Со временем из-за выраженного болевого синдрома пациенты начинают ходить с опорой только на переднюю часть стопы. Диагноз выставляется на основании симптомов и характерных рентгенологических признаков. Лечение консервативное, прогноз благоприятный.
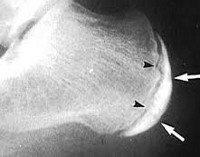
Болезнь Шинца
Дополнительные факты
Болезнь Шинца – остеопатия апофиза (бугра) пяточной кости. Провоцирующим моментом являются постоянные перегрузки стопы (обычно при занятиях спортом) и повторяющиеся травмы пяток, иногда незначительные. Как правило, данная остеохондропатия развивается у девочек 10-16 лет, мальчики страдают реже. Нередко поражаются обе пятки. По мере взросления болезнь самопроизвольно проходит. Боли в пятке могут сохраняться достаточно долго, порой – до завершения роста ребенка. Данная патология чаще выявляется у спортсменок, однако иногда встречается и у малоактивных детей. Относится к заболеваниям юношеского и детского возраста, у взрослых встречается очень редко.
Пяточная кость – самая крупная кость стопы, по своей структуре относится к губчатым костям. Она несет значительную часть нагрузки на стопу при беге, ходьбе и прыжках, участвует в образовании нескольких суставов, является местом прикрепления связок и сухожилий. На задней поверхности кости есть выступающий участок – пяточный бугор, который и поражается при болезни Шинца. В средней части к этому бугру прикрепляется ахиллово сухожилие, а в нижней – длинная подошвенная связка.
Течение и стадии
Причиной возникновения болезни Шинца является асептический некроз пяточного бугра, который может возникать в результате генетической предрасположенности, нарушений обмена, нейротрофических расстройств, перенесенных инфекций и частых травм стопы. Пусковым фактором становится высокая механическая нагрузка на бугор пяточной кости, сухожилия стопы и ахиллово сухожилие. Генетическая предрасположенность определяет малое количество или уменьшенный диаметр сосудов, участвующих в кровоснабжении пяточной кости, а инфекции, травмы и другие обстоятельства оказывают неблагоприятное влияние на состояние артерий. Из-за чрезмерных нагрузок тонус сосудов нарушается, участок кости перестает в достаточном количестве получать питательные вещества, развивается асептический некроз (разрушение кости без воспаления и участия инфекционных агентов).
Выделяют пять стадий болезни Шинца:
• Асептический некроз. Питание участка кости нарушается, возникает очаг омертвения.
• Импрессионный (вдавленный) перелом. Омертвевший участок не может выдерживать обычные нагрузки и «продавливается». Одни участки кости вклиниваются в другие.
• Фрагментация. Пораженная часть кости разделяется на отдельные отломки.
• Рассасывание некротизированных тканей.
Причины
• Репарация. На месте некроза образуется соединительная ткань, которая в последующем замещается новой костью.
Симптомы
Обычно заболевание развивается в пубертатном возрасте, хотя возможно и более раннее начало – описаны случаи болезни Шинца у пациентов 7-8 лет. Начинается исподволь. Возможны как острые, так и постепенно усиливающиеся боли в пятке. Болевой синдром возникает преимущественно после нагрузки (бега, продолжительной ходьбы, прыжков). В области пяточного бугра появляется видимая припухлость, однако признаки воспаления (гиперемия, характерное давление, жжение или распирание) отсутствуют. Отличительными признаками болевого синдрома при болезни Шинца является появление болей при вертикальном положении тела через несколько минут или сразу после опоры на пятку, а также отсутствие болей в ночное время и в покое.
Вялость. Лейкоцитоз. Раздражительность.
Дифференциальная диагностика
Дифференциальная диагностика проводится с бурситом и периоститом пятки, остеомиелитом, костным туберкулезом, злокачественными новообразованиями и острыми воспалительными процессами. Исключить воспаление помогает нормальная окраска кожи в пораженной области и отсутствие специфических изменений крови – СОЭ в норме, лейкоцитоза нет. Для костного туберкулеза и злокачественных опухолей характерны вялость, раздражительность, отказ от привычного уровня физической активности из-за повышенной утомляемости. При болезни Шинца все перечисленные проявления отсутствуют.
Бурсит и периостит пяточной кости развиваются преимущественно у взрослых, резкие боли возникают по утрам и при первых движениях после перерыва, затем пациент «расхаживается» и боль обычно уменьшается. Болезнью Шинца страдают подростки, боль усиливается после нагрузки. Окончательно дифференцировать болезнь Шинца от других заболеваний помогает рентгенография, МРТ и КТ. В сомнительных случаях может потребоваться консультация онколога или фтизиатра.
Лечение
Лечение обычно консервативное, осуществляется в условиях травмпункта или амбулаторного ортопедического приема. Пациенту рекомендуют ограничить нагрузку на ногу, назначают специальные гелевые подпяточники или ортопедические стельки. При резких болях возможна кратковременная фиксация гипсовой лонгетой. Больного направляют на озокерит, электрофорез новокаина с анальгином, ультразвук и микроволновую терапию. Для уменьшения болей применяют лед, назначают препараты из группы НПВП. Показан также прием сосудорасширяющих средств, витаминов В6 и В12.
После уменьшения болей нагрузку на ногу можно возобновить, используя обувь с устойчивым широким каблуком. Ходить в обуви на сплошной подошве не рекомендуется – это увеличивает нагрузку на пяточную область и затягивает выздоровление.
В отдельных случаях при невыносимых болях и отсутствии эффекта от консервативной терапии выполняют хирургическое вмешательство – невротомию подкожного и большеберцового нервов и их ветвей. Следует учитывать, эта операция не только полностью избавляет пациента от боли, но и приводит к потере кожной чувствительности в области пятки.
Прогноз
Прогноз при болезни Шинца благоприятный – обычно все симптомы исчезают в течение 1,5-2 лет. Иногда боли сохраняются в течение более длительного времени, вплоть до полного завершения роста стопы, но исходом в таких случаях тоже становится полное выздоровление.
Источник
