Хондропатия код мкб 10

Содержание
- Описание
- Дополнительные факты
- Симптомы
- Классификация
- Течение и стадии
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Остеохондропатии.
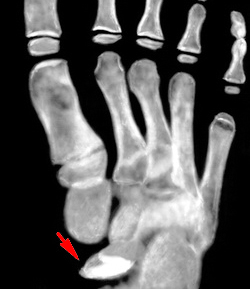
Остеохондропатии
Описание
Остеохондропатии. Группа цикличных, длительно текущих заболеваний, в основе которых лежит нарушение питания костной ткани с ее последующим асептическим некрозом. Вторичные клинические и рентгенологические проявления остеохондропатий связаны с рассасыванием и замещением разрушенных участков кости. К остеохондропатиям относятся болезнь Легга-Кальве-Пертеса, болезнь Остгуд-Шлаттера, Болезнь Келера, болезнь Шейермана-Мау, болезнь Шинца и тд Диагностика остеохондропатии основывается на УЗИ, рентгенологических и томографических данных. Лечение включает иммобилизацию, физиотерапию, витаминотерапию, ЛФК. По показаниям проводится хирургическое лечение.
Дополнительные факты
Остеохондропатии развиваются у пациентов детского и юношеского возраста, чаще поражают кости нижних конечностей, характеризуются доброкачественным хроническим течением и относительно благоприятным исходом. Подтвержденных данных о распространенности остеохондропатий в медицинской литературе не имеется.
Болезнь Пертеса.
Полное название – болезнь Легга-Кальве-Пертеса. Остеохондропатия тазобедренного сустава. Поражает головку тазобедренной кости. Чаще развивается у мальчиков в возрасте 4-9 лет. Возникновению остеохондропатии может предшествовать (не обязательно) травма области тазобедренного сустава.
Болезнь Пертеса начинается с легкой хромоты, к которой позже присоединяются боли в области повреждения, нередко отдающие в область коленного сустава. Постепенно симптомы остеохондропатии усиливаются, движения в суставе становятся ограниченными. При осмотре выявляется нерезко выраженная атрофия мышц бедра и голени, ограничение внутренней ротации и отведения бедра. Возможна болезненность при нагрузке на большой вертел. Нередко определяется укорочение пораженной конечности на 1-2 см, обусловленное подвывихом бедра кверху.
Остеохондропатия длится 4-4,5 года и завершается восстановлением структуры головки бедра. Без лечения головка приобретает грибовидную форму. Поскольку форма головки не соответствует форме вертлужной впадины, со временем развивается деформирующий артроз. С диагностической целью проводят УЗИ и МРТ тазобедренного сустава.
Для того, чтобы обеспечить восстановление формы головки, необходимо полностью разгрузить пораженный сустав. Лечение остеохондропатии проводится в стационаре с соблюдением постельного режима в течение 2-3 лет. Возможно наложение скелетного вытяжения. Пациенту назначают физио- витамино- и климатолечение. Огромное значение имеют постоянные занятия лечебной гимнастикой, позволяющие сохранить объем движений в суставе. При нарушении формы головки бедра выполняются костно-пластические операции.
Болезнь Остгуд-Шлаттера.
Остеохондропатия бугристости большеберцовой кости. Болезнь развивается в возрасте 12-15 лет, чаще болеют мальчики. Постепенно возникает припухлость в области поражения. Пациенты жалуются на боли, усиливающиеся при стоянии на коленях и ходьбе по лестнице. Функция сустава не нарушается или нарушается незначительно.
Лечение остеохондропатии консервативное, проводится в амбулаторных условиях. Пациенту назначают ограничение нагрузки на конечность (при сильной боли накладывают гипсовую шину на 6-8 недель), физиолечение (электрофорез с фосфором и кальцием, парафиновые аппликации), витаминотерапию.
Остеохондропатия протекает благоприятно и заканчивается выздоровлением в течение 1-1,5 лет.
Болезнь Келера-II.
Остеохондропатия головок II или III плюсневых костей. Чаще поражает девочек, развивается в возрасте 10-15 лет. Болезнь Келера начинается постепенно. В области поражения возникают периодические боли, развивается хромота, проходящая при исчезновении болей. При осмотре выявляется незначительный отек, иногда – гиперемия кожи на тыле стопы. В последующем развивается укорочение II или III пальца, сопровождающееся резким ограничением движений. Пальпация и осевая нагрузка резко болезненны.
В сравнении с предыдущей формой данная остеохондропатия не представляет значительной угрозы для последующего нарушения функции конечности и развития инвалидности. Показано амбулаторное лечение с максимальной разгрузкой пораженного отдела стопы. Пациентам накладывают специальный гипсовый сапожок, назначают витамины и физиотерапию.
Болезнь Келера-I.
Остеохондропатия ладьевидной кости стопы. Развивается реже предыдущих форм. Чаще поражает мальчиков в возрасте 3-7 лет. Вначале без видимых причин появляются боли в стопе, развивается хромота. Затем кожа тыла стопы краснеет и отекает.
Лечение остехондропатии амбулаторное. Пациенту ограничивают нагрузку на конечность, при сильных болях накладывают специальный гипсовый сапожок, назначают физиолечение. После выздоровления рекомендуют носить обувь с супинатором.
Лечение остеохондропатии амбулаторное, включает в себя ограничение нагрузки, электрофорез с кальцием и тепловые процедуры.
Болезнь Шермана-Мау.
Остеохондропатия апофизов позвонков. Распространенная патология. Болезнь Шейермана-Мау возникает в подростковом возрасте, чаще у мальчиков. Сопровождается кифозом средне- и нижнегрудного отдела позвоночника (круглая спина). Боли могут быть слабыми или вовсе отсутствовать. Иногда единственным поводом для обращения к ортопеду становится косметический дефект.
Диагностика этого вида остеохондропатии осуществляется при помощи рентгенографии и КТ позвоночника. Дополнительно для исследования состояния спинного мозга и связочного аппарата позвоночного столба проводят МРТ позвоночника.
Остеохондропатия поражает несколько позвонков и сопровождается их выраженной деформацией, остающейся на всю жизнь. Для сохранения нормальной формы позвонков больному необходимо обеспечить покой. Большую часть дня пациент должен находиться в постели в положении на спине (при выраженном болевом синдроме проводится иммобилизация с использованием задней гипсовой кроватки). Больным назначают массаж мышц живота и спины, лечебную гимнастику. При своевременном, правильном лечении прогноз благоприятный.
Болезнь Кальве.
Остеохондропатия тела позвонка. Развивается болезнь Кальве в возрасте 4-7 лет. Ребенок без видимых причин начинает жаловаться на боль и чувство утомления в спине. При осмотре выявляется локальная болезненность и выстояние остистого отростка пораженного позвонка. На рентгенограммах определяется значительное (до ¼ от нормы) снижение высоты позвонка. Обычно поражается один позвонок в грудном отделе.
Лечение данной остеохондропатии проводится только в стационаре. Показан покой, лечебная гимнастика, физиопроцедуры. Структура и форма позвонка восстанавливается в течение 2-3 лет.
Частичные остеохондропатии суставных поверхностей.
Обычно развиваются в возрасте от 10 до 25 лет, чаще встречаются у мужчин. Около 85% частичных остеохондропатий развивается в области коленного сустава.
Как правило, участок некроза появляется на выпуклой суставной поверхности. В последующем поврежденная область может отделиться от суставной поверхности и превратиться в «суставную мышь» (свободно лежащее внутрисуставное тело). Диагностика проводится путем УЗИ или МРТ коленного сустава.
На первых стадиях развития остеохондропатии проводится консервативное лечение: покой, физиотерапия, иммобилизация При образовании «суставной мыши» и частых блокадах сустава показано оперативное удаление свободного внутрисуставного тела.
Симптомы
Боль в голеностопе. Боль в колене.
Классификация
В травматологии выделяют четыре группы остеохондропатий:
• Остеохондропатии метафизов и эпифизов длинных трубчатых костей. В эту группу остеохондропатий входит остеохондропатия грудинного конца ключицы, фаланг пальцев рук, тазобедренного сустава, проксимального метафиза большеберцовой кости, головок II и III плюсневых костей.
• Остеохондропатии коротких губчатых костей. К этой группе остеохондропатий относится остеохондропатии тел позвонков, полулунной кости кисти, ладьевидной кости стопы, а также сесамовидной кости I плюснефалангового сустава.
• Остеохондропатии апофизов. В эту группу остеохондропатий включают остеохондропатию лонной кости, апофизарных дисков позвонков, бугра пяточной кости и бугристости большеберцовой кости.
• Клиновидные (частичные) остеохондропатии, поражающие суставные поверхности локтевого, коленного и других суставов.
Течение и стадии
Первая стадия остеохондропатии. Некроз костной ткани. Продолжается до нескольких месяцев. Больного беспокоят слабые или умеренные боли в пораженной области, сопровождающиеся нарушением функции конечности. Пальпация болезненна. Регионарные лимфатические узлы обычно не увеличены. Рентгенологические изменения в этот период могут отсутствовать.
Вторая стадия остеохондропатии. «Компрессионный перелом». Продолжается от 2-3 до 6 и более месяцев. Кость «проседает», поврежденные костные балки вклиниваются друг в друга. На рентгенограммах выявляется гомогенное затемнение пораженных отделов кости и исчезновение ее структурного рисунка. При поражении эпифиза его высота уменьшается, выявляется расширение суставной щели.
Третья стадия остеохондропатии. Фрагментация. Длится от 6 месяцев до 2-3 лет. На этой стадии происходит рассасывание омертвевших участков кости, их замещение грануляционной тканью и остеокластами. Сопровождается уменьшением высоты кости. На рентгенограммах выявляется уменьшение высоты кости, фрагментация пораженных отделов кости с беспорядочным чередованием темных и светлых участков.
Четвертая стадия остеохондропатии. Восстановление. Продолжается от нескольких месяцев до 1,5 лет. Происходит восстановление формы и, несколько позже – и структуры кости.
Полный цикл остеохондропатии занимает 2-4 года. Без лечения кость восстанавливается с более или менее выраженной остаточной деформацией, в дальнейшем приводящей к развитию деформирующего артроза.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Исключены:
- отдельные состояния, возникающие в перинатальном периоде (P00-P96)
- болезни височно-нижнечелюстного сустава (K07.6)
- некоторые инфекционные и паразитарные болезни (A00-B99)
- синдром сдавления (T79.6)
- осложнения беременности, родов и послеродового периода (O00-O99)
- врожденные аномалии, деформации и хромосомные нарушения (Q00-Q99)
- болезни эндокринной системы, расстройства питания и нарушения обмена веществ (E00-E90)
- травмы, отравления и некоторые другие последствия воздействия внешних причин (S00-T98)
- новообразования (C00-D48)
- симптомы, признаки и отклонения от нормы, выявленные при клинических и лабораторных исследованиях, не классифицированные в других рубриках (R00-R99)
Этот класс содержит следующие блоки:
- M00-M25 Артропатии
- M00-M03 Инфекционные артропатии
- M05-M14 Воспалительные полиартропатии
- M15-M19 Артрозы
- M20-M25 Другие поражения суставов
- M30-M36 Системные поражения соединительной ткани
- M40-M54 Дорсопатии
- M40-M43 Деформирующие дорсопатии
- M50-M54 Другие дорсопатии
- M60-M79 Болезни мягких тканей
- M60-M63 Поражения мышц
- M65-M68 Поражения синовиальных оболочек и сухожилий
- M70-M79 Другие поражения мягких тканей
- M80-M94 Остеопатии и хондропатии
- M80-M85 Нарушения плотности и структуры кости
- M86-M90 Другие остеопатии
- M91-M94 Хондропатии
- M95-M99 Другие нарушения костно-мышечной системы и соединительной ткани
Звездочкой отмечены следующие категории:
- M01* Прямое инфицирование сустава при инфекционных и паразитарных болезнях, классифицированных в других рубриках
- M03* Постинфекционные и реактивные артропатии при болезнях, классифицированных в других рубриках
- M07* Псориатические и энтеропатические артропатии
- M09* Ювенильный артрит при болезнях, классифицированных в других рубриках
- M14* Артропатии при других болезнях, классифицированных в других рубриках
- M36* Системные поражения соединительной ткани при болезнях, классифицированных в других рубриках
- M49* Спондилопатии ткани при болезнях, классифицированных в других рубриках
- M63* Поражения мышц при болезнях, классифицированных в других рубриках
- M68* Поражения синовиальных оболочек и сухожилий при болезнях, классифицированных в других рубриках
- M73* Поражения мягких тканей при болезнях, классифицированных в других рубриках
- M82* Остеопороз при болезнях, классифицированных в других рубриках
- M90* Остеопатии при болезнях, классифицированных в других рубриках
ЛОКАЛИЗАЦИЯ КОСТНО-МЫШЕЧНОГО ПОРАЖЕНИЯ
В классе XIII для обозначения локализации поражения введены дополнительные знаки, которые могут факультативно использоваться с соответствующими подрубриками. Поскольку место распространения или специальная адаптация могут варьироваться в количестве используемых цифровых характеристик, предполагается, что дополнительная подклассификация по локализации должна быть помещена в идентифицируемую отдельную позицию (например, в дополнительный блок). Различные подклассификации, используемые при уточнении повреждения колена, дорсопатиях или биомеханических нарушениях, не классифицированных в других рубриках, приведены в M23, в M40-M43 и в M99 соответственно
- 0 Множественная локализация
- 1 Плечевая область
- Ключица,
- акромиально-ключичный сустав,
- лопатка,
- плечевой сустав,
- грудино-ключичный сустав
- 2 Плечо
- Плечевая кость
- Локтевой сустав
- 3 Предплечье
- Лучевая кость
- Лучезапястный сустав,
- локтевая кость
- 4 Кисть
- Запястье,
- Суставы между этими костями
- пальцы,
- пясть
- 5 Тазовая область и бедро
- Ягодичная область
- Тазобедренный сустав,
- крестцо-подвздошный сустав
- бедренная кость,
- таз
- 6 Голень
- Малоберцовая кость,
- большеберцовая кость
- Коленный сустав
- 7 Голеностопный сустав и стопа
- Голеностопный сустав,
- Плюсна,
- предплюсна,
- другие суставы стопы пальцы стопы
- 8 Другие
- Голова, шея, ребра, череп, туловище, позвоночник
- 9 Локализация неуточненная
последние изменения: январь 2004
Следующие дополнительные пятые знаки, обозначающие локализацию поражения, даны для факультативного использования с соответствующими рубриками блока «Дорсопатии», исключая рубрики M50 и M51; см. также примечание в разделе M00-M99.
- 0 Множественные отделы позвоночника
- 1 Область затылка, первого и второго шейных позвонков
- 2 Область шеи
- 3 Шейно-грудной отдел
- 4 Грудной отдел
- 5 Пояснично-грудной отдел
- 6 Поясничный отдел
- 7 Пояснично-крестцовый отдел
- 8 Крестцовый и крестцово-копчиковый отдел
- 9 Неуточненная локализация
Источник
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
Названия
Название: Хондроматоз суставов.
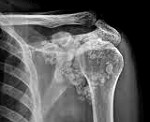
Хондроматоз суставов
Описание
Хондроматоз суставов. Диспластический процесс, сопровождающийся формированием хрящевых (хондромных) тел в синовиальной мембране суставов. Клиническое течение хондроматоза суставов сопровождается артралгиями, локальной припухлостью, хрустом при движении, ограничением подвижности конечности, периодическими блокадами пораженного сустава. Хондроматоз суставов диагностируется с помощью ультразвукового, рентгенологического исследования, МРТ, КТ, артрографии, артроскопии. Лечение хондроматоза суставов оперативное; предполагает артроскопическое удаление свободных внутрисуставных тел либо проведение синовэктомии.
Дополнительные факты
Хондроматоз суставов (синовиальный хондроматоз, хрящевая островковая метаплазия синовиальной оболочки) – хрящевое перерождение синовиальной оболочки, в результате которого в полости сустава образуются хондромные или костные тела размером от нескольких миллиметров до 5 тд В ревматологии хондроматоз суставов диагностируется довольно редко. Заболевание выявляется преимущественно у мужчин среднего и старшего возраста, однако встречаются случаи врожденной патологии, выявляемые у детей первого года жизни. Наиболее часто хрящевой метаплазии подвергаются синовиальные оболочки крупных суставов: коленного, тазобедренного, локтевого, плечевого; реже поражаются голеностопный и лучезапястный суставы.

Хондроматоз суставов
Симптомы
Боль в голеностопе. Боль в колене.
Причины
Этиология хондроматоза суставов не вполне ясна. Предполагается, что в основе врожденной формы заболевания лежит нарушение эмбриональной дифференцировки тканей сустава. Приобретенная хрящевая островковая метаплазия синовиальной оболочки возникает в ответ на какие-либо внешние причины, нарушающие биохимические и метаболические процессы в тканях сустава. Провоцирующими факторами могут служить одномоментные или повторные травмы сустава, постоянные физические нагрузки, инфекционные заболевания.
При хондроматозе суставов клетки синовиальной оболочки, имеющие нормальное гистологическое строение, подвергаются хрящевой метаплазии, вследствие чего образуются хрящевые узелки. Макроскопически в синовиальной оболочке обнаруживаются участки, покрытые плотными бугорками; иногда узелки имеют вид полипов на ножке. Первоначально эти метаплазированные островки связанны с синовиальной оболочкой, однако после отшнуровывания они становятся свободными внутрисуставными телами («суставной мышью»). Хондромные тельца обычно имеют округлую форму, их размеры варьируются от нескольких миллиметров до 5 тд Количество свободных внутрисуставных тел может достигать несколько десятков и даже сотен. В редких случаях хондроматоз суставов подвергается озлокачествлению.
Микроскопические изменения синовиальной оболочки характеризуются ее утолщением, гиперплазией ворсинок, лимфоидной и плазматической инфильтрацией, обусловленной реактивным синовитом, наличием хондроматозных островков. Свободные хондромные тела морфологически представлены гиалиновым хрящом с очагами обызвествления.
Диагностика
Хондроматоз суставов диагностируется на основании клинических данных, результатов инструментальных исследований, гистологического анализа синовиальной оболочки. На рентгенограммах обнаруживаются множественные шаровидные или овальные тени с четкими контурами. Однако обзорная рентгенография суставов позволяет выявить лишь внутрисуставные тела, содержащие соли кальция. Дополнительную информацию относительно количества, размеров и расположения хрящевых телец удается получить с помощью УЗИ суставов, термографии, артрографии, МРТ и КТ суставов.
Достоверное подтверждение хондроматоза суставов возможно только при проведении артроскопии и биопсии синовиальной оболочки. Диагностическая операция дает возможность визуально убедиться в наличии хондромных тел, оценить состояние синовиальной оболочки и степень поражения суставных поверхностей.
Дифференциальная диагностика
Дифференциальную диагностику при подозрении на хондроматоз суставов необходимо проводить с хроническими артритами, хондрокальцинозом.
Лечение
Лечение хрящевой островковой метаплазии синовиальной оболочки может быть только оперативным. При этом объем хирургического вмешательства зависит от формы хондроматоза суставов. В случае стабильной формы с единичными хондромными телами возможно ограничиться артроскопическим удалением внутрисуставных тел и частичной синовэктомией, в ходе которой иссекаются метаплазированные участки синовиальной оболочки. При прогрессирующей форме хондроматоза суставов, во избежание рецидива заболевания, обоснованным является проведение артротомии и тотальной синовэктомии. В послеоперационном периоде для восстановления полного объема движений в суставе назначается физиотерапия, ЛФК, занятия на тренажерах.
Деформирующий артроз является показанием к проведению артропластики или эндопротезирования сустава. В некоторых случаях – артродеза. При озлокачествленной форме хондроматоза показана радикальная резекция сустава с последующим тотальным эндопротезированием, а при невозможности резекции в пределах здоровых тканей – ампутация конечности.
Прогноз
Прогноз в отношении восстановления функции сустава зависит от степени поражения. После нерадикального хирургического лечения хондроматоза суставов могут возникать рецидивы заболевания.
Источник
