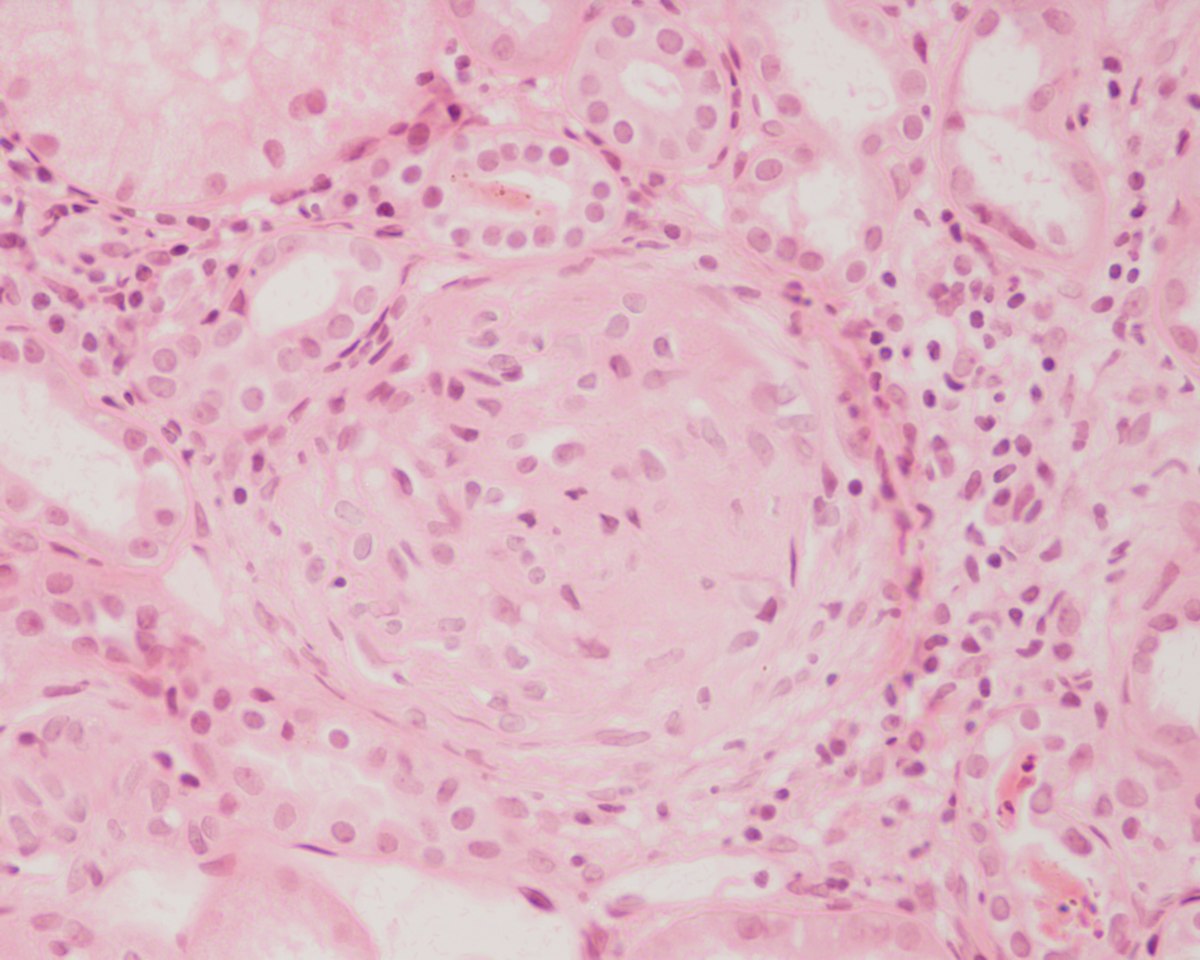
Характерный мочевой синдром при гломерулонефрите
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 12 августа 2019;
проверки требуют 30 правок.
Гломерулонефри́т (также клубо́чковый нефри́т, сокращённо ГН) — заболевание почек, характеризующееся поражением гломерул (клубочков почек). Это состояние может быть представлено изолированной гематурией и/или протеинурией;
или как нефритический синдром (не путать с нефротическим синдромом), острая почечная недостаточность, или хроническая почечная недостаточность. Они собраны в несколько различных групп — непролиферативные или пролиферативные типы.
Диагностирование образца ГН важно, потому что тактика и лечение отличаются в зависимости от типа.
Первичные ГН — те, которые развиваются непосредственно из-за нарушения морфологии почек, вторичные ГН связаны с определёнными инфекциями
(бактериальные, вирусные или паразитные микроорганизмы такие как стрептококк группы А), наркотиками, системными заболеваниями (СКВ, васкулиты) или раковыми образованиями можно разделить на острый, хронический и быстропрогрессирующий. Основная причина острого гломерулонефрита – это стрептококк бета-гемолитический, проникший в организм в момент, когда иммунная система ослаблена или не смогла создать сильный барьер для необходимой защиты.[2]
Хронический диффузный гломерулонефрит[править | править код]
Хронический диффузный гломерулонефрит — это хронический воспалительный процесс в клубочках почек, приводящий к постепенному отмиранию воспалённых клубочков с замещением их соединительной тканью. При этом страдают также и канальцы, в которых развивается воспалительный процесс и некроз с образованием рубцовой ткани, затем происходит замещение почечной ткани соединительной. У 10-20 % больных причиной заболевания является острый гломерулонефрит. Но у 80-90 % наблюдается медленное, постепенное, латентное начало со случайным выявлением изменений в анализе мочи.
Патогенез[править | править код]
Это аутоиммунное заболевание, при котором в клубочки почек приносятся из крови иммунные комплексы, которые повреждают клубочки, вызывая в них воспаление. Хронический гломерулонефрит является наиболее частой причиной хронической почечной недостаточности. Ввиду того, что процесс аутоиммунный, заболевание неуклонно прогрессирует. Чаще встречается у мужчин до 40 лет.
В детском возрасте может сопровождаться повышением АД до 130/90, носовыми кровотечениями и болями в спине.
Патанатомия[править | править код]
Процесс всегда двусторонний; почки уменьшены в размерах, вся поверхность покрыта рубчиками, почечная ткань плотная — это называется вторично сморщенная почка. На разрезе много соединительной ткани, которая замещает почечную. Функционирующих клубочков очень мало. Граница между корковым и мозговым слоем стёрта.
Клиническая картина[править | править код]
Существует 5 вариантов хронического диффузного гломерулонефрита.
- Гипертонический (20 % случаев) выраженная гипертензия — диастолическое давление выше, чем 95 мм рт. ст.
- Нефротический (20 %) — большая потеря белка с мочой до 10-20 граммов в сутки, в крови гипоальбуминемия, выраженные отеки конечностей, гидроторакс, асцит, анасарка.
- Сочетанная форма. Наиболее типичная комбинация двух предыдущих, неуклонное, прогрессирующее течение. Во всех трех формах болезни обязательно имеются изменения в анализе мочи (гематурия и протеинурия).
- Гематурическая форма. Болезнь Берже, IgA-нефрит (рецидивирующая гематурия, отеки и АГ).
- Латентная или мочевая форма. Самая частая форма. Проявляется лишь в изменении анализа мочи — микрогематурия, умеренная протеинурия —небольшое количество белка.
Течение длительное — более 15 лет. При этом варианте отёков нет, повышение артериального давления незначительное. В среднем 10-25 лет сохраняется функция почек, но всегда неуклонно прогрессирует и приводит к хронической почечной недостаточности. Течёт циклически с периодами обострений, ремиссий. В периоде ремиссии больные не предъявляют никаких жалоб, и только артериальная гипертензия, изменения в анализе мочи позволяет говорить о болезни. Изменения в анализе мочи остаются всегда, только в период ремиссии они меньше. Обострения вызываются переохлаждениями, инфекцией, употреблением алкогольных напитков. Во время обострений клиника такая же, как при остром гломерулонефрите. У больного с хроническим гломерулонефритом кожа сухая.
Стадии хронического гломерулонефрита[править | править код]
Стадия сохранной функции почек[править | править код]
Стадия компенсации. Больной чувствует себя удовлетворительно, но заболевание течёт прогрессивно, постепенно почечная ткань замещается рубцовой тканью, функция почек нарушается. Почки неспособны концентрировать мочу. Удельный вес мочи равен удельному весу плазмы. Можно диагностировать по анализу мочи: сбор мочи по Зимницкому — если удельный вес не меняется, то это начальный признак хронической почечной недостаточности.
Стадия с нарушением функции почек и развитием хронической почечной недостаточности[править | править код]
Стадия декомпенсации. В крови накапливаются мочевина, креатинин, которые почки не могут выделить, так как функция почек нарушена. В результате этого возникает интоксикация. Это называется уремия (азотемия, мочекровие (устаревшее понятие)). Появляются признаки интоксикации: нарастает слабость, головная боль, тошнота, рвота, жажда, язык сухой, кожа сухая, потрескивается, поносы, быстрое похудение, развивается дистрофия внутренних органов, кахексия за счёт того, что почки не могут выводить вредные вещества и организм пытается выводить их другими путями: через кожу, через кишечник. В тяжёлых случаях запах аммиака изо рта. В терминальных стадиях наступает уремическая кома.
Уремия[править | править код]
Уремия — это клинический синдром, развивается у больных с нарушением азотовыделительных функций почек — это конечная стадия хронической почечной недостаточности, когда в крови накапливается много мочевины, креатинина, остаточного азота, наступает интоксикация.
Конечная стадия уремии — уремическая кома. Возникает нарушение дыхания (дыхание Чейн-Стокса), периоды резкой заторможенности сменяются периодами возбуждения — галлюцинации, бред. Изо рта резкий уренозный или аммиачный запах. На сухой коже беловатый налёт из кристалликов мочевины, АД высокое, в крови анемия, лейкоцитоз.
Другие болезни, которые вызывают уремию: хронический пиелонефрит, сосудистые поражения почек, диабетическая нефропатия.
Профилактика[править | править код]
Диагностика и лечение острого гломерулонефрита, выявление изменений в анализах мочи при хорошем самочувствии больного.
Лечение хронического гломерулонефрита и хронической почечной недостаточности. Радикальное лечение невозможно, так как процесс аутоиммунный. Вне обострения, в большинстве случаев, показана нефропротекция. Длительное пребывание в постели, противопоказана физическая нагрузка, избегание переохлаждений, работа в сухом теплом помещении, желательно сидя, диета, ограничение соли до 2-3 грамм в сутки, белка, пищи, богатой витаминами. Санация очагов хронической инфекции. В тяжёлых случаях глюкокортикостероиды (дексаметазон, гидрокортизон), цитостатики (меркаптопурин, азатиоприн, циклофосфан), курантил. Санаторно-курортное лечение в сухом жарком климате. Лечение в период обострения: госпитализация. Ухудшение в анализе мочи следует рассматривать как обострение. Лечение в период обострения такое же, как и при остром гломерулонефрите.
Противопоказания для лечения глюкокортикостероидами: язва желудка, сахарный диабет, почечная недостаточность, первые 15 недель беременности, хронический гломерулонефрит с очень высокой гипертонией.
Хронический ГН делится на мембранозный, мембранозно-пролиферативный, мезангиопролиферативный (IgA-нефропатия), фокально-сегментарный гломерулосклероз.
Гломерулонефрит у животных[править | править код]
В отличие от человека, у животных преобладает очаговый нефрит. При острой стадии болезни в клубочках наблюдается экстракапиллярный экссудативный процесс, вследствие чего клубочки увеличены, сосуды их переполнены кровью, полость капсулы Шумлянского-Боумена содержит серозно-фибринозный экссудат. Набухает эндотелий капилляров, в их просветах-значительное количество лейкоцитов, а в просветах канальцев видны гомогенные или зернистые белковые цилиндры. При чуме и роже свиней воспаление развивается по типу геморрагического и в капсуле Шумлянского-Боумена и канальцах преобладают эритроциты.[3]
См. также[править | править код]
- Уремия
Примечания[править | править код]
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Острый гломерулонефрит. Дата обращения 12 ноября 2018.
- ↑ А.В.Жаров, В.П.Шишков и др. Патологическая анатомия сельскохозяйственных животных. — М.: Колос, 1995. — 543 с.
Источник
Острый гломерулонефрит
это острое имунновоспалительное заболевание почек с поражением клубочков и канальцев.
Болеют чаще лица молодого возраста, дети старше 2 лет, подростки (чаще с 15 лет); лица мужского пола.
Этиология:
В-гемолитический стрептококк группы А, но также заболевание может развиться в результате различных инфекций (вирусных, бактериальных, паразитарных), а также после других антигенных воздействий (после введения сывороток, вакцин, лекарств) и другие причины.
Патогенез:
острый гломерулонефрит чаще развивается через неделю или 2 недели после перенесенной инфекции, чаще стрептококковой (ангина, тонзиллит, скарлатина и др.).
В развитии гломерулонефрита имеют значение следующие иммунологические механизмы: в ответ на антигенное воздействие (В-гемолитического стрептококка) антител с формированием комплекса антиген+антитело, которые фиксируются на стенках сосудов почечных клубочков и разрушает их.
В свою очередь на продукты распада могут образовываться антител (аутотела) и развивается аутоиммунный процесс.
Клиника:
Характеризуется появлением «острого нефритогенного синдрома».
Появляются отеки на лице, области век), конечностей, туловища, могут быть внутренние отеки, экссудат, плеврит, выпот.
Повышение АД, брадикардия.
Изменения в анализе мочи:
- появление мочи цвета «мясных помоев»,
- макрогематурия,
- удельный вес пока в норме. (В норме удельный вес не ниже 1018).
- наличие белка (протеинурия)
- сахар, ацетон отсутствуют
Олигурия— резкое уменьшение количества мочи
В микроскопия осадка появляются:
- эритроциты
- цилиндров,
- наличие клеток почечного эпителия,
- гематурия микро и макро.
Иногда субфебрильная температура — лихорадка,
боли в пояснице (никогда не бывает колик),
тупая ноющая тяжесть, головные боли.
В основе развития отеков и АГ лежит задержка в организме воды и натрия, и связана с увеличением ОЦК.
Скорость клубочковой фильтрации снижается и возможно приходящее повышение уровня мочевины и креатинина в крови (это признак почечной недостаточности).
На фоне ограничения жидкости и соли внепочечные проявления заболевания (отеки, АГ) – исчезают в течение 7-10 дней.
Для нормализации состава мочи требуется более длительное время, иногда несколько месяцев.
Иногда при остром гломерулонефрите внепочечные проявления отсутствуют, и заболевание проявляется только мочевым синдромом.
Прогноз
Острый гломерулонефрит чаще заканчивается выздоровлением, но у некоторых больных (1/3) наблюдается переход в хроническую форму.
Осложнения:
- острая левожелудочковая недостаточность (сердечная астма и отек легких),
- гипертензивная энцефалопатия (проявляется почечной эклампсией): у больного сильные головные боли, сонливость, рвота, судороги и другие симптомы,
- острая почечная недостаточность (ОПН): выраженная олигурия или анурия с нарастанием азотемии (повышение креатинина и мочевины в крови), электролитные нарушения (это увеличение калия, снижение кальция и др.), метаболический ацидоз.
Диагностика:
- ОАМ (протеинурия, гематурия, цилиндрурия)
- Проба Земницкого (удельный вес в норме, олигурия)
- Нечипоренко (преобладание эритроцитов над лейкоцитами; у здорового человека эритроцитов -1000, лейкоцитов — 4000)
- Проба Реберга: одновременно берут кровь из вены и сдают анализ мочи. Определяют креатинин в крови и в моче, а также клубочковую фильтрацию и канальцевую реабсорбцию. (при изменении – это признаки почечной недостаточности)
- БАК: белок снижен, креатинин, мочевина
- ОАК: признаки анемии
- УЗИ почек
- Экскреторная урография
- Пункционная биопсия почки
Лечение:
- Госпитализация
- Режим строгий постельный пока есть отеки и высокое АД.
- Диета ОВД (№7):малобелковая и малосолевая диета, т.е. ограничение соли до 2 грамм в сутки, ограничение белка до 0,5 граммов на кг. веса в сутки, ограничить жидкость (диурез +300-400 мл).
- Этиотропная терапия: антибиотики в течение 10 дней (пенициллин, эритромицин, амоксициллин), исключить нефротоксические препараты.
Симптоматическое лечение:
1. При высоком АД гипотензивные средства:
- ингибиторы АПФ: капотен, каптоприл, эналаприл, энал, моноприл, дератон, лазортан, презартан – раз в сутки 1 таблетка;
- В-блокаторы: конкор, метапролор – только при тахикардии, аритмиях;
- антагонисты кальция: амлодипин (одна таблетка в сутки);
- диуретики: лазикс, фуросимид + препараты калия, тиазидоподобные (индапомид (индап), арифон).
2. Антикоагулянты (если нет гематурии) гепарин п/к в области живота.
3. Антиагреганты (курантил, пентоксифеллин, трентал в/в кап).
Лечение осложнений:
- при ОПН – гемодиализ, искусственная почка;
- при эклампсии – седуксен, сернокислая магнезия;
- при сердечной недостаточности и отеке легких – диуретики и другие препараты;
Профилактика:
- лицам со стрептококковой инфекцией (например, ангина) необходимо назначать антибиотики 7-10 дней, а также своевременное лечение других инфекционных заболеваний;
- одеваться по погоде;
- избегать переохлаждение; сырости
- осторожно относиться к вакцинации;
- не рекомендуется купаться в водоемах.
Сестринский уход при хроническом
гломерулонефрите
это хроническое имунновоспалительное поражение почек, приводящее к прогрессирующей гибели клубочков, артериальной гипертензии и почечной недостаточности
Может развиться как исход острого гломерулонефрита, однако чаще медленное незаметное начало при случайном выявлении патологии в анализе мочи.
Чаще болеют мужчины до 40 лет.
Причины
Как при остром гломерулонефрите (инфекционный фактор-
1) бактерии
2) паразиты
3) вирусы
Большая группа неинфекционных факторов:
- Алкоголь
- Нарушение обмена веществ, чаще мочевой кислоты, подагра
- Лекарства, например антибиотики, аминогликозиды, гентамицин, анальгетики, которые содержат анальгин и фенацитин, и другие лекарства
- Промышленные производственные факторы, химические вещества
- Системные заболевания: СКВ и другие заболевания соединительной ткани
- Наследственность.
Факторы риска:
- Переохлаждение
- Очаги хронической инфекции
- Патогенез: характеризуется аутоиммунным поражением почек, которое приводит к склеротическим процессам в почке, вторично сморщенная почка. Исход ХПН.
Классификация:
- Латентный
- Гематурический
- Нефротический
- Гипертонический
- Смешанный
Клиника:
Латентный гломерулонефрит: характеризуется только изменением в моче (умеренная протеинурия (0,2-0,3); небольшая эритроцитурия), редко незначительное повышение АД, течение медленно прогрессирующее.
Прогноз не плохой, 10 летняя выживаемость 90%.
Гематурический: 5-10% случаев. Проявляется постоянной гематурий. Однако течение благоприятное. Почечная недостаточность развивается редко. Прогноз благоприятный.
Нефротический:протекает с выраженной протеинурией (7-10 до 20 гр/л). Олигурия. Выраженные отеки. Снижение белка и альбуминов, увеличение холестерина и липидов.
Течение умеренно прогрессирующее, но возможно быстро прогрессирующее течение с развитием почечной недостаточности.
При развитии ХПН отеки уменьшаются со временем, периодически развивается нефротический криз с внезапным развитием симптомов по типу перитонита, а также наличие тромбозов и других симптомов, что ведет к резкому ухудшению состояния.
Гипертонический: наблюдается гипертония преимущественно, с наличием гипертрофии левого желудочка и изменениями глазного дна, при этом изменения в моче минимальные. Осложнения: инсульт, инфаркт (не часто), чаще аритмия и сердечная левожелудочковая недостаточность. Течение прогрессирующее с исходом в ХПН.
Смешанный: это сочетание нефротического синдрома с гипертоническим. Типичный вариант, отеки по типу анасарки, олигурия, высокая протеинурия, высокая гипертензия. Характеризуется быстро прогрессирующим течением.
Диагностика:
Как при остром гломерулонефрите, ОАМ как при остром, только удельный вес низкий, гематурия, протеинурия (большое количество), цилиндрурия.
В пробе по Земницкому: никтурия, гипоизостенурия (низкий удельный вес во всех порциях по Земницкому)
Лечение:
- при обострении госпитализация в нефрологическое отделение;
- в стационаре при наличии отеков и других симптомов постельный режим;
- рекомендуют избегать переохлаждения, психических и физических стрессов, запрещается ночная работа, в горячих цехах и сырых помещениях, в холодное время года;
- отдых в постели 1-3 часа;
- при каждом обострении госпитализация;
- при простудных заболеваниях контрольный анализ мочи;
- диета ОВД, (стол №7), с ограничением жидкости, соли, белка;
- медикаментозная терапия как при остром гломерулонефрите: препараты, направленные на подавление иммунного воспаления: глюкоортикостероиды (преднизолон, гидрокортизон), при неэффективности цитостатики (азотиоприл), антиагреганты (курантил), антикоагулянты (гепарин).
Симптоматическая терапия: при отеках, гипертонии – диуретики, гипотензивные, альбумин в/в кап.
(при нефротическом варианте), антибиотики, при выраженной ХПН гемодиализ и трансплантация почки.
Осложнения
- ОПН, ХПН
- ХСН, Злокачественная артериальная гипертензия
Источник
