Гортаноглотка код по мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Анатомия и патанатомия
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Рак гортаноглотки.

Рак гортаноглотки
Описание
Злокачественная опухоль нижнего глотки. На начальном этапе это бессимптомно. Затем появляются боль, ощущение инородного тела, пот, чрезмерное слюноотделение, хрипота, кашель и одышка. Порядок появления признаков заболевания зависит от локализации новообразования. Рак гортани глотки подвержен агрессивному течению и ранним регионарным метастазам. Диагноз ставится с учетом данных УЗИ шеи, КТ и МРТ гортани, а также фиброфаринголарингоскопии с биопсией. Лечение — резекция гортани и глотки, расширенная ларингэктомия, лимфаденэктомия, химиотерапия, лучевая терапия.
Дополнительные факты
Карцинома гортани — злокачественное новообразование нижней части глотки, расположенное между свободным краем надгортанника и нижним краем крикоидного хряща. Карцинома гортани и гортани является распространенной патологией, которая составляет 40-60% от общего числа злокачественных новообразований ЛОР-органов, 8-10% от общего числа онкологических поражений головы и шеи и 1,3% от общее количество опухолевых заболеваний. Это обычно затрагивает пациентов в возрасте от 40 до 60 лет. Мужчины страдают в 5 раз чаще, чем женщины.
Карцинома гортани является сложным и неблагоприятным онкологическим процессом, обусловленным сложностью анатомического строения этой области, быстрым локальным ростом новообразования, ранним появлением лимфатических метастазов, низкой эффективностью консервативной терапии и парализующим характером хирургические вмешательства. Средняя пятилетняя выживаемость при карциноме гортани и глотки составляет около 30%. Лечение проводят специалисты в области онкологии и отоларингологии.
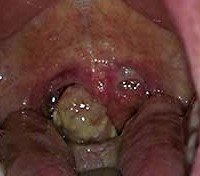
Рак гортаноглотки
Анатомия и патанатомия
Глотка — это нижняя часть глотки, расположенная между линией, перпендикулярно проходящей от свободного края надгортанника к задней стенке глотки, и горизонтальной линией, проходящей на уровне нижнего края хряща. Основная часть гортани находится позади гортани, а передняя стенка гортани — задняя стенка гортани. Вход в гортань находится ниже и впереди гортани. По бокам входа расположены конусообразные полости — грушевидные бухты.
От 60 до 75% случаев рака гортани и горла находятся в грушевидных заливах. 20-25% раковых заболеваний расположены на задней стенке гортани. Реже наблюдается повреждение постериподической зоны. Примерно в 50% случаев гистологическое исследование выявляет плоскоклеточный кератит гортани и горла. Около 30% — плоскоклеточные некератинозные опухоли, и около 7% — недифференцированные формы рака. В остальных случаях данные о гистологическом строении опухоли отсутствуют. Обычно наблюдается экзофитный рост гортани к гортани.
Подслизистый слой этой анатомической области содержит большое количество лимфатических сосудов, расположенных в продольном направлении, которые соединяются в более крупные коллекторы. Раковые клетки гортани гортани попадают в эти сосуды и распространяются через лимфатическую систему, что объясняет высокую частоту лимфатических метастазов. Кроме того, коллекторы, выходящие из гортани, собирают лимфу из неорганических лимфатических сосудов, расположенных в области наружных стенок органа.
Причины
Причины возникновения рака гортани и горла четко не объяснены, но было установлено, что для развития этого заболевания необходимы повторные неблагоприятные химические и термические воздействия. Среди других факторов риска развития рака гортани и гортани исследователи указывают на курение, частое употребление алкоголя и привычку есть слишком горячую и острую пищу. Наследственная предрасположенность и иммунные нарушения играют роль.
Классификация
Учитывая распространенность местного онкологического процесса, в соответствии с классификацией TNM выделяют следующие стадии рака гортани:
• Т1 — неоплазия диаметром менее 2 см находится в той же анатомической области гортани.
• Т2 — рак гортани размером от 2 до 4 см, распространяется в несколько анатомических зон или поражает соседние структуры. Половина гортани не зафиксирована.
• T3 — комок диаметром более 4 см распознается в сочетании с повреждением нескольких анатомических зон или близлежащих структур или новообразованием размером от 2 до 4 см в сочетании с фиксацией половины гортани.
• T4 — рак гортани поражает хрящ, мышцы и жир, сонную артерию, щитовидную железу, пищевод и другие близлежащие анатомические образования.
Буквой N обозначены вторичные очаги в лимфатических узлах, буквой М — в отдаленных органах.
Симптомы
Какое-то время заболевание может протекать бессимптомно. Характерным признаком рака гортани гортани является триада, которая встречается у более 50% пациентов и включает дисфагию, боль в горле и лучистую боль в ухе. Специалисты считают целесообразным выделить две группы локальных симптомов карциномы гортани и глотки: гортани и глотки. Симптомы глотки включают дисфагию, потливость, ощущение инородного тела, боль и дискомфорт при глотании и повышенное слюноотделение.
Симптомы гортани включают изменения в голосе, кашель (возможно, с кровью) и одышку из-за сужения гортани. Последовательность клинических признаков карциномы гортани и глотки определяется расположением и направлением роста новообразования. Часто первым проявлением опухоли является увеличение шейных лимфатических узлов. По мере прогрессирования рака гортани гортани местные симптомы становятся более выраженными, сопровождаемыми общими признаками рака. Отмечены слабость и потеря веса, выявляются признаки раковой интоксикации.
Боль в горле. Изменение аппетита. Изменение веса. Истощение. Кашель. Ломота в мышцах. Нарушение терморегуляции. Одышка. Отсутствие аппетита. Першение в горле. Потеря веса. Слабость. Увеличение СОЭ. Увеличение шейных лимфоузлов.
Диагностика
Диагноз устанавливается на основании жалоб, истории болезни, пальпации шеи и данных дальнейших исследований. Из-за неспецифического характера проявлений, ранние стадии рака гортани и гортани часто путают с проявлениями хронического тонзиллита или хронического фарингита, что указывает на необходимость большей онкологической тревоги при обследовании пациентов из группы риска (более 40 лет, курильщики, которые злоупотребляют алкоголем). Алкогольная и острая пища).
При постановке диагноза учитываются результаты компьютерной томографии и магнитно-резонансной томографии гортани, глотки и УЗИ шеи. Решающую роль в выявлении рака гортани носоглотки играют данные фиброфаринголарингоскопии. Во время исследования специалист проводит визуальную оценку размера, расположения и структуры новообразования, а затем выполняет биопсию подозреваемой области. Окончательный диагноз ставится онкологами на основании гистологического исследования.
Лечение
Лечение карциномы гортани и гортани является сложной задачей из-за быстрого распространения опухоли, сложности анатомических и топографических взаимоотношений органов этой области, а также высокой распространенности сопутствующих заболеваний. Согласно исследованиям, нарушения сердечно-сосудистой системы выявляются у 75% пациентов с карциномой гортани и глотки, у 68% органов дыхания. Более чем у половины пациентов диагностируется воспалительное заболевание легких и верхних дыхательных путей. Все вышеперечисленное создает ограничения в выборе методов лечения карциномы гортани и гортани и увеличивает вероятность осложнений во время операций и в послеоперационном периоде.
Терапевтическая тактика определяется распространенностью онкологического процесса. В случае небольших новообразований первой стадии проводится дистанционная лучевая терапия или резецируется гортань. При раке гортани первой и второй стадий без вовлечения верхушки грушевидной пазухи требуется ларингэктомия выше уровня голосовой щели. На поздних стадиях рака гортани глотки требуются расширенная ларингэктомия, лимфаденэктомия, удаление ткани шеи и (в случае повреждения пищевода) резекция шейного отдела пищевода.
В период до и после операции пациентам с раком горла и горла назначают лучевую и полихимиотерапию. Использование консервативных методов лечения не приводит к полной регрессии опухоли, но позволяет значительно уменьшить ее диаметр и обеспечить оптимальные условия для радикального хирургического вмешательства. Тогда пациентам с раком гортани и горла часто требуется реконструктивная операция для восстановления функции глотания. Чтобы закрыть дефекты, используются локальные пятна кожи и пятна мышечной кожи на ноге. Для замены удаленной части пищевода используются отделы желудка и толстой кишки.
Прогноз
Рак гортаноглотки считается раком с неблагоприятным прогнозом. Пятилетняя выживаемость после радикальной операции при опухолях первой и второй стадии составляет приблизительно 50%. При обычных онкологических процессах, до пяти лет после постановки диагноза, выживает приблизительно 30% пациентов. Многие пациенты с раком гортани гортани имеют значительное снижение качества жизни из-за наличия трахеостомии, нарушения голоса, дисфункции пищевода, необходимости применения канюли, постоянное питание зондом и.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: C14.1
МКБ-10 / C00-D48 КЛАСС II Новообразования / C00-C97 Злокачественные новообразования / C00-C14 Злокачественные новообразования губы, полости рта и глотки / C14 Злокачественное новообразование других и неточно обозначенных локализаций губы, полости рта и глотки
В настоящее время данная рубрика исключена из МКБ-10
Определение и общие сведения[править]
Гортаноглотка, или нижний отдел глотки, — сложная анатомическая область, расположенная на перекресте дыхательных и пищеварительных путей. Данное обстоятельство определяет ее исключительную функциональную значимость.
Эпидемиология
Частота рака гипофарингеальной зоны среди всех злокачественных новообразований не превышает 1%. По отношению к опухолям других отделов глотки она составляет 15-25%. Чаще рак гортаноглотки встречают у мужчин. Соотношение мужчин и женщин среди всех заболевших составляет приблизительно 6:1. Преобладают пациенты старшей возрастной группы — 50-65 лет (средний возраст пациентов мужского пола в России составляет 59 лет).
Гортаноглотка состоит из трех основных отделов, каждый из которых подразделен на дополнительные области.
• Грушевидные синусы ограничены сверху глоточно-надгортанными складками, латерально — внутренней поверхностью щитовидного хряща, и распространяются каудально до уровня нижнего края перстневидного хряща. В них выделяют три стенки (медиальную, латеральную и переднюю).
• Посткрикоидная область представлена задней поверхностью гортани, расположенной от границы черпаловидных хрящей до нижнего края перстневидного.
• Задняя стенка гортаноглотки простирается от уровня свободного края надгортанника до входа в пищевод.
На ранних этапах развития процесса клинические проявления заболевания скудны. Кроме того, данная анатомическая область мало доступна осмотру при непрямой фарингоскопии. Указанные обстоятельства во многом предопределяют запоздалую диагностику у большинства пациентов, поступающих на лечение уже с местно-распространенным процессом.
Этиология и патогенез[править]
Клинические проявления[править]
Клиническое течение рака нижнего отдела глотки не отличается разнообразием. На ранних стадиях развития опухоли процесс протекает почти бессимптомно. Пациента могут беспокоить периодические боли или дискомфорт при глотании. По мере прогрессирования злокачественного процесса возможно изъязвление новообразования, возникновение отека окружающих тканей. Признаки дисфагии усиливаются, присоединяются нарушения дыхания и фонации, обусловленные парезом голосовых складок. Дальнейший рост опухоли может привести к полной обструкции гортани и асфиксии.
Боль в горле не всегда носит локальный характер. Нередко она иррадиирует в ухо, височную или затылочную область головы, еще более затрудняя выяснение истинной природы заболевания. Распад новообразования сопровождается воспалительной реакцией — возникает специфический зловонный запах изо рта. При прорастании опухоли в крупные сосуды возможно эрозивное кровотечение, иногда весьма интенсивное.
Чем больше размеры первичной опухоли, тем выше риск регионарного и отдаленного метастазирования. В 10-20% случаев увеличение лимфатических узлов шеи — первый признак заболевания. Рак гортаноглотки чаще поражает глубокие яремные и паратрахеальные лимфатические коллекторы. Частота обнаружения лимфогенных метастазов при первичном обращении составляет около 80%.
Гортаноглотки: Диагностика[править]
Диагностика опухолей нижнего отдела глотки основана:
• на сборе жалоб и уточнении анамнеза заболевания;
• осмотре при зеркальной или эндоскопической фарингоскопии (с обязательной биопсией);
• результатах пальпации и ультрасонографии лимфатических узлов подчелюстной области и шеи с обеих сторон;
• пальцевом исследовании тканей корня языка, обеих миндалин и боковых стенок глотки.
При необходимости уточнения степени распространения опухолевого процесса на соседние анатомические структуры выполняют томографию органов шеи.
Дифференциальный диагноз[править]
Гортаноглотки: Лечение[править]
Лечение рака гортаноглотки должно носить комбинированный характер. Ранние стадии заболевания (I-II), встречаемые, к сожалению, крайне редко, хорошо поддаются как хирургическому, так и лучевому лечению с возможностью достижения 5-летней выживаемости 60-70%. При этом объем хирургического вмешательства ограничивается резекцией гортаноглотки.
При проведении радикального курса радиотерапии опухолей гипофарингеальной зоны T1-2N0M0 стадий во время I этапа лечения в субклинический объем облучения включают гортаноглотку и зоны регионарного лимфооттока с обеих сторон (II-IV уровень). Лучевое воздействие осуществляют в положении супинации, что позволяет уменьшить дозу на шейный отдел спинного мозга.
При распространенных опухолевых процессах комбинация хирургического и лучевого варианта лечения предпочтительней, поскольку позволяет значительно улучшить непосредственные и отдаленные результаты. Так, 5-летняя выживаемость пациентов при оперативном вмешательстве и последующем облучении составляет 56% по сравнению с 15-25% при использовании только одного из названных методов.
Вопрос о последовательности применения лучевой терапии и хирургического вмешательства остается спорным. Проведение предоперационного облучения с подведением СОД 46,0-50,0 Гр более приемлемо с точки зрения онкологии, поскольку последующее хирургическое вмешательство осуществляют в более абластичных условиях. Однако при этом ухудшаются трофическое состояние и способность к регенерации тканей, а следовательно, увеличивается риск развития послеоперационных осложнений. Статистически достоверных различий при анализе результатов лечения каждого из вариантов не получено.
Хирургическое вмешательство при III и IV стадии заболевания — расширенная экстирпация гортаноглотки с резекцией шейного отдела пищевода, сопровождаемая формированием трахео- и эзофагостомы. Альтернатива — сложные пластические операции. Вопрос об одномоментном вмешательстве на лимфатическом аппарате шеи решают индивидуально в зависимости от характера и размеров метастазов (фасциально-футлярная диссекция шейной клетчатки или операция Крайла). При удовлетворительных результатах лечения через 3 мес выполняют реконструктивную операцию — создание искусственной глотки и верхней части шейного отдела пищевода.
Расширенные и комбинированные операции при раке гортаноглотки относят к калечащим хирургическим вмешательствам, нарушающим естественное функционирование органов дыхания и пищеварения и затрудняющим социальную адаптацию пациентов. Данное обстоятельство обусловило большое число клинических исследований, проводимых на протяжении последнего времени в различных онкологических центрах США и Европы и направленных на изучение эффективности консервативного лечения этого сложного контингента пациентов.
Профилактика[править]
Прочее[править]
В настоящее время данная рубрика исключена из МКБ-10
Источники (ссылки)[править]
Лучевая диагностика и терапия заболеваний головы и шеи [Электронный ресурс] / Трофимова Т.Н. — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970425695.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
- Описание
- Лечение
Краткое описание
Анатомия • Границы •• Верхняя — плоскость, проходящая по верхнему краю свободного отдела надгортанника перпендикулярно задней стенке глотки •• Нижняя — плоскость, проходящая по нижнему краю перстневидного хряща перпендикулярно задней стенке глотки •• С гортанью — плоскость, проходящая по свободному краю надгортанника и краю черпаловидных складок к вершинам черпаловидных хрящей •• С ротоглоткой — горизонтальная плоскость, проходящая на уровне ямок надгортанника к задней стенке глотки. Она включает грушевидные карманы, зону за перстневидным хрящом и заднюю стенку глотки • Лимфатический отток •• Лимфа от грушевидных карманов оттекает в яремно — сонные и среднеяремные лимфатические узлы •• Лимфа от задней стенки глотки оттекает в заглоточные лимфатические узлы •• Нижние отделы гортаноглотки дренируют паратрахеальные и нижние яремные лимфатические узлы.
Код по международной классификации болезней МКБ-10:
- C13 Злокачественное новообразование нижней части глотки
- C14.1 Гортаноглотки
- D00 Карцинома in situ полости рта, пищевода и желудка
Классификация и этиология • В 95% случаев опухоль этой локализации — плоскоклеточный рак • Около 60–75% опухолей возникает в грушевидных карманах, 20–25% — на задней стенке глотки. Реже опухоль исходит из позадиперстневидной области • Предрасполагают к опухолевому росту курение, алкоголь, облучение.
Стадии (см. также Опухоль, стадии) • Tis — карцинома in situ • Т1 — опухоль ограничена одной анатомической частью гортаноглотки и её размер не более 2 см в наибольшем измерении • Т2 — опухоль при наличии одного из следующих признаков и без фиксации половины гортани •• пoражает более одной анатомической части гортаноглотки •• прорастает прилежащие структуры •• размер более 2 и менее 4 см в наибольшем измерении • Т3 — опухоль размерами более 4 см в наибольшем измерении или при наличии фиксации половины гортани • Т4 — опухоль распространяется на соседние структуры (щитовидно/перстневидный хрящ, сонную артерию, мягкие ткани шеи, предпозвоночную фасцию/мышцы, щитовидную железу, пищевод) • Регионарные лимфатические узлы см. Рак ротоглотки.
Классификация по стадиям см. Рак ротоглотки
Клиническая оценка • Характерна триада (более 50% случаев): боль в горле, боль в ушах, дисфагия •• Осиплость голоса и нарушение проходимости дыхательных путей — признаки вовлечения в процесс гортани •• Субъективное ощущение комка в горле, потребность прочистить горло •• Шейные метастазы (в 41% случаев скрытые) обнаруживают у 75% больных раком области грушевидного кармана и у 83% больных раком стенки гортани (66% скрытых) • Диагноз подтверждают рентгеноскопией с контрастированием и ларингофарингоскопией с биопсией.
Лечение
ЛЕЧЕНИЕ
• Лечение зависит от стадии процесса •• Если на стадиях Т1 и Т2 верхушка грушевидного кармана не поражена, можно провести ларингэктомию выше уровня голосовой щели •• При малых опухолях стадии Т1 показана дистанционная лучевая терапия либо резекция через латеральный фаринготомический доступ •• При большинстве поражений стадий Т3–Т4 необходимы ларингофарингэктомия с радикальной шейной лимфаденэктомией и последующая лучевая терапия •• Наличие опухоли шейного отдела пищевода может быть показанием к удалению глотки, пищевода и гортани.
• Реконструкция циркулярных дефектов гортаноглотки и шейного отдела пищевода необходима для восстановления глотания. Вопрос о необходимости операции решают индивидуально. Типы реконструктивных операций •• Использование местных кожных лоскутов (шейного или дельтопекторального) •• Использование мышечно — кожных лоскутов на питающей ножке (из большой грудной мышцы, широчайшей мышцы спины) •• Эзофагэктомия с последующей пластикой желудком или толстой кишкой для замещения пищевода •• Трансплантация свободного участка кишечника или лоскута из мягких тканей с наложением микрососудистых анастомозов.
Прогноз неблагоприятный, что связано с интенсивным инфильтративным ростом опухолей и высокой частотой метастазов • Пятилетняя выживаемость при опухолях гортаноглотки составляет около 30% • Она возрастает до 50% в случаях возможной ларингэктомии выше уровня голосовой щели.
МКБ-10 • C13 Злокачественное новообразование нижней части глотки [гортаноглотки] • C14.1 D00 Рак глотки in situ.
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Рак гортаноглотки».
Источник
