Гнойный холангит код по мкб 10
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Гнойный холангит.
Гнойный холангит
Описание
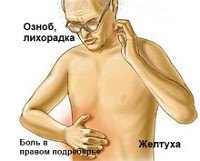
Гнойный холангит. Острое гнойное воспаление желчевыводящих путей, развивающееся вследствие нарушения или полной блокировки оттока желчи. Заболевание имеет характерную клиническую картину: стремительно нарастающая желтуха на фоне гипертермии с ознобами и боли в правом подреберье. При отсутствии декомпрессии быстро развивается билиарный сепсис с нарушением гемодинамики, сознания, работы почек и других органов. Диагностика основана на визуализации механического препятствия при УЗИ или КТ органов брюшной полости. Лечение хирургическое (декомпрессия желчных путей с устранением обструкции) в сочетании с антибиотикотерапией, коррекцией гемодинамики и других нарушений.
Дополнительные факты
Гнойный холангит является тяжелой хирургической патологией, которая без отсутствия адекватного лечения в 100% случаев приводит к летальному исходу. Считается, что 40-60% всех пациентов с нарушенной проходимостью желчевыводящих путей имеют гнойное воспаление протоковой системы. Морфологической основой острого гнойного холангита является наличие конкрементов в холедохе – наиболее частое осложнение желчнокаменной болезни. Несмотря на постоянное совершенствование диагностических и лечебных методик, гнойный холангит остается острой проблемой гастроэнтерологии, поскольку часто приводит к билиарному сепсису. Особенно тяжело заболевание протекает у пациентов старших возрастных групп, при наличии тяжелой сопутствующей патологии, которая препятствует эффективному хирургическому устранению причины патологии.

Гнойный холангит
Причины
Основной причиной развития острого гнойного холангита является перекрытие желчных протоков конкрементами (обтурация). К другим факторам, которые нарушают отток желчи и способствуют воспалительному процессу, относятся посттравматические сужения протоков, опухоли области большого дуоденального сосочка, фиброзные изменения, паразитарная инвазия. В условиях нарушения оттока желчи (или полного его прекращения) в желчевыводящих путях происходит активный рост бактериальной кишечной флоры. В небольшом количестве микроорганизмы содержатся в желчи, попадая туда при дуоденобилиарном рефлюксе либо гематогенно из тонкой кишки. В норме данная флора поддерживает тонус иммунной системы, вызывая реагирование лимфоидных узлов кишечника и купферовских клеток печени. Микроорганизмы улавливаются ретикулоэндотелиальной системой, частично поступают в желчные пути, но при нормальном оттоке желчи инфицирование не развивается. В условиях нарушенного оттока, а тем более при полной обтурации, количество бактерий в желчи приравнивается к таковому в содержимом кишечника. Наиболее часто гнойный холангит вызывает грамотрицательная флора, реже – стафилококки, стрептококки, псевдомонады.
Важным патогенетическим механизмом развития гнойного холангита является бактериемия. Причина попадания микроорганизмов в кровяное русло — повышение давления внутри протокового аппарата печени, при котором нарушается сопротивление желчных протоков и их содержимое попадает в собирательные вены. В крови монобактериальная флора встречается намного чаще, чем полибактериальная. В большинстве случаев определяется кишечная палочка или клебсиелла. Попадание микроорганизмов в системный кровоток приводит к выраженным гемодинамическим нарушениям – развивается билиарный септический шок. Причиной клинической картины сепсиса также является эндотоксемия. Эндотоксины бактерий обладают пирогенным действием, активируют систему свертывания крови и внутрисосудистое тромбообразование, гуморальный иммунный ответ, нарушают работу почек. Большая роль в развитии токсемии отводится нарушению механизмов местного кишечного и общего иммунитета.
Симптомы
Гнойный холангит имеет характерную клиническую картину. Заболевание всегда начинается остро, симптоматика развивается бурно. Основные признаки острого гнойного холангита объединены в триаду Шарко: гипертермия, боль в области правого подреберья и желтуха. Пациента беспокоит выраженная слабость, озноб. Всегда при гнойном холангите развивается билиарный сепсис. В современной гастроэнтерологии и хирургии термин «билиарный сепсис» применяется для описания крайне тяжелого состояния пациента при данном заболевании.
Высокая температура тела. Гипербилирубинемия. Горький привкус во рту. Истощение. Кал зеленого цвета. Лейкоцитоз. Ломота в мышцах. Озноб. Холодный пот.
Диагностика
Диагностическая программа при подозрении на острый гнойный холангит начинается с детальной оценки жалоб пациента и анамнеза. В пользу диагноза гнойного холангита могут свидетельствовать данные о перенесенных диагностических или лечебных эндоскопических вмешательствах в билиодуоденальной области, операциях на желчных путях.
Консультация гастроэнтеролога позволяет с большой вероятностью определиться в предварительном диагнозе, поскольку симптоматика достаточно характерная: стремительное нарастание болевого синдрома, желтухи, повышение температуры тела. При сочетании этих симптомов с тахикардией, тахипноэ, артериальной гипотензией идет речь о развитии билиарного сепсиса. Его критериями являются густой гной в желчевыводящих путях, подтвержденная бактериологическим исследованием бактериемия, а также отсутствие ответа организма на введение 0,5 л физиологического раствора хлорида натрия внутривенно.
Лабораторные методы исследования позволяют выявить симптомы острого воспаления. В общем анализе крови отмечается нейтрофильный лейкоцитоз, ускорение СОЭ, в печеночных пробах – гипербилирубинемия; характерно повышение уровня холестерина, гиперфосфатемия. В случае остро развившейся обструкции холедоха возможно повышение активности трансаминаз.
Высокой информативностью обладает УЗИ органов брюшной полости, которое всегда позволяет выявить причину гнойного холангита и визуализировать механическую преграду, признаки внутрипеченочной гипертензии (расширение желчных ходов выше уровня механического препятствия), а при формировании абсцессов печени – характерные изменения паренхимы. Для уточнения данных применяется компьютерная томография печени.
Обязательным методом обследования пациентов при подозрении на гнойный холангит является эзофагогастродуоденоскопия – на фоне изменений слизистой двенадцатиперстной кишки воспалительного характера обнаруживается папиллит, а также отсутствие желчи в просвете ДПК. Возможна визуализация конкремента в большом дуоденальном сосочке, рубцовых изменений.
В случае, когда вышеописанные методы не дают полной информации, проводится ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография), при невозможности ее осуществления – чрескожная чреспеченочная холангиография. В ходе данных исследований обязательно получают содержимое желчевыводящих путей для бактериологического исследования (выявляется возбудитель и его чувствительность к антибиотикам), визуально оценивается желчь: наличие в ней гноя подтверждает диагноз гнойного холангита.
Лечение
Острый гнойный холангит – заболевание, которое требует немедленного оказания адекватной помощи, причем в случае развившегося билиарного сепсиса только медикаментозного лечения недостаточно, обязательно проведение экстренной декомпрессии желчных путей. Несмотря на постоянное совершенствование хирургических методов, реанимационной помощи, классические полостные операции при гнойном холангите высокотравматичны для пациентов, очень часто сопровождаются осложнениями, имеют высокую летальность, особенно при наличии тяжелых сопутствующих заболеваний. Поэтому в настоящее время предпочтение отдается малоинвазивным вмешательствам (эндоскопической папиллосфинктеротомии, чрескожной чреспеченочной холангиостомии, механической литотрипсии и другим).
Выбор метода декомпрессии определяется индивидуально для каждого пациента и зависит от степени нарушения оттока желчи, уровня расположения механического препятствия. Если причиной гнойного холангита являются рубцовые изменения, адекватная декомпрессия обеспечивается установкой эндопротеза в холедохе. Эндоскопическая папиллосфинктеротомия является методом выбора при калькулезно-воспалительной этиологии заболевания и полностью ликвидирует стаз желчи и механическую желтуху. Чрескожная чреспеченочная холангиостомия в настоящее время рассматривается как метод предоперационной подготовки пациентов и обеспечивает отведение желчи до хирургического устранения препятствия. При тяжелой сопутствующей патологии наружное дренирование холедоха может быть окончательным методом лечения. После экстренной декомпрессии может быть проведено радикальное лечение: холангиодуоденостомия, холецистэктомия. Если гнойный холангит вызван рубцовым сужением билиодигестивного анастомоза, производится его реканализация.
После экстренной декомпрессии решающая роль в лечении принадлежит адекватной антибиотикотерапии. Сложности антибактериального лечения гнойного холангита заключаются в том, что определение возбудителя является длительным процессом, а после наружного дренирования состав флоры может существенно меняться. Но эмпирически антибиотики назначаются с первого дня заболевания для предупреждения бактериемии и сепсиса еще до получения результатов бактериологического исследования: на начальных этапах предпочтительно применение цефалоспоринов и уреидопенициллинов в сочетании с метронидазолом.
Поскольку одним из тяжелейших проявлений гнойного холангита является эндотоксемия, важным патогенетическим методом лечения является детоксикация. Специфическим эндотоксин-связывающим антибиотиком является полимиксин В; высокой эффективностью обладает лактулоза, снижающая плазменную концентрацию липополисахарида. С детоксикационной целью применяется плазмаферез, позволяющий удалить из плазмы эндотоксины, циркулирующие иммунные комплексы, цитокины. Также используется энтеросорбция – сорбенты удаляют токсины из просвета желудочно-кишечного тракта, препятствуя их попаданию в портальный кровоток. Обязательно проводится коррекция гемодинамических и респираторных нарушений, иммунокоррекция, нутритивная поддержка.
Профилактика
Гнойный холангит – тяжелая хирургическая патология, прогноз при которой определяется как степенью перекрытия желчевыводящих путей, так и своевременностью оказания специализированной помощи – декомпрессии и антибиотикотерапии. Летальность при данном заболевании очень высокая, часто развивается билиарный сепсис, эндотоксический шок, ДВС-синдром и полиорганная недостаточность. Однако совершенствование хирургической техники, своевременное эндоскопическое лечение желчнокаменной болезни, как метод профилактики, позволяют избежать тяжелых осложнений.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: K83.0
МКБ-10 / K00-K93 КЛАСС XI Болезни органов пищеварения / K80-K87 Болезни желчного пузыря, желчевыводящих путей и поджелудочной железы / K83 Другие болезни желчевыводящих путей
Определение и общие сведения[править]
Холангитом называют воспалительный процесс в желчных протоках бактериального или асептического происхождения.
Острый гнойный холангит — тяжёлое бактериальное воспалительное поражение желчных путей, которое возникает при нарушении их проходимости, проявляемое местными воспалительными изменениями желчных протоков, системной воспалительной реакцией и полиорганной недостаточностью.
Этиология и патогенез[править]
Наиболее часто причинами холангита являются холедохолитиаз и рубцовые стриктуры желчных протоков. Реже — опухолевая обтурация билиарного дерева, врождённые аномалии (кисты, стриктуры), паразитарные поражения печени. Острый холангит может возникать как осложнение прямых транспапиллярных и чрескожных методов исследования желчных путей, некорректного размещения и обтурации билиарных стентов. Холангит может развиться после неадекватно выполненных хирургических и малоинвазивных вмешательств за счёт деформации и сужения билиодигестивных анастомозов, недостаточной по объёму папиллосфинктеротомии.
В норме жёлчь стерильна, её инфицирование происходит из просвета ДПК через устье папиллы. Помимо этого возможно инфицирование гематогенным и лимфогенным путями при остром холецистите и деструктивных формах панкреатита. Преобладают грамотрицательные бактерии (кишечная палочка, Klebsiella, Proteus и др.). Реже высевают грамположительные бактерии (Enterococcus, Streptococcus). В наиболее тяжёлых наблюдениях могут преобладать анаэробные микроорганизмы (бактероиды, фузобактерии, клостридии).
Патогенез
Течение гнойного холангита характеризует раннее стремительное развитие полиорганной недостаточности, обусловленной обильным поступлением в кровоток эндотоксинов через холангиовенозный шунт, а также связанной с угнетением функции купферовских клеток. Метаболические нарушения прогрессируют в связи с гипертензией в желчных путях и билирубинемией, а с другой стороны, с отсутствием поступления желчи в кишечник (ахолия). Нарушается кровоток в жизненно важных органах, активируются процессы свободного радикального окисления, снижается уровень антиоксидантной защиты. Все это вызывает быстрое развитие местных и общих симптомов заболевания, системную воспалительную реакцию, полиорганную недостаточность.
Клинические проявления[править]
Острый холангит характеризуется острым началом и бурным развитием заболевания, что обусловлено вовлечением в патологический процесс обширной поверхности желчевыводящих протоков. Возникновению холангита, как правило, предшествует эпизод желчной колики. Для развернутой картины заболевания характерна триада Шарко: боли в правом подреберье, озноб, лихорадка. Лихорадка носит гектический характер, сопровождается проливным потом. В зависимости от полноты и характера обтурации желчных протоков, в различной степени выражена механическая желтуха. Характерно раннее развитие печёночно-почечной недостаточности, спутанного сознания, энцефалопатии. Как и при других гнойно-некротических процессах, наблюдается декомпенсация сопутствующих заболеваний, в частности СД.
Холангит: Диагностика[править]
Лабораторная диагностика острого гнойного холангита основывается на ряде характерных показателей — высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ, повышение уровня билирубина, активности печёночных ферментов (аланин- и аспартатаминотрансферазы, щелочная фосфатаза).
Инструментальная диагностика
а) УЗИ органов панкреатобилиарной области при холангите выявляет желчную гипертензию, а также причины нарушения оттока желчи (конкременты, опухоли). Кроме того, могут быть обнаружены осложнения острого холангита — абсцессы печени, тромбоз воротной вены, возможные воспалительно-деструктивные изменения желчного пузыря.
б) Методы экскреторной холангиографии при остром холангите и механической желтухе не применяют в связи с низкой информативностью и опасностью углубления функциональных нарушений печени.
в) Наибольшее значение имеют прямые (ретро- и антеградные) методы контрастирования желчных протоков, сочетающие в себе дополнительные возможности декомпрессии билиарного дерева. Методом выбора является неотложная ЭРПХГ (Эндоскопическая ретроградная панкреатохолангиография). Уже на этапе визуальной оценки ДПК и большого сосочка ДПК выявляют косвенные признаки острого гнойного холангита (дуоденит, расширение продольной складки ДПК, острый папиллит, поступление гноевидной желчи из отверстия папиллы). В ряде наблюдений обнаруживают ущемлённый камень в ампуле сосочка, вызывающий острую блокаду желчных и панкреатических протоков. При транспапиллярной катетеризации желчных протоков необходима аспирация инфицированной желчи для микробиологического исследования.
г) Чрескожная чреспечёночная холангиография при остром холангите позволяет определить причину обтурации желчных протоков, однако возможности билиарной декомпрессии значительно уступают эндоскопическим ретроградным методам лечения.
Дифференциальный диагноз[править]
Холангит: Лечение[править]
Больных острым холангитом следует помещать в отделения интенсивной терапии.
Схемы фармакотерапии
• Купирование болевого синдрома.
— Гиосцина бутилбромид (бускопан) 20 мг 4 раза в сутки внутримышечно или внутривенно.
— Метамизол натрия 2,5 г 4 раза в сутки внутримышечно или внутривенно.
— Пентазоцин 30 мг 4 раза в сутки внутримышечно или внутривенно.
— Тримеперидин 25-150 мг/сут внутривенно.
• Антибиотикотерапия.
а) Цефалоспорины:
— Цефотаксим 2 г 2 раза в сутки внутримышечно.
— Цефтриаксон 2 г 2 раза в сутки внутримышечно.
б) Уреидопенициллины:
— Мезлоциллин 6-15 г/сут.
— Пиперациллин 100-300 мг/кг в сутки.
— Азлоциллин 12-15 г/сут.
в) В необходимых случаях назначают в комбинации с аминогликозидами.
— Тобрамицин 3-5 мг/кг в сутки.
г) При наличии анаэробной флоры:
— Метронидазол 1,5 г/сут.
• Специфическое лечение паразитарного холангита.
1. Аскаридоз
— Мебендазол 100 мг 2 раза в сутки в течение 3 дней.
— Левамизол 150 мг однократно.
2. Клонорхоз
— празиквантел 25 мг/кг 3 раза в сутки в течение 3 дней.
3. Описторхоз
— празиквантел 25 мг/кг 3 раза в сутки в течение 3 дней.
4. Фасциолёз
— Битионол 1 г 3 раза в сутки в течение 14 дней.
После кратковременной медикаментозной подготовки выполняют важнейший компонент лечения — неотложную декомпрессию желчных протоков.
Наиболее эффективным методом декомпрессии желчных путей являются эндоскопические ретроградные вмешательства на большом сосочке ДПК и желчевыводящих путях. При эндоскопии выявляют изменения ДПК и сосочка, подтверждающие наличие острого холангита и являющиеся обоснованием для эндоскопической папиллосфинктеротомии, инструментальной ревизии и санации желчных протоков. В зависимости от особенностей строения большого дуоденального сосочка и наличия околососочковых дивертикулов применяют различные технические способы рассечения папиллы и дистального отдела холедоха. На этапе введения инструментов в ампулу сосочка в большинстве случаев отмечают обильное поступление желчи с гноем, крошковидными массами в просвет ДПК. Производят эндоскопическую папиллосфинктеротомию в максимальном объёме, инструментальную ревизию желчных протоков, извлечение конкрементов корзинкой Дормиа, промывание раствором диоксидина. В случаях неполной санации желчных протоков (крупные камни, тяжёлое состояние больного) выполняют назобилиарное дренирование или билиодуоденальное стентирование для профилактики повторного вклинения конкрементов и обеспечения надежной декомпрессии билиарного дерева.
При технических ограничениях выполнения транспапиллярных эндоскопических вмешательств применяют чрескожную чреспечёночную декомпрессию желчных путей, достигая наружного или наружно-внутреннего отведения желчи и гноя. Следует отметить, что лечебные возможности чреспечёночных методов дренирования при остром гнойном холангите уступают транспапиллярным способам билиарной декомпрессии.
В случаях отсутствия возможности проведения малоинвазивных методов лечения острый холангит является показанием к неотложному хирургическому вмешательству — холедохолитотомии, санации желчных протоков, наружному их дренированию Т-образным дренажем. Декомпрессивные вмешательства проводят на фоне интенсивного консервативного лечения (антибактериальная и инфузионная терапия, профилактика печёночной недостаточности, при необходимости — экстракорпоральные методы детоксикации, симптоматическая терапия).
Летальность при остром гнойном холангите в большой степени зависит от своевременно выполненной декомпрессии билиарного дерева и составляет 5-25%. Одной из причин летальных исходов служит развитие абсцессов печени билиарной природы в результате запоздалых вмешательств на желчных протоках. Для профилактики рецидивов заболевания необходимы полная санация желчных путей, обеспечение свободного оттока желчи в ЖКТ, достаточный диаметр (более 1,5 см) билиодигестивных анастомозов.
Профилактика[править]
Прочее[править]
Первичный склерозирующий холангит
Первичный склерозирующий холангит (ПСХ) — хроническое холестатическое заболевание, характеризующееся воспалением и прогрессирующим фиброзом внутри- и внепечёночных жёлчных протоков, приводящим последовательно к их сужению, облитерации, дуктопении и, как следствие, к развитию цирроза печени и холангиоцеллюлярной карциномы (ХЦК).
Эпидемиология
Истинная частота ПСХ в популяции неизвестна. Отмечена связь заболевания с мужским полом, хроническими воспалительными заболеваниями кишечника и некурящим образом жизни.
ПСХ — это синдромное понятие, одна из форм холангиопатии.
Этиология и патогенез
Этиопатогенез ПСХ неизвестен. В качестве возможных этиологических факторов ПСХ рассматривают токсины, инфекционные агенты и иммунные нарушения.
В ткани печени у больных ПСХ обнаружено избыточное отложение меди, но назначение хелатирующей терапии этим пациентам оказалось малоэффективным, что указывает на вторичный характер перегрузки медью (что, в частности, характерно и для больных ПБЦ (первичный билиарный цирроз)). Два вируса (цитомегаловирус и реовирус 3-го типа) поражают эпителий внутрипечёночных жёлчных протоков, но вероятность обнаружения этих вирусов у всех больных ПСХ остаётся гипотетичной. Высокая частота возникновения различных аутоиммунных нарушений (в том числе печени — аутоиммунный перекрёстный синдром) у больных ПСХ указывает на возможность генетической предрасположенности к болезни. Локусы HLA-B8 и HLA-DR3, которые часто определяют у больных аутоиммунными заболеваниями, также обнаружены у пациентов с ПСХ. В повреждении жёлчных протоков при ПСХ активно участвуют Т-лимфоциты и иммуноопосредованные механизмы, действие которых проявляется лимфоплазмоцитарной инфильтрацией, скоплением эозинофилов и облитерирующим флебитом.
Клиническая картина
У больных ПСХ обнаруживают многие клинические признаки, характерные для ПБЦ (первичный билиарный цирроз). Заболевание обычно начинается незаметно, и ретроспективно сложно зафиксировать временной интервал дебюта болезни. У 75% больных ПСХ в течение 1-2 лет до постановки диагноза могут появляться отдельные признаки болезни. Пациенты предъявляют жалобы на усиливающуюся общую слабость и кожный зуд, к которым со временем присоединяется желтуха. Данная триада симптомов характерна для 2/3 больных. При появлении клинических признаков холангита (боль в правом подреберье, лихорадка и желтуха) необходимо исключить возможность развития осложнений (холедохолитиаза и ХЦК). На стадии клинических проявлений у 75% больных обнаруживают желтуху в сочетании с гепатоспленомегалией. Меланодермию и ксантелазмы отмечают реже, чем у пациентов с ПБЦ. ПСХ часто сочетается с поражениями других органов и систем.
Диагностика
— Биопсия и морфологическое исследование ткани печени
Результаты морфологического исследования ткани печени позволяют подтвердить диагноз ПСХ (морфологические данные особенно ценны при поражении мелких жёлчных протоков).
Дифференциальная диагностика
Первичный склерозирующий холангит целесообразно дифференцировать с холестатической формой саркоидоза. Для саркоидоза нехарактерно гранулематозное поражение жёлчных канальцев. Другое холестатическое заболевание, развивающееся значительно чаще, при котором в результате иммунного воспаления поражаются жёлчные канальцы, — это ПБЦ (первичный билиарный цирроз). В диагностически неясных случаях показано определение антимитохондриальных антител.
Лечение
а) Методы восстановления проходимости жёлчных протоков:
1. Механические
• Баллонная дилатация жёлчных протоков.
2. Хирургические
• Реконструктивные операции.
• Трансплантация печени.
б) Медикаментозная терапия
Принятие решения о назначении лечения больному ПСХ требует взвешенной оценки признаков поражения паренхимы печени (гепатита) и недостаточности жёлчных протоков (холестаза). В некоторых случаях показано назначение комбинированной терапии.
Препараты:
— урсодезоксихолевая кислота 15-20 мг/кг в сутки;
— преднизолон: начальная доза 0,5 мг/кг в сутки (до 10-15 мг/кг в сутки);
— азатиоприн: начальная доза 2 мг/кг в сутки (до 50-75 мг/кг в сутки).
Прогноз
Первичный склерозирующий холангит — это предопухолевое заболевание. ХЦК развивается в результате злокачественной трансформации холангиоцитов. С учётом высокого риска развития опухоли пациентам показан регулярный скрининг на ХЦК.
Источники (ссылки)[править]
Абдоминальная хирургия [Электронный ресурс] : Национальное руководство: краткое издание / под ред. И.И. Затевахина, А.И. Кириенко, В.А. Кубышкина — М. : ГЭОТАР-Медиа, 2016. — https://www.rosmedlib.ru/book/ISBN9785970436301.html
Гастроэнтерология [Электронный ресурс] / Под ред. В.Т. Ивашкина, Т.Л. Лапиной — М. : ГЭОТАР-Медиа, 2008. — https://www.rosmedlib.ru/book/ISBN9785970406755.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Амикацин
- Амоксициллин
- Ампициллин
- Ампициллин/оксациллин
- Бензилпенициллин
- Гимекромон
- Доксициклин
- Ломефлоксацин
- Магния сульфат
- Пефлоксацин
- Сульфадимидин
- Тигециклин
- Тобрамицин
- Урсодезоксихолевая кислота
- Хлорамфеникол
- Цефазолин
- Цефоперазон
- Цефоперазон/сульбактам
- Цефтазидим
- Цефтриаксон
- Цефуроксим
- Ципрофлоксацин
Источник
