Гломерулонефрит с изолированным мочевым синдромом
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
- Госпитализация в нефрологическое отделение
- Постельный режим
- Диета №7а: ограничение белков, соль ограничивают при отёках, артериальной гипертензии
Антибиотики (при остром постстрептококковом гломерулонефрите или наличии очагов инфекции)
Иммунодепрессанты и глюкокортикоиды неэффективны при постинфекционном, постстрептококковом остром гломерулонефрите.
Иммунодепрессивная терапия — глюкокортикоиды и цитостатики — при обострении хронического гломерулонефрита.
Глюкокортикоиды
показаны при мезангиопролиферативном хроническом гломерулонефрите и хроническом гломерулонефрите с минимальными изменениями клубочков. При мембранозном хроническом гломерлонефрите эффект нечёткий.
При мембранопролиферативном хроническом гломерулонефрите и фокально-сегментарном гломерулосклерозе глюкокортикоиды малоэффективны.
Преднизолон
назначают по 1 мг/кг/ сут внутрь в течение 6-8 нед с последующим быстрым снижением до 30 мг/сут (по 5 мг/нед), а затем медленным (2,5-1,25 мг/нед) вплоть до полной отмены.
Пульс-терапию преднизолоном проводят при высокой активности ХГН в первые дни лечения — по 1000 мг в/в капельно 1 р/сут 3 дня подряд. После снижения активности хронического гломерулонефрита возможно ежемесячное проведение пульс-терапии до достижения ремиссии.
Цитостатики
- циклофосфамид по 2-3 мг/кг/сут внутрь или в/м или в/в,
- хлорамбуцил по 0,1-0,2 мг/кг/сут внутрь,
в качестве альтернативных препаратов:
- циклоспорин — по 2,5-3,5 мг/кг/сут внутрь,
- азатиоприн по 1,5-3 мг/кг/сут внутрь)
они показаны при активных формах хронического гломерулонефрита с высоким риском прогрессирования почечной недостаточности, а также при наличии противопоказаний для назначения глюкокртикоидов, неэффективности или появлении осложнений при применении последних (в последнем случае предпочитают сочетанное применение, позволяющее снизить дозу глюкокортикоидов).
Пульс-терапия циклофосфамидом показана при высокой активности хронического гломерулонефрита либо в сочетании с пульс-терапией преднизолоном (или на фоне ежедневного приёма преднизолона), либо изолированно без дополнительного назначения преднизолона; в последнем случае доза циклофосфамида должна составлять 15 мг/кг (или 0,6- 0,75 г/м2 поверхности тела) в/в ежемесячно:
Многокомпонентные схемы лечения
Одновременное применение глюкокортикоидов и цитостатиков считают эффективнее монотерапии глюкокортикоидами. Общепринято назначать иммунодепрессивные препараты в сочетании с антиагрегантами, антикоагулянтами — так называемые многокомпонентные схемы:
- 3-компонентная схема (без цитостатиков): преднизолон 1 — 1,5 мг/кг/сут внутрь 4-6 нед, затем 1 мг/кг/сут через день, далее снижают на 1,25- 2,5 мг/нед до отмены + гепарин по 5000 ЕД 4 р/сут в течение 1 -2 мес с переходом на фениндион или ацетилсалициловую кислоту в дозе 0,25-0,125 г/сут, или сулодексид в дозе 250 ME 2 раза/сут внутрь + Дипиридамол по 400 мг/сут внутрь или в/в.
- 4-компонентная схема Кинкайд-Смит: преднизолон по 25-30 мг/сут внутрь в течение 1-2 мес, затем снижение дозы на 1,25-2,5 мг/нед до отмены + Циклофосфамид по 100-200 мг в течение 1 — 2 мес, затем половинная доза до достижения ремиссии (циклофосфамид можно заменить на хлорамбуцил или азатиоприн) + Гепарин по 5000 ЕД 4 р/сут в течение 1-2 мес с переходом на фениндион или ацетилсалициловую кислоту, или сулодексид + Дипиридамол по 400 мг/сут внутрь или в/в.
- Схема Понтичелли: начало терапии с преднизолона — 3 дня подряд по 1000 мг/сут, следующие 27 дней преднизолон 30 мг/сутки внутрь, 2-й мес — хлорамбуцил 0,2 мг/кг (чередование преднизолона и хлорбутина).
- Схема Стейнберга — пульс-терапия циклофосфамидом: 1000 мг в/в ежемесячно в течение года. В последующие 2 года — 1 раз в 3 мес. В последующие 2 года — 1 раз в 6 мес.
Антигипертензивная терапия: каптоприл по 50-100 мг/сут, эналаприл по 10-20 мг/сут, рамиприл по 2,5-10 мг/сут
Диуретики — гидрохлоротиазид, фуросемид, спиронолактон
Антиоксидантная терапия (витамин Е), однако убедительные доказательства её эффективности отсутствуют.
Гиполипидемические препараты (нефротический синдром): симвастатин, ловастатин, флувастатин, аторвастатин в дозе 10-60 мг/сут в течение 4-6 недс последующим снижением дозы.
Антиагреганты (в сочетании с глюкокортикоидами, цитостатиками, антикоагулянтами; см. выше). Дипиридамол по 400-600 мг/сут. Пентоксифиллин по 0,2-0,3 г/сут. Тиклопидин по 0,25 г 2 р/сут
Плазмаферез в сочетании с пульс-терапией преднизолоном и/или циклофосфамидом показан при высокоактивных хронических гломерулонефритах и отсутствии эффекта от лечения этими препаратами.
Хирургическое лечение. Трансплантация почки в 50% осложняется рецидивом в трансплантате, в 10% — реакцией отторжения трансплантата.
Лечение отдельных морфологических форм
Мезангиопролиферативный хронический гломерулонефрит
При медленно прогрессирующих формах, в т.ч. при IgA-нефрите, необходимости в иммунодепрессивной терапии нет. При высоком риске прогрессирования — глюкокортикоиды и/или цитостатики — 3- и 4-компонентные схемы. Влияние иммунодепрессивной терапии на отдалённый прогноз остаётся неясным.
Мембранозный хронический гломерулонефрит
Сочетанное применение глюкокортикоидов и цитостатиков. Пульс-терапия циклофосфамидом по 1000 мг в/в ежемесячно. У больных без нефротического синдрома и нормальной функцией почек — ингибиторы АПФ.
Мембранопролиферативный (мезангиокапиллярный) хронический гломерулонефрит
Лечение основного заболевания. Ингибиторы АПФ. При наличии нефротического синдрома и снижении функций почек оправдана терапия глюкокртикоидами и циклофосфамидом с добавлением антиагрегантов и антикоагулянтов.
Хронический гломерулонефрит с минимальными изменениями
Преднизолон по 1 — 1,5 мг/кг в течение 4 нед, затем — по 1 мг/кг через день ещё 4 нед. Циклофосфамид или хлорамбуцил при неэффективности преднизолона или невозможности его отменить из-за рецидивов. При продолжающихся рецидивах нефротического синдрома — циклоспорин по 3-5 мг/кг/сут (детям по 6 мг/м2) 6-12 мес после достижения ремиссии.
Фокально-сегментарный гломерулосклероз
Иммунодепрессивная терапия недостаточно эффективна. Глюкокртикоиды назначают длительно — до 16-24 нед. Больным с нефротическим синдромом назначают преднизолон по 1 — 1,2 мг/кг ежедневно 3-4 мес, затем через день ещё 2 мес, затем дозу снижают вплоть до отмены. Цитостатики (циклофосфамид, циклоспорин) в сочетании с глюкокортикоидами.
Фибропластический хронический гломерулонефрит
При очаговом процессе лечение проводят согласно той морфологической форме, которая привела к его развитию. Диффузная форма — противопоказание к активной иммунодепрессивной терапии.
Лечение по клиническим формам проводят при невозможности выполнения биопсии почек.
- Латентная форма гломерулонефрита. Активная иммунодепрессивная терапия не показана. При протеинурии >1,5 г/сут назначают ингибиторы АПФ.
- Гематурическая форма гломерулонефрита. Непостоянный эффект от преднизолона и цитостатиков. Больным с изолированной гематурией и/или небольшой протеинурией — ингибиторы АПФ и дипиридамол.
- Гипертоническая форма гломерулонефрита. Ингибиторы АПФ; целевой уровень АД — 120-125/80 мм рт.ст. При обострениях применяют цитостатики в составе 3-компонентной схемы. Глюкокортикоиды (преднизолон 0,5 мг/кг/сут) можно назначать в виде монотерапии или в составе комбинированных схем.
- Нефротическая форма гломерулонефрита — показание к назначению 3- или 4-компонентной схемы
- Смешанная форма — 3- или 4-компонентная схема лечения.
Источник

Гломерулонефрит – это заболевание почек иммунновоспалительного характера. Поражает преимущественно почечные клубочки. В меньшей степени в процесс вовлекаются интерстициальная ткань и канальцы почек. Гломерулонефрит протекает, как самостоятельное заболевание или развивается при некоторых системных патологиях. Клиническая картина складывается из мочевого, отечного и гипертонического синдромов. Диагностическую ценность имеют данные анализов мочи, проб Зимницкого и Реберга, УЗИ почек и УЗДГ почечных сосудов. Лечение включает препараты для коррекции иммунитета, противовоспалительные и симптоматические средства.
Общие сведения
Гломерулонефрит – поражение почек иммунновоспалительного характера. В большинстве случаев развитие гломерулонефрита обусловлено чрезмерной иммунной реакцией организма на антигены инфекционной природы. Существует также аутоиммунная форма гломерулоронефрита, при которой поражение почек возникает в результате разрушительного воздействия аутоантител (антител к клеткам собственного организма).
Гломерулонефрит занимает второе место среди приобретенных заболеваний почек у детей после инфекций мочевыводящих путей. По статистическим данным современной урологии, патология является самой частой причиной ранней инвалидизации пациентов вследствие развития хронической почечной недостаточности. Развитие острого гломерулонефрита возможно в любом возрасте, но, как правило, заболевание возникает у больных в возрасте до 40 лет.
Гломерулонефрит
Причины гломерулонефрита
Причиной болезни обычно является острая или хроническая стрептококковая инфекция (ангина, пневмония, тонзиллит, скарлатина, стрептодермия). Заболевание может развиться, как следствие кори, ветряной оспы или ОРВИ. Вероятность возникновения патологии увеличивается при длительном пребывании на холоде в условиях повышенной влажности («окопный» нефрит), поскольку сочетание этих внешних факторов изменяет течение иммунологических реакций и вызывает нарушение кровоснабжения почек.
Существуют данные, свидетельствующие о связи гломерулонефрита с заболеваниями, вызываемыми некоторыми вирусами, Toxoplasma gondii, Neisseria meningitidis, Streptococcus pneumoniae и Staphylococcus aureus. В подавляющем большинстве случаев поражение почек развивается через 1-3 недели после стрептококковой инфекции, причем, результаты исследований чаще всего подтверждают, что гломерулонефрит был вызван «нефритогенными» штаммами b-гемолитического стрептококка группы А.
При возникновении в детском коллективе инфекции, вызванной нефритогенными штаммами стрептококка, симптомы острого гломерулонефрита отмечаются у 3-15% инфицированных детей. При проведении лабораторных исследований изменения в моче выявляются у 50% окружающих больного детей и взрослых, что свидетельствует о торпидном (бессимптомном или малосимптомном) течении гломерулонефрита.
После скарлатины острый процесс развивается у 3-5% детей, получавших лечение в домашних условиях и у 1% больных, пролеченных в условиях стационара. К развитию гломерулонефрита может привести ОРВИ у ребенка, который страдает хроническим тонзиллитом или является носителем кожного нефритогенного стрептококка.
Патогенез
Комплексы антиген-антитело откладываются в капиллярах почечных клубочков, ухудшая кровообращение, вследствие чего нарушается процесс выработки первичной мочи, происходит задержка в организме воды, соли и продуктов обмена, снижается уровень противогипертензивных факторов. Все это приводит к артериальной гипертензии и развитию почечной недостаточности.
Классификация
Гломерулонефрит может протекать остро или хронически. Выделяют два основных варианта течения острого процесса:
- Типичный (циклический). Характерно бурное начало и значительная выраженность клинических симптомов;
- Латентный (ациклический). Стертая форма, характеризующаяся постепенным началом и слабой выраженностью симптомов. Представляет значительную опасность вследствие позднего диагностирования и тенденции к переходу в хронический гломерулонефрит.
При хроническом гломерулонефрите возможны следующие варианты течения:
- Нефротический. Преобладают мочевые симптомы.
- Гипертонический. Отмечается повышение артериального давления, мочевой синдром выражен слабо.
- Смешанный. Представляет собой сочетание гипертонического и нефротического синдромов.
- Латентный. Довольно распространенная форма, характеризующаяся отсутствием отеков и артериальной гипертензии при слабо выраженном нефротическом синдроме.
- Гематурический. Отмечается наличие эритроцитов в моче, остальные симптомы отсутствуют или слабо выражены.
Симптомы гломерулонефрита
Симптомы острого диффузного процесса появляются спустя одну-три недели после инфекционного заболевания, обычно вызванного стрептококками (ангина, пиодермия, тонзиллит). Для острого гломерулонефрита характерны три основные группы симптомов: мочевой (олигурия, микро- или макрогематурия), отечный, гипертонический. Острый гломерулонефрит у детей, как правило, развивается бурно, течет циклически и обычно заканчивается выздоровлением. При возникновении острого гломерулонефрита у взрослых чаще наблюдается стертая форма, для которой характерны изменения мочи, отсутствие общих симптомов и тенденция к переходу в хроническую форму.
Начинается заболевание с повышения температуры (возможна значительная гипертермия), познабливания, общей слабости, тошноты, снижения аппетита, головной боли и боли в поясничной области. Больной становится бледным, его веки отекают. При остром гломерулонефрите наблюдается уменьшение диуреза в первые 3-5 суток от начала заболевания. Затем количество выделяемой мочи увеличивается, но снижается ее относительная плотность. Еще один постоянный и обязательный признак гломерулонефрита – гематурия (наличие крови в моче). В 83-85% случаев развивается микрогематурия. В 13-15% возможно развитие макрогематурии, для которой характерна моча цвета «мясных помоев», иногда – черная или темно-коричневая.
Одним из наиболее специфичных симптомов являются отеки лица, выраженные по утрам и уменьшающиеся в течение дня. Следует отметить, что задержка 2-3 литров жидкости в мышцах и подкожной жировой клетчатке возможна и без развития видимых отеков. У полных детей дошкольного возраста единственным признаком отеков иногда становится некоторое уплотнение подкожной клетчатки.
У 60% больных развивается гипертония, которая при тяжелой форме заболевания может длиться до нескольких недель. В 80-85% случаев острый гломерулонефрит вызывает у детей поражение сердечно-сосудистой системы. Возможны нарушения функции центральной нервной системы и увеличение печени. При благоприятном течении, своевременном диагностировании и начале лечения основные симптомы (отеки, артериальная гипертензия) исчезают в течение 2-3 недель. Полное выздоровление отмечается через 2-2,5 месяца.
Для всех форм хронического гломерулонефрита характерно рецидивирующее течение. Клинические симптомы обострения напоминают или полностью повторяют первый эпизод острого процесса. Вероятность рецидива увеличивается в весеннее-осенний период и наступает спустя 1-2 суток после воздействия раздражителя, в роли которого обычно выступает стрептококковая инфекция.
Осложнения
Острый диффузный гломерулонефрит может приводить к развитию острой почечной недостаточности, острой сердечной недостаточности, острой почечной гипертензивной энцефалопатии, внутримозгового кровоизлияния, преходящей потере зрения. Фактором, увеличивающим вероятность перехода острой формы в хроническую, является гипопластическая дисплазия почки, при которой почечная ткань развивается с отставанием от хронологического возраста ребенка.
Для хронического диффузного процесса, характеризующегося прогрессирующим течением и резистентностью к активной иммунодепрессивной терапии, исходом становится вторично-сморщенная почка. Гломерулонефрит занимает одно из ведущих мест среди заболеваний почек, приводящих к развитию почечной недостаточности у детей и ранней инвалидизации больных.
Диагностика
Постановка диагноза производится на основании анамнеза (недавно перенесенное инфекционное заболевание), клинических проявлений (отеки, артериальная гипертензия) и данных лабораторных исследований. По результатам анализов характерны следующие изменения:
- микро- или макрогематурия. При макрогематурии моча становится черной, темно-коричневой, или приобретает цвет «мясных помоев». При микрогематурии изменения цвета мочи не наблюдается. В первые дни заболевания в моче содержатся преимущественно свежие эритроциты, затем – выщелочные.
- умеренная (обычно в пределах 3-6%) альбуминурия в течение 2-3 недель;
- зернистые и гиалиновые цилиндры при микрогематурии, эритроцитарные – при макрогематурии по результатам микроскопии мочевого осадка;
- никтурия, снижение диуреза при проведении пробы Зимницкого. Сохранность концентрационной способности почек подтверждается высокой относительной плотностью мочи;
- снижение фильтрационной способности почек по результатам исследования клиренса эндогенного креатинина;
По результатам общего анализа крови при остром гломерулонефрите выявляется лейкоцитоз и повышение СОЭ. Биохимический анализ крови подтверждает увеличение содержания мочевины, холестерина и креатинина, повышение титра АСТ и АСЛ-О. Характерна острая азотемия (повышение содержания остаточного азота). Проводится УЗИ почек и УЗДГ сосудов почек. Если данные лабораторных исследований и УЗИ сомнительны, для подтверждения диагноза производится биопсия почки и последующее морфологическое исследование полученного материала.
Лечение гломерулонефрита
Лечение патологии осуществляется в условиях стационара. Назначается диета №7, постельный режим. Больным назначается антибактериальная терапия (ампициллин+оксациллин, пенициллин, эритромицин), проводится коррекция иммунитета негормональными (циклофосфамид, азатиоприн) и гормональными (преднизолон) препаратами. В комплекс лечебных мероприятий входит противовоспалительное лечение (диклофенак) и симптоматическая терапия, направленная на уменьшение отеков и нормализацию артериального давления.
В последующем рекомендуется санаторно-курортное лечение. После перенесенного острого гломерулонефрита больные в течение двух лет находятся под наблюдением врача-нефролога. При лечении хронического процесса в период обострения проводится комплекс мероприятий, аналогичных терапии острого гломерулонефрита. Схема лечения в период ремиссии определяется, исходя из наличия и выраженности симптомов.
Источник
Острый гломерулонефрит – это заболевание иммуновоспалительного характера, характеризующееся вовлечением структурных единиц почек – нефронов и преимущественным поражением клубочкового аппарата. Патология протекает с развитием экстраренальных синдромов (отечного и гипертонического) и ренальных проявлений (мочевого синдрома). В диагностике применяется исследование мочи (общий анализ, проба Реберга, Зимницкого, Нечипоренко), УЗИ почек, биохимическое и иммунологическое исследование крови, биопсия почечной ткани. Лечение требует соблюдения постельного режима и диеты, назначения стероидных гормонов, гипотензивных, диуретических средств.
Общие сведения
Острый гломерулонефрит развивается преимущественно у детей в возрасте 2-12 лет и взрослых до 40 лет. Мужчины заболевают в 15,2 раза чаще, чем женщины. Пик заболеваемости приходится на влажное и холодное время года. При болезни происходит преимущественное поражение клубочков (почечных телец), кроме этого в патологический процесс вовлекаются канальца и межуточная ткань обеих почек. Поражение почек связано со специфической иммунной реакцией, обусловленной инфекционным или аллергическим процессом.
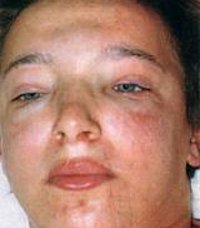
Острый гломерулонефрит
Причины
В большинстве случаев развитие острого гломерулонефрита сопряжено с перенесенной стрептококковой инфекцией – фарингитом, ангиной, обострением тонзиллита, скарлатиной, рожистым воспалением кожи. Этиологическим агентом в этих случаях, как правило, выступает b-гемолитический стрептококк группы А. О стрептококковой этиологии острого гломерулонефрита свидетельствует определение повышенного титра антител к стрептококковой гиалуронидазе и стрептолизину-О, увеличение ЦИК, содержащих антигены к стрептококку.
Иногда развитию болезни предшествует вирусная инфекция – грипп, эпидемический паротит, ветряная оспа, краснуха, инфекционный мононуклеоз, герпес, гепатит. Реже патология возникает после дифтерии, стафилококковых и пневмококковых пневмоний, малярии, бруцеллеза, инфекционного эндокардита, брюшного и сыпного тифа и других инфекций.
Кроме инфекционно-иммунных острых гломерулонефритов встречаются неинфекционно-иммунные формы заболевания, вызванные введением сывороток и вакцин, индивидуальной непереносимостью пыльцы растений, приемом нефротоксичных лекарственных препаратов, укусом насекомых или змей, алкогольной интоксикацией и др. причинами. Предрасполагающими факторами служат переохлаждение, анатомо-физиологическая незавершенность строения нефронов у детей.
Патогенез
Специалисты в сфере современной урологии придерживаются мнения, что острый гломерулонефрит — это иммунокомплексная патология. После инфекционного или аллергического воздействия происходит изменение реактивности организма, что проявляется образованием антител к чужеродным антигенам. Взаимодействуя с комплементом, иммунные комплексы откладываются на поверхностях базальных мембран капилляров клубочков. Изменяется структура капиллярных стенок, увеличивается проницаемость сосудов, создаются условия для тромбообразования.
Расстройство трофики почечной ткани ведет к тому, что в ишемической почке активизируется функция ренин-ангиотензин-альдостероновой системы, что приводит к спазму периферических сосудов и, как следствие, повышению АД. На этом фоне нарушаются процессы фильтрации и реабсорбции, происходит задержка Na и воды, в моче появляются патологические элементы.
Классификация
По вызывающим поражение причинам различают первичный, идиопатический и вторичный гломерулонефрит. Первичный гломерулонефрит связан с инфекционным, аллергическим или токсическим воздействием на почечную ткань; вторичный – служит проявлением системной патологии (геморрагического васкулита, СКВ и др.); идиопатический гломерулонефрит развивается по неопределенным причинам. В зависимости от этиофакторов гломерулонефриты могут быть инфекционно-иммунными и неинфекционно–иммунными.
В зависимости от объема поражения клубочкового аппарата различают очаговую (поражено <50% клубочков) и диффузную (поражено <50% клубочков) формы болезни. Существует несколько различных морфологических типов — пролиферативный эндокапиллярный, пролиферативный экстаракапилярный, мезангиопролиферативный, мембранозно-пролиферативный, склерозирующий.
По клиническому течению заболевание может развиваться в классической развернутой форме (с гипертензивным, отечным и мочевым синдромами), в бисиндромной форме (сочетание мочевого синдрома с отечным или гипертензивным) или моносиндромной форме (только с мочевым синдромом). В МКБ-10 для обозначения острого диффузного гломерулонефрита используется понятие «острый нефритический синдром».
Симптомы острого гломерулонефрита
Классическая картина включает триаду симптомокомплексов: почечный (ренальный) – мочевой синдром и внепочечные (экстраренальные) – отечный и гипертензивный синдромы. Патология обычно манифестирует спустя 1-2 недели после имевшего место этиологического воздействия (инфекции, аллергической реакции и т. д.).
Появление отеков – наиболее ранний и частый признак острого гломерулонефрита, встречается у 70-90% пациентов, у половины из них отеки бывают значительными. Отеки располагаются преимущественно в области лица: наиболее выражены по утрам и спадают днем, сменяясь отечностью лодыжек и голеней. В дальнейшем отечный синдром может прогрессировать до анасарки, гидроперикарда, гидроторакса, асцита. В некоторых случаях видимые отеки могут отсутствовать, однако ежедневное увеличение массы тела пациента свидетельствует о задержке жидкости в тканях.
Артериальная гипертензия обычно выражена умеренно: у 60-70% пациентов АД не превышает 160/100 мм рт. ст. Однако стойкая длительная гипертензия имеет неблагоприятный прогноз. Для острого гломерулонефрита характерно сочетание артериальной гипертензии с брадикардией менее 60 уд. в мин., которая может держаться на протяжении 1-2 недель. При остро развивающейся гиповолемии возможны явления недостаточности левого желудочка, выражающейся сердечной астмой и отеком легких.
Нередко отмечается развитие церебральных нарушений, обусловленных отеком головного мозга — головной боли, тошноты и рвоты, снижения зрения, «пелены» перед глазами, понижения слуха, психо-моторной возбудимости. Крайним проявлением церебрального синдрома может стать развитие ангиоспастической энцефалопатии – эклампсии (тонико-клонических судорог, потери сознания, набухания шейных вен, цианоза шеи и лица, урежения пульса и т. д.).
Течение патологии может сопровождать болевой синдром различной степени выраженности: боли в пояснице чаще симметричны и обусловлены растяжением почечных капсул и нарушением уродинамики. Мочевой синдроме характеризуется ранним развитием олигурии и даже анурии в сочетании с сильной жаждой. При этом отмечается повышение относительной плотности мочи, появление в моче гиалиновых и зернистых цилиндров, эритроцитов, большого количества белка.
Эритроцитурия может протекать в виде микрогематурии (Er- 5 –50 – 100 в поле зрения) или макрогематурии, при которой моча становится цвета «мясных помоев». Протеинурия и гематурияе в большей степени выражены в первые сутки заболевания. Реже острый гломерулонефрит развивается по типу моносиндромной (мочевой) формы без отеков и при нормальном АД. На фоне болезни может формироваться нефротический синдром.
Диагностика
При диагностике острого гломерулонефрита учитывается наличие типичных клинических синдромов, изменений в моче, биохимическом и иммунологическом анализе крови, данные УЗИ и биопсии почки. Общий анализ мочи характеризуется протеинурией, гематурией, цилиндрурией. Для пробы Зимницкого типично уменьшение количества суточной мочи и повышение ее относительной плотности. Проба Реберга отражает снижение фильтрационной способности почек.
Изменения биохимических показателей крови могут включать гипопротеинемию, диспротеинемию (уменьшение альбуминов и увеличение концентрации глобулинов), появление СРБ, и сиаловых кислот, умеренную гиперхолестеринемию и гиперлипидемию, гиперазотемию. При исследовании коагулограммы определяются сдвиги в свертывающей системе – гиперкоагуляционный синдром. Иммунологические анализы позволяют выявить нарастание титра АСЛ-О, антистрептокиназы, антигиалуронидазы, антидезоксирибонуклеазы В; повышение содержания IgG, IgM, реже IgА; гипокомплементемию СЗ и С4.
УЗИ почек обычно показывает неизмененные размеры органов, уменьшение эхогенности, снижение скорости клубочковой фильтрации. Показаниями к проведению биопсии почки служат необходимость дифференциации острого и хронического гломерулонефрита, быстропрогрессирующее течение заболевания. При острой форме болезни в нефробиоптате определяются признаки клеточной пролиферации, инфильтрация клубочков моноцитами и нейтрофилами, наличие плотных депозитов иммунных комплексов и др. При гипертензивном синдроме необходимо проведение исследования глазного дна и ЭКГ.
Лечение острого гломерулонефрита
Терапия проводится в урологическом стационаре и требует назначения строгого постельного режима, бессолевого диетического питания с ограничением потребления животных белков, жидкости, назначением «сахарных» и разгрузочных дней. Производится строгий учет количества потребляемой жидкости и объема диуреза. Основная терапия заключается в применении стероидных гормонов — преднизолона, дексаметазона курсом до 5-6 недель.
При выраженных отеках и артериальной гипертензии одновременно назначаются диуретические и гипотензивные средства. Антибиотикотерапия проводится при имеющихся признаках инфекции (тонзиллите, пневмонии, эндокардите и др.). При острой почечной недостаточности может потребоваться назначение антикоагулянтов, проведение гемодиализа. Курс стационарного лечения составляет 1-1,5 месяца, после чего пациента выписывают под наблюдение врача-нефролога.
Прогноз и профилактика
В большинстве случаев патология хорошо поддается терапии кортикостероидными гормонами и заканчивается выздоровлением. В 1/3 случаев возможен переход в хроническую форму; смертельные исходы крайне редки. На этапе диспансерного наблюдения пациенту требуется динамическое исследование мочи.
Профилактика развития первичного острого гломерулонефрита и его рецидивов заключается в лечении острых инфекций, санации хронических очагов в носоглотке и полости рта, повышении сопротивляемости организма, недопущении охлаждения и длительного нахождения во влажной среде. Лицам с повышенным аллергическим фоном (крапивницей, бронхиальной астмой, сенной лихорадкой) профилактические вакцинации противопоказаны.
Источник
