Гипот синдром что это такое
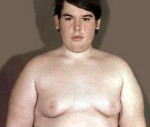
Проявления гипоталамического синдрома зависят от того, какой отдел (передний или задний) гипоталамуса поврежден. Признаки синдрома могут проявляться сразу после повреждения гипоталамуса или отсрочено (через несколько дней, недель и даже лет).
Вегетативно-сосудистая форма
В развитии вегетативно-сосудистой формы гипоталамического криза играют роль нарушения функций автономной нервной системы (парасимпатического и симпатического отделов). Проявляется данная форма в виде кризов.
1. Во время симпатоадреналового криза больные жалуются на
- учащение сердцебиения,
- общую слабость и вялость
- возбуждение, проявляющееся тревогой,
- страхом смерти.
Наблюдается
- онемение и похолодание кистей и стоп,
- бледность кожи,
- экзофтальм (выпученные глаза),
- сухость во рту,
- жажда и озноб,
- общий тремор,
- подъем артериального давления до 150/100 – 180/110 мм рт. ст.,
- повышение температуры до 38 градусов.
Спровоцировать криз может изменение погоды, менструация, эмоциональное напряжение, боль. Длительность пароксизма составляет 15 минут – 3 часа.
2. Вагоинсулярный криз характеризуется
- удушьем,
- чувством нехватки воздуха,
- головной болью
- приливами жара к лицу.
Также у больных появляется
- общая слабость, вялость, сонливость,
- повышенная потливость,
- слюнотечение,
- головокружение, шум в ушах,
- тошнота,
- понижается артериальное давление
- урежается сердцебиение,
- присоединяются симптомы расстройства кишечника (метеоризм, диарея) и мочевого пузыря (обильное мочеиспускание).
Возможны аллергические реакции в виде крапивницы или отека Квинке. Продолжается приступ 1 – 2 часа.
Нарушение терморегуляции
Гипоталамический синдром с нарушением терморегуляции характеризуется длительной субфебрильной (до 38 градусов) температурой тела с ее периодическим повышением (до 40 градусов).
Данная форма чаще встречается у детей и подростков.
Наряду с повышением температуры имеют место признаки симпатоадреналового или смешанного криза (вегетативно-сосудистая форма).
Температура повышается утром, а к вечеру нормализуется. Явные признаки воспаления отсутствуют. Изменения терморегуляции напрямую связаны с эмоциональным и физическим напряжением (например, у детей терморегуляционные изменения появляются на уроках в школе и исчезают во время каникул).
Характерными признаками нарушения терморегуляции являются постоянная зябкость, боязнь сквозняков и похолодания.
Нарушение мотиваций и влечений
Для данной формы гипоталамического синдрома характерны эмоциональные и личностные нарушения (различные фобии – страхи, усиление или ослабление полового влечения, патологическая сонливость или бессонница, частая и внезапная смена настроения).
Нейроэндокринная форма
Подобные расстройства характеризуются нарушением белкового, углеводного, жирового и водно-солового обмена, прожорливостью (булимией) или анорексией (отказ от еды), жаждой.
Нередко нейроэндокринные нарушения сопровождаются синдромами Иценко-Кушинга, несахарным диабетом, ранним климаксом, акромегалией и патологией щитовидной железы.
Нейротрофическая форма
Характеризуется трофическими изменениями (аллергическая сыпь, трофические язвы, зуд и сухость кожи, пролежни, изменения пигментного обмена), возможна остеомаляция (размягчение костей) или склерозирование костей, появление изъязвлений в пищеводе, желудке, двенадцатиперстной кишке.
Источник

Гипоталамический синдром – комплекс эндокринных, обменных, вегетативных расстройств, обусловленных патологией гипоталамуса. Характеризуется изменением (чаще увеличением) массы тела, головными болями, неустойчивостью настроения, гипертензией, нарушением менструального цикла, повышенным аппетитом и жаждой, усилением или снижением либидо. Для диагностики гипоталамического синдрома проводится расширенное гормональное исследование, ЭЭГ, МРТ головного мозга, при необходимости УЗИ щитовидной железы, надпочечников. Лечение гипоталамического синдрома заключается в подборе эффективной стимулирующей или ингибирующей гормональной терапии, проведении симптоматического лечения.
Общие сведения
Гипоталамический синдром – комплекс эндокринных, обменных, вегетативных расстройств, обусловленных патологией гипоталамуса. Характеризуется изменением (чаще увеличением) массы тела, головными болями, неустойчивостью настроения, гипертензией, нарушением менструального цикла, повышенным аппетитом и жаждой, усилением или снижением либидо. Прогноз зависит от тяжести поражения гипоталамуса: от возможности полного выздоровления до прогрессирования заболевания (развитие выраженного ожирения, стойкой гипертонии, бесплодия и т. д.).
Патология гипоталамической области часто встречается в эндокринологической, гинекологической, неврологической практике, вызывая сложности в диагностике из-за многообразия форм проявления. Гипоталамический синдром чаще развивается в подростковом (13-15 лет) и репродуктивном (31-40 лет) возрасте, преобладая у лиц женского пола (12,5–17,5% женщин).
Проблема медицинской и социальной значимости гипоталамического синдрома определяется молодым возрастом пациентов, быстро прогрессирующим течением заболевания, выраженными нейроэндокринными нарушениями, нередко сопровождающимися частичным снижением или полной утратой трудоспособности. Гипоталамический синдром вызывает серьезные нарушения репродуктивного здоровья женщины, вызывая развитие эндокринного бесплодия, поликистоза яичников, акушерские и перинатальные осложнения.
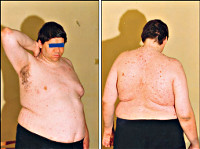
Гипоталамический синдром
Причины развития гипоталамического синдрома
Гипоталамический отдел головного мозга отвечает за регуляцию гуморальных и нервных функций, обеспечивающих гомеостаз (стабильность внутренней среды). Гипоталамус выполняет роль высшего вегетативного центра, регулирующего обмен веществ, терморегуляцию, деятельность кровеносных сосудов и внутренних органов, пищевое, половое поведение, психические функции. Кроме того, гипоталамус управляет физиологическими реакциями, поэтому при его патологии нарушается периодичность тех или иных функций, что выражается вегетативным кризом (пароксизмом).
Вызывать нарушения деятельности гипоталамуса и развитие гипоталамического синдрома могут следующие причины:
- опухоли головного мозга, сдавливающие гипоталамическую область;
- черепно-мозговые травмы с прямым повреждением гипоталамуса;
- нейроинтоксикации (токсикомания, наркомания, алкоголизм, производственные вредности, экологическое неблагополучие и т. д.);
- сосудистые заболевания, инсульт, остеохондроз шейного отдела позвоночника;
- вирусные и бактериальные нейроинфекции (грипп, ревматизм, малярия, хронический тонзиллит и др.);
- психогенные факторы (стрессы, шоковые ситуации, умственные нагрузки);
- беременность и сопряженные с ней гормональные перестройки;
- хронические заболевания с вегетативными компонентами (бронхиальная астма, гипертония, язвы желудка и двенадцатиперстной кишки, ожирение);
- конституциональная недостаточность гипоталамической области.
Классификация гипоталамического синдрома
Клиническая эндокринология насчитывает большое число исследований по изучению гипоталамического синдрома. Результаты этих исследований легли в основу современной расширенной классификации синдрома.
По этиологическому принципу гипоталамический синдром подразделяется на первичный (вследствие нейроинфекций и травм), вторичный (вследствие конституционального ожирения) и смешанный.
По ведущим клиническим проявлениям выделяют следующие формы гипоталамического синдрома:
- вегетативно-сосудистую;
- нарушения терморегуляции;
- гипоталамическую (диэнцефальную) эпилепсию;
- нейротрофическую;
- нервно-мышечную;
- псевдоневрастеническую и психопатологическую;
- расстройство мотиваций и влечений;
- нейроэндокринно-обменные расстройства.
Выделяют клинические варианты гипоталамического синдрома с преобладанием конституционального ожирения, гиперкортицизма, нейроциркуляторных нарушений, герминативных расстройств.
Тяжесть проявления гипоталамического синдрома может быть легкой, средней и тяжелой формы, а характер развития – прогрессирующий, стабильный, регрессирующий и рецидивирующий. В пубертатном периоде гипоталамический синдром может протекать с задержкой или ускорением полового созревания.
Симптомы гипоталамического синдрома
Проявления гипоталамического синдрома зависят от зоны поражения гипоталамуса (передний или задний отделы) и вызванных нейрогуморальных расстройств в гипоталамо-гипофизарной области. В проявлениях гипоталамического синдрома чаще преобладают следующие нарушения:
- вегетативно-сосудистые – 32%,
- эндокринно-обменные – 27%,
- нервно-мышечные – 10%,
- нарушения терморегуляции и др. — 4% и т. д.
Гипоталамический синдром проявляется общей слабостью, повышенной утомляемостью, физическим и психическим истощением, плохой переносимостью смены метеорологических условий, покалываниями в сердце, склонностью к аллергическим реакциям, неустойчивым стулом, чувством нехватки воздуха, эмоциональными расстройствами (тревогой, приступами панического страха), нарушениями сна, повышенной потливостью. Объективно выявляются тахикардия, асимметрия артериального давления со склонностью к его повышению, тремор пальцев и век.
У большей части пациентов гипоталамический синдром протекает пароксизмально (приступообразно), чаще в виде вагоинсулярных и симпатико-адреналовых кризов. Вазоинсулярные кризы при гипоталамическом синдроме сопровождаются чувством жара, прилива к лицу и голове, головокружением, удушьем, неприятными ощущениями в эпигастрии, тошнотой, замиранием сердца, потливостью, общей слабостью. Может наблюдаться усиленная перистальтика кишечника с послаблением стула, учащенное и обильное мочеиспускание, повторные позывы в туалет. Возможно развитие аллергических проявлений в форме крапивницы и даже отека Квинке. Частота сердечных сокращений урежается до 45-50 уд. в мин., АД снижается до 90/60-80/50 мм рт. ст.
Симпатико-адреналовые кризы при гипоталамическом синдроме могут провоцироваться эмоциональным напряжением, изменением метеоусловий, менструацией, болевыми факторами и др. Пароксизмы обычно возникают внезапно вечером или ночью, иногда им предшествуют предвестники: головная боль, изменение настроения, покалывание в области сердца, вялость. Во время приступа появляется озноб, тремор, «гусиная кожа», сердцебиение, похолодание и онемение конечностей, подъем АД до 150/100-180/110 мм рт. ст., тахикардия до 100-140 уд. в мин. Иногда симпатико-адреналовые кризы сопровождаются повышением температуры до 38-39°С, возбуждением, беспокойством, страхом смерти (паническими атаками).
Продолжительность криза может быть от 15 мин. до 3 и более часов, после чего на протяжении нескольких часов сохраняется слабость и страх повторения подобного приступа. Часто при гипоталамическом синдроме кризы носят смешанный характер, сочетая симптомы вагоинсулярного и симпатико-адреналового кризов.
Нарушение терморегуляции при гипоталамическом синдроме сопровождается развитием гипертермического криза, характеризующегося внезапным скачком температуры тела до 39-40 °С на фоне длительного субфебрилита. Для терморегуляционных нарушений типично утреннее повышение температуры и ее снижение к вечеру, отсутствие эффекта от приема жаропонижающих препаратов. Расстройства терморегуляции чаще наблюдаются в детском и юношеском возрасте и зависят от физического и эмоционального напряжения. У подростков они нередко связаны со школьными занятиями и исчезают в каникулярный период.
Проявлениями терморегуляционных нарушений при гипоталамическом синдроме могут служить постоянная зябкость, непереносимость сквозняков и низких температур. Такие пациенты постоянно кутаются, носят одежду не по погоде, даже в теплое время не открывают форточки и окна, избегают принимать ванну. Расстройство мотиваций и влечений при гипоталамическом синдроме характеризуется эмоционально-личностными нарушениями, различными фобиями, изменением либидо, патологической сонливостью (гиперсомнией) или бессонницей, частой сменой настроения, раздражительностью, гневом, слезливостью и т. д.
Нейроэндокринно-обменные расстройства при гипоталамическом синдроме проявляются нарушением белкового, углеводного, жирового, водно-солевого обмена, булимией, анорексией, жаждой. Нейроэндокринные нарушения могут сопровождаться синдромами Иценко-Кушинга, несахарного диабета с полиурией, полидипсией и низкой относительной плотностью мочи, акромегалией, ранним климаксом у молодых женщин, изменениями в щитовидной железе. Могут наблюдаться дистрофия костей и мышц, нарушения трофики кожи (сухость, зуд, пролежни), изъязвления слизистых внутренних органов (пищевода, 12-перстной кишки, желудка). Для гипоталамического синдрома характерно хроническое или длительное течение с рецидивами и обострениями.
Осложнения гипоталамического синдрома
Диагностика гипоталамического синдрома
Полиморфная клиника гипоталамического синдрома представляет немалые трудности в его диагностике. Поэтому ведущими критериями диагностики гипоталамического синдрома служат данные специфических тестов: сахарной кривой, термометрии в трех точках, ЭЭГ головного мозга, трехдневной пробы Зимницкого.
Глюкозу крови при гипоталамическом синдроме исследуют натощак и с нагрузкой 100 г сахара, определяя уровень глюкозы через каждые 30 минут. При гипоталамическом синдроме встречаются следующие варианты сахарной кривой:
- гипергликемический (подъем уровня глюкозы выше нормы);
- гипогликемический (содержание глюкозы ниже нормы);
- двугорбовый (снижение уровня глюкозы чередуется с новым подъемом);
- торпидный (небольшой подъем глюкозы фиксируется в одной точке).
Термометрию при гипоталамическом синдроме проводят в трех точках: обеих подмышечных впадинах и в прямой кишке. Термометрические нарушения могут выражаться в изотермии (равной температуре в прямой кишке и подмышечных областях, при норме в прямой кишке на 0,5-1°С выше); гипо- и гипертермии (в подмышечных впадинах температура ниже или выше нормы); термоинверсии (температура в прямой кишке ниже, чем в подмышечных впадинах).
Электроэнцефалография выявляет изменения, затрагивающие глубинные структуры мозга. В трехдневной пробе по Зимницкому у пациентов с гипоталамическим синдромом изменяется соотношение выпитой и выделяемой жидкости, ночного и дневного диуреза. Методом МРТ головного мозга при гипоталамическом синдроме выявляется повышенное внутричерепное давление, последствия гипоксии и травм, опухолевые образования.
Обязательным критерием диагностики гипоталамического синдрома является определение гормонов (пролактина, ЛГ, эстрадиола, ФСГ, тестостерона, кортизола, ТТГ, Т4 (свободного тироксина), адренотропного гормона в крови и 17-кетостероидов в суточной моче) и биохимических показателей для выявления эндокринно-обменных нарушений. Дифференцировать гипоталамический синдром с органическим поражением других систем позволяет УЗИ надпочечников, УЗИ щитовидной железы и внутренних органов. При необходимости дополнительно проводится МРТ или КТ надпочечников.
Лечение гипоталамического синдрома
Комплекс мероприятий по лечению гипоталамического синдрома должен осуществляться совместными усилиями эндокринолога, невролога и гинеколога (у женщин). Подбор методов лечения гипоталамического синдрома всегда индивидуален и зависит от ведущих проявлений. Целью терапии гипоталамического синдрома является коррекция нарушений и нормализация функции гипоталамических структур головного мозга.
На первом этапе лечения проводят устранение этиологического фактора: санацию инфекционных очагов, лечение травм и опухолей и т. д. При интоксикациях алкоголем, наркотиками, инсектицидами, пестицидами, тяжелыми металлами проводится активная дезинтоксикационная терапия: внутривенно вводятся солевые растворы, тиосульфат натрия, глюкоза, физиологический раствор и др. Для профилактики симпатико-адреналовых кризов назначаются пирроксан, алкалоиды красавки + фенобарбитал, сульпирид, тофизопам, антидепрессанты (тианептин, амитриптилин, миансерин и др.).
Нейроэндокринные нарушения корректируются заместительными, стимулирующими или тормозящими гормональными препаратами, назначением диеты и регуляторов нейромедиаторного обмена (бромокриптин, фенитоин) курсом до полугода. При развитии посттравматического гипоталамического синдрома проводят дегидратирующую терапию, цереброспинальную пункцию. При нарушениях обмена назначается диетотерапия, анорексанты, витамины.
При гипоталамическом синдроме назначаются средства, улучшающие мозговое кровообращение (пирацетам, гидрализат головного мозга свиней, винпоцетин), витамины группы В, аминокислоты (глицин), препараты кальция. В лечение гипоталамического синдрома включают рефлексотерапию, физиопроцедуры, лечебную гимнастику. В структуре лечения гипоталамического синдрома важная роль отводится нормализации режима отдыха и работы, диете, нормализации массы тела, курортотерапии.
Прогноз и профилактика гипоталамического синдрома
Гипоталамический синдром может приводить к снижению и утрате работоспособности в случаях часто повторяющихся вегетативных пароксизмов. Таким пациентам с учетом их профессиональной деятельности может устанавливаться инвалидность III группы. Резко выраженные нейроэндокринно-обменные формы гипоталамического синдрома также могут приводить к потере трудоспособности с установлением III или II группы инвалидности.
Поскольку кризы при гипоталамическом синдроме, как правило, возникают в определенное время и при изменениях метеоусловий, значительных эмоциональных и физических перенапряжениях, их профилактика заключается в предупреждающем приеме седативных средств, антидепрессантов, транквилизаторов. Также, по возможности, необходимо исключить провоцирующие приступы факторы, нервно-психические и физические нагрузки, работу в ночные смены.
Источник
Гипотиреоз — синдром, который развивается при низкой концентрации гормонов щитовидной железы, является одним из самых распространенных заболеваний эндокринной системы.
Особенно опасен врожденный гипотиреоз, и если вовремя, сразу же после рождения ребенка не начать лечение, может возникнуть необратимое поражение интеллекта, развитие умственной отсталости.
Данное заболевание может долгое время не проявляться. Это происходит в результате постепенного незаметного начала патологического процесса. При этом в легкой и умеренной стадии гипотиреоза щитовидной железы самочувствие больных удовлетворительное, симптомы стертые. Болезнь встречается у 1% людей молодого возраста и у 10% людей пожилого возраста.
Причины
Почему возникает гипотиреоз, и что это такое? Рассматривая гипотиреоз, причины которого могут быть вызваны самыми различными факторами, специалисты отмечают, что в первую очередь, они зависят от формы, в которой протекает заболевание. На сегодняшний день различают две формы недуга:
- Врожденная;
- Приобретённая.
Приобретенный гипотиреоз
Наиболее часто встречается приобретенная форма заболевания. Основными причинами ее развития называют следующие:
- хронический аутоиммунный тиреоидит – повреждение щитовидной железы собственной иммунной системой, которое может привести к гипотиреозу через годы и даже десятилетия после появления;
- ятрогенный гипотиреоз — развивается после полного или частичного удаления щитовидной железы или после терапии реактивным йодом;
- прием тиреостатиков при лечении диффузного токсического зоба;
- значительный дефицит йода в воде и продуктах питания.
Врожденный гипотиреоз
Появляется врожденный гипотиреоз в результате:
- врожденной аплазии и гипоплазии (уменьшения) щитовидной железы;
- врожденных структурных нарушений гипоталамо-гипофизарной системы;
- наследственных дефектов биосинтеза тиреоидных гормонов (Т3 и Т4);
- экзогенных воздействий (наличие материнских антител при аутоиммунной патологии, применение медикаментов) во внутриутробный период.
Например, проникая через плаценту, материнские тиреоидные гормоны компенсируют контроль развития плода, имеющего патологию щитовидной железы, но после рождения ребенка, когда уровень материнских гормонов в его крови резко падает, то их дефицит способен вызвать необратимое недоразвитие центральной нервной системы ребенка (коры головного мозга в частности).
У ребенка проявляются нарушения развития скелета и других органов, а главное – умственная отсталость в разной степени, не исключая полного кретинизма.
Первичный гипотиреоз
Связан первичный гипотиреоз с патологией щитовидной железы, ведущей к уменьшению массы железистой ткани щитовидной железы и торможению синтеза гормонов тироксина и трийодтиронина. Это может быть следствием аплазии или агенезии щитовидной железы, аутоиммунных процессов, йододефицита, дефицита селена.
Вторичный гипотиреоз
Связан вторичный гипотиреоз с выпадением тропной функции гипофиза (снижение продукции тиреотропина). Недостаточное поступление в организм гормонов щитовидной железы приводит к нарушению белкового, углеводного обмена, уплощению сахарной кривой после нагрузки глюкозой, к нарушению липидного, водно-солевого обмена.
Степени
По степени проявлений выделяют следующие формы заболевания:
- латентную, или субклиническую, форму – нет клинических проявлений, выявляется увеличение уровня тиреотропного гормона (гормон, увеличивающий активность щитовидной железы) при нормальном уровне трийодтиронина и тироксина (гормоны щитовидной железы);
- явную форму – появление признаков гипотиреоза.
Симптомы гипотиреоза
Выраженность симптомов зависит от степени нарушения функции щитовидной железы. Обычно гипотиреоз развивается постепенно. Больные подолгу не замечают симптомов заболевания и не обращаются к врачу. Они часто жалуются на вялость, нежелание двигаться, резкое ухудшение памяти, сонливость, отеки, сухость кожи, запоры.
Проявления гипотиреоза многолики, отдельно взятые симптомы неспецифичны:
- ожирение, снижение температуры тела, зябкость — постоянное чувство холода из-за замедления обмена веществ, желтушность кожи, гиперхолестеринемия, ранний атеросклероз;
- микседематозный отек: отеки вокруг глаз, отпечатки зубов на языке, затруднение носового дыхания и снижение слуха (отек слизистых носа и слуховой трубы), хриплость голоса;
- сонливость, замедленность психических процессов (мышления, речи, эмоциональных реакций), снижение памяти, полинейропатия;
- одышка, особенно при ходьбе, резких движениях, боль в области сердца и за грудиной, микседематозное сердце (урежение сердечных сокращений, увеличение размеров сердца), гипотония;
- склонность к запорам, тошнота, метеоризм, увеличение размеров печени, дискинезия желчных путей, желчно-каменная болезнь;
анемия; - сухость, ломкость и выпадение волос, ногти ломкие с поперечными и продольными бороздками;
- нарушения менструального цикла у женщин.
С течение болезни внешний вид у больных меняется, движения становятся замедленными, взгляд безразличный, лицо округлое, одутловатое, отечное, особенно в области нижних век, губы синюшные, на бледном лице легкий румянец также с синюшным оттенком. Больные мерзнут в любую погоду.
Кожа бледная, иногда с желтоватым оттенком из-за повышенного количества каротина в крови, холодная на ощупь, сухая, грубая, утолщенная, шелушится. Шелушение кожи нередко наиболее выражено на передней поверхности голеней. Характерно чрезмерное ороговение и утолщение поверхностный слоев кожи на коленях и локтях (симптом Бера).
Диагностика
Врач-эндокринолог может предположить наличие гипотиреоза по характерным проявлениям:
- выраженная слабость, снижение работоспособности;
- сухость кожи, выпадение волос, ломкость ногтей.
Для подтверждения диагноза назначаются определенные диагностические тесты:
- Анализ крови на тиреоидные гормоны: с помощью него исследуется количественный показатель тироксина и трийодтиронина в крови. В норме их концентрация составляет 2,6-5,7 ммоль/л и 9,0-22,0 ммоль/л соответственно. При гипотиреозе данные показатели будут значительно ниже обычных. Кроме того, очень важно исследовать кровь пациентки на тиреотропный гормон (ТТГ) гипофиза: с помощью данной манипуляции определяют, какова природа гипотиреоза у женщины, то есть первичный он или вторичный.
- Сцинтиграфия щитовидной железы с радиоактивным йодом. При этом исследовании происходит накопление введенного в организм радиоактивного йода в ткани железы. Проводится для исследования структуры и функции щитовидной железы.
- Компьютерная томография головного мозга при подозрении на опухоль гипофиза (область головного мозга, регулирующая функциональную активность щитовидной железы).
- УЗИ щитовидной железы.
Дифференциальный диагноз проводят с другими эндокринопатиями: задержкой роста и нанизмом, энцефалопатиями, болезнью Дауна, хондродистрофией, рахитом, болезнью Гиршпрунга.
Лечение гипотиреоза
Благодаря достижениям фармацевтической промышленности, позволяющим искусственно синтезировать тиреоидный гормон, современная эндокринология имеет эффективный способ лечения гипотиреоза у женщин. Терапия проводится путем замены недостающих в организме тиреоидных гормонов их синтетическим аналогом — левотироксином (L-тироксином).
По возможности необходимо устранить причину, вызвавшую развитие приобретенного гипотиреоза, например:
- отменить препараты, вызывающие снижение активности тиреоидных гормонов,
- пролечить тиреоидит,
- нормализовать поступление йода в пищу.
Манифестный (клинический) гипотиреоз требует назначения заместительной терапии независимо от возраста пациента и сопутствующей патологии. Индивидуально назначается вариант начала лечения, исходная доза препарата и скорость ее возрастания.
Прогноз
При условии ежедневного приема тиреоидных гормонов прогноз благоприятный: пациенты ведут обычный образ жизни. В тех случаях, когда лечение гипотиреоза отсутствует, клинические проявления могут усугубиться вплоть до наступления мекседематозной комы.
Диета
Как было указано выше, гипотиреоз характеризуется дефицитом тиреоидных гормонов. Если объяснить простыми словами, то это означает, что в организме человека замедляются все обменные процессы. Именно поэтому диета при гипотиреозе щитовидной железы должна быть низкокалорийной.
Продукты питания нужно выбирать с особой тщательностью, ведь их действие должно быть направлено на восстановление и стимулирование всех окислительных процессов. Наиболее простой способ – это снизить количество углеводов и жиров.
В список не рекомендованных продуктов входят:
- жирные сорта мяса (свинина, баранина) и птицы (гусь, утка);
- ливер (мозги, печень, почки);
- варенье, мед ограничиваются;
- горчица, перец, хрен;
- крепкий чай или кофе, какао, кока-кола;
- хлеб из муки высшего сорта, вся сдобная выпечка, торты, пирожные, жареные изделия (пирожки, блинчики, оладьи);
- икра рыбная;
- копченая и соленая рыба, консервы из рыбы;
- жирные сорта колбасных изделий;
- маргарин, сало, кулинарный жир;
- все бобовые;
- мяса, птицы и рыбы;
- копчености, соленья;
- крестоцветные (все виды капусты, репа, редька, редис, турнепс);
- грибы в любом виде;
- наваристые бульоны из
- макароны и рис ограниченно.
В список рекомендованных продуктов входят:
- рыба, преимущественно морская (треска, скумбрия, лосось), богатая фосфором, полиненасыщенными жирными кислотами и йодом;
- фрукты любые, особенно хурма, фейхоа, киви, которые богаты йодом, а также вишня, виноград, бананы, авокадо;
- овощи за исключением семейства крестоцветных, свежая зелень;
- слабо заваренные напитки (кофе и чай), чай с лимоном или молоком, свежевыжатые соки, отвары из шиповника и отрубей;
- нежирные молоко и молочнокислые напитки, а также творог, сметана — в блюда;
- сыр несоленых, нежирных и неострых сортов;
- хлеб из муки 1 и 2 сорта, вчерашний или подсушенный, сухое печенье;
- мясо нежирных сортов, «белое» мясо курицы, содержащее тирозин;
- нежирные сорта колбас;
- салаты из свежих овощей, заправленные растительным маслом, винегрет, заливное;
- сливочное масло с осторожностью, растительные масла — в блюда и при готовке;
- белковые омлеты, яйца всмятку, желток с осторожностью;
- каши (гречневая, пшенная, ячневая), запеканки и блюда из них;
- морепродукты (мидии, гребешки, устрицы, морская капуста, роллы и суши из них).
Диета при гипотиреозе не подразумевает резкого ограничения продуктов и перехода на особую пищу. Система питания остается вкусной и полезной, с применением некоторых определенных правил. Соблюдение лечебного питания благотворно влияет на метаболические процессы, и что немаловажно, смягчает симптомы заболевания у больного. Правильное питание насыщает клетки кислорода и снижает риск развития тяжелых форм болезни.
Источник
