Гипогонадизма у мужчин с метаболическим синдромом
Андрогенный дефицит, тестикулярная недостаточность и синдром гипогонадизма у мужчин — это всё о клинических и/или гормональных изменениях, обусловленных абсолютной или относительной — при резистентности тканей — недостаточностью половых гормонов

Досье КС
Елена Шведкина
эндокринолог,Клиника «Будь Здоров»
город: Санкт-Петербург
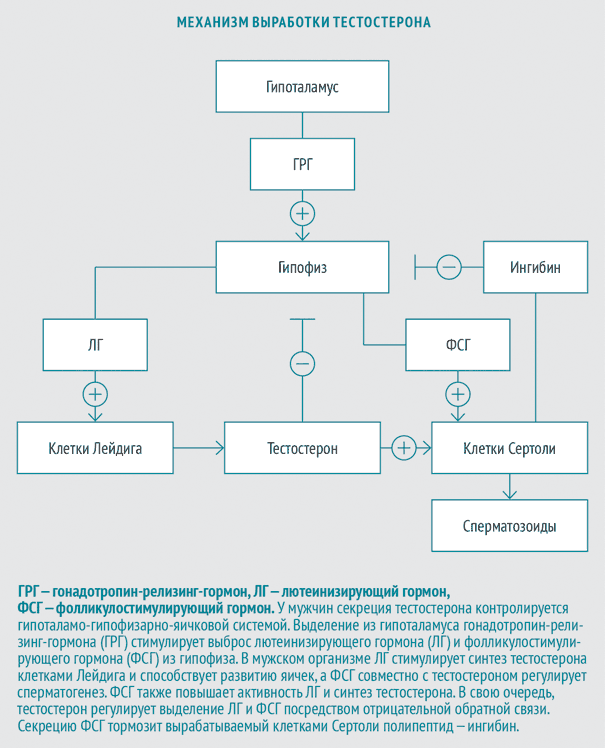
Тестостерон — преобладающий гормон в крови мужчины, вырабатывается преимущественно (95 %) яичками, в значительно меньших количествах — корой надпочечников; образуется из холестерина. В сутки в плазму крови выделяется около 6 мг тестостерона, незначительное количество откладывается в яичках. В плазме тестостерон транспортируется при помощи секс-стероидсвязывающего глобулина (СССГ) или других белков крови, например альбумина. Небольшая часть циркулирует в крови в свободной форме.
Классификация
В зависимости от уровня поражения гипоталамо-гипофизарной системы выделяют:
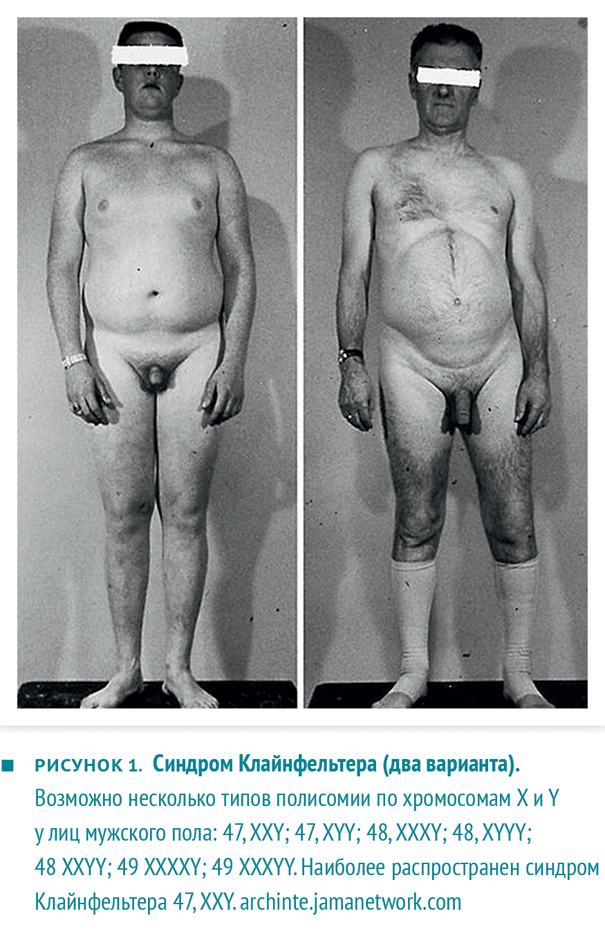
- гипергонадотропный гипогонадизм (первичный) у мужчин. Снижена или отсутствует продукция тестостерона яичками. Здесь можно выделить врожденные формы (синдром Клайнфельтера — рис. 1, анорхизм) и приобретенные формы (травмы, облучение, химиотерапия, другие токсические поражения яичек, позднее начало лечения крипторхизма);
- гипогонадотропный (вторичный) гипогонадизм у мужчин. Снижены или отсутствуют гормоны гипофиза, стимулирующие секрецию тестостерона. В этой группе выделяют также врожденные формы (синдром Кальмана, изолированный дефицит ЛГ, другие редкие врожденные заболевания, сопровождающиеся гипогонадизмом), и приобретенные (опухоли гипофиза и гипоталамуса, их хирургическое лечение или лучевая терапия, кровоизлияния в них и т. п.);
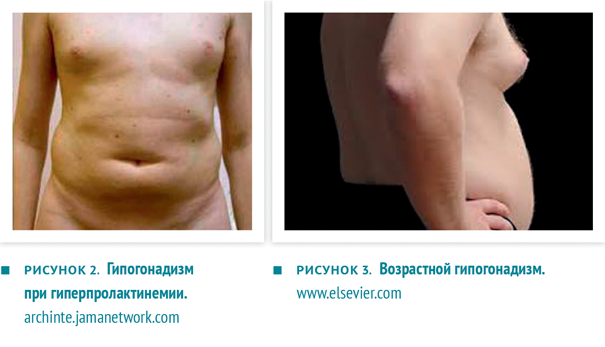
- нормогонадотропный гипогонадизм. Это состояние характеризуется низкой продукцией тестостерона при нормальном уровне гонадотропинов. В его основе лежат смешанные нарушения в репродуктивной системе, выражающиеся не только в первичном поражении тестикул, но и в скрытой недостаточности гипоталамо-гипофизарной регуляции. Типичные примеры — гипогонадизм у мужчин с ожирением, гипогонадизм при гиперпролактинемии (рис. 2) и гипотиреозе, возрастной гипогонадизм (рис. 3), ятрогенный гипогонадизм;
- гипогонадизм, обусловленный резистентностью органов-мишеней (феминизация в результате резистентности рецепторов тканей к андрогенам; дефицит 5α-редуктазы; дефицит эстрогенов, которые в физиологических концентрациях являются модуляторами нормальных эффектов тестостерона).
Рисунок 1. Пример пациентов с симптомом Клайнфельтера

По времени возникновения можно выделить препубертатный и постпубертатный гипогонадизм.
Клиническая картина
Клиническая картина заболевания зависит от времени возникновения нарушения и представлена в таблице 1.
Таблица 1. Основные признаки гипогонадизма

Существуют неспецифические признаки, которые могут навести клинициста на мысль о гипогонадизме:
- олиго- и азооспермия;
- патологические переломы (несоответствие между силой травмирующего фактора и тяжестью повреждения);
- остеопения;
- умеренная анемия (нормохромная, нормоцитарная);
- увеличение жировой ткани;
- депрессии, нарушение сна, снижение памяти.
Диагностика гипогонадизма
Диагноз гипогонадизма у мужчин устанавливают на основании данных анамнеза, клинической картины, подтвержденной данными лабораторного и инструментального исследований. Согласно последним рекомендациям, диагноз гипогонадизма следует выставлять только мужчинам с симптомами, внешними проявлениями и однозначно сниженным уровнем тестостерона в сыворотке [2]. При этом в качестве начального диагностического теста при гипогонадизме рекомендуется анализ уровня утреннего общего тестостерона в сыворотке.
Рисунок 2-3. Разные виды гипогонадизма
Для расчета уровня свободного тестостерона возможно использование онлайн-калькулятора www.issam.ch/freetesto.htm.
Таблица 2. Нормы по тестостерону

При необходимости определяют уровни СССГ, ФСГ, ЛГ, пролактина. Факторы высокого риска развития гипогонадизма:
- объемные образования гипоталамо-гипофизарной области;
- хирургические вмешательства и/или облучение в области турецкого седла;
- длительное применение глюкокортикоидов, кетоконазола, опиоидов;
- сахарный диабет, бесплодие, остеопения и остеопороз.
Общий скрининг в популяции нецелесообразен [3].
Для выявления группы риска гипогонадизма могут быть использованы специализированные опросники.

Лечение гипогонадизма у мужчин
Начиная лечить гипогонадизм, врач ставит ряд целей:
- устранение андрогенного дефицита (восстановление потенции, либидо, самочувствия и поведения);
- обеспечение вирилизации (рост волос на лице и теле по мужскому типу, изменение тембра голоса, телосложения, увеличение мышечной массы, увеличение полового члена и яичек, пигментация мошонки, развитие складчатости), по возможности обеспечение фертильности;
- потенциально — снижение сердечно-сосудистых рисков, профилактика остеопороза.
В зависимости от того, необходимо ли восстановить фертильность, выбор терапии происходит между гормональной заместительной терапией (ГЗТ) препаратами тестостерона, с одной стороны, и препаратами хорионического гонадотропина человека (ХГЧ), лютеинизирующего гормона (ЛГ), фолликулостимулирующего гормона (ФСГ) и гонадотропин-релизинг-гормона (ГРГ) — с другой.
Существует большое количество лекарственных форм тестостерона для внутримышечного, подкожного, трансдермального, перорального и буккального применения. Однако ГЗТ тестостероном ведет к уменьшению объема яичек и подавлению сперматогенеза.
Поэтому, если функция яичек сохранена и гипогонадизм имеет гипоталамическое или гипофизарное происхождение, используются либо препараты ХГЧ, ЛГ, ФСГ, либо пульсаторное введение ГРГ. Указанные гормоны увеличивают продукцию собственного тестостерона, что приводит к индукции сперматогенеза и восстановлению фертильности.
Клинический случай
Пациент К. (39 лет) обратился к эндокринологу с жалобами на нарушение половой функции (снижение полового влечения, нарушение эрекции), общую слабость, повышенную утомляемость, одышку при физических нагрузках, эпизоды повышения артериального давления (максимально до 165/100 мм рт. ст.), избыточный вес, неэффективность физических нагрузок и диет. Сообщил, что соблюдает принципы рационального питания, регулярно посещает тренажерный зал. Вышеописанные жалобы беспокоят в течение последнего года. Самостоятельно не лечился, не обследовался.
Объективно при осмотре:
- рост — 183 см;
- вес — 127 кг;
- ИМТ — 37,9 кг/м2;
- окружность талии (ОТ) — 123 см;
- окружность бедер (ОБ) — 135 см;
- ОТ/ОБ — 0,91;
- АД — 145/90 мм рт. ст., ЧСС — 82 удара в мин.
Оволосение в подмышечных впадинах, на груди, передней брюшной стенке, в паховой области без особенностей. Двусторонняя ложная гинекомастия. Наружные половые органы сформированы правильно, без особенностей.
При использовании опросника ADAM положительные ответы на 8 из 10 вопросов, что свидетельствует о выраженности симптомов андрогенного дефицита у данного пациента.
Лабораторные показатели:
- общий холестерин — 6,4 ммоль/л (норма 3,1–5,2);
- ЛПНП — 3,8 ммоль/л (норма 0–3,3);
- триглицериды — 2,6 ммоль/л (норма — менее 2,3);
- общий тестостерон — 7,2 нмоль/л (норма 12,0–41,0);
- СССГ — 28,9 пмоль/л (норма 12,9–61,7);
- ЛГ — 4,7 Ед/л (норма 2,5–11,0);
- ТТГ — 1,8 мЕд/л (норма 0,25–4,0);
- пролактин — 243 МЕд/л (норма 50–610);
- эстрадиол — 164 пмоль/л (норма 20–240);
- общий ПСА — 0,6 нг/мл (норма 0–4).
По данным УЗИ предстательной железы, эхографических признаков патологии не выявлено.
Пациенту выставлен диагноз «нормогонадотропный гипогонадизм». Метаболический синдром: Абдоминальное ожирение (2‑й степени). Артериальная гипертензия. Дислипидемия.
Цели лечения:
Нормализация уровня тестостерона. Назначена пролонгированная форма тестостерона (тестостерона ундеканоат 1000 мг) внутримышечно по схеме с титрацией дозы до поддерживающей.
Снижение и удержание веса. Рекомендовано соблюдение принципов рационального питания с ограничением потребления жиров и легкоусваиваемых углеводов, поваренной соли, а также дополнительные аэробные нагрузки (активная ходьба в течение 1 часа в день).
При оценке результатов терапии спустя 10 месяцев пациент отмечал значительную положительную динамику общего самочувствия — улучшение эректильной функции (усиление полового влечения, увеличение частоты спонтанных эрекций), исчезновение жалоб на быструю утомляемость, подавленное настроение; стабилизацию уровня АД до 130/80 мм рт. ст. Объективно при осмотре снижение всех антропометрических показателей: вес — 99 кг, ИМТ — 29,5 кг/м2, ОТ — 88 см, ОБ — 109 см, ОТ/ОБ — 0,81. На фоне лечения также произошла нормализация всех гормональных и биохимических показателей. В дальнейшем терапию решено продолжить с контролем лабораторных показателей один раз в шесть месяцев.
Что нового?
По мере накопления информации о значении андрогенов для функционирования и здоровья мужского организма мужской гипогонадизм становится предметом особого внимания. В последние годы все больше научных исследований свидетельствуют в пользу применения заместительной терапии тестостероном у взрослых мужчин. Основная цель — достижение концентрации тестостерона в крови, максимально приближенной к физиологическим значениям у мужчин с нормальной функцией яичек [4].
С возрастом уровень половых гормонов снижается, проявляясь в конечном итоге состоянием возрастного дефицита тестостерона (андропаузы) у мужчин. Примерно с 30 лет и далее до конца жизни ежегодно мужчина теряет в среднем около 1,5–2,0 % свободного наиболее активного тестостерона. Считается, что мужчины, обладающие изначально более высоким уровнем тестостерона в молодости, имеют больше шансов как можно дольше не испытать проявлений возрастного андрогенного дефицита [5].
В ходе опубликованного в 1994 г. многолетнего Массачусетского исследования по изучению вопросов старения мужчин (Massachusetts Male Aging Study, MMAS) было установлено, что низкий уровень свободного тестостерона является фактором риска инсулинорезистентности и СД 2‑го типа [11]
Существование возрастного андрогенного дефицита официально признано: по определению Международного общества по изучению проблем пожилых мужчин (ISSAM), Международной ассоциации андрологов (ISA) и Европейской ассоциации урологов (EAU), возрастной гипогонадизм (late-onset hypogonadism, LOH) определяют как клинический и биохимический синдром, возникающий в зрелом возрасте, характеризующийся типичными клиническими симптомами в сочетании с низким уровнем тестостерона в крови, что может приводить к существенному ухудшению качества жизни и отражаться неблагоприятным образом на функционировании многих органов и систем организма [6]. Снижение уровня половых гормонов — один из ключевых моментов старения и возраст-ассоциированных заболеваний.
Активно изучаются причины и связи гипогонадизма и развития сопутствующих заболеваний. Обнаружена высокая распространенность гипогонадизма у мужчин с ожирением (до 100 % при окружности талии более 102 см) [7, 8]. Низкий уровень тестостерона в плазме связан с проявлениями метаболического синдрома, сердечно-сосудистыми заболеваниями, инсулинорезистентностью и сахарным диабетом (СД) 2‑го типа [9–11]. Терапия тестостероном у мужчин с гипогонадизмом приводит к снижению объема жировой ткани [12].
В настоящее время правильно подобранная заместительная терапия половыми гормонами позиционируется как часть общей стратегии поддержания здоровья мужчин, включающей также рекомендации относительно образа жизни, диеты, физических упражнений, отказа от курения, когнитивной тренировки и безопасных уровней потребления алкоголя [13].
Список источников
- Эндокринология. Национальное руководство. Краткое издание. Под ред. И. И. Дедова, Г. А. Мельниченко, 2011; 637–639.
- Darby E., Anawalt B. D. Male Hypogonadism: An update on diagnosis and treatment. Treat Endocrinol 2005; 4: 593–609.
- Endocrine Society Guidelines For The Diagnosis Of Hypogonadism. JCEM 2010; 95:2536.
- Nieschlag E., Behre H. M. Pharmacology and clinical uses of testosterone. In: Nieschlag E., Behre H. M., eds. Testosterone: Action, Deficiency, Substitution. 2nd ed. Berlin — Heidelberg: Springer — Verlag: 1998. — P.293–328.
- Lunenfeld B., et al. Recommendations on the diagnosis, treatment and monitoring of hypogonadism in men // Aging Male. 2015. Vol. 18, № 1. P. 5–15.
- Nieschlag E., et al. Investigation, treatment, and monitoring of late-onset hypogonadism in males: ISA, ISSAM, and EAU recommendations. // J. Androl. — 2006; 27 (2). — Р. 135–137.
- Dobs A., et al. Interrelationships among lipoprotein levels, sex hormones, anthropometric parameters, and age in hypogonadal men treated for 1 year with a permeation-enhanced testosterone transdermal system // J. Clin. Endocrinol. Metab., 2001; 86 (3): 1026–1033.
- Svartberg J., et al. Waist circumference and testosterone levels in community dwelling men. The Tromsї study // Europ. J. Epidemiol., 2004; 19 (7): 657–663.
- Hu G., et al. DECODE Study Group. рrevalence of the metabolic syndrome and its relation to all-cause and cardiovascular mortality in nondiabetic European men and women // Arch. Intern. Med., 2004; 164 (10): 1066–1076.
- Tsai E. C., et al. Low serum testosterone level as predictor of increased visceral fat in Japanese-American men // Int. J. Obes. Relat. Metab. Disord., 2000; 24: 485–491.
- Stellato R. K., et al. Testosterone, sex hormone-binding globulin, and the development of type 2 diabetes in middleaged men: prospective results from the Massachusetts male aging study // Diabetes Care, 2000; 23 (4): 490–494.
- Wang C., Swerdloff R. S. Androgen replacement therapy. Ann.Med. 1997. — 29. — P. 365–370.
- Калинченко С. Ю., Тюзиков И. А. Практическая андрология. М.: Практическая медицина, 2009. 400 с.
Источник
Метаболизм — это совокупность всех процессов обмена веществ в живых организмах. Синдром — это наиболее характерное для определенного патологического состояния или конкретного заболевания сочетание отдельных симптомов (признаков). Метаболический синдром — взаимосвязанные метаболические, гормональные и клинические расстройства, представляющие собой факторы высокого риска развития заболеваний сердечно-сосудистой системы. В основе расстройств лежат первичная невосприимчивость клеток к инсулину и компенсаторное системное увеличение его в крови.
Актуальность проблемы
 Современные средства для самообороны — это внушительный список предметов, разных по принципам действия. Наибольшей популярностью пользуются те, на которые не нужна лицензия или разрешение на покупку и использование. В интернет магазине Tesakov.com, Вы можете купить средства самозащиты без лицензии.
Современные средства для самообороны — это внушительный список предметов, разных по принципам действия. Наибольшей популярностью пользуются те, на которые не нужна лицензия или разрешение на покупку и использование. В интернет магазине Tesakov.com, Вы можете купить средства самозащиты без лицензии.
Метаболический синдром называют новой неинфекционной пандемией XXI века, охватившей индустриально развитые государства. Для развивающихся стран он может обернуться демографической катастрофой. Распространенность синдрома составляет в среднем 23%, причем количество больных постоянно увеличивается. В соответствии с прогнозами, в ближайшее 25-летие ожидается их увеличение на 50%.
У всех больных с этим заболеванием в 5 — 9 раз повышается риск заболеть сахарным диабетом. В последние годы отмечается широкое распространение синдрома (до 30%) среди мужчин старше 40 лет. В этой группе в 4 раза чаще, чем в общей популяции, встречается нарушение кровоснабжения сердечной мышцы со смертельным исходом, а смертность от сосудистых нарушений головного мозга — в 2 раза чаще.
Этиология и патогенез
Единого мнения о причинах нарушений метаболизма не существует. Главным фактором считают наследственную предрасположенность человека к инсулинорезистентности (сниженная реакция периферических тканей на инсулин) и ожирению, которые реализуются в основном под влиянием:
- Переедания, особенно сопровождающегося употреблением продуктов с избыточным содержанием жиров.
- Первичного или вторичного мужского гипогонадизма (недостаточность функции половых желез и уменьшение синтеза тестостерона), сопровождающегося дефицитом тестостерона.
- Низкой физической активности (гиподинамия).
- Выраженных стрессовых состояний или психоэмоциональных расстройств менее интенсивного характера, но длительных и часто повторяющихся.
Последним двум факторам списка придается меньшее значение.
Существуют различные гипотезы патогенеза заболевания. Суть наиболее распространенной теории механизма развития синдрома заключается в сочетании причинных и провоцирующих факторов, что и определяет реализацию генетической предрасположенности к ожирению и к тканевой невосприимчивости к инсулину. Из-за этого формируется порочный круг нарушения обменных процессов.
Он выражается в рефлекторном компенсаторном увеличении выделения инсулина поджелудочной железы (бета-клетками) и в повышении его концентрации в крови. Повышенное количество инсулина вначале приводит к снижению чувствительности к нему соответствующих рецепторов, а затем — к полной блокаде последних. Вследствие этого происходит повышение содержания глюкозы в плазме крови при нарушении расщепления, трансформация ее в жиры и отложение в жировых депо. Кроме того, высокое содержание инсулина в крови подавляет расщепление жиров и приводит к их депонированию, а выраженное ожирение способствует:
- увеличению гормона лептина, снижающему чувство насыщения и стимулирующему симпатический отдел центральной нервной системы, а это способствует увеличению потребления пищи и повышению артериального давления;
- уменьшению синтеза тестостерона и развитию вторичного гипогонадизма.
Отсутствие чувствительности к инсулину создает ситуацию относительного его недостатка, что, в свою очередь, является рефлекторным стимулом для дополнительного (еще большего) синтеза гормона бета-клетками и секреции его в кровь. Постоянное функционирование полностью их истощает и становится причиной развития уже истинного инсулинового дефицита и еще большего ожирения.
Диагностика и клинические проявления
Синдром протекает с преобладанием нарушений того или иного вида метаболизма, однако в итоге он проявляется:
- сахарным диабетом, не поддающимся влиянию инсулина;
- артериальной гипертонией;
- нарушением соотношений липидов (жиров) в сыворотке крови;
- атеросклеротическим поражением сосудов;
- ишемическим повреждением сердца и мозга.
Недостаточная изученность причин и механизма развития метаболического синдрома породила различные классификации. В целях удобства его диагностики в практической деятельности рекомендовано использование следующих критериев:
- Ожирение по абдоминальному типу. Оно является наиболее опасным и характеризуется не только значительным увеличением толщины подкожной клетчатки передней брюшной стенки, но и большим скоплением внутрибрюшного жира, окутывающего органы брюшной полости. Этот показатель определяется по окружности талии. У мужчин в норме он составляет менее 102 см.
- Натощак содержание глюкозы в крови — более 6,1 ммоль/л. При нормальном ее содержании и подозрении на метаболический синдром рекомендовано проведение орального теста на устойчивость к глюкозе. Он заключается в приеме пациентом 75 грамм глюкозы и в определении ее концентрации в плазме крови через 2 часа. При заболевании этот показатель превышает 7,8 ммоль/л.
- Показатели систолического давления превышают 130 или/и диастолического — 85 мм. рт. ст.; диагностирование артериальной гипертензии в прошлом и ее лечение.
- Сниженное содержание в крови холестерина липопротеидов высокой плотности — меньше 1 ммоль/л для мужчин.
- Триглицериды превышают 1,7 ммоль/л.
Диагноз «метаболический синдром» правомерен при наличии ожирения абдоминального типа и не менее двух других из перечисленных выше симптомов.
Одна из основных проблем диагностики — отсутствие достоверных клинических проявлений нарушения обмена веществ на начальных этапах развития этой патологии. В этом случае подозрение на ее наличие может возникнуть при отклонении результатов соответствующих анализов крови от нормы.
Принципы терапии метаболического синдрома
Лечение должно заключаться в:
- Изменении образа жизни.
- Терапии гипогонадизма.
- Коррекции артериальной гипертензии путем сочетания препаратов, имеющих различный механизм действия.
- Коррекции нарушений углеводного обмена путем применения бигуанидов (метформин) и глитазонов (троглитазон и др.), липидного обмена — препаратов группы статинов и производных фиброевой кислоты.
Образ жизни
Изменение образа жизни имеет основное значение в лечении. Оно включает:
- правильный режим питания;
- ограничение употребления блюд, содержащих жиры и насыщенные жирные кислоты;
- увеличение доли клетчатки в рационе питания;
- выполнение систематических 30-минутных физических нагрузок средней интенсивности.
У лиц, страдающих метаболическим синдромом на протяжении 3-х лет и соблюдающих эти правила в течение полугода, окружность талии уменьшается на 9%, масса тела снижается на 11%, триглицериды — на 24%, уровень холестерина липопротеидов низкой плотности (ЛПНП) — на 13%, а чувствительность к инсулину повышается на 15%.
Коррекция индекса массы тела
При индексе массы тела (ИМТ) более 27 кг/м2 рекомендуется добавление медикаментозного лечения ожирения препаратами различного механизма действия (сибутрамин, орлистат и др.). ИМТ 35 кг/м2 и выше является показанием к хирургическому лечению одним из методов:
- гастрошунтирование;
- наложение бандажа на верхние отделы желудка;
- резекция желудка с формированием «рукава»;
- резекция желудка с реконструкцией тонкой кишки.
С помощью хирургического лечения создаются условия для уменьшения всасываемости различных пищевых ингредиентов и получения чувства быстрого насыщения.
Терапия гипогонадизма
Лечение гипогонадизма осуществляется препаратом пролонгированного действия тестостерон ундеканоат (см. гормональные препараты для мужчин). Он оказывает положительный эффект по отношению ко всем проявлениям нарушения метаболизма: уменьшает число симптомов дефицита андрогенов вплоть до их устранения, способствует снижению уровня инсулина, а у 75% больных мужчин приводит к его нормализации, влияет на улучшение показателей липидного обмена.
Многими исследователями обнаружено наличие гипогонадизма у всех мужчин с ожирением (при окружности талии более 102 см), а также выявлена связь между степенью дефицита тестостерона и проявлениями метаболического синдрома, сахарного диабета и артериальной гипертонии. Поэтому определение в крови уровня тестостерона обязательно для всех мужчин с метаболическим синдромом. Устранение дефицита тестостерона и коррекция сопутствующих ему гормональных расстройств являются столь же важными компонентами лечения, что и коррекция массы тела, гипертензии, сахарного диабета, содержания холестерина ЛПНП.

- Борода не растет? Или она не такая густая и шикарная, как хотелось бы? Не все еще потеряно.
- Косметика и аксессуары для правильного ухода за бородой и усами. Зайдите сейчас!
Источник
