Гипертоническая болезнь при метаболическом синдроме

Спровоцировать развитие метаболического синдрома при гипертонии может переедание и употребление вредной пищи, а также гормональный дисбаланс или наличие очага хронической инфекции. При этом у пациента возникают характерные симптомы, что указывают на поражение ЦНС продуктами метаболизма и больной стремительно набирает вес. Опасность этого состояния заключается в развитии множества тяжелых осложнений в виде инфаркта миокарда или кровоизлияния в головной мозг.

Предотвратить развитие метаболического синдрома можно, если контролировать вес человека, больного гипертонией.
Этиология
Спровоцировать развитие метаболического синдрома при гипертонии может воздействие на организм человека таких факторов:
- избыточная масса тела;
- прием медикаментов;
- нарушенная толерантность к глюкозе;
- употребление вредной пищи;
- алкоголизм;
- климактерический период у женщин;
- курение;
- ишемическая болезнь сердца;
- отягощенная наследственность;
- синдром поликистозных яичников;
- гормональный дисбаланс;
- малоподвижный образ жизни;
- интоксикация;
- частые стрессы;
- наличие в организме очага хронической инфекции.
Вернуться к оглавлению
Симптоматика
 Такие люди постоянно ощущают себя голодными.
Такие люди постоянно ощущают себя голодными.
При метаболическом синдроме, что развивается у пациента, страдающего гипертонией, возникают такие характерные клинические признаки:
- повышенная утомляемость;
- апатия;
- нарушение сна;
- агрессия;
- постоянное чувство голода;
- периодические боли в сердце;
- нарушение сократительной деятельности миокарда;
- появление растяжек на коже;
- скопление висцерального жира на внутренних органах, что нарушает их работу;
- тошнота;
- головная боль;
- сухость во рту;
- головокружения;
- запоры;
- жажда;
- повышение внутричерепного артериального давления;
- потеря сознания;
- покраснение лица;
- повышенная потливость;
- нарушение работы вегетативной нервной системы.
Вернуться к оглавлению
Чем опасно?
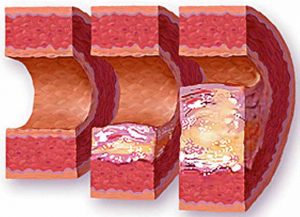 На фоне такой патологии часто развивается атеросклероз, приводящий к более серьезным болезням.
На фоне такой патологии часто развивается атеросклероз, приводящий к более серьезным болезням.
Метаболический синдром, возникающий при артериальной гипертензии, характеризуется существенными трофическими нарушениями, что провоцируют атеросклероз. В результате увеличивается риск сосудистых нарушений в виде инфарктов и инсультов с возможными кровоизлияниями в различные паренхиматозные органы. Это приводит к неврологическим расстройствам, парезам, параличам, сердечной недостаточности и нарушению функциональной активности почек. При тяжелом течении метаболический синдром при артериальной гипертензии вызывает летальный исход.
Вернуться к оглавлению
Как диагностируют?
Заподозрить наличие метаболического синдрома при артериальной гипертензии можно при внешнем осмотре пациента и расспросе о беспокоящих его симптомах. Важным является мониторинг суточного колебания артериального давления. Также рекомендуется провести исследование уровня инсулина, а еще определить содержание глюкозы в крови натощак и после углеводной нагрузки. Выполняется липидограмма, что дает возможность оценить соотношение липопротеидов высокой и низкой плотности. Важно выявить микроальбуминурию, поэтому пациентам рекомендуется сдать мочу для исследования. В крови определяют присутствие С-реактивного белка.
Вернуться к оглавлению
Особенности лечения
 Кроме решения основной проблемы, Периндоприл повышает восприимчивость организма больного к инсулину.
Кроме решения основной проблемы, Периндоприл повышает восприимчивость организма больного к инсулину.
Терапия гипертонии при метаболическом синдроме должна включать в себя препараты, что не оказывают влияние на обмен веществ, также нужно комбинировать средства. Обязательным при высоком АД является использование мочегонных препаратов. Они уменьшают объем циркулирующей крови и способствуют снижению сопротивляемости сосудов под воздействием вазоконстрикторов. Для коррекции гипертензии при метаболическом синдроме чаще всего используют бета-1-адреноблокаторы, что снижают сердечный выброс, улучшают состояние эндотелия и уменьшают спазм сосудов. Наиболее распространенным препаратом этой группы является «Бисопролол». Возможно также применение ингибиторов АПФ, препаратом выбора среди которых является «Периндоприл». Лекарство значительно улучшает инсулинорезистентность.
Возможно также применение антагонитов кальция и сартанов.
Вернуться к оглавлению
Меры профилактики и прогнозы
Предотвратить метаболический синдром, когда у пациента артериальная гипертония, можно, если вести здоровый образ жизни с достаточной физической активностью. Важно избегать стрессов, переутомления и питаться только полезной пищей, избегая жирной, жареной и острой. Предпочтение стоит отдавать овощам, фруктам и нежирным сортам мяса. Стоит также следить за весом, так как ожирение является важным провоцирующим фактором расстройства метаболизма. При достаточном и своевременно проведенном лечении прогноз для жизни пациента с метаболическим синдромом и артериальной гипертензией является благоприятным.
Источник
Совокупность нарушений углеводно-липидного обмена в организме называется метаболическим синдромом (МС). Он включает в себя 4 составляющие: повышенное давление, ожирение, невосприимчивость тканей к инсулину и ишемическую болезнь сердца. Искоренить метаболический синдром невозможно, но отсрочить неблагоприятные последствия и замедлить процесс можно.

Что такое метаболический синдром?
Механизм метаболических нарушений окончательно не определен, но пальму первенства отдают неспособности тканей и органов встраивать глюкозу. При этом невостребованный инсулин и глюкоза в избытке циркулируют в кровяном русле, запуская разрушительные процессы. Вместе с дислипидемией, АГ и ИБС образуется «горючая смесь», приводящая к сахарному диабету 2-го типа и сердечно-сосудистым катастрофам (инсульту, инфаркту).
Пациенты с лишними килограммами в 2 раза чаще страдают повышенным давлением. Чем больше общество подвержено фаст-фуд и малоподвижному образу жизни, тем люди с метаболическим синдромом становятся моложе и встречаются чаще.
Вернуться к оглавлению
Причины синдрома
 Недостаток подвижности и неправильное питание – основные причины развития синдрома.
Недостаток подвижности и неправильное питание – основные причины развития синдрома.
Основные причины возникновения МС — наследственность и стиль жизни. И если с генетической предрасположенностью поспорить трудно, то недостаток подвижности и чрезмерное потребление жирной пищи — осознанный выбор. Абдоминальное ожирение подразумевает обхват живота у мужчин 102 см и более, а у женщин — от 88 см. Любопытный факт — чрезмерное увлечение низкокалорийными диетами также приводит к ожирению. Организм думает, что грядут тяжелые времена, и запасает впрок.
Некоторые лекарственные препараты (гормоны, стероиды, оральные контрацептивы) могут стать причиной лишнего веса и резистентности к инсулину. Кроме этого, выделяют следующие пусковые факторы: стрессы, пожилой возраст, курение и алкоголизм, сонное апноэ, гормональные нарушения, климактерический период у женщин.
Вернуться к оглавлению
Симптомы МС
Метаболический синдром длительное время может себя никак не обнаружить. Но раннее выявление и лечение этого недуга обеспечит наилучший результат. Поэтому нужно внимательно относиться даже к самым незначительным жалобам, особенно пациентам группы риска. Основные симптомы МС:
- чрезмерная раздражительность на голодный желудок;
- повышенный аппетит;
- головная и сердечная боль;
- повышенное внутричерепное и артериальное давление;
- жажда;
- запоры;
- усиленное потоотделение;
- тахикардия;
- тяга к сладостям.
Вернуться к оглавлению
Гипертония как симптом
Особенности артериальной гипертонии у пациентов с МС:
- суточные колебания имеют большую амплитуду;
- высокие значения ночью практически нерегулируемые;
- более высокая вариативность значений давления.
 Гипертония на фоне метаболического синдрома опасна для жизни больного.
Гипертония на фоне метаболического синдрома опасна для жизни больного.
Артериальное давление у пациентов с избыточным весом напрямую зависит от содержания натрия в еде. Невостребованный инсулин способен вызывать задержку натрия в организме, функциональные нарушения стенок сосудов, активировать симпатическую нервную и ренин — ангиотензиновую системы, провоцируя АГ.
Артериальная гипертония ухудшает периферическое кровоснабжение, снижает восприимчивость тканей к инсулину, гиперинсулинемии и инсулинорезистентности. Образуется замкнутый круг, в котором АГ и причина, и следствие. Именно поэтому так важно грамотно подобрать терапию и добиться снижения давления до удовлетворительных показателей. Для пациентов группы риска (какими и являются больные МС, СД 2 типа и ожирением) ― 130/80 мм рт. ст.
Поражение жизненно важных органов (мозг, сердце, почки) вплоть до летального исхода происходит гораздо чаще, если метаболический синдром сопровождается артериальной гипертонией.
Вернуться к оглавлению
Диагностика метаболического синдрома
Первые признаки МС можно определить уже при визуальном осмотре (лишний вес) и по семейной истории болезни (наследственный фактор). В диагностических целях осуществляют суточный мониторинг артериального давления и проводят биохимические исследования, определяя:
- уровень инсулина в крови;
- липидограмму;
- глюкозу натощак и с нагрузкой;
- с-реактивный белок;
- микроальбуминурию.
Вернуться к оглавлению
Особенности лечения гипертонии при метаболическом синдроме
Сердечно-сосудистая смертность у пациентов с АГ при метаболическом синдроме по данным многоцентровых исследований прогрессивно уменьшается при снижении давления. При этом выбор антигипертензивной терапии усложняется по ряду причин:
- лекарственные препараты не должны оказывать метаболического эффекта, влиять на липидный и углеводный обмен;
- предпочтение отдается комбинации нескольких групп веществ в минимальных терапевтических дозах;
- доказанная эффективность на конечные точки и наличие дополнительных плейотропных эффектов;
- коррекция всех модифицируемых факторов риска и лечение сопутствующих заболеваний.
Вернуться к оглавлению
Мочегонные
 Мочегонные препараты нужно принимать в составе комплексной терапии.
Мочегонные препараты нужно принимать в составе комплексной терапии.
Различают петлевые, тиазидные и калийсберегающие диуретики. Все они неплохо справляются со снижением давления, потому что основная причина развития АГ при МС — увеличение объема циркулирующей крови. Основной останавливающий фактор — метаболические эффекты, которые проявляются при использовании высоких терапевтических доз. Поэтому диуретики применяют в комплексной терапии с другими группами антигипертензивных препаратов в низких и средних дозах. Механизм действия мочегонных препаратов:
- уменьшение объема плазмы;
- снижение общего сопротивления сосудов;
- предотвращение сужение стенок сосудов под воздействием вазоконстрикторов;
- прямое влияние на ток ионов через мембрану клеток сосудов.
Вернуться к оглавлению
Бета-1-адреноблокаторы
Для лечения гипертонии при метаболическом синдроме используют высокоселективные бета-блокаторы, которые не влияют на углеводно-липидный обмен. Самым распространенным представителем группы является «Бисопролол». Бета-блокаторы не комбинируют с диуретиками. Механизм действия:
- уменьшение сердечного выброса;
- угнетение секреции ренина в почках;
- снижение центральной вазомоторной активности;
- улучшение функции эндотелия при длительном приеме.
Вернуться к оглавлению
Ингибиторы АПФ
Снижают давление за счет уменьшения общего периферического сопротивления сосудов. Не только не оказывают негативного воздействия на метаболические процессы, но даже уменьшают инсулинорезистентность («Периндоприл»). Обладают дополнительным благоприятным действием на сердце (уменьшают гипертрофию левого желудочка) и почки (понижают давление в клубочках), но могут стать причиной сухого кашля и ангионевротического отека.
Вернуться к оглавлению
Антагонисты рецепторов ангиотензина II (сартаны)
 Препарат сочетают с диуретиками и антагонистами кальция.
Препарат сочетают с диуретиками и антагонистами кальция.
Специфически блокируют ренин-ангиотензин-альдостероновую систему. По механизму действия схожи с ингибиторами АПФ, но лишены классовых нежелательных реакций. Сартаны не влияют на липидно-углеводный обмен, улучшают работу почек, не вызывают сухого кашля, обеспечивая легкость лечения. Отлично подходят для комбинации с диуретиками и блокаторами кальциевых каналов.
Вернуться к оглавлению
Антагонисты кальция
Широкое применение для лечения АГ получили вазоселективные (расслабляют только сосуды, а не сердечную мышцу) антагонисты кальция длительного действия. Они снимают тонус кровяного русла, улучшают функцию эндотелия, регулируют выделение сосудами медиаторов сужения—расширения, обладают антиоксидантным и антисклеротическим эффектом. При этом блокаторы кальциевых каналов хорошо снижают давление и безопасны с метаболической точки зрения.
Вернуться к оглавлению
Агонисты I1-имидазолиновых рецепторов
Используются в сочетании с другими группами. I1-агонисты угнетают симпатическую нервную систему, снижая тонус сосудов и уменьшая общее периферическое сопротивление. У пациентов с МС при приеме лекарственных средств этой группы увеличивается скорость кровотока, улучшается функция эндотелия, уменьшается инсулинорезистентность и уровень гликемии. Нет убедительных данных о конечных точках исследований, поэтому широкой самостоятельной практики не нашли.
Пациентам с метаболическим синдромом для коррекции артериального давления предпочитают сочетанную терапию. Такая гипертензия тяжело поддается лечению, а риск развития осложнений чрезвычайно высок. Наиболее удачными считаются комбинации антагонистов кальция с ингибиторами АПФ или сартанами. В симбиозе они не только повышают действие и плейотропные эффекты, но и нивелируют побочные действия друг друга.
Источник
Большинство авторов сходятся во мнении о существовании нескольких механизмов, обусловливающих наличие связи артериальной гипертензии и инсулинорезистентности.
Еще в 80-х годах прошлого века ученые пришли к выводу, что сочетание артериальной гипертензии с метаболическими факторами риска – это не механическое скопление, а закономерное проявление единой цепи целого ряда сложных биохимических нарушений на тканевом уровне. В 1985 г. Было высказано предположение, что гиперинсулинемия может служить связывающим звеном между артериальной гипертензией, ожирением и нарушением толерантности к глюкозе (НТГ). В ряде исследований по прямому определению инсулинорезистентности было показано, что больные с артериальной гипертензией в среднем утилизируют на 40% меньше глюкозы, чем лица с нормальным артериальным давлением.
В эпидемиологических исследованиях продемонстрировано также, что 64% больных с артериальной гипертензией имели инсулинорезистентности и только у половины пациентов она клинически манифестировала с нарушением углеводного обмена. С другой стороны, у 36% больных, имевших гиперлипопротеидемию (ГЛП) или избыточную массу тела (ИМТ), не было выявлено инсулинорезистентности. Таким образом, даже на фоне имеющегося в настоящее время огромного интереса к метаболическому синдрому было бы ошибочным связывать каждый случай эссенциальной артериальной гипертензии с проявлениями тканевой инсулинорезистентности.
Хроническая гиперинсулинемия как проявление тканевой инсулинорезистентности способствует задержке в организме натрия путем ускорения его реабсорбции, что приводит к увеличению объема жидкости и общего периферического сосудистого сопротивления. Повышение активности Na-K-, H- и Ca-Mg-АТФазы под непосредственным воздействием инсулина вызывает увеличение содержания внутриклеточного натрия и кальция, что способствует вазоконстрикции гладкой мускулатуры сосудов. При этом усиливается и чувствительность сосудов к прессорным агентам, таким как адреналин и ангиотензин.
Гиперинсулинемия также способствует активации симпатической нервной системы (СНС), в результате чего возрастает сердечный выброс и стимулируется вазоконстрикция периферических кровеносных сосудов. Симпатическая стимуляция почек запускает мощный механизм развития артериальной гипертензии – ренин-ангиотензин-альдостероновую систему. Исследования показывают, что при сочетании артериальной гипертензии с инсулинорезистентностью активность АПФ является достоверно более высокой по сравнению с больными артериальной гипертензией без проявлений инсулинорезистентности. Ангиотензин 11 – главный действующий компонент ренин-ангиотензин-альдостероновой системы – прямо и косвенно (опосредованно через активацию симпатической нервной системы) повышает давление в клубочковом аппарате, вызывает пролиферацию гладкомышечных стенок артерий, гипертрофию кардиомиоцитов и нарушает функцию эндотелия, что способствует системной артериальной и венозной вазоконстрикции.
Особую роль в ассоциации артериальной гипертензии и инсулинорезистентности играет ожирение абдоминального типа, характерное для метаболиского синдрома. В адипоцитах брыжейки и сальника идет синтез метаболически активных веществ, ингибирующих выработку эндогенного оксида азота, соответственно стимулируя вазоконстрикцию. В последние годы также активно обсуждается роль лептина в усилении активности симпатической нервной системы. Артериальная гипертензия развивается примерно у 60% больных ожирением.
В последнее десятилетие получило развитие учение о роли функции эндотелия в формировании и прогрессировании артериальной гипертензии. Показано, что в патогенезе артериальной гипертензии, связанном с метаболическими нарушениями, эндотелиальная функция является интегральным аспектом синдрома инсулинорезистентности и способствует ее углублению, увеличению реактивности сосудов и дальнейшему формированию артериальной гипертензии.
Источник
У пациентов с ожирением АД зависит от количества потребляемого натрия, и такая чувствительность связана с концентрацией инсулина натощак. Антинатрийуретический эффект инсулина, наряду с его способностью активировать симпатическую нервную систему и вызывать нарушения функции сосудов, также вносит вклад в развитие артериальной гипертензии.
Кроме того, гипергликемия и гиперинсулинемия активируют РААС, увеличивая экспрессию ангиотензина II, который способствует повышению АД у пациентов с инсулинорезистентностью. Эти процессы представлены на рис. 1.
Рис. 1. Патофизиология сердечно-сосудистых заболеваний при метаболическом синдроме.
Источник (с разрешения): Prasad A., Quyyumi A.A. Renin-angiotensin system and angiotensin receptor blockers in the metabolic syndrome // Circulation. — 2004. — Vol. 110. — P. 1507-1512.
Большинство пациентов с метаболическим синдромом попадают в категорию нормального и высокого нормального АД (систолическое АД составляет 120-139 мм рт.ст., диастолическое — 80-89 мм рт.ст.) или имеют I степень артериальной гипертензии (систолическое АД равно 140- 159 мм рт.ст., диастолическое — 90-99 мм рт.ст.). Модификация образа жизни — краеугольный камень в лечении всех пациентов с высокими нормальными показателями АД и метаболическим синдромом. Если АД превышает 140/90 мм рт.ст., показана фармакологическая терапия в соответствии с рекомендациями JNC7 и ESH-ESC. Больным сахарным диабетом антигипертензивные средства можно назначать при еще более низких показателях АД — выше 130/80 мм рт.ст.
Единственного особенно эффективного антигипертензивного средства для пациентов с метаболическим синдромом не существует. Диуретики и β-адреноблокаторы в высоких дозах могут усугублять инсулинорезистентность и атерогенную дислипидемию. Однако при ИБС β-адреноблокаторы оказывают кардиопротективное действие, поэтому даже при наличии сахарного диабета типа 2 они не противопоказаны.
Как уже упоминалось, при метаболическом синдроме обосновано использование антагонистов РААС. Ингибирование АПФ улучшает чувствительность к инсулину и гликемический контроль у пациентов с сахарным диабетом и приводит, по данным исследования CAPP (от Captopril Prevention Project), к снижению частоты случаев впервые выявленного сахарного диабета типа 2 на 14%. Это было подтверждено в клиническом исследовании HOPE (Heart Outcomes Prevention Evaluation, Исследование профилактики сердечно-сосудистых исходов), посвященном препарату рамиприл и выявившем статистически значимое снижение частоты новых случаев сахарного диабета на 34%. Помимо этого, в исследовании LIFE (Losartan Intervention For End point reduction in hypertension,
Применение лозартана для уменьшения конечных точек при артериальной гипертензии), включавшем пациентов с артериальной гипертензией и гипертрофией ЛЖ, прием лозартана привел к уменьшению частоты комбинированных сердечно-сосудистых событий на 13% и частоты новых случаев сахарного диабета на 25%, по сравнению с атенололом.
Аналогично, в исследовании VALUE (Valsartan Antihypertensive Long-Term Use Evaluation, Оценка долгосрочного использования валсартана с целью снижения АД) применение валсартана, по сравнению с использованием амлодипина, было ассоциировано со снижением заболеваемости диабетом среди пациентов высокого риска с артериальной гипертензией. Ингибиторы АПФ и БРА также обладают ренопротективными свойствами, что служит не последним преимуществом для больного сахарным диабетом.
Подводя итог, необходимо отметить, что иАПФ и БРА следует считать антигипертензивными препаратами первой линии. Существуют некоторые свидетельства того, что их использование у пациентов с метаболическим синдромом имеет ряд преимуществ перед другими антигипертензивными средствами.
Francesco Cosentino, Lars Rydén, Pietro Francia и Linda G. Mellbin
Сахарный диабет и метаболический синдром
Опубликовал Константин Моканов
Источник
