Гипертермический синдром детей раннего возраста

25 апреля 2018г.
Актуальность и тема исследования
Гипертермический синдром (ГС) является одним из наиболее частых проявлений заболевания у детей. По статистике, в 30 % случаев причиной обращения к педиатру является гипертермия, а в осеннее- зимний период частота таких обращений составляет 90%.
Чаще наблюдается в раннем возрасте. У детей ГС нередко развивается на фоне инфекционных заболеваний (ОРВИ, гриппа, пневмонии и др.), инфекционно-аллергических и токсико-аллергических процессов, обезвоживания организма, а также вследствие родовых травм, респираторного дистресс- синдрома и т.д.
«Гипертермический синдром» — патологический вариант лихорадки, при котором отмечается быстрое и неадекватное повышение температуры тела выше 38 °С. Сопровождается нарушением микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией внутренних органов (полиорганной недостаточностью). [1]
Учитывая вышеизложенное, проведен анализ частоты гипертермического синдрома у детей, госпитализированный в одном из стационаров.
Цель исследования: изучение частоты проявления гипертермического синдрома у детей, госпитализированных в педиатрическое отделение ГУЗ ГКБ N 2 г. Тулы им. Е.Г. Лазарева в период с июля по сентябрь 2017 г.
Задачи исследования:
· провести анализ нозологической структуры заболеваний, которые чаще сопровождаются явлениями гипертермического синдрома;
· выявить возрастные группы, в которых гипертермический синдром встречался наиболее часто;
· уточнить гендерные различия;
· проанализировать зависимость поступления детей в стационар от дня заболевания;
· проследить динамику снижения температуры за время госпитализации;
· выяснить длительность лечения, длительность заболевания.
МАТЕРИАЛЫ И МЕТОДЫ
С целью изучения частоты проявления гипертермического синдрома, было изучено 278 историй болезни за период с июля по сентябрь 2017 г. Исследование проводилось на клинической базе ГУЗ ГКБ N2 г. Тулы им. Е.Г. Лазарева. Было выявлено 133 ребенка с явлениями гипертермического синдрома в возрасте от 0 до 18 лет.
Критерии включения в основную группу:
· Возраст детей 0-18 лет;
· Наличие клинических проявлений гипертермического синдрома.
Статистическая обработка данных
Анализ результатов проводили при помощи компьютерной программы «Microsoft Office Excel 2010» (Microsoft, США). При статистической обработке качественных данных использовали частоту встречаемости признака (%). Различия считали статистически значимыми при p
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЯ
За указанный период времени в стационар педиатрического отделения было госпитализировано 278 детей, из них с явлениями гипертермического синдрома – 133 ребенка (47,8%).
По результатам исследования было выявлено различное распределение обследуемых пациентов по возрастам:
· детей возрастной группы от 0 до 3 лет – 77 (57,9%);
· детей от 3 до 7 лет – 38 (28,6%);
· детей от 7 до 10 лет – 9 (6,4%);
· детей от 10 до 15 лет – 9 (6,4%);
· детей от 15 до 18 лет – 1 (0,7%).
Таким образом, наиболее часто с гипертермическим синдромом были госпитализированы дети возрастной группы от 0 до 3 лет.
При распределении детей по полу и возрасту:
·
в возрастной группе от 0 до 3 лет мальчиков гипертермический синдром имел место в 35,3 % от общего количества детей, а девочек – 22,6 %;
·
в возрастной группе от 3 до 7 лет – мальчиков 15 %, девочек 13,5 %;
·
в возрастной группе от 7 до 10 лет – мальчиков 5,26%, девочек – 1,5 %;
·
в возрастной группе от 10 до 15 лет – мальчиков 3,76%, а девочек 2,26%;
·
в возрастной группе от 15 до 18 лет – мальчиков 0, 75%, а девочки не болели.
Таблица 1.
Распределение детей по полу и возрасту (n = 133)
Возрастные группы | Мальчики | Девочки | Общее количество | ||
чел | % | чел | % | ||
0-3 | 47 | 35,3 | 30 | 22,6 | 77 |
3-7 | 20 | 15 | 18 | 13,5 | 38 |
7-10 | 7 | 5,26 | 2 | 1,5 | 7 |
10-15 | 5 | 3,76 | 3 | 2,26 | 8 |
15-18 | 1 | 0,75 | |||
Чаще всего гипертермическим синдромом сопровождаются заболевания у мальчиков. Был проведен анализ зависимости поступления детей в стационар от сроков заболевания.
Таким образом, дети чаще всего поступали на 2 день заболевания. Дети, госпитализированные на
12-14 день заболевания, получали амбулаторное лечение, без эффекта.
При оценке динамики снижения температуры за время госпитализации отмечено, что температура тела у всех обследуемых детей нормализовалась в первую неделю нахождения в стационаре. Как правило, это происходило на вторые сутки (80 человек), но были также и единичные случаи –
дети, у которых температура тела нормализовалась в первый (1 человек), пятый (3 человека), шестой (2 человека) и седьмой (1 человек) дни нахождения в стационаре.
В исследуемой группе детей были выявлены случаи рецидива повышения температуры после ее нормализации. Данное явление встречалось у детей в возрасте от 1 года до 5 лет и чаще у девочек.
Причинами госпитализации этих детей были: острый бронхит, герпетическая инфекция, лакунарная ангина.
Таблица 2
Нозологическая структура заболеваний, протекающих с гипертермическим синдромом
Заболевание | Количество | % |
Острый бронхит | 40 | 30,1% |
Лакунарная ангина | 39 | 29,3% |
ОРВИ | 38 | 28,6% |
Острая пневмония | 7 | 5,3% |
Герпетическая ангина | 3 | 2,3% |
Острый пиелонефрит | 2 | 1,5% |
Герпетическая инфекция | 2 | 1,5% |
Бронхиальная астма | 1 | 0,75% |
Острый ларинготрахеит | 1 | 0,75% |
Таким образом, наиболее часто встречались следующие заболевания:
·
острый бронхит – 40 детей (30,1 %);
·
лакунарная ангина – 39 (29,3 %);
· ОРВИ – 38 (28,6%).
Средняя длительность лечения в стационаре составила 8,9±2,4 дней. В таблице представлена средняя длительность лечения, в зависимости от заболевания.
Таблица 3
Средняя длительность лечения (дней).
Острый пиелонефрит | 12±1,4 |
Острая пневмония | 11,8±1 |
Герпетическая ангина | 9,3±0,5 |
Лакунарная ангина | 9,25±2,3 |
Герпетическая инфекция | 9±2,8 |
Острый бронхит | 8,5±2,6 |
ОРВИ | 8,1±2,1 |
Острый ларинготрахеит (1 случай) | 7 дней |
Бронхиальная астма (1 случай) | 7 дней |
Таким образом, наиболее длительное лечение проводилось у детей с острым пиелонефритом, острой пневмонией, герпетической ангиной.
Для лечения гипертермического синдрома самым часто используемым препаратом является ибупрофен, который был применен у 66 детей (49,6%). Так же применялись: парацетамол — 44 ребенка (33%), нимесулид — 17 детей (12,8%), анальгин + димедрол — 3 детей (по 2,3%). Базтсная терапия проводилась следующими препаратами, в зависимости от характера патологии: антибиотики (96%), противоаллергенные препараты (86,5%), антисептические средства (56,3%), интерфероны (46,9%), сосудосуживающие препараты (45,8%), эубиотики (38,3%), муколитики (37,5%), бронходилататоры (27%), ингаляционные ГКС (14,2%), иммуномодуляторы (6%), противогрибковые препараты (1,5%), ГКС парентерально (1,5%).
Таким образом, в результате проведенного исследования, были сформированы следующие выводы:
·
Гипертермический
синдром
имеет
место
в
47,8%
случаев
у
детей, госпитализированных в стационар;
·
Наиболее часто гипертермический синдром встречается в возрастной группе от 0 до 3 лет;
·
При анализе гендерных различий было выявлено, что гипертермический синдром чаще встречается у мальчиков;
·
Поступление детей в стационар в первые дни заболевания указывает на то, что гипертермический синдром часто является причиной госпитализации;
·
В условиях стационара эффективность антипиретической терапии на фоне комплексного лечения является высокой, о чем свидетельствует снижение температуры через 2-3 дня;
·
Из нозологических структур, сопровождающихся гипертермическим синдромом, следует отметить в первую очередь острый бронхит, лакунарную ангину и герпетическую инфекцию;
·
Максимальная длительность стационарного лечения отмечена у детей с острым пиелонефритом;
·
Традиционно для купирования гипертермического синдрома чаще всего использовались ибупрофен и парацетамол.
Список литературы
[1] Владимир Ткачёнок «Скорая и неотложная медицинская помощь. Практикум» // Вышэйшая школа, 2013.
Источник
Этот термин часто используется для описания состояний, при которых система терморегуляции либо функционирует неправильно, либо просто перегружена под действием различных внутренних или внешних факторов. Из этой статьи вы узнаете что такое гипертермия у детей, основные виды и симптомы гипертермии у малышей, а также о том, как оказать помощь при гипертермии у ребенка.
Почему возникает лихорадка у детей?
Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на воздействие патогенных раздражителей и характеризующаяся перестройкой процессов терморегуляции, приводящей к повышению t° тела, что стимулирует естественную реактивность организма.
Температуру тела измеряют в подмышечной впадине, ротовой полости, прямой кишке. У новорожденных t° тела в подмышечной впадине устанавливается в пределах 37 °С, у грудных – 36,7 °С, в прямой кишке – 37,8 °С. Такие же показатели свойственны и детям старшего возраста.
В зависимости от степени повышения температуры тела выделяют:
- субфебрильную – 37,3 – 38,0°С;
- фебрильную – 38,1 – 39,0 °С;
- гипертермическую – 39,1°С и выше.
Наиболее частые причины лихорадки:
- острые инфекционные заболевания, инфекционно-воспалительные заболевания;
- тяжелые метаболические расстройства;
- перегревание;
- аллергические реакции;
- эндокринные расстройства.
В чем разница между лихорадкой и гипертермией? Лихорадка возникает из-за смещения установочной точки в гипоталамусе, что обычно является конечным результатом запуска нескольких пирогенных цитокинов.
Причины гипертермии у детей
Гипертермия у ребенка может возникнуть в результате заболеваний, сопровождающихся избыточной теплопродукцией (тепловой удар при нагрузке, тиреотоксикоз), состояний, связанных с уменьшением теплопотери (классический тепловой удар, тяжелая дегидратация, вегетативная дисфункция).
Гипертермический синдром следует считать патологическим вариантом лихорадки, при котором отмечается быстрое и неадекватное повышение t° тела, сопровождающееся нарушением микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных органов и систем.
Виды гипертермии у детей
Очень важно различить красную и белую гипертермию.
Красная гипертермия у детей
Чаще приходится встречаться с более благоприятной прогностически «красной» гипертермией (в этом варианте теплопродукция соответствует теплоотдаче). Основные симптомы:
- кожные покровы красноваты, на ощупь – горячие, влажные, конечности теплые;
- происходит учащение пульса и дыхания, что соответствует повышению температуры (на каждый градус свыше 37°С частота дыхания становится на 4 дыхания больше за 1 минуту, а частота сердечных сокращений – на 20 ударов в минуту).
- поведение малыша не нарушено, несмотря на повышение t° до фебрильных цифр.
Белая гипертермия у детей
Она наиболее опасна. Для нее характерны следующие симптомы:
- кожа бледная, «мраморная», с синеватым оттенком ногтевых лож и губ;
- конечности у малыша холодные на ощупь;
- положителен симптом «белого пятна» при надавливании на кожу;
- поведение нарушается – он становится безучастным, вялым, возможны бред и судороги.
Эффект от жаропонижающих средств для успешного лечения гипертермии недостаточен.
Неотложная помощь при гипертермии
Если возникла гипертермия у ребенка, надо ли снижать температуру? Жаропонижающую терапию исходно здоровым детям следует проводить при показателях выше 38,5 °С. Однако если у мальчика или девочки на фоне лихорадки, независимо от степени выраженности состояния, отмечается ухудшение состояния, появляются такие симптомы, как озноб, мышечные боли, нарушения самочувствия, бледность кожных покровов, антипиретическая терапия должна быть назначена незамедлительно.
Оказание первой помощи при гипертермии
Дети из группы риска по развитию осложнений на фоне лихорадки требуют для лечения назначения жаропонижающих лекарственных средств при красной лихорадке при наличии температуры выше 38,0 °С, а при белой – даже при субфебрильной.
В группу риска по развитию осложнений при лихорадочных реакциях включаются дети:
- первых месяцев жизни;
- с фебрильными судорогами в анамнезе;
- с патологией ЦНС;
- с хроническими заболеваниями сердца и легких;
- с наследственными метаболическими заболеваниями.
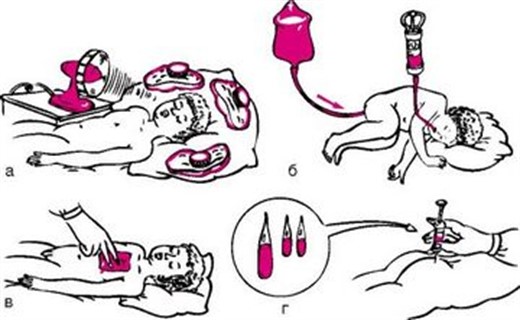
Лечение гипертермии у детей
В настоящее время не используются для лечения гипертермии: ацетилсалициловая кислота (аспирин), анальгин, «Найз». Наиболее приемлемы для лечения — парацетамол, ибупрофен. При рвоте – ректальные жаропонижающие свечи.
Установлено, что если диагностирована белая гипертермия у малыша, то применение в лечении нестероидных противовоспалительных препаратов неэффективно. Таким детям назначают внутримышечно литические смеси, в состав которых входят жаропонижающие препараты (анальгин), сосудорасширяющие средства («Папаверин», «Но-шпа») и антигистаминные препараты («Супрастин», «Пипольфен», «Диазолин») – детям старше 1 года.
Для лечения красной гипертермии:
- ребенка необходимо раскрыть, максимально обнажить, обеспечить доступ свежего воздуха, не допуская сквозняков;
- назначить обильное питье (на 0,5 – 1 л больше возрастной нормы жидкости в сутки);
- использовать очень осторожно физические методы охлаждения.

Обтирания при лечении гипертермии у ребенка
Оптимальная температура воды при обтирании влажной губкой с целью лечения лихорадки индивидуальна. Сама эффективность данного метода спорна. Этот метод позволяет использовать испарение, которое помогло бы охладить малыша. Обтирание проводится только губкой (квадратиком тонкого поролона), его можно применять в сочетании с антипиретиками, при этом проходит до 20 мин до появления эффекта. Пользуйтесь только прохладной или тепловатой водой, чтобы ребенку было комфортно и он не дрожал! Лучше всего, если вода будет на 1 °С ниже, чем t° тела ребенка, контролируйте это. Если температура 40 °С, то вода – 39 °С, при t° тела малыша 39 °С нагрейте воду до 38 °С и т.д.
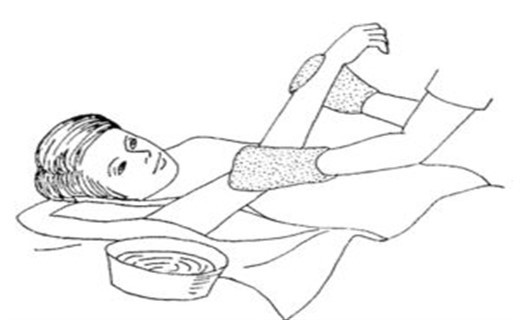
Важно! Никогда не применяйте холодную воду, спирт, поскольку это вызывает спазм сосудов и озноб. Местное применение спирта может вызвать тяжелое отравление вследствие его всасывания через кожу или вдыхания паров. Более того, в результате эффекта охлаждения кожи возникает спазм периферических сосудов, что ограничивает способность ребенка избавляться от эндогенного тепла.
Лекарства при лечении гипертермии
Лучше всего для лечения дать жаропонижающие средства:
- Парацетамол («Ацетаминофен», «Панадол» и др.) в разовой дозе 10 – 15 мг/кг внутрь или в свечах ректально 15 – 20 мг/кг (старше 1 года);
- Ибупрофен в разовой дозе 5 – 10 мг/кг (старше 1 года). Можно чередовать эту комбинацию препаратов, можно давать каждый препарат в отдельности. Однако вследствие неправильного дозирования лекарств может проявиться их токсическое действие.
- Если в течение 30 – 45 мин. температура тела не снижается, гипертермия у ребенка не проходит, необходимо ввести антипиретическую смесь внутримышечно: 50% раствор анальгина детям до 1 года – в дозе 0,01 мл/кг, старше 1 года – 0,1 мл/год жизни;
- 2,5% раствор «Пипольфена» («Дипразина») детям до года – в дозе 0,01 мл/кг, старше 1 года – 0,1 мл/год жизни. Допустима комбинация лекарственных средств в одном шприце.
- При отсутствии эффекта через 30 – 60 мин. можно повторить введение антипиретической смеси.
Неотложная помощь при белой гипертермии
При появлении ее симптомов нужно дать одновременно с жаропонижающими средствами сосудорасширяющие препараты внутрь или внутримышечно:
- «Папаверин» или «Но-шпа» в дозе 1 мг/кг внутрь и 2% раствор папаверина детям до 1 года – 0,1 – 0,2 мл, старше 1 года – 0,1 – 0,2 мл/год жизни,
- или раствор «Но-шпы» в дозе 0,1 мл/год жизни,
- или 1% раствор «Дибазола» в дозе 0,1 мл/год жизни.
Если держится гипертермия у малыша, температура тела контролируется каждые 30 – 60 минут.
Госпитализация для лечения ребенка от гипертермии
Дети, у которых диагностированы симптомы заболевания, должны быть обязательно госпитализированы. После снижения до 37,5 °С лечебные гипотермические мероприятия прекращаются, так как в дальнейшем она может понижаться без дополнительных вмешательств.
Стремление добиваться снижения субфебрильной (менее 38 °С) с помощью жаропонижающих средств необоснованно. Не следует угнетать защитные силы организма! Помните, что при большинстве инфекций максимум температуры устанавливается в пределах 39 °С, что не грозит стойкими расстройствами здоровья. Повышение t° имеет защитный характер, поскольку многие микроорганизмы снижают темпы размножения при повышенной температуре, она стимулирует иммунную систему, повышает дезинтоксикационную функцию печени, секрецию гормонов.
О тяжести состояния ребенка с лихорадкой свидетельствуют:
- ослабленный голос, хныканье, всхлипывания;
- изменение окраски кожных покровов, появление бледности и акроцианоза;
- сухость слизистых оболочек полости рта;
- ослабление внимания, появление вялости.
О необходимости срочной госпитализации свидетельствуют:
- появление слабого, стонущего и сиплого голоса;
- постоянный плач;
- если ребенок не спит совсем или спит на просыпаясь;
- резкая бледность кожи, цианоз, мраморность и особенно пепельно-серый оттенок кожных покровов;
- полное безразличие, вялость, отсутствие реакций.
Повышение t° тела на 1 градус требует дополнительного введения жидкости в объеме 10 мл на кг массы тела. Первая помощь до прибытия врача: постарайтесь выпаивать сына или дочку отваром изюма, кураги, сухофруктов.
Можно ввести свечи «Вибуркол» (назначаются в разовой возрастной дозировке), обладающие дезинтоксикационным, обезболивающим, противосудорожным, жаропонижающим, противовоспалительным и успокаивающим действием. При исчезновении симптомов гипертермии препарат для лечения отменяют.

Злокачественная гипертермия у детей
Является состоянием острого гиперметаболизма скелетных мышц, которое возникает во время общей анестезии или сразу же после нее и вызывается летучими ингаляционными анестетиками, сукцинилхолином, и, вероятно, стрессом и нагрузкой.
Синдром проявляется повышенным потреблением кислорода, накоплением лактата и продукцией большого количества углекислого газа и тепла.
Частота этого синдрома составляет примерно 1 на 15000 случаев общей анестезии. Абортивные, умеренно выраженные формы встречаются с частотой 1 на 4500 случаев анестезии, причем у малышей чаще, чем у взрослых.
Летальность при молниеносной форме этого синдрома без использования дантролена, являющегося специфическим антидотом, достигает 65 — 80%.
Причины возникновения злокачественной гипертермии
Злокачественная гипертермия у ребенка является наследственным заболеванием, передающимся по аутосомно-доминантному типу. Отмечаются изменения генетического участка в 19 паре хромосом, отвечающего за структуру и функции кальциевых каналов саркоплазматического ретикулума миоцитов скелетных мышц. Установлено, что злокачественная гипертермия у мальчиков и девочек довольно часто сочетается с двумя основными синдромами: синдромом King-Denborough (низкий рост, скелетно-мышечные нарушения, крипторхизм) и болезнью центральных волокон (миопатия мышечных волокон I типа с центральной дегенерацией).
Лекарства, провоцирующие появление злокачественной гипертермии
Препараты, способные провоцировать развитие заболевания называются тиггерными агентами. Традиционно триггерными считаются галогеносодержащие анестетики, сукцинилхолин и некоторые стероидные миорелаксанты.
В результате прямого или опосредованного воздействия триггерных агентов нарушается функция кальциевых каналов саркоплазматического ретикулума. Ионизированный кальций накапливается в цитоплазме, связывается с тропонином и образует стабильный актин-миозиновый комплекс, что вызывает патологическое мышечное сокращение. Клинически это проявляется появлением мышечной ригидности. Длительное мышечное сокращение требует постоянного потребления энергии. Результатом возросшего метаболизма является повышенное потребление кислорода, образование СО2 и тепла. Повреждение мембраны миоцитов и рабдомиолиз приводят к гиперкалиемии, гиперкальциемии, миоглобинурии и повышению уровня креатинфосфокиназы в крови. Метаболические и электролитные нарушения вызывают угнетение сердечно-сосудистой системы, отек головного мозга и другие тяжелые расстройства.
Симптомы злокачественной гипертермии
К классическим признакам и симптомам, которыми проявляется гипертермия у ребят, относятся тахикардия, тахипноэ, цианоз и генерализованная мышечная ригидность. Самым ранним симптомом является быстрый рост концентрации СО2 в выдыхаемом газе. При исследовании КОС отмечается значительное повышение РаСО2, снижение РаО2 и смешанный ацидоз.
Уже на ранней фазе развития состояния могут наблюдаться нарушения сердечного ритма — желудочковая тахикардия и экстрасистолия. При прогрессировании патологического процесса развивается брадикардия с последующей остановкой сердечной деятельности. Причиной остановки сердца является резкая гиперкалиемия на фоне гипоксии и метаболических расстройств.
Выраженность мышечной ригидности может быть различная, от умеренной неподатливости до генерализованной мышечной контрактуры. Курареподобные миорелаксанты не купируют мышечную ригидность, вызванную злокачественной гипертермией.
Смерть может наступить в результате остановки сердца, повреждения головного мозга, внутреннего кровотечения или поражения других систем организма.
Лечение злокачественной гипертермии
В настоящее время разработан протокол ведения больных с острым синдромом злокачественной гипертермии:
- Неотложная помощь при гипертермии: немедленно прекратить введение всех триггерных препаратов.
- Начать гипервентиляцию легких 100% кислородом.
- Для лечения нужно ввести внутривенно дантролен в дозе 2 — 3 мг/кг. Общая доза препарата вместе с повторными введениями может составить 10 мг/кг и более. (Дантролен — некурареподобный миорелаксант, замедляет высвобождение ионов кальция из саркоплазматического ретикулума. В результате угнетается сократимость мышечных волокон и устраняется гиперметаболизм мышечной клетки).
- Катетеризировать центральную вену.
- Провести коррекцию метаболического ацидоза с помощью внутривенного введения гидрокарбоната натрия в дозе 1 — 3 мэкв/кг.
- Проводить активное охлаждение пациента. Внутривенно вводить охлажденный физиологический раствор по 15 мл/кг каждые 10 минут 3 раза. Промывать желудок холодным раствором, лед на голову, шею, паховую область.
- Коррекция гиперкалиемии внутривенным введением концентрированных растворов глюкозы с инсулином (глюкозы 0,5 г/кг и инсулина 0,15 Ед/кг), после этого введение хлористого кальция — 2 — 5 мл/кг.
- Для лечения аритмии внутривенно вводится новокаинамид (1 мл/кг/час до 15 мг/кг) или лидокаин — 1 мг/кг. Блокаторы кальциевых канальцев в сочетании с дантроленом противопоказаны.
- Поддерживать диурез (не менее 1 мл/кг/час) с помощью внутривенного введения маннитола (0,5 г/кг) или фуросемида (1 мг/кг).
- Каждые 10 минут контролировать КОС, газы крови, концентрацию сывороточных электролитов.
- Применение дантролена в сочетании с рациональной интенсивной терапией позволило в последние годы снизить летальность при молниеносных формах злокачественной гипертермии у детей примерно до 20%.
Теперь вы знаете основные причины и симптомы гипертермии у детей, а также о том, как проводится лечение гипертермии у ребенка. Здоровья вашим детям!
Источник
