Гиперплазия левой почки код по мкб 10

 Гиперплазия почки – это медицинский термин, который обозначает увеличение в диаметре одного или обоих органов за счет разрастания соединительных структур. При этом гиперплазия почек не имеет тенденции к озлокачествлению, поскольку разрастающиеся структуры имеют правильное строение, а почечная функция не нарушается. Почему возникает гиперплазия почки, стоит ли волноваться по этому поводу, какой врач лечит такое состояние – с такими вопросами следует разобраться подробнее.
Гиперплазия почки – это медицинский термин, который обозначает увеличение в диаметре одного или обоих органов за счет разрастания соединительных структур. При этом гиперплазия почек не имеет тенденции к озлокачествлению, поскольку разрастающиеся структуры имеют правильное строение, а почечная функция не нарушается. Почему возникает гиперплазия почки, стоит ли волноваться по этому поводу, какой врач лечит такое состояние – с такими вопросами следует разобраться подробнее.
Патологии
Гиперплазия почек является особым видом патологических изменений в структуре почки, который предполагает резкое разрастание тканей органа. Такое состояние не является злокачественным новообразованием. Но процесс разрастания клеток провоцирует резкое увеличение в размере самого органа, такое состояние может отрицательно повлиять на его функционировании в дальнейшем.
Гиперплазия почки отличается от метастазии доброкачественным характером. Клетки одной или обеих почек при таком процессе характеризуются правильным строением, имеют правильный состав хромосом. В очень редких случаях, если патологический процесс в тканях органа длится долго, а соответствующее лечение органа не осуществляется, он может озлокачествляться (только при благоприятных условиях). Гиперплазия почки чаще появляется в том случае, если 1 из органов отсутствует (врожденная патология или хирургическое вмешательство).
Один орган трудно справляется с возникающей нагрузкой, поэтому начинается процесс увеличения почечной ткани и, как результат, появляется гиперплазия почки. Также такое состояние обнаруживается на узи после серьезного механического повреждения одной из почек. Второй причиной может быть перенесенный острый пиелонефрит гнойного характера. При этом 1 из почек постепенно утрачивает полноценную функцию, а второй орган выполняет двойные обязанности.
Гиперплазия почек может быть ложной или истинной. Истинное увеличение органа в размере является следствием разрастания активно функционирующих клеток, а при ложном происходит увеличение одной или обеих почек в результате разрастания липидных тканей.
Причины
Любой патологических процесс в организме обязательно возникает вследствие определенных причин. Гиперплазия почек не появляется самостоятельно, процесс разрастания почечной ткани обусловлен определенными провоцирующими факторами. Самой частой причиной такой патологии является воспаление, инфекция. Особенно те, которые продолжаются длительные временной промежуток и имеют осложненную форму течения. Другой часто встречающейся причиной гиперплазии почек является отсутствие одной из почек.
 Это заболевание может возникать независимо от возрастной категории, а также от причин его появления. Усиленное функционирование клеток может происходить под воздействием эндокринных и нейрогенных факторов. Под влиянием таких условий происходит накопление веществ, которые оказывают аутокринное и паракринное воздействие. При продуцировании определенных гормонов происходит прямое влияние на почечные ткани, вызывая изменения в их активности. Этим обусловлено стремительное разрастание тканей.
Это заболевание может возникать независимо от возрастной категории, а также от причин его появления. Усиленное функционирование клеток может происходить под воздействием эндокринных и нейрогенных факторов. Под влиянием таких условий происходит накопление веществ, которые оказывают аутокринное и паракринное воздействие. При продуцировании определенных гормонов происходит прямое влияние на почечные ткани, вызывая изменения в их активности. Этим обусловлено стремительное разрастание тканей.
Нередко гиперплазия почки начинает развиваться спустя несколько недель после того, как произошла потеря одной из них. Гиперплазия – это не норма, но по мнению некоторых врачей такое состояние является полезным для организма, поскольку при увеличенных размерах значительно усиливается микроциркуляция крови. А это помогает быстро поглощать здоровой почке питательные вещества, при том, что функционирование второй отсутствует.
Клиническая картина
Характерные признаки гиперплазии почки в преимущественном количестве случаев никак не проявляются. А любые нарушения в органе обычно обнаруживаются случайно, при проведении узи. Иногда, в определенных случаях у больного могут появляться незначительные болезненные ощущения в участке поражения. Такие ощущения дополняются гипертермией. При гиперплазии одной из почек может появляться болезненность ноющего характера в пояснице. Когда к такому процессу присоединяется инфекционный процесс, общая симптоматика становится интенсивнее:
- Повышаются показатели температуры к субфебрильным отметкам.
- Пациент чувствует дискомфорт.
- Повышается артериальное давление.
Болезненность плавно увеличивает свою интенсивность. При развитии гиперплазии слева болевой синдром локализуется в левом подреберье, он является опоясывающим. Но в преимущественном количестве случаев заболевание развивается бессимптомно.
Особенности развития викарной формы заболевания
Викарная или заместительная гиперплазия характеризуется разрастанием тканей, которые будут замещать утраченную почку. Так происходит компенсация функции почек – оставшийся орган начинает активно выполнять свои функции, параллельно увеличиваясь в диаметре.

Такое заболевание тоже бывает ложным и истинным. Истинная гиперплазия почек – это увеличение в размерах клеток, это своеобразная защитная реакция организма на отсутствие полноценного функционирования. Ложная форма характеризуется повышенным разрастанием в размерах липидной и соединительной клетчатки. Это не норма, а патология, которая отрицательно сказывается на трудоспособности органов мочевыделения.
Диагностика
Поскольку данное заболевание во многих случаях протекает бессимптомно, обнаружить изменения в организме можно только при прохождении узи.
Врач может назначать дополнительные обследования, чтобы обнаружить заболевание и определить причину увеличения органа в размерах. От этого будет зависеть правильное и эффективное лечение:
- Анализ крови на уровень креатинина;
- Лабораторные исследования на уровень сахара;
- Общее исследование крови;
- Общее исследование мочи;
- Узи почек;
- При подозрении на злокачественный процесс врач назначает дополнительно биопсию пораженных тканей;
- Рентген почек;
- Компьютерная томография.
Благодаря правильно назначенным диагностическим мероприятиям можно дифференциировать гиперплазию от иных заболеваний.
Лечение
Практически во всех случаях лечение гиперплазии не осуществляется, поскольку это состояние определяется как норма при сохранении всех функций органа. Если это норма, врач назначает поддерживающую терапию, чтобы облегчить функцию мочевыделительной системы, помочь вывести жидкость.
Если гиперплазия сопровождается инфекционным процессом, медикаментозная терапия подбирается лечащим специалистом, учитывая существующее заболевание и его стадию. При наличии тяжелых патологий почек лечение проводится в условиях стационара, при неосложненных течениях болезни терапия проводится в домашних условиях, с употреблением диуретиков иных назначенных специалистом медикаментов.
Дополнительно гиперплазия лечится с помощью физиотерапевтических процедур – озокеритовых и парафиновых примочек, электрофореза. Важно облегчить функцию второй почки, поскольку 1 не осуществляет свою работу.
Профилактика
Если 1 почка отсутствует, вторая полностью выполняет все функции, поэтому специфическая терапия отсутствует. Очень важно при наличии гиперплазии не заниматься самолечением. Если функции не нарушены, такое состояние – это норма.
Все профилактические мероприятия направлены на то, чтобы остановить процесс ухудшения работоспособности органа. Для этого следует исключить вредные привычке, проводить регулярный контроль уровня сахара в крови, соблюдать питьевой режим. Также гиперплазия требует современного обращения к специалисту. Важно вовремя проходить лечение всех инфекционных заболеваний, укреплять иммунитет.
Источник
Понятие “гиперплазия” означает увеличение по каким-либо причинам числа структурных элементов различных тканей организма: в определенных обстоятельствах клетки начинают размножаться, увеличивая в объеме конкретный участок. Для большинства рядовых граждан незнакомы термин “гиперплазия почки”, что это такое, причины и симптомы патологического состояния, а также пути его устранения.
Описание
Несмотря на увеличение органа в размерах, все клетки имеют идентичное нормальному строение, особенно на начальном этапе. Разрастание тканей происходит за счет увеличения количества клеток.
Различают два вида патологического состояния:
- Дисгормональная гиперплазия развивается при гормональном дисбалансе;
- Викарная гиперплазия почки – процесс начинается, если один из парных органов отсутствует либо находится в нерабочем состоянии.
В свою очередь викарная форма бывает:
- настоящей – когда разросшиеся ткани берут на себя функции нефункционирующего органа;
- ложной – в этом случае происходит увеличение размеров за счет разрастания соединительной и жировой ткани, что не помогает рабочему органу, а наоборот становится причиной прогрессирующей патологии.
Важно! На начальном этапе состояние не несет в себе болезненного начала и не является злокачественным новообразованием, которое имеет другое название “метаплазия”.
 Разрастание тканей иногда затрагивает не только почки. Примером служит восстановление объема крови после сильной кровопотери – в этом случае увеличение количества крови происходит также в компенсационном режиме.
Разрастание тканей иногда затрагивает не только почки. Примером служит восстановление объема крови после сильной кровопотери – в этом случае увеличение количества крови происходит также в компенсационном режиме.
Еще один пример – гиперплазия эндометрия, увеличение объема слизистой оболочки матки, которое также не является патологией на начальном этапе. Гиперплазия эндометрия и почки – чаще всего результат попытки организма восстановить нормальную функциональность органа.
Причины возникновения
Патологическое состояние развивается в силу целого ряда причин:
- Воспалительные процессы. Наиболее часто разрастание клеток начинается на фоне тяжелых почечных инфекций: пиелонефрита, гломерулонефрита и др. Клетки, не справляясь с нагрузкой, стремятся компенсировать качество количеством, и орган начинает разрастаться;
- При дисфункции одного органа. Неважно, отсутствует вторая почка или перестала функционировать. Здоровый орган, стремясь восполнить пробел, наращивает клетки и начинает работать за двоих;
- Эндокринные нарушения или нейрогенная патология также могут стать причиной излишней активности органа, в результате чего клетки начинают усиленно делиться.
Симптомы
Чаще всего симптомы носят смазанный характер и могут быть приняты за признаки другого заболевания. А само состояние обнаруживается случайно во время профилактического осмотра. На начальном этапе общая симптоматика носит следующий характер:
- Повышение артериального давления и температуры;
- Незначительный дискомфорт и болевые ощущения, которые могут усиливаться по мере разрастания тканей;
- Возможны признаки интоксикации.
В запущенных случаях или на острой стадии добавляются дополнительные признаки:
- Позывы к мочеиспусканию ложного характера;
- В зоне поясницы возникают острые боли. При гиперплазии правой почки боль распространяется на всю спину и поясницу, при гиперплазии левой почки болевые ощущения носят опоясывающий характер с захватом области левого подреберья;
- Возможно изменение цвета мочи, ее запаха, а также присутствие в ней специфических выделений.
Гиперплазия почки у ребенка

В детском возрасте патология встречается в большинстве случаев в комплексе в гипоплазией – аномальным уменьшением одной из почек.
Гиперплазия почки у новорожденного обнаруживается только при инструментальном или аппаратном обследовании, поскольку маленький ребенок не может рассказать о своем дискомфорте.
Чаще всего причиной гидронефроза в детском возрасте становится закупорка мочеточникового канала. Моча не может пройти к мочевому пузырю и может возвращаться обратно, провоцируя симптомы:
- диарея и рвота;
- слегка повышенная температура;
- наличие в моче посторонних примесей (кровь или гной);
- отставание в развитии.
В более старшем возрасте (4-12 лет) симптомы обостряются, а гиперплазия левой почки у ребенка является следствием прогрессирующей гипоплазии правостороннего органа. В этом случае признаки заболевания усиливаются:
- Отечность вокруг глаз и в области конечностей;
- Сухость и бледность кожных покровов;
- Боли в области поясницы;
- Головная боль и повышение давления.
Важно! При обнаружении признаков патологического состояния у себя или своего ребенка необходимо немедленно обратиться к врачу и пройти полное обследование.
Возможные осложнения
Сам по себе диагноз “гиперплазия” не подразумевает патологического состояния – ведь все клетки в разросшихся тканях имеют нормальное строение и функционируют соответственно. Однако чаще всего такое явление остается стабильным только при викарной (заместительной) форме, и то при соблюдении определенных профилактических мер.
Крайне важно!
Если увеличение объема тканей вызвано рецидивирующими воспалениями, гормональным сбоем или является ложной викарной формой, состояние принимает патологический характер и требует обязательного контроля и лечения. В противном случае возможно перерождение тканей в злокачественные новообразования и даже потеря самого органа.
Диагностика
 Для постановки корректного диагноза обязательно комплексное обследование пациента, которое включает:
Для постановки корректного диагноза обязательно комплексное обследование пациента, которое включает:
- Сбор анамнеза: выслушивание жалоб пациента, пальпация и перкуссия (простукивание);
- Общий анализ мочи, позволяющий определить количество белка и уровень pH – главные показатели имеющихся отклонений в органах;
- Анализ крови: уровень креатинина позволяет определить скорость клубочковой фильтрации (важно для выявления ложной формы патологии); по количеству глюкозы судят о состоянии сосудов; исследование мочевины на азот определяет качество клубочковой фильтрации;
- УЗИ – аппаратный метод позволяет определить размеры органов. Это же обследование способно выявить гиперплазию паренхимы почки – тканевого образования, покрывающего орган снаружи. Для молодых людей толщина этого слоя составляет 1,3-1,6 мм, после 16 лет норма – 1-1,1 мм;
- Биопсия (забор тканей) может быть назначена врачом для исключения возможности злокачественного перерождения тканей.
Важно! В качестве дополнительного метода может быть использовано рентгенологическое обследование, которое проводится после предварительной подготовки. В качестве самых распространенных способов применяются классическая рентгенография, компьютерная томография, обследование с использованием контрастного вещества, внутривенная урография.
Лечение
В зависимости от результатов проведенных исследований и состояния здоровья пациента врач может порекомендовать медикаментозные, народные или (в крайнем случае) хирургические методы лечения
Медикаментозные

Схема терапии зависит от поставленного диагноза. При выявлении причин патологии, связанных только с увеличение функционирования и без каких-либо отклонений, пациент не нуждается в лечении. В этом случае максимум внимания уделяется профилактике.
При обнаружении нарушений в функционировании могут быть использованы:
- диуретики и уроантисептики – при выявлении инфекции (могут быть использованы амбулаторно или в стационаре);
- противовоспалительные и иммуномодулирующие средства – для поддержания организма и стимулирования иммунитета;
- склерозирующие препараты – могут быть востребованы при неконтролируемом росте тканей.
Важно! При прогрессировании симптомов даже в период лечения медикаментами либо обнаружения перерождения тканей в злокачественные новообразования оптимальным выходом из ситуации является использование оперативных методов.
Народные средства
 Использование “бабушкиных” рецептов может быть востребовано лишь как дополнительный элемент в составе комплексной терапии:
Использование “бабушкиных” рецептов может быть востребовано лишь как дополнительный элемент в составе комплексной терапии:
- Листья и плоды брусники используют в виде чая: на 1 л кипятка 1 ч. л. сырья. Средство обладает выраженным мочегонным и дезинфицирующим действием;
- Корень одуванчика заготавливают весной от молодых растений. Делают настой из 1 ч. л. измельченного сырья в стакане кипятка. Выпивают в течение дня, разделив на 3 равные порции;
- Хвощ полевой может быть использован как однокомпонентное средство, так и в составе сбора (в равных количествах с толокнянкой и брусникой). В первом случае пропорции составляют 2 ч. л. на 200 мл кипятка, во втором – на 300 мл кипятка берут 1,5 ч. л. сырья. Полученный настой принимают равными частями в течение дня, разделив на 3 части. Для усиления эффекта в многокомпонентный настой добавляют 0,2 г мумие.
Важно! В лечении заболеваний могут быть использованы ромашка аптечная, золотой ус, крапива, марена красильная и др. Эффект от применения трав обычно наступает не сразу, а после длительного приема. Однако любое самолечение недопустимо, и даже прием самых безобидных трав, особенно в период обострения, должен быть обязательно согласован с врачом.
Профилактика
Как и при любом другом заболевании, комплекс профилактических мероприятий способен предотвратить прогрессирование патологического состояния, снизить риск развития осложнений и снять нагрузку с органа при викарной (настоящей) форме. При этом следует уделять внимание следующим моментам:
- Избегать риска развития воспалительных процессов, для чего постараться предотвратить возможные простуды и переохлаждения;
- Нормировать физические нагрузки, при которых функция органов может быть чрезмерно активизирована, соблюдать режим труда и отдыха;
- Избавиться от вредных привычек (курение, алкоголь), поскольку они усиливают нагрузку;
- Уделять повышенное внимание личной гигиене, мыть фрукты и овощи, подвергать продукты достаточной термической обработке, поскольку инвазия гельминтами рассматривается как одна из возможных причин сбоя в функционировании органов;
- Соблюдать определенную диету, один из главных пунктов профилактики. Обязательно следить за количеством потребляемой жидкости (1 л в сут. ) и белка (дневная норма – 60-80 г). Рекомендуется употребление отваров и каш из пшена, овсянки, риса, а также тыквы, меда, клюквы, нежирных молочных продуктов. Пища должна быть легкоусвояемой с пониженным содержанием белка.
Особое внимание следует уделить ограничению потребления соли – в некоторых случаях от нее придется отказаться совсем. Окончательные рекомендации в этом вопросе остаются за лечащим врачом.
Прогноз заболевания при своевременном обнаружении и корректном лечении благоприятен, а если увеличение органа носит заместительный (викарный) характер, то достаточно соблюдать профилактические меры. Регулярные профилактические осмотры способны не только выявить патологию, но и предотвратить прогрессирование состояния с развитием осложнений.
Источник
Общие сведения
Ангиомиолипома (АМЛ) относится к относительно редким видам доброкачественных опухолей из мезенхимальной ткани. Код ангиомиолипомы почки по МКБ-10: D30.0. Ангиомиолипома в большинстве случаев (80-85%) является самостоятельным спорадическим заболеванием, и реже — ассоциирована с лимфангиолейомиоматозом и туберозным склерозом (15-20%).
Наиболее типичным для этого вида опухоли является поражение почек, значительно реже поражаются ткани печени, поджелудочной железы, надпочечников. Соответственно, ангиомиолипома печени, надпочечников и поджелудочной железы встречаются редко. Агиомиолипома почки представляет из себя высокоактивную сосудистую доброкачественную опухоль, состоящую из клеток эндотелия кровеносных сосудов, жировой ткани и гладкомышечных клеток. Опухоль может развиваться как в мозговом, так и в корковом веществе почек. Чаще происходит из почечной лоханки/почечного синуса, при этом, соотношение эндотелия, жирового компонента и гладкомышечной ткани в рамках одной опухоли может варьировать в различных соотношениях.
Заболеваемость АМЛ почки относительно низкая и варьирует в пределах 0,3-3%, а без связи с туберозным склерозом еще ниже (0,1% у мужчин/0,2% у женщин). Чаще обнаруживается в процессе прохождения профилактических осмотров или является «случайной находкой» при УЗИ почек. Тенденция к озлокачествлению незначительна. Почти в 85% случаев опухоль прорастает в фиброзную капсулу почки и выходит за ее пределы, реже — инвазивный рост происходит в нижнюю полую/почечную вену или в периренальные лимфоузлы. Встречается у лиц любого возраста, но чаще у взрослых 40-50 лет и старше. В группе повышенного риска развития ангиомиолипомы — женщины в возрасте 45-70 лет.
В большинстве случаев ангиомиолипома правой почки также, как и ангиомиолипома левой почки — это одностороннее единичное образование. И лишь в 10-20% случаях встречаются билатеральные опухоли (левой почки и правой почки) и только в 5-7% случаев не единичные, а множественные опухоли. Ангиомиолипома почки часто сочетается с другими заболеваниями почек.
Поскольку АМЛ относится к редко встречаемым опухолям, среди запросов в поисковых системах инета часто можно встретить такие как «ангиомиолипома левой почки — что это такое» или ангиомиолипома почки — опасна ли она для жизни». Действительно общедоступной информации об этой опухоли мало, что объясняется ее редкой встречаемостью. Что представляет собой эта опухоль мы уже разобрали, а что касается ее угрозы для жизни, то нужно от отметить, что АМЛ небольших размеров, как правило опасности для жизни не представляют, однако такие пациенты должны находится под постоянным динамическим УЗИ-наблюдением.
Ангиолипома больших размеров опасна для жизни, поскольку имеет относительно хрупкую структуру (слабость сосудистой стенки) и может разорваться из-за незначительной травмы или минимального физического воздействия с развитием забрюшинных и внутрипочечных гематом и жизнеугрожающих кровотечений.
Патогенез
Патогенез AMЛ практически не изучен. Опухоль возникает из периваскулярных эпителиоидных клеток, которые располагаются вокруг сосудов и их можно охарактеризовать как крупные гладкомышечные полигональные клетки с признаками меланоцитарной дифференцировки. Для этих клеток характерна относительно высокая скорость пролиферации и роста (в среднем 1,5 мм в год), возникающая под действием точно неустановленных факторов. Предполагается, что в развитии AMЛ ведущая роль принадлежит гормональным факторам, о чем свидетельствует наличие в клетках опухоли специфических рецепторов к эстрогену/прогестерону.
Имеются сведения о характерных генных мутациях как в спорадических случаях, так и в случаях, ассоциированных с туберозным склерозом почек (потеря гетерозиготности, мутации локализованного на хромосоме 16р13 локуса гена TSC2/TSC1). Гистологически опухоль представлена толстостенными кровеносными сосудами, гладкомышечными волокнами и зрелой жировой тканью в разных количественных соотношениях. Структурные варианты АМЛ могут значительно различаться и зависят от зрелости гладкой мышечной ткани в гладкомышечном компоненте опухоли.
Классификация
В основу классификационного признака положена морфологическая структура опухоли, в зависимости от преобладающего компонента, в соответствии с которой выделяют:
- Классическую форму (характерный признак — отсутствие капсулы между окружающей здоровой тканью и опухолью).
- Эпителиоидную.
- Онкоцитическую.
- АМЛ с эпителиальными кистами.
- АМЛ с превалированием жирового компонента.
- МЛ с превалированием гладкомышечного компонента.
Также выделяют:
- типичную форму (включает все компоненты — мышечной, жировой и эпителий);
- атипичную форму (характерно отсутствие жировых клеток в составе новообразования).
Причины
В основе развития АМЛ лежат наследственные герминальные генные мутации (TSC2/TSC1) в хромосоме 16р13. Потеря гетерозиготности является ведущей причиной развития заболеваемости как в спорадических случаях, так и в случаях, ассоциированных с туберозным склерозом. По сути, ангиомиолипома — это результат клональной репродукции клетки, результатом чего является приобретение ею пролиферативных свойств.
Общепризнанного взгляда на факторы риска появления и развития этой опухоли нет. Однако, кроме наследственного фактора, согласно статистическим данным, способствовать ее развитию могут хронические заболевания почек (хронический гломерулонефрит, пиелонефрит, мочекаменная болезнь), изменения гормонального фона (климактерический период, беременность, гормональные сбои, а у мужчин — повышенный уровень женских половых гормонов).
Симптомы
В большинстве случаев (76%) при небольших опухолях (менее 4 см) обычно наблюдается бессимптомное течение АМЛ. При крупных новообразованиях (более 4 см) у большинства пациентов присутствует клиническая симптоматика. Прослеживается четкая взаимосвязь между размерами АМЛ и почечной симптоматикой: чем опухоль больше, тем чаще присутствует почечная симптоматика и тем больше она выражена.
Функция почек, в зависимости от размеров и количества ангиомиолипом, может практически оставаться интактной или постепенно и прогрессивно ухудшаться, приводя зачастую к развитию артериальной гипертензии. Наиболее распространенными жалобами являются: боль в животе, слабость, артериальная гипертензия, пальпирование опухоли, макро/микрогематурия. При разрыве ангиомиолипомы и развитии кровотечения — симптомы острого живота, шок.
Анализы и диагностика
Диагностика новообразований почки базируется преимущественно на данных ультразвукового исследования (УЗИ), рентгеновской компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ). При необходимости проводится биопсия, а также, лабораторные обследование — ОАМ, ОАК, биохимический анализ крови. Эти методы достаточно информативны и позволяют визуализировать опухоль и наиболее характерный для АМЛ признак — жировой компонент в структуре опухоли. Для верификации мелких АМЛ оптимальным вариантом является методы лучевой диагностики МСКТ (мультиспиральной компьютерной томографии), которые позволяют определить размеры опухоли, ее динамику.
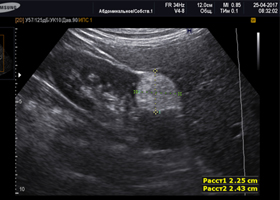
АМЛ на УЗИ почки
В настоящее время принят следующий алгоритм динамического наблюдения: контроль размера АМЛ на УЗИ через каждые 3 месяца, КТ с внутривенным усилением через 6 месяцев и 1 год.
Лечение ангиомиолипомы почки
Выбор тактики лечения ангиолипомы почек базируется на размерах АМЛ и наличии/выраженности клинических проявлений. Общепринятым стандартом является динамическое УЗИ-наблюдение за пациентами при небольших (<4-5 см) бессимптомных опухолях и хирургическое лечение при наличии показаний — крупные размеры опухоли, агрессивный ее рост (скорость роста более 1,5 мм/год), когда существует очень высокий риск разрыва опухоли и забрюшинного кровотечения, а также при наличии осложнений опухолевого процесса (сдавление чашечно-лоханочной системы, забрюшинное/внутрипочечное кровотечения, выраженный болевой синдром, артериальная гипертензия).
В случаях опухолей спорадического генеза и когда АМЛ ассоциирована с туберозным склерозом может назначаться патогенетическое лечение препаратами ингибиторами mTOR (белковый комплекс, задействованный в процессах опухолевого роста) — Афинитор, Сиролимус, Эверолимус.
Применение этих препаратов позволяет добиться почти у 40% пациентов уменьшения размеров опухоли, сохранявшееся 5 и более месяцев после окончания курса лечения. Применение таких препаратов позволяет не просто уменьшить размеры опухоли, а и снизить риск ее разрыва и соответственно, необходимость хирургического вмешательства, или в крайнем случае, подготовить больного к малоинвазивному хирургическому лечению (лапароскопической резекции крио-/радиочастотной абляции).
При развитии сопутствующих состояний (в частности, артериальной гипертензии) назначение соответствующих препаратов: ингибиторов АПФ (иАПФ); блокаторов рецепторов ангиотензина II (БРА); бета-блокаторов — Периндоприл, Эналаприл, Квинаприл, Лотензин, Рамиприл, Лозартан и другие. Ниже схематически представлена лечебная тактика при АМЛ (Д. Иванов).
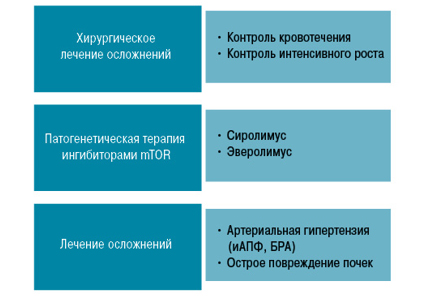
Лечебная тактика при АМЛ
Доктора
Лекарства
- Афинитор;
- Эверолимус;
- Квинаприл;
- Эналаприл;
- Рамиприл.
Процедуры и операции
Процедуры — отсутствуют. Операции — эндоскопическая селективная ангиоэмболизация, энуклеация опухолевого узла, резекция полюса почки, нефрэктомия.
Диета
Специальная диета при ангиомиолипоме почек не назначается, однако, если опухоль развивается на фоне гломерулонефрита, пиелонефрита или мочекаменной болезни, то назначается соответствующее диетическое питание (диета при пиелонефрите, диета при мочекаменной болезни, диета при гломерулонефрите). При хирургическом лечении — диета после операции на почке.
Профилактика
Каких-либо специфических профилактических мер не существует, поскольку спрогнозировать развитие АМЛ в почках невозможно. В связи с чем особую актуальность приобретает своевременная диагностика опухоли. Соответственно, важно при появлении дискомфорта в области почек сразу обращаться в медицинское учреждение, а также регулярно проходить профилактические осмотры.
Последствия и осложнения
К осложнениям АМЛ относятся кровоизлияния в паранефральную клетчатку/ткань опухоли, разрыв опухолевого узла с развитием забрюшинного кровотечения, сдавление близлежащих органов.
Прогноз
Прогноз в большинстве случаев благоприятный, опухоль до 5 см не требует планового удаления, достаточно регулярного УЗИ-контроля и контроля функции почек. Пациентов с АМЛ рассматривают как больных с хронической болезнью почек. При этом прогноз определяется отсутствием/уровнем альбуминурии, сохранением скорости клубочковой фильтрации и контролем возможного роста/риска развития кровотечения. Ниже приведен схематический рисунок мониторинга больного с АМЛ.
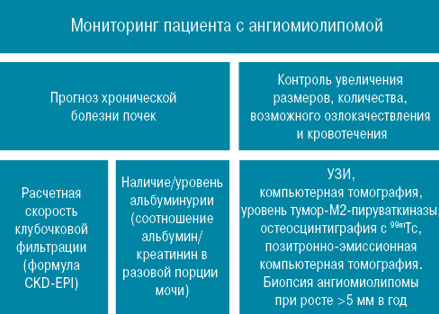
Схема мониторинга больного с АМЛ
Список источников
- Иванов Д.Д. (2017а) Нефрология «под микроскопом».
- Ангиомиолипома почки: самостоятельная и ассоциированная болезнь. Укр. мед. часопис, 4(120): 78–79.
- Кучинский Г.А., Матвеев В.Б., Миронова Г.Т., Лукьяненко А.Б. Некоторые вопросы клиники и диагностики ангиомиолипомы почки // Урол. нефрол. – 1995. — № 2. – С.41-45.
- Нечипоренко Н.А., Нечипоренко А.Н. Доброкачественные опухоли почки: диагностика и лечение // Материалы III Польско-Белорусского симпозиума урологов. – Августов, 2003. – С.21-23
- Нечипоренко Н.А., Галкин Л.П., Балла А.А. Особенности эхоскопической структуры опухолей паренхимы почки // Здравоохранение Белоруссии. – 1993. — №8. – С.52-54.
- Чистякова О.В., Соколова И.Н., Богатырев В.Н., Сорокин К.В. Цитологический метод в дооперационной диагностики ангиомиолипом. Тезисы III съезда онкологов и радиологов СНГ, Минск 25-28 мая, 2004 г, Часть 1, с.323-324
Источник
