Гиперпластический персистирующий синдром стекловидного тела
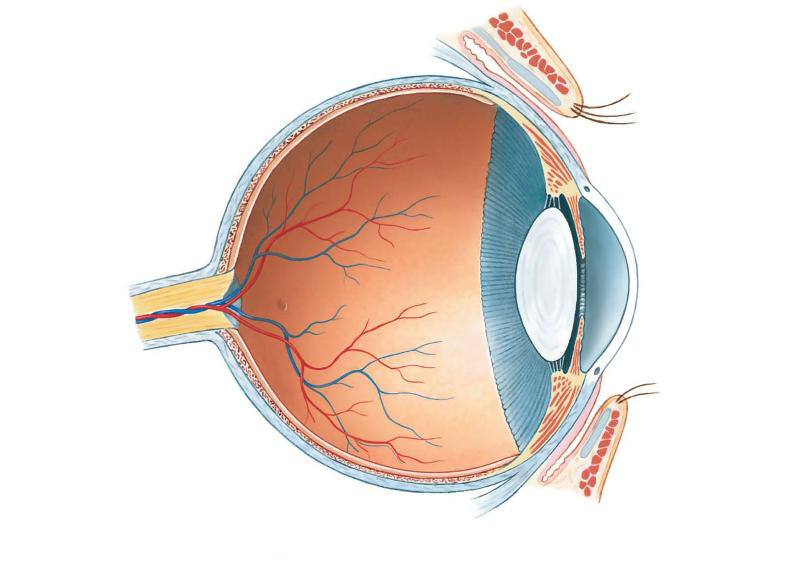
 Синдром первичного гиперпластического персистирующего стекловидного тела, также известный как персистирующая фетальная интраокулярная сосудистая сеть (PFV-синдром), как правило, является односторонним патологическим процессом, поражающим меньший глаз. В настоящее время предложен термин «персистирующая фетальная сосудистая сеть» (ПФСС) для включения изменений, которые развиваются при нарушении регресса компонентов фетальных сосудов.
Синдром первичного гиперпластического персистирующего стекловидного тела, также известный как персистирующая фетальная интраокулярная сосудистая сеть (PFV-синдром), как правило, является односторонним патологическим процессом, поражающим меньший глаз. В настоящее время предложен термин «персистирующая фетальная сосудистая сеть» (ПФСС) для включения изменений, которые развиваются при нарушении регресса компонентов фетальных сосудов.
В процессе развития глаза гиалоидная артерия растет в направлении от диска к задней части хрусталика; от нее идут ветви в стекловидное тело и, разветвляясь, образуют заднюю часть сосудистой капсулы хрусталика. Задняя часть гиалоидной системы обычно регрессирует к 7-му месяцу внутриутробного периода, передняя — к 8-му. Незначительные остатки системы в виде пучков ткани на диске (сосок Бергмейстера) или свободных концов ткани на задней сумке линзы (точка Миттендорфа) часто обнаруживаются в норме. Более выраженные остатки и ассоциированные осложнения представляются в виде персистирующего гиперпластического первичного стекловидного тела (ПГПСТ).
Почти всегда возникающая при этой патологии амблиопия приводит к необходимости как можно более раннего проведения хирургического вмешательства, которое также предотвращает возникновение длительно существующей отслойки сетчатки и зрачкового блока.
 В зависимости от локализации фиброваскулярной ткани различают переднюю и заднюю формы заболевания, а также смешанные и промежуточные формы.
В зависимости от локализации фиброваскулярной ткани различают переднюю и заднюю формы заболевания, а также смешанные и промежуточные формы.
- При передней форме наблюдаются персистирующая сосудистая оболочка хрусталика, ретролентальная мембрана, удлинённые цилиарные отростки, врождённая катаракта (ВК), глаукома. У ребёнка определяется лейкокория из-за белой, васкуляризованной фиброзной мембраны позади хрусталика.
- Задняя форма включает шнур гиалоидной артерии (ГА), складки сетчатки, витреальные мембраны и гипоплазию диска зрительного нерва. При задней форме глаз может быть микрофтальмичным, но передний его сегмент в остальном остаётся нормальным. У ребёнка может быть лейкокория вследствие наличия тяжа ткани от диска зрительного нерва до ретролентальной зоны.
С точки зрения нарушений эмбрионального развития данный синдром можно объяснить отсутствием регресса первичного стекловидного тела и его сосудистой системы, хотя по-прежнему неясно, что первоначально является причиной этих патологических процессов. ППГСТ чаще всего носит односторонний характер и чаще встречается у мальчиков (как правило, связано с синдромом (болезнью) Норри).
Клинически
Обычным клиническим проявлением переднего ПГПСТ является наличие кусочка васкуляризованной ткани на задней поверхности хрусталика в глазу, который является микроофтальмическим или несколько меньшего размера, чем нормальный глаз. Это состояние обычно одностороннее, возможное у младенцев без других аномалий и без недоношенности в анамнезе. Фиброваскулярная ткань имеет тенденцию к постепенной контрактуре.
 Ресничные отростки удлиняются, и передняя камера становится мелкой. Хрусталик обычно меньше нормального и может быть прозрачным, но часто поражается катарактой и может разбухать или поглощать влагу. Возможны большие или аномальные сосуды на радужке, аномалии угла передней камеры, со временем — помутнение роговицы.
Ресничные отростки удлиняются, и передняя камера становится мелкой. Хрусталик обычно меньше нормального и может быть прозрачным, но часто поражается катарактой и может разбухать или поглощать влагу. Возможны большие или аномальные сосуды на радужке, аномалии угла передней камеры, со временем — помутнение роговицы.
ПГПСТ обычно отмечается на 1-й неделе или в 1-й месяц жизни. Наиболее часты лейкокория (белый зрачковый рефлекс), страбизм, нистагм. Течение обычно прогрессирующее, исход плохой. Основные осложнения — спонтанное внутриглазное кровоизлияние, разбухание хрусталика в результате разрыва задней части капсулы и глаукома. Состояние глаза в итоге ухудшается.
Для предотвращения осложнений, сохранения глаза и внешнего вида и в некоторых случаях для спасения зрения применяют хирургическое лечение — аспирацию хрусталика и иссечение аномальной ткани. Для сохранения полезных зрительных функций проводят рефрактивную коррекцию и интенсивное лечение амблиопии. В некоторых случаях выполняется энуклеация пораженного глаза, так как эту белую массу трудно дифференцировать с ретинобластомой. Методы диагностики — ультразвуковое зондирование и КТ.
Проявления заднего ПГПСТ включают фиброглиальную «вуаль» вокруг диска и макулы, мембраны стекловидного тела и пучки остатков гиалоидной артерии, отходящие от диска, и меридиональные складки сетчатки. Возможно тракционное расслоение сетчатки. Зрение может ухудшиться, но глаз обычно сохраняется.
Лечение:
В литературе отмечается необходимость раннего хирургического лечения ППГСТ для предотвращения развития обскурационной амблиопии, но отмечается, что такая тактика сопряжена с большим количеством осложнений геморрагического характера. Это обусловлено полнокровностью и активным функционированием ГА у детей с ППГСТ, как правило, до 10-12-месячного возраста. Для предотвращения геморрагических осложнений авторы предлагают ограничиться удалением ВК и YAG-лазерным отсечением персистирующей ГА от задней капсулы хрусталика. Наличие плотной фиброваскулярной ретролентальной мембраны характеризует IV степень процесса и признаётся неоперабельной.
Оптимальным методом хирургического лечения первичного гиперпластического персистирующего стекловидного тела является витрэктомия через pars plana, ленсэктомия с удалением фиброваскулярной ретролентальной мембраны и передняя витрэктомия при передней форме ППГCT помогают предотвратить развитие узкоугольной глаукомы.
Применение современных методов витреоретинальной хирургии позволяет во многих случаях восстановить правильную анатомию переднего и заднего отдела глаза. Для уменьшения геморрагических и пролиферативных осложнений необходимо максимально полное удаление ГА с диатермокоагуляцией её остатков. Наличие ретролентальной фиброплазии и переднего микрофтальма не всегда является показателем степени выраженности ППГСТ. Наличие IV степени процесса при сохранности прозрачности роговицы не является противопоказанием к хирургической реабилитации данного тяжёлого состояния и может быть оправдана в качестве органосохранной и косметической процедуры.
Источник
Автор Предложить Статью На чтение 5 мин. Опубликовано 16.05.2015 10:29
 Синдром первичного персистирующего гиперпластического стекловидного тела
Синдром первичного персистирующего гиперпластического стекловидного телаАномалии сосудистой оболочки при односторонних врожденных катаракт (ОВК) включают: колобомы радужки, хориоидеи, поликорию, смещение зрачка. Этим аномалиям почти всегда сопутствует гипоплазия радужки, ригидность зрачка, дисгенез радужки и роговицы.
ОВК часто сочетаются с различными аномалиями стекловидного тела —помутнение, фиброз, остатки гиалоидной артерии, первичное персистирующее гиперпластическое стекловидное тело (ППГСТ).
Синдром ППГСТ относится к редко встречающимся врожденным аномалиям органа зрения. Его рассматривают как результат аномального развития стекловидного тела, связанный с гиперплазией мезодермальных элементов первичной гиалоидной артерии стекловидого тела. Этиопатогенетически — это патология эмбриогенеза, нередко вследствие внутриутробно перенесенной герпетической инфекции.
Персистирутощая гиалоидная система представляет собой папиллярные и препапиллярные мембраны, которые могут иметь вид массивной соединительнотканной пленки или тонких тяжей, идущих от диска зрительного нерва в стекловидное тело.
В основе синдрома лежит задержка обратного развития гиалоидной артерии и образованной ее ветвями, а также другими собственными сосудами стекловидного тела и передними цилиарными сосудами эмбриональной сосудистой оболочки хрусталика.
Впервые синдром ППГСТ описал Е.Т. Collins еще в 1908 году.
В 1949 году A. Reese представил клиническую картину синдрома ППГСТ после проведенного патогистологического исследования глаз, ошибочно энуклеированных по поводу ретинобластомы. Диагноз новообразования не был подтвержден, гистологическая картина препарата характеризовалась плотной фиброзной тканью в виде тяжа, идущего от задней поверхности хрусталика в стекловидное тело. Наряду с тяжом присутствовала персистирующая к диску зрительного нерва a. hyaloidea, цилиарные отростки были резко удлинены.
Более подробную клиническую картину классического синдрома ППГСТ представил ряд современных авторов.
Синдром ППГСТ характеризуется следующими признаками: односторонний микрофтальм, лейкокория, ретролентальная фиброваскулярная мембрана, удлинение цилиарных отростков, задняя полярная катаракта, пролиферация кровеносных сосудов в строме радужки, смещение кпереди иридо-хрусталиковой диафрагмы. Иногда она соприкасается или сращена с роговицей, вызывая ее выраженные помутнения и рубцы в центральной зоне.
Отмечается мелкая передняя камера, угол передней камеры в большинстве случаев узкий, что часто осложняется вторичной глаукомой.
Фиброзная шварта, находящаяся за хрусталиком, может быть различной распространенности. Наибольшее ее утолщение и выраженная васкуляризация наблюдается у заднего полюса хрусталика. Со швартой сохраняется а. hyaloidea, которая клинически не всегда видна, чаще в виде отдельной ветви подходит к хрусталику и вплетается в его капсулу более мелкими разветвлениями.
Выраженность клинических проявлений синдрома ПГПСТ разнообразна, может затрагивать передние и задние отделы глазного яблока — роговицу, переднюю камеру, хрусталик, стекловидное тело, зрительный нерв, сетчатку. Синдром часто сопровождается осложнениями (вторичная глаукома, витреоретинальная тракция, отслойка сетчатки, кровоизлияния в сетчатку и стекловидное тело), другими врожденными дефектами развития.
Описаны случаи сочетания синдрома с мегалокорнеа, врожденной глаукомой, колобомой хрусталика и зрительного нерва, с синдромом «утреннего сияния», с ретинопатией недоношенных, с врожденной миопией высокой степени, ретинитом Коатса, синдромом Ригера. Часто наблюдается и сопутствующая патология — косоглазие, нистагм. У большинства пациентов отмечали низкую остроту зрения, микрокорнеа, центральные помутнения роговицы, при гониоскопии — узкий угол передней камеры, задний эмбриотоксон, склерокорнеа, иногда — остатки сосудистой сумки хрусталика, подвывих хрусталика, в некоторых случаях хрусталик был прозрачным.
По мнению А.В. Хватовой (1982), хрусталик первоначально при рождении ребенка чаще прозрачный, впоследствии развивается катаракта, которую считают не врожденной, а расценивают как раннее осложнения синдрома ППГСТ. Хрусталик в микрофтальмичных глазах обычно уменьшен в размерах. Передняя капсула хрусталика интактна, задняя капсула чаще фиброзно изменена.
Эта патология обычно односторонняя, встречается у детей нормального гестационного возраста, не получавших оксигенотерапию после рождения.
Однако в литературе имеются сообщения о единичных случаях двустороннего синдрома. В 1978 году R. Haddad в своих наблюдениях описал 7 детей с двусторонним синдромом ППГСТ.
Синдром ППГСТ относится к псевдобластомам или лейкокориям, его также обозначают термином «tunica vasculosa lentis». При мидриазе обнаруживается важный клинический признак — цилиарные отростки, вытянутые по направлению к шварте. В дальнейшем вследствие сморщивания шварты отростки вытягиваются еще больше, хрусталик мутнеет и набухает до такой степени, что достигает роговицы, которая также активно мутнеет. Передняя камера уплощается, развивается вторичная глаукома, что ведет к буфтальму, либо к атрофии глазного яблока. Однако своевременная экстракция катаракты и рассечение находящейся за пей шварты сохраняет глаз.
М.Д. Агатова (1989) также отмечала различные аномалии при этой врожденной патологии — гониодисгенез, неполное расщепление угла передней камеры (иридо-корнеальные и корнео-лентикулярные сращения), персистирующие эмбриональные структуры на поверхности радужки и в области зрачка.
Синдрому ПГПСТ нередко сопутствуют и системные аномалии: арахноидальные кисты, синдактилия, микроцефалия, аномалии сердца, патология легких и селезенки, гемипарезы, атаксии, гипотонии, спастические тетраплегии.
В литературе описан редкий случай сочетания синдрома ПГПСТ с туберозным склерозом, когда наряду с фиброваскулярной тканью стекловидного тела в сетчатке имеются опухолеподобные образования — гамартомы сетчатки.
Согласно проведенным генетическим исследованиям, в 2001 году была установлена локализация синдрома в локусе хромосомы 10q 11 — q 21, что свидетельствует в пользу врожденной аномалии развития и патологии эмбриогенеза.
Синдром ПГПСТ имеет определенное дифференциально-диагностическое значение, так как ошибочно установленный диагноз ретинобластомы может привести к неоправданной энуклеации глаза. Кроме ретинобластомы синдром ППГСТ необходимо также дифференцировать с псевдоглиомой и ретинопатией недоношенных. От ретинопатии недоношенных синдром ПГПСТ отличает нормальный вес ребенка и нормальные сроки гестации. Правильной постановке диагноза помогает метод эхографии.
Удаление катаракты при синдроме ППГСТ характеризуется нередкими осложнениями, как во время операции, так и в послеоперационном периоде (гифема, гемофтальм, заращение зрачка, вторичная глаукома, отслойка сетчатки). Осложнения обусловлены большим объемом оперативного вмешательства — удаление хрусталика, ретрохрусталиковой мембраны, персистирующего тяжа, коагуляция сосудов, разделение сращений между цилиарными отростками и капсулой хрусталика, передних и задних синехий.
Источник
Худяков А.Ю., Васильев А.В.
Первичное персистирующее гиперпластическое стекловидное тело (ППГСТ) — врожденная патология глаза, связанная с нарушением регресса первичного стекловидного тела. При ППГСТ к моменту рождения продолжает функционировать сохранившаяся фетальная интраокулярная сосудистая сеть. В зависимости от локализации фиброваскулярной ткани различают переднюю и заднюю формы заболевания, а также их сочетание. При передней форме наблюдаются персистирующая сосудистая оболочка хрусталика, ретролентальная мембрана, удлинённые цилиарные отростки, врождённая катаракта (ВК), глаукома. Задняя форма включает шнур гиалоидной артерии (ГА), складки сетчатки, витреальные мембраны и гипоплазию диска зрительного нерва [Назаров П.В., Ишбердина Л.Ш., 2011]. ППГСТ чаще всего носит односторонний характер и встречается в 22,9% случаев при односторонних ВК [Судовская Т.В., 2006]. Также выделяется 4 степени заболевания в зависимости от степени выраженности персистирующих сосудов и пролиферации.
В литературе отмечается необходимость раннего хирургического лечения ППГСТ для предотвращения развития обскурационной амблиопии, но отмечается, что такая тактика сопряжена с большим количеством осложнений геморрагического характера. Это обусловлено полнокровностью и активным функционированием ГА у детей с ППГСТ, как правило, до 10-12-месячного возраста. Для предотвращения геморрагических осложнений авторы предлагают ограничиться удалением ВК и YAG-лазерным отсечением персистирующей ГА от задней капсулы хрусталика. Наличие плотной фиброваскулярной ретролентальной мембраны характеризует IV степень процесса и признаётся неоперабельной.
Цель — анализ собственных результатов хирургического лечения ППГСТ.
Материал и методы
Под наблюдением находилось 11 больных (11 глаз) в возрасте от 3 мес. до 2 лет с ППГСТ в различных формах и степенях заболевания. Среди них было 6 девочек и 5 мальчиков. I её степень определена в 4 случаях, II степень наблюдалась в 2 случаях, III-IV степени — в 5 случаях. При заднеполярной ВК при биомикроскопии выявлялась ГА с фиксацией её к задней капсуле хрусталика. В глазах с полной и плёнчатой ВК выявлялся акустически плотный тяж от области диска зрительного нерва (ДЗН) до хрусталика. Следует отметить, что в 4 случаях диагноз ППГСТ был установлен в процессе предшествующей операции по поводу ВК, так как предоперационное ультразвуковое B-сканирование не выявило ГА и пролиферативного процесса. На момент лечения ППГСТ у этих больных была артифакия в 2 случаях и афакия в 2 случаях. Передне-задняя ось глаза (ПЗО) варьировала от 15,5 до 17 мм и была меньше, чем на парном глазу на 1-2 мм. Всем пациентам была проведена трансцилиарная трёхпортовая витрэктомия с удалением пролиферативной ткани. Срок наблюдения составил от 3 мес. до 4 лет.
Результаты и обсуждение
У пациентов с ВК оперативное вмешательство включало в себя удаление ВК методом аспирации в 4 случаях, иссечение плёнчатой ВК — в 3 случаях. ИОЛ имплантирована в 6 случаях. Условием имплантации ИОЛ была возможность внутрикапсулярной фиксации. При наличии фиброваскулярной ретролентальной мембраны она иссекалась бимануально при помощи витреальных ножниц и пинцета. При этом происходило разрешение тракций на растянутые цилиарные отростки. Затем проводилась дозированная трансцилиарная трёхпортовая витрэктомия с отделением ГА от задней капсулы хрусталика. После этого проводилась эктомия ГА до высоты 1,5 мм от ДЗН. Остаток ГА подвергался диатермокоагуляции, так как в 8 случаях служил источником кровотечения различной интенсивности. Обращал на себя внимание факт отсутствия корреляции между степенью выраженности пролиферативного процесса переднего и заднего отрезков глаза в 4 случаях, т.е. при наличии массивной ретролентальной фиброваскулярной мембраны, окклюзии зрачка, бомбажа радужки, переднего микрофтальма интраоперационно выявлялась редуцированная ГА при отсутствии анатомических нарушений сетчатки. В 2 случаях фиброваскулярный тяж захватывал центральную сетчатку, вызывая её тракционную отслойку. В этих случаях проводилось максимально полно возможное отделение мембраны от сетчатки.
Назначалась обычная местная противовоспалительная терапия, которая продолжалась до 1 мес. Спустя 6-12 мес. после проведения операции во всех случаях отмечался постепенный рост ПЗО, превышающий по темпам рост ПЗО парного здорового глаза. В случаях исходного переднего микрофтальма происходило увеличение диаметра роговицы. Всем пациентам проводились курсы лечения амблиопии. В 7 случаях острота зрения оперированного глаза оценивалась как «восприятие и слежение». В 1 случае к 4-летнему возрасту ребёнка острота зрения достигла 0,3. В остальных случаях определить остроту зрения не предоставлялось возможным.
Заключение
Анализ собственных результатов лечения ППГСТ показал, что применение современных методов витреоретинальной хирургии позволяет во многих случаях восстановить правильную анатомию переднего и заднего отдела глаза. По нашему мнению, для уменьшения геморрагических и пролиферативных осложнений необходимо максимально полное удаление ГА с диатермокоагуляцией её остатков. Наличие ретролентальной фиброплазии и переднего микрофтальма не всегда является показателем степени выраженности ППГСТ. Наличие IV степени процесса при сохранности прозрачности роговицы не является противопоказанием к хирургической реабилитации данного тяжёлого состояния и может быть оправдана в качестве органосохранной и косметической процедуры. Анализ функциональных результатов будет возможен после увеличения сроков наблюдения.
Источник
