Гиперкератоз шейки матки код мкб
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
N88,0 Лейкоплакия шейки матки.

N88.0 Лейкоплакия шейки матки
Синонимы диагноза
Лейкоплакия шейки матки, лейкоплакия.
Описание
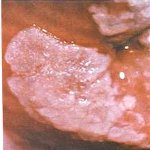
Лейкоплакия шейки матки. Ограниченное патологическое изменение экзоцервикса, характеризующееся процессами пролиферации и ороговения многослойного эпителия. Лейкоплакия шейки матки в целом протекает бессимптомно; может сопровождаться значительными белями и контактными выделениями. Диагностируется с помощью осмотра шейки матки в зеркалах, расширенной кольпоскопии, исследования соскобов шейки матки, биопсии с гистологическим изучением материала. В лечении лейкоплакии шейки матки используются методы криодеструкци, радиоволновой коагуляции, СО2-лазерной вапоризации, аргоноплазменной коагуляции; в некоторых случаях показаны конизация или ампутация шейки матки.
N88.0 Лейкоплакия шейки матки
Дополнительные факты
Лейкоплакия (греч. — leucos; plax – белая бляшка) представляет собой зоны ороговения и утолщения покровного эпителия шейки матки различной выраженности (по типу гиперкератоза, паракератоза, акантоза). Макроскопически картина лейкоплакии выглядит как белесоватые бляшки, возвышающиеся над слизистой влагалищного отдела шейки матки, иногда эти образования локализуются в цервикальном канале.
Распространенность лейкоплакии составляет 5,2% среди всей патологии шейки матки. Заболеванию чаще подвержены женщины репродуктивного возраста. Коварность лейкоплакии заключается в высокой степени риска злокачественной трансформации эпителия шейки матки, которая развивается у 31,6% пациенток. Поэтому вопросы своевременности диагностики и лечения лейкоплакии шейки матки находятся в тесной связи с проблемой профилактики рака шейки матки.
Формы лейкоплакии шейки матки.
По морфологическим критериям гинекология выделяет простую и пролиферативную лейкоплакию шейки матки. Простую лейкоплакию шейки матки относят к фоновым изменениям (гипер- или паракератозу). Ее характеризует утолщение и ороговение поверхностных слоев эпителия; при этом клетки базального и парабазального слоев изменений не претерпевают.
При пролиферативной трансформации нарушается дифференцировка, пролиферация клеток всех слоев, появляются атипичные структурные элементы. Данная форма лейкоплакии шейки матки расценивается как предраковый процесс — цервикальная интраэпителиальная неоплазия (CIN, дисплазия шейки матки).
Причины
В этиологии лейкоплакии шейки матки выделяют влияние эндогенных факторов (нарушения гормональной и иммунной регуляции), а также экзогенных причин (инфекционных, химических, травматических). В изменении гормонального гомеостаза имеет значение нарушение функциональной взаимосвязи в цепи гипоталамус – гипофиз – яичники – матка, приводящее к ановуляции, относительной или абсолютной гиперэстрогении, дефициту прогестерона и, как следствие, — гиперпластическим процессам в органах-мишенях.
Возникновению лейкоплакии шейки матки нередко предшествуют инфекционно-воспалительные процессы (эндометриты, аднекситы), нарушения менструального цикла (аменорея, олигоменорея). К числу фоновых факторов относятся папилломавирусная инфекция, уреаплазмоз, хламидиоз, микоплазмоз, герпес, цитомегаловирусная инфекция, неспецифические кольпиты и цервициты, рецидивирующие эктопии; сниженная общая и местная реактивность; беспорядочная половая жизнь. Развитию лейкоплакии способствуют травматические и химические повреждения шейки матки при хирургическом прерывании беременности, диагностических выскабливаниях, медикаментозном прижигании или диатермокоагуляции эрозии шейки матки, других агрессивных вмешательствах.
На фоне этиологических факторов запускаются механизмы, вызывающие кератинизацию клеток многослойного эпителия экзоцервикса (в норме не ороговевающих). Вследствие постепенной перестройки клеток эпителия (дезинтеграции ядер и внутриклеточных органоидов) образуются роговые чешуйки, не содержащие гликоген. Очаги лейкоплакии шейки матки могут быть единичными или множественными.
Симптомы
Заболевание не сопровождается специфической клинической картиной и субъективными жалобами. Чаще лейкоплакия шейки матки выявляется при очередном осмотре гинеколога. В некоторых случаях могут присутствовать косвенные признаки лейкоплакии шейки матки – значительные бели с неприятным запахом, контактные выделения небольшого объема крови после полового акта.
Диагностика
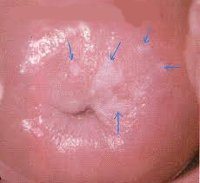
При гинекологическом осмотре с помощью зеркал на шейке матки определяются белесые участки в виде пятен или бляшек, чаще овальной формы, с четкими границами, вариабельных размеров. Очаги лейкоплакии, как правило, незначительно возвышаются над поверхностью неизмененного эпителиального покрова шейки матки. Поверхность бляшек может быть покрыта ороговевшими чешуйками эпителия.
Цитологическое исследование соскоба шейки матки выявляет скопления поверхностных эпителиальных клеток с признаками гиперкератоза или паракератоза. В случае гиперкератоза в большом количестве выявляются безъядерные ороговевшие чешуйки. При паракератозе усиливается плотность и окраска цитоплазмы мелких клеток с пикнотическими ядрами.
Процессы гипер- и паракератоза препятствуют попаданию в соскоб клеток глубоких слоев эпителия, в которых возможны пролиферация, нарушения дифференцировки и атипия. Поэтому в диагностике лейкоплакии ведущим методом служит прицельная ножевая биопсия шейки матки и гистологическое исследование тканей экзоцервикса, позволяющие исключить либо подтвердить опухолевые процессы, а также цервикальную интраэпителиальную неоплазию (CIN). С целью исключения рака шейки матки проводится выскабливание цервикального канала.
С помощью расширенной кольпоскопии (видеокольпоскопии) уточняются характер и размеры поражения. При кольпоскопической визуализации видны белые бляшки с мелкозернистой поверхностью, четкими и ровными краями, отсутствием кровеносных сосудов. Величина и распространенность лейкоплакии шейки матки может варьировать от единичной точечной бляшки до множественных и обширных зон, покрывающих весь экзоцервикс и переходящих на влагалищные своды. Проведение пробы Шиллера выявляет йодонегативные участки.
Клинико-лабораторные тесты включают микроскопическое, бактериологическое исследование мазков, ПЦР-выявление и типирование ВПЧ, гормональные и иммунологические исследования (по показаниям). В процессе диагностики лейкоплакию шейки матки дифференцируют с цервикальным раком, эрозией шейки матки. Пациенткам с лейкоплакией шейки матки может потребоваться консультация онкогинеколога, гинеколога-эндокринолога.
Лечение
Стратегия лечения определяется формой выявленной лейкоплакии шейки матки (простой или пролиферативной). Целями лечения служат устранение фоновых заболеваний и полное удаление патологических очагов.
По показаниям проводится антибактериальная, противовирусная, противовоспалительная терапия. Для удаления очагов лейкоплакии шейки матки в гинекологии используются методы криогенного воздействия, радиоволновой деструкции, аргоноплазменной коагуляции, СО2-лазерной вапоризации, диатермокоагуляции, химической коагуляции. Малоинвазивная деструкция очагов лейкоплакии шейки матки выполняется амбулаторно; заживление тканей может потребовать срока от 2 недель до 2 месяцев с учетом обширности поражения, сопутствующих заболеваний, метода деструкции.
На период лечения лейкоплакии шейки матки исключается половая жизнь и использование любой контрацепции. В случае наличия цервикальной интраэпителиальной неоплазии, сочетания лейкоплакии с гипертрофией, краурозом, рубцовыми деформациями шейки объем вмешательства может включать конизацию шейки матки или ампутацию шейки матки.
Профилактика
В целях предупреждения развития лейкоплакии шейки матки необходимо раннее лечение эрозий, воспалительных и инфекционных процессов в репродуктивных органах; исключение абортов, травм шейки матки во время родов и гинекологических манипуляций; профилактика ИППП, использование барьерной контрацепции.
Женщины, страдающие нарушением менструального цикла, должны наблюдаться у гинеколога-эндокринолога с целью коррекции гормональных нарушений. В вопросе профилактики лейкоплакии шейки матки важны скрининговая и разъяснительная работа, регулярные гинекологические осмотры. Существенным профилактическим моментом является вакцинация против ВПЧ.
После деструкции очагов лейкоплакии без атипии пациентке каждые полгода выполняют кольпоскопию, исследование мазка на онкоцитологию, анализы на ВПЧ. По истечении 2-х лет и при отсутствии рецидивов женщина переводится на обычный режим наблюдения.
Прогноз
При отсутствии атипии, папилломавирусной инфекции, устранении неблагоприятных фоновых факторов прогноз после излечения лейкоплакии шейки матки благоприятен. При сохранении первопричины заболевания возможно манифестное течение и переход лейкоплакии в цервикальный рак.
При простой лейкоплакии у женщин, планирующих деторождение, во избежание рубцовой деформации шейки матки предпочтительно использование щадящих методов деструкции — криодеструкции, лазерной вапоризации, радиохирургического лечения, химической коагуляции. Ведение беременности у данной группы пациенток требует повышенного контроля за состоянием шейки матки.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Одно из опасных заболеваний репродуктивных органов женщины – гиперкератоз шейки матки. Несмотря на то, что болезненных симптомов и дискомфорта эта патология не доставляет, она является предварительной стадией онкологического новообразования.
Обнаружить проблему и своевременно начать лечение позволяет регулярный осмотр у гинеколога, который рекомендуется проходить не реже 2 раз в год.
Гиперкератоз – это патологическое утолщение рогового слоя эпителия. Оно возникает в виде очагов белых бляшек на слизистой шейки матки. Другое название болезни – лейкоплакия.
В нормальном состоянии слизистая имеет ровную розовую окраску и гладкую структуру. В результате частых воспалительных процессов слои эпителия становятся утолщенными, местами возникает ороговение.
Опасная патология протекает без выраженных симптомов, часто ее выявляют в запущенной форме. Последствием лейкоплакии в 30% случаев является перерождение в онкологию.
Болезнь поражает женщин детородного возраста, раньше в зоне риска были пациентки за 40 лет, в последнее время она наблюдается у молодых девушек. Первоначально гиперкератоз плоского эпителия шейки матки замечает врач при осмотре с помощью специального зеркала, но для установления диагноза потребуется развернутая кольпоскопия и проведение ряда анализов.
Различают два типа патологии:
- Простой очаговый гиперкератоз шейки матки – слабая стадия, которая охватывает небольшой участок слизистой, считается безопасным. Ороговение задевает только верхний слой эпителия.
- Дискератоз или полиферативный гиперкератоз – хаотичное разрастание слоя эпителия, которое уходит вглубь слизистой. Изменение структуры тканей приводит к возникновению новообразований. Классифицируется как предраковое состояние.
В зависимости от факторов, сопутствующих лейкоплакии, могут проявляться следующие признаки:
- зуд и жжение в половых органах, вызванное грибковой патологией;
- изменение цвета и запаха выделений при наличии бактериальной инфекции;
- косвенным подтверждением лейкоплаксии специалисты считают небольшое кровотечение после половой близости.
Список причин, приводящих к изменению эпителия, включает различные заболевания. Но точный фактор, запускающий процесс ороговения слоев, не всегда возможно установить. В число основных причин патологии включают:
- Локальные повреждения слизистой, возникающие при медицинских манипуляциях (прерывание беременности, гистероскопия).
- Эндокринные нарушения – сбои в работе щитовидной железы и надпочечников.
- Перенесенные заболевания инфекционного и воспалительного характера: папилломавирус, хламидиоз, эндометрит, вагинальный кандидоз, гонорея, трихомониаз и другие. Лечение ороговения плоского эпителия включает терапию для сопутствующих недугов.
- Злокачественная опухоль (рак шейки матки).
- Существенное ослабление иммунитета, признаки хронической усталости, упадка сил, слабая реакция к воспалительным факторам.
- Сбои менструального цикла могут вызвать патологический рост эпителия.
- Частая смена партнеров и раннее начало половой жизни также рассматриваются, как возможные причины лейкоплакии.
Патология является одной из наиболее распространенных проблем у женщин зрелого возраста. Эта тенденция связана с возрастными изменениями гормонального фона и естественной микрофлоры влагалища.
Высокую вероятность перерождения клеток отмечают в случае, когда гиперкератоз задевает ткани базального слоя эпителия. Лейкоплакия может не ограничиваться шейкой матки, очаги болезни распространяются на цервикальный канал, слизистую влагалища.
Во время вынашивания ребенка женщина с особой тщательностью следит за состоянием здоровья, ведь она отвечает сразу за две жизни. При плановом осмотре гинеколог может выявить изменения и очаг поражения эпителия шейки матки.
- Определить степень опасности может только опытный специалист по результатам исследования мазка. При небольших очагах проблемы женщине не стоит беспокоиться о своем состоянии. Беременность и роды пройдут без нарушений, а лечение будет отложено на послеродовой период.
- Если гиперкератоз обнаружен при подготовке к беременности, то откладывать лечение нельзя. Изменения гормонального фона, происходящие при развитии ребенка в организме женщины, являются факторами, провоцирующими рост онкологических новообразований.
- Лечение болезни не влияет на зачатие, если она обнаружена на ранних стадиях, то последствия для здоровья женщины минимальные. Она без проблем забеременеет и выносит здорового ребенка.
Первоначальные признаки в виде одного или нескольких объемных белых пятен на слизистой шейки матки гинеколог замечает с помощью зеркала. Они хорошо различимы на здоровом и воспаленном эпителии. Но назначить лечение врач может только после всестороннего обследования.
Чтобы подтвердить предположение о наличии лейкоплаксии, проводится процедура кольпоскопии. Она проста и доставит минимум дискомфорта. Перед осмотром с помощью специального аппарата кольпоскопа, на шейку матки наносится водный раствор йода. Вещество окрашивает здоровые клетки, а измененный эпителий остается белого цвета. При обнаружении очагов патологических преобразований ткани, врач берет кусочек слизистой для анализа или выполняет соскоб.
После определения главного признака – наличие пораженных участков. Гинеколог назначает дополнительное исследование, чтобы выбрать лечение:
- составление анамнеза, включающего сведения о перенесенных болезнях, родах, абортах;
- анализ крови на гормоны;
- цитологическое исследование тканей;
- УЗИ органов малого таза;
- микроскопическое изучение и бактериологический посев выделений;
- рентгенография – для определения сопутствующих патологий.
Цитологический анализ всегда назначается при подозрении на гиперкератоз шейки матки, но из-за ороговения в него могут не попасть клетки низлежащих слоев эпителия. В этом случае выполняется гистологическое исследование, позволяющее рассмотреть утолщение эпителиального покрова и глубину проникания патологии.
Выбор терапии зависит от формы выявленной патологии, также лечение направляется на устранение сопутствующих заболеваний. После определения факторов, вызвавших патологию, назначается один из видов терапии:
- противовирусная;
- антибактериальная;
- противовоспалительная;
- иммуностимулирующая;
- противогрибковая.
Лечение лейкоплакии проводится несколькими способами, их подбирает гинеколог в зависимости от степени поражения слизистой:
- Криодеструкция – направленное замораживание пораженного участка. Это один из самых распространенных способов лечения. Он популярен благодаря безболезненности, минимальным осложнениям, отсутствию рубцовых образований, которые вызывают трудности с зачатием. При всех имеющихся достоинствах лечение не лишено осложнений для организма женщины. Процедура может привести к укорочению шейки матки, затрудняющему процесс зачатия. Во время заживления слизистой выделения становятся чрезмерно обильными, что доставляет женщине дискомфорт.
- Лазерная вапоризация – суть лечения в уничтожении патологических клеток путем прижигания лучом лазера. При этом здоровая ткань не страдает, рецидивы исключаются, а восстановительного периода не требуется. Применение лазера не оставляет рубцов, рост нового здорового эпителия наблюдается через месяц после процедуры.
- Химическая коагуляция – малоинвазивное вмешательство, основанное на медикаментозном воздействии на очаги лейкоплакии. Химическое средство оказывается губительным для пораженных клеток, но влияет на здоровые ткани.
- Электрокоагуляция – традиционный метод лечения гиперкератоза шейки матки. Это один из наиболее травматичных методов, прижигание задевает и здоровые ткани. Процесс заживления долгий и болезненный, сопровождается кровотечением. Процедура не рекомендуется девушкам, планирующим беременность, после электрокоагуляции остаются грубые рубцы.
- Радиоволновая деструкция – бесконтактная операция, при которой измененные ткани нагреваются и удаляются радиоволнами. Лечение не вызывает болевых ощущений, минимально повреждает окружающие клетки.
Все перечисленные процедуры проводятся амбулаторно. Пациенткам рекомендуется воздержание от половой жизни, строгая гигиена половых органов, запрещается прием горячей ванны.
Не исключаются рецидивы гиперкератоза шейки матки, поэтому женщинам, перенесшим это заболевание, необходимо регулярно посещать гинеколога для планового осмотра.
Гиперкератоз шейки матки – это страшно, ведь патология при атипичном перерождении клеток несет угрозу жизни женщины. Предотвратить появление коварного заболевания помогут простые рекомендации, которые гинекологи дают своим пациенткам:
- носить нижнее белье из натуральной ткани;
- использовать гигиеническое средство, которое не сушит кожу;
- ограничить употребление алкоголя, острой и соленой пищи;
- своевременное лечение эрозии и воспалительных процессов;
- наблюдение у гинеколога и соблюдение его рекомендаций.
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Источник
