Гимнастика для корешковый синдром поясничный
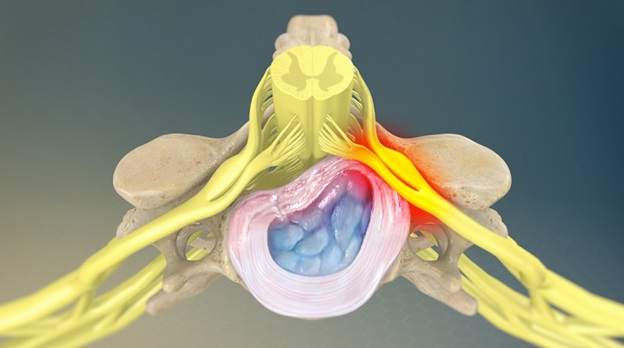
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания

У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу — интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .
- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.
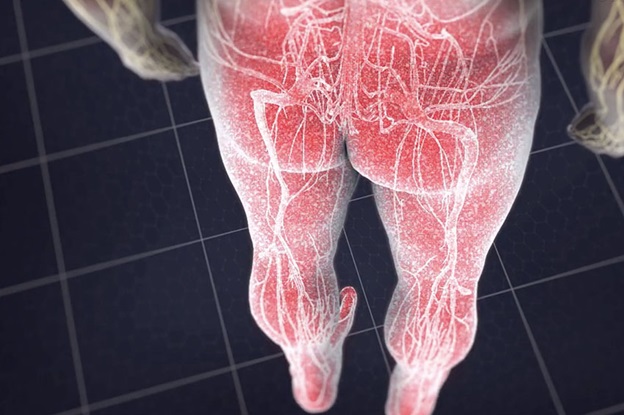
Паттерны боли
- L1 — задняя, передняя и внутренняя поверхность бедра.
- L2 — задняя, передняя и внутренняя поверхность бедра.
- L3 — задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 — задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .
- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины — диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.
- МРТ — ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
- ЛФК. Физические упражнения включают упражнения на растяжку и укрепление мышц . Программа упражнений позволяет восстановить подвижность суставов, увеличить диапазон движений и усилить мышцы спины и брюшной полости. Хороший мышечный корсет позволяет поддерживать, стабилизировать и уменьшать напряжение на спинномозговые суставы, диски и снизить компрессионное воздействие на корешок. Объем и интенсивность физических упражнений должны увеличиваться постепенно для того, чтобы избежать рецидивов симптоматики.
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.
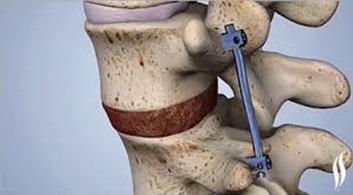
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
- Фиксация позвонков (спондилодез — передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальный поясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Профилактика
Развитие корешкового синдрома в пояснично-крестцовом отделе позвоночника можно предотвратить. Чтобы уменьшить вероятность развития этого состояния необходимо:
- Практиковать хорошую осанку, сидя и стоя, в том числе во время вождения автомобиля.
- Использовать правильную механику тела при подъеме, толкании, вытягивании или выполнении любых действий, которые оказывают дополнительную нагрузку на позвоночник.
- Поддерживать здоровый вес. Это уменьшит нагрузку на позвоночник.
- Не курить.
- Обсудить свою профессию с врачом ЛФК, который может провести анализ рабочих движений и предложить меры по снижению риска получения травмы.
- Мышцы должны быть сильными и эластичными. Необходимо последовательно поддерживать достаточный уровень физической активности .
Чтобы предотвратить рецидивы поясничной радикулопатии, необходимо:
- Продолжать использовать новые привычки, позы и движения, которые рекомендованы врачом ЛФК.
- Продолжать выполнять программу домашних упражнений, которую подобрал врач ЛФК.
- Продолжать оставаться физически активными и поддерживать форму.
Источник
Корешковый синдром не проявляется четко выраженными признаками, боль может отличаться различной локализацией и появиться в руках, шее, пояснице, во внутренних органах.
До развития патологии проходит некоторое время, когда в межпозвоночных дисках начинает идти процесс дегенерации, в последующем там образуются грыжи. Когда разрастается, грыжа смещается, повреждается ганглий и спинномозговой корешок, сдавливание ведет к появлению воспаления на участке, а далее к радикулопатии. В большинстве случаев причина корешкового синдрома (грудного отдела, шейного или поясничного) – заболевания дегенеративного характера.
Чтобы диагностировать такую патологию, используется рентгенография позвоночника, выполнять её лучше одновременно в боковой проекции и передней. Более точную картину дает диагностика с использованием магнитно-резонансной томографии – это и более информационный метод. В постановке диагноза при корешковом синдроме кроме перечисленных следует учитывать и клинические симптомы.
Признаки заболевания
Среди первых наиболее характерных проявлений корешкового синдрома следует отметить боль, которая возникает вдоль пораженного нерва. При локализации процесса в шейном отделе боль отмечается в руке и шее; поражении грудного отдела – болевые ощущения в области спины, в отдельных случаях боль ощущается в сердце (она исчезает после эффективного лечения корешкового синдрома); поясничного отдела – боль в ногах, пояснице, ягодицах. Поражение грудного отдела наблюдается реже, чем поясничного.
Такие симптомы также наблюдаются, когда позвонок, находящийся выше, смещается по отношению к нижнему – это влечет ущемление нервного корешка.
Интенсивность болей при малейшей нагрузке усиливается, особенно это чувствуется при движении, поднятии тяжестей. Следующий характерный симптом — прострел, с иррадиацией в части тела, зависящей от расположения соответствующего этой части тела нерва. Поражение поясничного отдела происходит часто из-за того, что на него приходится наибольшая нагрузка.
Провоцирующим боль фактором может послужить напряжение (физическое и эмоциональное), часто — переохлаждение. Нередко такой приступ случается ночью, при этом отмечается отек кожи, покраснение, повышенная потливость. При поражении поясничного отдела человек иногда теряет способность передвигаться самостоятельно.
Следующий признак, сопровождающий развитие корешкового синдрома — нарушенная чувствительность на участке, где иннервацию осуществляет пораженный нерв. Покалывание иглой на таком участке тела почти не ощущается, хотя на противоположной стороне в той же области чувствительность сохранена.
Ещё одним признаком возникшего корешкового синдрома считается появление нарушения движений, вызванное изменениями, которые происходят в это время в мышцах. Постепенно мышцы начинают усыхать, они ослабевают, в некоторых случаях это заметно при сравнении конечностей.
Локализация боли отмечается там, где корешки сдавливаются и в органах, за иннервацию которых отвечают поврежденные спинномозговые нервы. Если происходит защемление нервов в крестцовой области, возникают боли с иррадиацией в ноги, пах, нижнюю часть живота. Симптомы зависят от отдела, где корешковый синдром локализуется.
Очень противоречивы проявления при поражении поясничного отдела, симптомы которого способны доставить немало неудобств больному человеку. Корешковый синдром в этом отделе развивается, если есть фиброзиты, существует дефицит питания тканей, нарушено кровообращение, ткани плохо согреваются.
Причины развития корешкового синдрома:
- остеохондроз;
- грыжи спинномозговые;
- спондилоартроз;
- переломы компрессионные;
- спондилолистезы;
- невриномы;
- смещение тел позвонков в боковом направлении;
- поражение позвонков в результате инфекции.
Лечение корешкового синдрома
Начинать лечение следует с выявления причины. Необходимо строго соблюдать постельный режим, обязательно поверхность кровати должна быть твёрдой. Из медикаментов для лечения назначают обезболивающие препараты, противовоспалительные средства (нестероидные), местно – согревающие процедуры, мази с раздражающим эффектом. Если спазм мышцы явно выражен, требуется применение миорелаксантов. В некоторых случаях показана эпидуральная блокада с обезболивающими препаратами.
Наряду с корешковым синдромом возможны ноющие хронические боли — тогда важно при лечении принимать во внимание продолжительность назначения курса назначения НПВС и обезболивающих. Лекарственные препараты имеют некоторые побочные эффекты, которые усиливаются, если их применять длительное время. По этой причине для лечения хронической боли существуют методы более щадящие: физиопроцедуры, рефлексотерапия, массаж, мануальная терапия. Лечение может продолжаться длительно.
Некоторые пациенты с корешковым синдромом принимают миорелаксанты с расчетом, что они помогут снять боль, вызванную мышечными спазмами. Тем не менее, миорелаксанты назначает только врач, так как эти средства могут нанести вред. Более тяжелые случаи могут вызвать необходимость хирургического вмешательства лечения корешкового синдрома, хотя его целесообразность некоторыми специалистами берется под сомнение. Если подтвержден корешковый синдром, лечение нельзя откладывать – начинать его следует по возможности раньше.
Эффективным лечение не будет, если применять лишь один из способов: даже операция только однократно убирает последствия процессов дегенерации, не избавляя от возможности защемления в другом отделе позвоночника.
Профилактика
Чтобы предупредить возникновение корешкового синдрома, следует уделить внимание профилактике процессов дегенерации в позвоночнике, важно укреплять мышечный каркас своей спины с помощью массажа, лечебной физкультуры, обязательно привести в норму свой вес.
Источник
Рассказываем о корешковом синдроме, причинах заболевания, симптомах, диагностировании и лечении радикулопатии.
Причины заболевания
Корешковый синдром поясничного отдела, или радикулопатия является одним из самых распространенных заболеваний в практике врача-вертебролога. Под ним подразумевается набор признаков, характерных для сдавливания корешков нервов.
Это приводит к болям, которые зависят от локализации поражения, и имеют характерную иррадиацию в определенные органы по ходу иннервации.

В основе развития корешкового синдрома, независимо от его локализации, лежат причины нарушения анатомической целостности позвоночных структур, причиной этому может быть:
- дегенеративные процессы (грыжа, остеохондроз, спондилез);
- травматическое поражение позвоночника или рубцы;
- опухоль или метастазы спинного мозга;
- снижение подвижности;
- компрессионные переломы позвонков;
- постоянные сильные нагрузки на позвоночник;
- врожденные отклонения развития структур позвоночного столба;
- возрастные или гормональные изменения;
- инфекционная патология с распространением на позвоночник (туберкулез).
Корешковый синдром чаще всего возникает, если человек нерационально питается, подвергается избыточным физическим перегрузкам или интоксикациям (например, на вредном производстве).
Спровоцировать развитие болезни может постоянное ношение неудобной обуви, высокий каблук, избыточный вес. Часто встречается и наследственная предрасположенность.
Признаки синдрома
В основе любого корешкового синдрома всегда находится нарушение целостности межпозвоночного диска, который при выходе за пределы позвоночного столба и вызывает передавливание нервов, провоцируя выраженные боли.
Симптомы сдавления нервных окончаний в зоне поясницы приводят к выраженной болезненности в пораженной области, а также характерную иррадиацию в ягодичную область и ноги.
- Поначалу боль возникает при сильной перегрузке и подъеме тяжелых предметов.
- Затем, по мере нарастания давления и усиления атрофических изменений нервов, боль становится постоянной, невыносимой, и не проходит даже после отдыха.
Спровоцировать очередной приступ может не только физическая нагрузка, но и психоэмоциональный стресс, переохлаждение. Нередко боль усиливается во время ночного отдыха, и сопровождается отеком и покраснением окружающих тканей, может отмечаться усиленное потоотделение.

Еще одним типичным признаком, который характерен для ущемления корешков, является нарушение чувствительности по ходу нерва, иннервирующего эту зону. Поэтому при исследовании используют методику сравнения при уколе иголкой симметричных участков тела.
Длительное ущемление корешков поясничного отдела приводит к атрофии нерва, а следом за ним и мышцы, через которую он проходит.
Результатом этого становится нарушение двигательной активности, хромота. При визуальном осмотре такая мышца ослаблена, и уменьшена в размерах. Это особенно хорошо заметно, если сравнивать ее с аналогичной мышцей параллельной нижней конечности. Больная конечность при длительном течении заболевания выглядит значительно меньше здоровой, она как будто «усыхает».
Боли и мышечная слабость могут быть настолько сильными, что человек не может двигать ногой и теряет способность к передвижению.
Могут отмечаться проблемы с мочеиспусканием, оно затрудняется, или наоборот, происходит чаще, чем обычно.
Болевой синдром может быть очень сильным, в виде «прострела», в клинической практике он носит такое название, как люмбаго. Иногда отмечается повышение температуры над патологическим очагом.
Признаки ущемления нервов часто сопровождаются симптомами основного заболевания, которое вызвало это патологическое состояние.
При инфекционном процессе наблюдается лихорадка, общая интоксикация.
Важно! Для корешкового синдрома не существует специфических симптомов, а степень их выраженности напрямую зависит от степени деструкции отделов позвоночника.
Диагностика
Для того чтобы окончательно определиться с постановкой диагноза, врач внимательно опрашивает больного, выясняет после чего начались боли в спине, проводит пальпаторное и неврологическое исследование.
Окончательно подтверждается диагноз при проведении рентгеновской диагностики, а при необходимости КТ и МРТ.
Лечение корешкового синдрома
Лечение корешкового синдрома поясничного отдела заключается в том, чтобы обеспечить на острый период покой больного.
Ему предписывается:
- постельный режим,
- обезболивающая терапия.
Лучше всего для этого подходят нестероидные противовоспалительные средства:
- мовалис,
- ибупрофен,
- обезболивающие — баралгин, кеторол,
- препараты для расслабления мышечного спазма – сирдалуд.
Используются также местные средства, которые снимают воспалительные и болевые явления, улучшают процессы трофики тканей.
Если нужно быстро снять острую боль, то для этого существуют инъекционные формы, для внутримышечного введения. Если такие способы не приносят облегчения, то врач может порекомендовать проведение местной блокады.
Немалую роль в таком лечении играет физиотерапия. Чаще всего назначают магнитотерапию, УВЧ. Вне стадии обострения используются бальнеологические процедуры:
- хвойные,
- радоновые,
- сероводородные ванны.
Из немедикаментозных методов широко используется:
- иглорефлексотерапия,
- классический массаж,
- мануальная терапия,
- остепатия.
Такие способы эффективны и помогают быстро восстановить трудоспособность на первых стадиях заболевания. Их нельзя применять только в том случае, если причиной ущемления становится новообразование.
Для улучшения питания хрящевой ткани следует длительное время принимать хондропротекторы. Хорошо помогают восстановить нервную проводимость комплексы препаратов группы B. Они сначала назначаются в инъекционной форме, а затем курсом не менее месяца в виде таблеток.
Упражнения для нижней части спины
Для улучшения состояния и профилактики заболевания предлагаем вам упражнения для нижней части спины.
1. Опускание таза

Цель: укрепить мышцы нижней части живота и растянуть поясницу. Как выполнить:
- Лягте на спину.
- Выдохните, напрягая мышцы живота так, чтобы пупок переместился в сторону полу и нижняя часть спины выпрямилась.
- Задержите положение на 5 секунд.
- Повторите 10 раз и удерживайте положение в течение 5 секунд каждый раз.
Как можно проверить выполнение упражнения?
Положите мизинец на правое или левое бедро и вытяните большой палец до самого нижнего ребра с той же стороны. Если вы выполняете упражнение правильно, когда вы напрягаете мышцы живота, расстояние между мизинцем и большим пальцем должно уменьшиться.
2. Поднятие колен к груди

Цель: помочь уменьшить компрессию нижних отделов спины. Как выполнять:
- Лягте на спину с прямыми ногами.
- Поднимите одно колено.
- Положите руки на согнутое колено и потяните его к груди.
- Задержитесь на 10 секунд.
- Повторите движение с другим коленом.
- Выполните движение колена к груди 3–5 раз, удерживая положение в течение 10 секунд каждый раз.
- Далее поднимите оба колена.Обхватите руками колени и подтяните оба колена к груди.
- Задержитесь на 10 секунд.
- Повторите двойное движение от колена к груди от 3 до 5 раз и положение в течение 10 секунд каждый раз.
3. Вращение лежа

Цель: повысить подвижность и гибкость нижней части спины. Как выполнять:
- Лягте на спину, согнув колени и положив ноги на пол.
- Держите оба колена вместе и поверните колени в одну сторону.
- Задержитесь в положении от 3 до 5 секунд. Вы должны чувствовать растяжение в нижней части спины и бедрах.
- Затем сожмите мышцы живота, поверните оба колена в противоположную сторону и удерживайте в течение 3-5 секунд.
- Повторите до 10 раз на каждую сторону.
Дополнительные упражнения

Если корешковый синдром является признаком далеко зашедшего процесса в виде грыжи межпозвоночного диска или опухолевого образования, то помочь в таком случае может только оперативное вмешательство.
Источник
