Гепаторенальный синдром код по мкб 10
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Гепаторенальный синдром (ГРС) — острое прогрессирующее снижение почечного кровотока и скорости гломерулярной фильтрации функционального характера вследствие резкого спазма сосудов почек у больного с циррозом печени.
Код по международной классификации болезней МКБ-10:
- K76.7 Гепаторенальный синдром
Частота • ГРС выявляют в среднем у 15% госпитализированных больных циррозом печени с асцитом • При естественном течении цирроза печени ГРС развивается у 40% больных • Преобладающий пол — мужской • Преобладающий возраст — старше 40 лет.
Причины
Этиология • Цирроз печени, сопровождающийся асцитом • Фульминантный гепатит • Развитию ГРС способствуют: •• уменьшение ОЦК при циррозе печени •• уменьшение венозного возврата крови при асците •• удаление большого объёма жидкости при парацентезе без заместительной терапии р — ром альбумина •• передозировка диуретиков •• применение НПВС •• применение нефротоксичнх препаратов (аминогликозиды, циклоспорин) •• Кровопотеря (кровотечение из варикозно расширенных вен пищевода или прямой кишки) •• длительная диарея •• неукротимая рвота •• бактериемия • Неблагоприятные прогностические факторы в отношении возможности развития ГРС: •• концентрация натрия в сыворотке менее 133 ммоль/л •• активность ренина плазмы более 3,5 нг/мл •• отсутствие увеличения печени.
Генетические аспекты сопряжены с риском возникновения следующих заболеваний: • Детский аутосомно — рецессивный поликистоз почек • Дефицит a1 — антитрипсина •• Болезнь Уилсона–Коновалова.
Патогенез • Системная вазодилатация • Вазоконстрикция почек • Шунтирование крови из коркового в мозговое вещество почек • Снижение почечного кровотока • Снижение СКФ.
Патоморфология • Почки не изменены • В печени признаки цирроза печени.
Симптомы (признаки)
Клинические проявления • Симптомы цирроза печени, осложнённого асцитом • Выраженная желтуха • Отсутствие аппетита, сильная слабость • Тошнота, рвота, жажда • Больной заторможен (проявления такие же, как при печёночной энцефалопатии у 75% больных) • Диурез менее 1 л/сут.
Диагностика
Лабораторные исследования • Повышение концентрации креатинина в сыворотке крови более 130 мкмоль/л • Клиренс креатинина (за сутки) менее 4 мл/мин • Отношение концентрации мочевины в моче и плазме — более 20 • Концентрация натрия в сыворотке крови менее 120 ммоль/л • Концентрация натрия в моче менее 10 ммоль/л •• ОАМ — осадок не изменён.
Инструментальные исследования • УЗИ позволяет исключить грубую органическую патологию почек • Допплерография позволяет оценить сопротивление артерий почек.
Дифференциальная диагностика • Тубулярный некроз • Преренальная почечная недостаточность • Постренальная почечная недостаточность • Интерстициальный (лекарственный) нефрит.
Лечение
Лечение направлено на купирование печёночной недостаточности • Режим постельный • Ограничение жидкости, натрия, калия, белка в пище • Отмена нефротоксичных препаратов • Лекарственная терапия малоэффективна. Возможно применение допамина в дозе 0,5–3 мкг/кг/мин (непрерывная внутривенная инфузия в течение от 2–3 ч до 1–4 дней), Пг, ацетилцистеина, ингибиторов оксида азота.
Оперативное лечение Трансплантация печени — идеальное лечение для больных с ГРС.
Прогноз неблагоприятный, продолжительность жизни от 2 нед до 6 мес, летальность — 95% • Выживаемость после пересадки печени у пациентов с предшествующим ГРС хуже, чем без ГРС.
Профилактика • Не рекомендуют приём НПВС, а также препаратов с нефротоксическим действием, например аминогликозидов • Правильный подбор доз диуретиков у больных с асцитом • Ранняя диагностика электролитных нарушений, кровотечений, инфекций.
Синонимы • Гепатонефрит • Гепатонефроз • Синдром печёночно — почечный • Синдром почечно — печёночный
Сокращения: ГРС — гепаторенальный синдром
МКБ-10 • K76.7 Гепаторенальный синдром
Источник
Этот блок включает в себя ряд психических расстройств, сгруппированных вместе в связи с наличием явных этиологических факторов,а именно причиной этих расстройств явились болезни головного мозга, травма головного мозга или инсульт, ведущие к церебральной дисфункции. Дисфункция может быть первичной (как при болезнях, травмах головного мозга и инсультах, непосредственно или избирательно поражающих головной мозг) и вторичной (как при системных заболеваниях или нарушениях, когда головной мозг вовлекается в патологический процесс наряду с другими органами и системами)
Деменция [слабоумие] (F00-F03) — синдром, обусловленный поражением головного мозга (обычно хронического или прогрессирующего характера), при котором нарушаются многие высшие корковые функции, включая память, мышление, ориентацию, понимание, счет, способность к обучению, речь и суждения. Сознание не затемнено. Снижение познавательной функции обычно сопровождается, а иногда предваряется ухудшением контроля над эмоциями, социальным поведением или мотивацией. Этот синдром отмечается при болезни Альцгеймера, при цереброваскулярных болезнях и при других состояниях, первично или вторично поражающих головной мозг.
При необходимости идентифицировать первоначальное заболевание используют дополнительный код.
Болезнь Альцгеймера — это первичная дегенеративная болезнь головного мозга неизвестной этиологии с характерными нейропатологическими и нейрохимическими проявлениями. Болезнь обычно начинается незаметно и медленно, но неуклонно прогрессирует в течение нескольких лет.
Сосудистая деменция -результат инфаркта головного мозга вследствие заболевания церебральных сосудов, включая цереброваскулярную болезнь при гипертензии. Инфаркты, как правило, небольшие, но проявляется их кумулятивное действие. Болезнь начинается обычно в позднем возрасте.
Включена: атеросклеротическая деменция
Случаи деменции, связанные (или предположительно связанные) с причинами, не относящимися ни к болезни Альцгеймера, ни к цереброваскулярному заболеванию. Болезнь может начинаться в любом возрасте, но в старческом возрасте реже.
F03
Деменция неуточненная
Пресенильная(ый):
- деменция БДУ
- психоз БДУ
Первичная дегенеративная деменция БДУ
Сенильная(ый):
- деменция:
- БДУ
- депрессивного или параноидного типа
- психоз БДУ
При необходимости указания на сенильную деменцию с делирием или острую спутанность сознания используйте дополнительный код.
Исключены: старость БДУ (R54)
последние изменения: январь 2017
F04
Органический амнестический синдром, не вызванный алкоголем или другими психоактивными веществами
Синдром, характеризующийся выраженным ухудшением памяти на недавние и давние события, с сохранением способности к ближайшим воспоминаниям, снижением способности изучать новый материал и нарушением ориентации во времени. Характерной особенностью могут быть конфабуляции, однако восприятие и другие познавательные функции, включая интеллект, обычно сохранены. Прогноз зависит от течения основного заболевания.
Корсаковский психоз, или синдром, неалкогольный
Исключены:
- амнезия:
- БДУ (R41.3)
- антероградная (R41.1)
- диссоциативная (F44.0)
- ретроградная (R41.2)
- корсаковский синдром:
- алкогольный или неуточненный (F10.6)
- вызванный употреблением других психоактивных веществ (F11-F19 c общим четвертым знаком .6)
Экологически неспецифический органический церебральный синдром, характеризующийся одновременным нарушением сознания и внимания, восприятия, мышления, памяти, психомоторного поведения, эмоций, цикличности сна и бодрствования. Длительность состояния варьируется, и степень тяжести колеблется от средней до очень тяжелой.
Включены: острый(ое)(ая) или подострый(ое)(ая):
- мозговой синдром
- состояние спутанности сознания (неалкогольной этиологии)
- инфекционный психоз
- органическая реакция
- психоорганический синдром
Исключена: белая горячка алкогольная или неуточненная (F10.4)
В эту рубрику включены смешанные состояния, причинно связанные с мозговыми нарушениями, обусловленными первичной болезнью головного мозга, системным заболеванием, вторично поражающим головной мозг, воздействием экзогенных токсичных веществ или гормонов, эндокринными расстройствами или другими соматическими заболеваниями.
Исключены:
- связанные с:
- делирием (F05.-)
- деменцией, классифицированной в рубриках F00-F03
- вследствие употребления алкоголя и других психоактивных веществ (F10-F19)
Изменение личности и поведения может быть остаточным явлением или сопутствующим нарушением при болезни, повреждении и дисфункции головного мозга.
F09
Органическое или симптоматическое психическое расстройство неуточненное
Психоз:
- органический БДУ
- симптоматический БДУ
Исключен: психоз БДУ (F29)
Источник
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Болезнь Шегрена.
Болезнь Шегрена
Описание
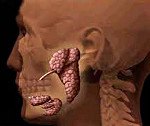
Болезнь Шегрена (первичный синдром Шегрена) — системное аутоиммунное заболевание, характеризующиеся хроническим воспалением экзокринных желез, секретирующих преимущественно IgA, прежде всего слюнных и слезных, с постепеннным развитием их секреторной недостаточности в сочетании с различными системными проявлениями. Описана шведским офтальмологом Шегреном в 1933 г.
Наряду с болезнью выделяют синдром Шегрена (вторичный синдром Шегрена) — поражение слезных желез с развитием сухого кератоконъюнктивита и слюнных желез с развитием хронического сиалоаденита и ксеростомии при аутоиммунных заболеваниях — ревматоидном артрите, системной красной волчанке, системной склеродермии, хроническом активном гепатите, первичном билиарном циррозе печени, аутоиммунном тиреоидите и.
Болезнь и синдром Шегрена встречаются у женщин в 20-25 раз чаще, чем у мужчин, обычно в возрасте 20-50 лет.
Симптомы
1.
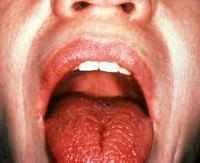
Поражение слезных желез, роговицы, конъюнктивы, ксерофтальмия в виде сухого кератоконъюнктивита, что проявляется ощущением инородного тела в глазу, светобоязнью, жжением в глазах, покраснением глаз, отсутствием слез, эрозиями и помутнением роговицы.
2.
Поражение слюнных желез — паротит со снижением секреции слюны, сухость во рту (ксеростомия). Околоушные, поднижнечелюстные железы увеличиваются, слюны мало, она густая, развивается хейлит, глоссит, кариес зубов, стоматит.
3.
Поражение других экзокринных желез со снижением функции, что проявляется сухостью кожи, влагалища, пищевода, носа, глотки, трахеитами, бронхитами, дисфагией, ринитами, гастритом с секреторной недостаточностью, вплоть до ахилии, хроническим панкреатитом со снижением внешнесекреторной функции.
4.
Полиартралгии или развитие полиартрита по типу ревматоидного артрита.
5.
Системные проявления: лихорадка, лимфаденопатия, васкулиты, миозиты, увеличение печени, селезенки, поражение почек, синдром Рейно.
Клиника болезни Шегрена зависит от варианта течения. При хроническом течении превалируют признаки поражения экзокринных желез, при подостром — дополнительно в процесс вовлекаются почки, легкие, развиваются некротизирующий васкулит, поражение нервной системы (периферическая полинейропатия, невриты, цереброваскулиты), реже развивается гепатоспленомегалия.
На коже голеней, стоп, бедер, живота, туловища могут быть высыпания по типу геморрагического васкулита, в основе которого лежит повышение содержания в крови и отложение в стенках капилляров у- или криоглобулинов Сыпь сопровождается зудом и болезненным жжением. Теморрагический васкулит, обусловленный преимущественно криоглобулинами, сопровождается появлением пузырьков и пустул с геморрагическим содержимым, имеется четкая связь высыпаний с переохлаждением.
Может вовлекаться в патологический процесс щитовидная железа (гипертрофическая форма аутоиммунного тиреоидита с последующим развитием гипотиреоза).
Лимфоцитопения. Нейтрофилез. Потливость. Снижение потоотделения. Сухость во рту. Увеличение СОЭ. Увеличение лимфоузлов.
Болезнь Шегрена
Причины
Причины заболевания неизвестны. Предполагается роль наследственного фактора, у больных часто обнаруживаются антигены HLA B8, DW3, DW2. Не исключается роль вирусной инфекции, в частности ретровирусов, которые вызывают экспрессию HLA DR-антигена и транслокацию аутоантигенов на мембраны эпителиальных клеток с последующей активацией В-лимфоцитов на фоне недостаточности Т-супрессоров (Jacobsson).
Основным патогенетическим фактором является развитие аутоиммунных реакций с появлением антител к ткани протоков слюнных, слезных и других экзокринных желез (поджелудочной железы, париетальным клеткам желудка). Аутоиммунный характер заболевания подтверждается обширной лимфоидной инфильтрацией пораженных слезных и слюнных желез, а также обнаружением не только органоспецифических (к слезным и слюнным железам), но и органонеспецифических аутоантител (РФ, антиядерных антител, антител к антигенам SA/Ro и SS-B/La). Лимфоидные инфильтраты при болезни Шегрена продуцируют большое количество интерлейкина-2, интерлейкина-6 и интерлейкина-10, способствующих развитию аутоиммунных реакций. При генерализованном течении заболевания (у 30% больных) в процесс вовлекаются мышцы (миозит), почки (интерстициальный нефрит), сосуды (продуктивно-деструктивный васкулит).
Лечение
Лечение болезни Шегрена должно быть комплексным и направленным как на подавление иммунных нарушений в организме, так и на клинически манифестируемые поражения отдельных органов и систем. Ведущая роль в лечении принадлежит врачу-ревматологу, который осуществляет комплексную терапию совместно с окулистом, стоматологом, а при необходимости и с другими специалистами.
В качестве профилактических мер применяется диспансерное наблюдение у ревматолога с привлечением для совместной терапии стоматолога, окулиста, гинеколога и Необходимы постоянный прием поддерживающих доз лекарственных средств, малых доз гормонов (5 мг), цитостатиков (хлорбутин, циклофосфан) и курсовое профилактическое лечение симптоматическими средствами с целью достижения состояния клинической ремиссии.
Важна санация очагов хронической инфекции (хронический тонзиллит, синуситы, кариозные зубы, стоматит). Рекомендуется избегать переохлаждений, простудных заболеваний и нервно-психического перенапряжения. Первичная профилактика болезни Шегрена не разработана.
В период обострения заболевания рекомендуется ограничение речевых нагрузок из-за ксеростомии (сухости во рту). Для уменьшения светобоязни, распространенной у больных первичным синдромом Шегрена, рекомендуется ношение очков с затемненными стеклами (в яркие солнечные дни).
Медикаментозная терапия при болезни Шегрена основана на кортикостероидных гормонах и цитостатиках.
Большое значение имеет местная терапия стоматологических и офтальмологических проявлений болезни Шегрена. В результате уменьшения количества слюны и ее защитных свойств проявления ксеростомии у большинства больных усугубляются сопутствующим кандидозом полости рта. Для борьбы с кандидозом применяется орошение полости рта 2 % раствором двууглекислой соды, смазывание нистатиновой мазью, назначается нистатин по 500 000 ЕД 4-6 раз в день (или леворин, дифлкжан). Таблетки противогрибковых антибиотиков не нужно глотать, а следует рассасывать во рту. При возникновении герпетического поражения слизистой применяется оксолиновая или метилурациловая мази, ацикловир.
Для лечения паренхиматозного паротита можно использовать компрессы из 30% раствора димексида. Они накладываются ежедневно на область околоушных и подчелюстных слюнных желез на 30-40 мин.
Существенное значение имеет также своевременное лечение кариозных зубов и протезирование полости рта.
Местная терапия офтальмологических проявлений болезни Шегрена направлена на преодоление гиполакримии, улучшение регенерации эпителия роговицы и конъюнктивы, профилактику вторичной инфекции. В качестве искусственных слез используется 0,5 % раствор метилцеллюлозы. Его закапывают от 3 до 12 раз в день в зависимости от тяжести поражений. Для борьбы с инфекцией применяются растворы альбуцида, левомицетина, фурацилина.
При болезни Шегрена противопоказаны атропинсодержащие и антигистаминные препараты, способные уменьшить секреторную функцию экзокринных желез.
Немедикаментозное лечение. Лечебная диета.
Назначается физиологически полноценная диета с достаточным количеством витаминов. Рекомендуется 5-6-разовое питание. Показано использование жевательной резинки.
Санаторно-курортное лечение при болезни Шегрена- желудочно-кишечного профиля.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Синдром Рейно.
Синдром Рейно
Описание
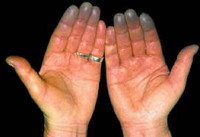
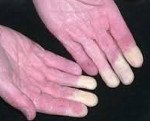
Синдром Рейно — пароксизмальное вазоспастическое расстройство артериального кровоснабжения кистей и (или) стоп, возникающее чаще под воздействием холода или волнений.
Симптомы
• Поражаются преимущественно II-V пальцы кистей стоп, реже нос, уши, подбородок.
• Во время приступа — парестезии, кожа мертвенно-бледная, пальцы холодные.
• По окончании приступа — болезненность, чувство жара и распирания, кожа гиперемирована.
• Постепенно развиваются трофические изменения (уплощение или втяжение подушечек пальцев, снижение тургора кожи, плохо заживающие язвы).
• В межприступный период кисти холодные, цианотичные, влажные.
• Возможно наличие внутренних эквивалентов в сосудах сердца, легких, почек, мозга, с поражением этих органов, особенно при системной склеродермии.
Диагностические критерии:
• Эпизоды двусторонних изменений цвета кожи, обусловленные холодом или эмоциями.
• Сохраненная пульсация на периферических артериях.
• Симметричность поражения.
• Отсутствие гангрены.
• Отсутствие признаков системного заболевания.
• Продолжительность заболевания не менее 2 лет.
Озноб.

Синдром Рейно
Причины
Развивается при ряде заболеваний:
• диффузные заболевания соединительной ткани, в первую очередь системная склеродермия;
• ревматоидный артрит;
• системные заболевания сосудов (артериальная гипертензия, васкулиты, узелковый периартериит);
• заболевания нервной системы (симпатических нервных узлов);
• болезни крови, парапротеинемия, полицитемия, криоглобулинемия;
• эндокринные заболевания (токсический зоб);
• диэнцефальные расстройства;
• регионарная компрессия сосудисто-нервного пучка (добавочные шейные ребра, поражение шейного отдела позвоночника, синдром передней лестничной мышцы);
• воздействие профессиональных факторов (вибрация, охлаждение).
Лечение
Лечение синдрома Рейно — сложная задача, решение которой зависит от возможности устранения причинных факторов и эффективного воздействия на ведущие механизмы развития сосудистых нарушений.
Всем больным с синдромом Рейно рекомендуется исключить охлаждение, курение, контакт с химическими и другими факторами, провоцирующими сосудистый спазм в быту и на производстве. Иногда достаточно изменить условия труда (исключить вибрацию и ) или место жительства (более теплый климат), чтобы проявления синдрома Рейно значительно уменьшились или исчезли.
Среди сосудорасширяющих препаратов эффективными средствами терапии синдрома Рейно являются антагонисты кальция. Нифедипин (коринфар, кордафен и ) назначают по 30-60 мг/сут. Для лечения синдрома Рейно можно использовать и другие блокаторы входа кальция: верапамил, дилтиазем, никардипин.
При прогрессирующем синдроме Рейно рекомендуется применение вазапростана (простагландин Еl, альпростадил). Вазапростан вводится внутривенно капельно в дозе 20-40 мкг альпростадила в 250 мл физиологического раствора в течение 2-3 часов через день или ежедневно, на курс 10-20 вливаний. Первоначальное действие вазапростана может проявиться уже после 2-3 вливания, но более стойкий эффект отмечается после окончания курса лечения и выражается в снижении частоты, продолжительности и интенсивности атак синдрома Рейно, уменьшении зябкости, онемения и болей. Положительное действие вазапростана обычно сохраняется в течение 4-6 месяцев, рекомендуется проводить повторные курсы лечения (2 раза в год).
Особое место в лечении сосудистых поражений занимают ингибиторы ангиотензинпревращающего фермента (АПФ), в частности каптоприл. Каптоприл назначается в дозе 25 мг 3 раза в день, рекомендуется длительное (6-12 месяцев) применение с индивидуальным подбором поддерживающих доз.
В лечении синдрома Рейно также используется кетансерин — селективный блокатор HS2-серотониновых рецепторов; назначается по 20-60 мг/сут, обычно хорошо переносится, может быть рекомендован пожилым больным.
Большое значение в лечении синдрома Рейно имеют препараты, улучшающие свойства крови, снижающие вязкость: дипиридамол по 75 мг и более в сутки; пентоксифиллин (трентал, агапурин) в дозе 800-1200 мг/сут внутрь и внутривенно; низкомолекулярные декстраны (реополиглюкин и ) — внутривенно капельно по 200-400 мл, на курс 10 вливаний.
При лечении синдрома Рейно следует учитывать необходимость длительной многолетней терапии и нередко комплексное применение препаратов разных групп.
Лекарственную терапию синдрома Рейно рекомендуется сочетать с применением других методов лечения (гипербарическая оксигенация, рефлексотерапия, психотерапия, физиотерапия).
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
