Генетический анализ при синдроме бругада
Синдром Бругада – генетически обусловленное кардиологическое состояние, характеризующееся различными нарушениями работы сердца, которые приводят к резкому повышению риска развития внезапной сердечной смерти. Симптомами этого состояния являются приступы пароксизмальной тахикардии, обмороки, фибрилляции предсердий и жизнеугрожающие фибрилляции желудочков, чаще всего возникающие во время сна. Диагностика синдрома Бругада производится на основании характерного симптомокомплекса, электрокардиографических данных и изучения наследственного анамнеза, некоторые формы патологии определяются молекулярно-генетическими методами. Специфического лечения заболевания не существует, применяют антиаритмическую терапию, используют разнообразные кардиостимуляторы.
Общие сведения
Синдром Бругада – группа генетических нарушений, приводящих к изменению ионной проницаемости мембран кардиомиоцитов, вследствие чего возникают патологии ритма и проводимости, создающие повышенный риск внезапной сердечной смерти. Впервые такое состояние было описано в 1992 году двумя братьями – бельгийскими кардиологами испанского происхождения Хосе и Педро Бругада, обратившими внимание на взаимосвязь определенных электрокардиологических проявлений и нарушений сердечного ритма. В настоящее время установлено, что синдром Бругада является наследственным состоянием с предположительно аутосомно-доминантным механизмом передачи, удалось выявить несколько генов, мутации которых способны вызывать это заболевание. По некоторым данным, практически половина всех случаев внезапной сердечной смерти в мире обусловлены именно этой патологией. Распространенность синдрома Бругада различается в разных регионах планеты – в странах Америки и Европы она составляет примерно 1:10 000, тогда как в африканских и азиатских государствах это заболевание встречается чаще – 5-8 случаев на 10 000 населения. Синдром Бругада примерно в 8 раз чаще поражает мужчин, чем женщин, проявления патологии возникают в разном возрасте, но чаще всего выраженная симптоматика наблюдается в 30-45 лет.
Синдром Бругада
Причины и классификация синдрома Бругада
Причина развития нарушений при синдроме Бругада заключается в патологической работе ионных каналов кардиомиоцитов, в основном натриевых и кальциевых. Их дефект, в свою очередь, обусловлен мутациями генов, кодирующих белки ионных каналов. Методами современной генетики удалось достоверно идентифицировать 6 основных генов, поражение которых приводит к развитию синдрома Бругада, в отношении еще нескольких существует подозрение, но отсутствует необходимая доказательная база. На этой основе построена классификация данного состояния, включающая в себя 6 форм заболевания (BrS):
- BrS-1 – наиболее распространенный и хорошо изученный вариант синдрома Бругада. Обусловлен мутацией гена SCN5A, расположенного на 3 хромосоме. Продуктом экспрессии данного гена является альфа-субъединица натриевого канала 5 типа, широко представленного в миокарде. Помимо синдрома Бругада мутации данного гена становятся причиной большого количества наследственных кардиологических патологий – семейной фибрилляции предсердий, синдрома слабости синусового узла 1 типа и ряда других.
- BrS-2 – данная разновидность синдрома Бругада вызывается дефектами гена GPD1L, который локализован на 3 хромосоме. Он кодирует один из компонентов глицерол-3-фосфат дегидрогеназы, принимающей активное участие в работе натриевых каналов кардиомиоцитов.
- BrS-3 – этот тип синдрома Бругада обусловлен дефектом гена CACNA1C, расположенного на 12 хромосоме. Продуктом его экспрессии является альфа-субъединица кальциевого канала L-типа, также присутствующего в кардиомиоцитах.
- BrS-4 – как и в предыдущем случае, причиной развития синдрома Бругада 4 типа является поражение потенциал-зависимых кальциевых каналов L-типа. Оно обусловлено мутацией гена CACNB2, расположенного на 10 хромосоме и кодирующего бета-2-субъединицу вышеуказанных ионных каналов.
- BrS-5 – распространенная разновидность синдрома Бругада, обусловленная мутацией гена SCN4B, локализованного на 11 хромосоме. Он кодирует белок одного из малых натриевых каналов кардиомиоцитов.
- BrS-6 – вызывается дефектом гена SCN1B, расположенного на 19 хромосоме. Во многом этот вариант синдрома Бругада схож с первым типом заболевания, поскольку в этом случае тоже поражаются натриевые каналы 5 типа. Ген SCN1B кодирует бета-1-субъединицу этого ионного канала.
Кроме того, в развитии синдрома Бругада подозреваются мутации генов KCNE3, SCN10A, HEY2 и некоторых других. Однако на сегодняшний день достоверно доказать их роль в возникновении данного заболевания не удается, поэтому пока количество генетических вариантов синдрома Бругада ограничено шестью. Наследование всех форм данной патологии неясно, лишь у 25% больных определяются признаки аутосомно-доминантной передачи. Предположительно имеет место доминантный тип наследования с неполной пенетрантностью либо влияние спонтанных мутаций. Также непонятны причины того, почему синдром Бругада чаше поражает мужчин, нежели женщин – возможно, выраженность проявлений заболевания находится в зависимости от гормонального фона больного.
Патогенез нарушений при любой форме синдрома Бругада примерно одинаков – из-за изменения проницаемости мембраны кардиомиоцитов для ионов натрия происходит нарушение трансмембранного потенциала и взаимосвязанных с ним характеристик возбудимых тканей: возбудимости, сократимости, передачи возбуждения окружающим клеткам. В результате возникают блокады проводящих путей сердца (пучков Гиса), тахиаритмии, усиливающиеся при повышении вагусных воздействий (во время сна). Степень выраженности симптомов при синдроме Бругада зависит от доли пораженных натриевых каналов. Усиливать проявления болезни могут некоторые лекарственные вещества, способны ингибировать ионные каналы сердца.
Симптомы синдрома Бругада
Возраст появления первых признаков синдрома Бругада сильно отличается у разных больных – были зарегистрированы случаи этой патологии как у детей 3-4 лет, так и у лиц старческого возраста. Одним из первых проявлений патологии становятся изменения на электрокардиограмме при полном отсутствии других клинических симптомов, поэтому данное заболевание нередко выявляется случайно. В большинстве случаев выраженная клиника синдрома Бругада возникает в возрасте 30-45 лет, этому предшествует бессимптомный период продолжительностью 10-12 лет, в течение которого единственным признаком патологии являются изменения на ЭКГ.
Обычно больные синдромом Бругада жалуются на беспричинное головокружение, обмороки, частые приступы тахикардии, особенно в ночное время или в период дневного отдыха. Иногда отмечается аномальная реакция на прием некоторых лекарственных средств – антигистаминных препаратов первого поколения, бета-адреноблокаторов, ваготонических средств. Их применение при синдроме Бругада может сопровождаться усилением побочных явлений, а также сердцебиениями, обмороками, падением артериального давления и другими негативными проявлениями. Никаких других симптомов при этом заболевании не выявляется, чем объясняется редкое обращение пациентов к кардиологу или другим специалистам – в ряде случаев проявления синдрома Бругада достаточно редкие и слабовыраженные. Тем не менее, это не снижает риск внезапной сердечной смерти, обусловленной данной патологией.
Диагностика синдрома Бругада
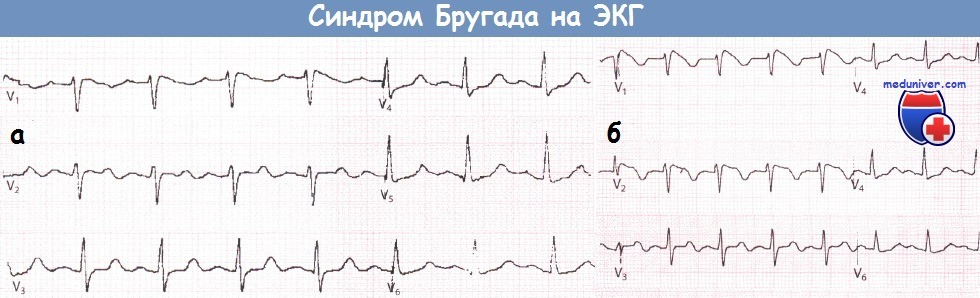
Для определения синдрома Бругада используют электрокардиографические методики, изучение наследственного анамнеза пациента, молекулярно-генетический анализ. Заподозрить наличие этого заболевания можно при наличии синкопальных явлений (головокружений, обмороков) неясного происхождения, жалоб на внезапные приступы тахиаритмий. Изменения на электрокардиограмме при синдроме Бругада могут определяться на фоне полного отсутствия клинических симптомов заболевания. При этом кардиологи выделяют три основных типа изменений на ЭКГ, незначительно отличающихся между собой. Типичная картина электрокардиограммы при синдроме Бругада сводится к элевации (подъему) сегмента ST над изоэлектрической линией и отрицательному зубцу Т на правых грудных отведениях (V1-V3). Также могут определяться признаки блокады правой ножки пучка Гиса, при холтеровском мониторировании выявляются приступы пароксизмальной тахикардии или фибрилляции предсердий.
Как правило, наследственный анамнез больных синдромом Бругада отягощен – среди родственников или предков имеются случаи летальных исходов от сердечной недостаточности, смерти во сне или внезапной сердечной смерти. Этот факт, а также наличие вышеперечисленных симптомов и изменений на ЭКГ дает основания для проведения молекулярно-генетической диагностики. В настоящее время врачи-генетики в подавляющем большинстве клиник и лабораторий производят определение синдрома Бругада, вызванного только мутациями генов SCN5A и SCN4B (1 и 5 типы патологии), в отношении остальных форм методы генетической диагностики пока не разработаны. Дифференцировать это состояние следует с реакцией организма на прием некоторых лекарственных средств, хроническим миокардитом и другими кардиологическими патологиями.
Лечение и профилактика синдрома Бругада
Специфических методов лечения синдрома Бругада на сегодняшний момент не существует, поэтому ограничиваются только борьбой с проявлениями этого заболевания, а также профилактикой жизнеугрожающих приступов тахиаритмии и фибрилляций. Наиболее широко при этом состоянии применяется амиодарон, несколько реже используются дизопирамид и хинидин. Однако медикаментозная терапия при синдроме Бругада в ряде случаев является малоэффективной, единственным надежным средством профилактики аритмии и внезапной сердечной смерти в этом случае становится имплантация кардиовертера-дефибриллятора. Только этот прибор способен оценивать работу миокарда больного и при патологических и жизнеугрожающих изменениях сердечного ритма приводить ее в норму посредством электрического разряда.
Многие традиционные антиаритмические препараты при синдроме Бругада противопоказаны, так как они угнетают деятельность натриевых каналов кардиомиоцитов и усиливают проявления патологии. К средствам, запрещенным при этом заболевании, относят аймалин, пропафенон, прокаинамид. Поэтому больным синдромом Бругада следует обязательно сообщать специалистам об имеющемся диагнозе, чтобы избежать назначения неверного антиаритмического средства. При наличии подобного заболевания у родственников или случаях внезапной сердечной смерти в роду следует регулярно производить ЭКГ-исследование для как можно более ранней диагностики этого состояния.
Прогноз синдрома Бругада
Прогноз синдрома Бругада неопределенный, так как степень выраженности симптомов заболевания очень вариабельна и находится в зависимости от ряда факторов. При наличии только электрокардиографических проявлений патологии без выраженных клинических симптомов прогноз относительно благоприятный. Если синдром Бругада сопровождается потерями сознания и приступами аритмии – без установки кардиовертера-дефибриллятора риск внезапной сердечной смерти возрастает во много раз. При применении данного прибора прогноз несколько улучшается, поскольку устройство может круглосуточно корректировать патологические изменения сердечного ритма.
Источник
Синдром Бругада — наследственное заболевание[1], обусловленное мутацией гена SCN5A, расположенного в плече p 3-й хромосомы, кодирующего биосинтез белковых субъединиц натриевого канала кардиомиоцитов.
Впервые это понятие, позже ставшее эпонимом, предложили испано-бельгийские кардиологи — братья Педро и Хосеп Бругада[2].
Мутации генов[править | править код]
На сегодняшний день известны, по крайней мере, 5 генов, ответственных за развитие этого состояния. В зависимости от мутации гена выделяют следующие варианты:
Патогенез[править | править код]
Заболевание имеет аутосомно-доминантный тип наследования в 25 % семей. Клинические проявления синдрома Бругада развиваются обычно в молодом возрасте (до 35-40 лет), реже — наблюдаются даже в пожилом и старческом возрасте. При исследовании статистических данных, накопленных в странах Юго-Восточной Азии и Дальнего Востока, было отмечено, что в данном регионе значительно распространены случаи внезапной ночной смерти в молодом возрасте (в год от 4 до 10 случаев на 10 000 жителей, в том числе в Лаосе — 1 случай на 10 000 жителей; в Таиланде — 26-38 на 100 000).
[7]
Описаны также случаи приобретенного синдрома Бругада[2].
Синдром Бругада характеризуется наличием преходящей полной или неполной блокады правой ножки пучка Гиса, косонисходящим подъёмом сегмента S-T в правых грудных отведениях (V1-V3), рецидивирующей пароксизмальной полиморфной желудочковой тахикардией и высоким риском внезапной сердечной смерти.
Симптомокомплекс[править | править код]
Полная форма синдрома Бругада включает следующие клинико-электрокардиографические проявления:
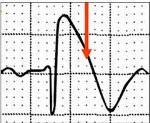
- Типичная электрокардиографическая картина (косонисходящее повышение сегмента S-T над изолинией на 1 мм и больше в отведениях V1—V3, на некоторых ЭКГ напоминает морду бультерьера, поэтому данное изменение иногда называют «типом бультерьера»[2], спонтанное или индуцированное введением антиаритмических препаратов I класса (блокаторов натриевых каналов, например, аймалина (гилуритмала) в дозе 1 мг/кг или новокаинамида в дозе 10 мг/кг, флекаинида 2 мг/кг); полная или неполная блокада правой ножки пучка Гиса); возможно укорочение интервала Q-T и удлинение P-Q (P-R);
- Пароксизмы полиморфной желудочковой тахикардии, часто рецидивирующие;
- синкопальные (обморочные) состояния;
- высокий риск внезапной сердечной смерти вследствие полиморфной желудочковой тахикардии или фибрилляции желудочков.
Примечания[править | править код]
- ↑ Окороков А. Н., Диагностика болезней внутренних органов: Т. 10. Диагностика болезней сердца и сосудов.: — М.: Мед. лит., 2005. — 384 с.: ил. ISBN 5-89677-091-X; — ст. 239—241.
- ↑ 1 2 3 Л. А. Бокерия, О. Л. Бокерия, Л. Н. Киртбая. СИНДРОМ БРУГАДА: КЛЕТОЧНЫЕ МЕХАНИЗМЫ И ПОДХОДЫ К ЛЕЧЕНИЮ. Анналы аритмологии, № 3, 2010.
- ↑ 1 2 Antzelevitch C; Pollevick GD; Cordeiro JM; Casis, O.; Sanguinetti, M. C.; Aizawa, Y.; Guerchicoff, A.; Pfeiffer, R.; Oliva, A. Loss-of-Function Mutations in the Cardiac Calcium Channel Underlie a New Clinical Entity Characterized by ST-Segment Elevation, Short QT Intervals, and Sudden Cardiac Death (англ.) // Circulation (англ.)русск. : journal. — Lippincott Williams & Wilkins (англ.)русск., 2007. — Vol. 115, no. 4. — P. 442—229. — doi:10.1161/CIRCULATIONAHA.106.668392. — PMID 17224476.
- ↑ Delpon E; Cordeiro JM; Núñez L; Thomsen, P. E. B.; Guerchicoff, A.; Pollevick, G. D.; Wu, Y.; Kanters, J. K.; Larsen, C. T. Functional Effects of KCNE3 Mutation and its Role in the Development of Brugada Syndrome (англ.) // Circulation Arrhythmia and Electrophysiology : journal. — 2008. — Vol. 1, no. 3. — P. 209—218. — doi:10.1161/CIRCEP.107.748103. — PMID 19122847.
- ↑ Watanabe H; Koopmann TT; Le Scouarnec S; Yang, Tao; Ingram, Christiana R.; Schott, Jean-Jacques; Demolombe, Sophie; Probst, Vincent; Anselme, Frédéric. Sodium channel β1 subunit mutations associated with Brugada syndrome and cardiac conduction disease in humans (англ.) // Journal of Clinical Investigation (англ.)русск. : journal. — 2008. — June (vol. 118, no. 6). — P. 2260—2268. — doi:10.1172/JCI33891. — PMID 18464934.
- ↑ 1 2 Bezzina, Connie R; Barc, Julien; Mizusawa, Yuka; Remme, Carol Ann; Gourraud, Jean-Baptiste; Simonet, Floriane; Verkerk, Arie O; Schwartz, Peter J; Crotti, Lia; Dagradi, Federica; Guicheney, Pascale; Fressart, Véronique; Leenhardt, Antoine; Antzelevitch, Charles; Bartkowiak, Susan; Schulze-Bahr, Eric; Zumhagen, Sven; Behr, Elijah R; Bastiaenen, Rachel; Tfelt-Hansen, Jacob; Olesen, Morten Salling; Kääb, Stefan; Beckmann, Britt M; Weeke, Peter; Watanabe, Hiroshi; Endo, Naoto; Minamino, Tohru; Horie, Minoru; Ohno, Seiko; Hasegawa, Kanae; Makita, Naomasa; Nogami, Akihiko; Shimizu, Wataru; Aiba, Takeshi; Froguel, Philippe; Balkau, Beverley; Lantieri, Olivier; Torchio, Margherita; Wiese, Cornelia; Weber, David; Wolswinkel, Rianne; Coronel, Ruben; Boukens, Bas J; Bézieau, Stéphane; Charpentier, Eric; Chatel, Stéphanie; Despres, Aurore; Gros, Françoise; Kyndt, Florence; Lecointe, Simon; Lindenbaum, Pierre; Portero, Vincent; Violleau, Jade; Gessler, Manfred; Tan, Hanno L; Roden, Dan M; Christoffels, Vincent M; Marec, Hervé Le; Wilde, Arthur A; Probst, Vincent; Schott, Jean-Jacques; Dina, Christian; Redon, Richard. Common variants at SCN5A-SCN10A and HEY2 are associated with Brugada syndrome, a rare disease with high risk of sudden cardiac death (англ.) // Nature Genetics : journal. — 2013. — ISSN 1061-4036. — doi:10.1038/ng.2712.
- ↑ Л. М. Макаров. Синдром Бругада. журнал «Лечащий врач».
Источник
ЭКГ при синдроме Бругада и его лечение
Синдром Бругада характеризуется наличием типичной ЭКГ-картины в виде косонисходящего подъема сегмента ST в отведениях V1, V2 и иногда V3 (как правило, вместе с неполной блокадой ПНПГ), отсутствием структурных изменений со стороны сердца и повышенным риском внезапной смерти от ФЖ или развитием синкопальных состояний вследствие полиморфной ЖТ. Распространенность составляет 1:5000.
Диагностика синдрома Бругада
Наиболее типичные изменения желудочкового комплекса обычно выявляются в отведениях V1 и V2 (I тип): желудочковый комплекс заканчивается положительным отклонением с амплитудой >2 мм (наподобие зубца J, наблюдаемого при гипотермии), за которым следует косонисходящий сегмент ST и отрицательный зубец Т. Интервал PR бывает удлинен. Пароксизмы ФП не являются редкостью. Часто выявляются поздние потенциалы.
У некоторых пациентов типичные ЭКГ-признаки бывают интермиттирующими. Временами подъем сегмента ST может принимать вогнутую или седловидную форму (II или III тип). Такого рода изменения сами по себе не являются достаточными диагностическими признаками синдрома Бругада. Кроме того, ЭКГ может становиться нормальной.
Диагностическое значение ЭКГ можно повысить, разместив грудные отведения на одно или два межреберья выше обычной позиции. Это следует иметь в виду при лечении пациентов, госпитализированных по поводу синкопального состояния неясного происхождения или реанимированных в связи с необъяснимой ФЖ.
С диагностической целью можно применить пробу с внутривенным введением аймалина (1 мг/кг за 5 мин) или, при его недоступности, флекаинида (2 мг/кг за 10 мин). При наличии на ЭКГ признаков, позволяющих предположить диагноз синдрома Бругада, введение данных препаратов приводит к появлению типичных ЭКГ-признаков синдрома Бругада I типа. Иногда ЭКГ-признаки появляются или усугубляются на фоне лихорадки.
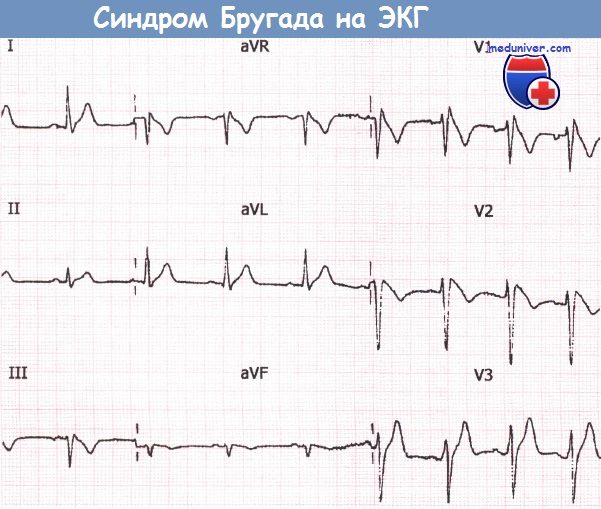
Рутинная ЭКГ с признаками синдрома Бругада, зарегистрированная у медицинского работника, который впоследствии внезапно скончался.
Причины синдрома Бругада
Причиной синдрома Бругада являются генетически обусловленные нарушения функции натриевых ионных каналов. Описано несколько генетических аномалий, связанных с этим синдромом. Не у всех пациентов в семейном анамнезе выявляются случаи внезапной сердечной смерти. Бывают случаи, обусловленные мутацией.
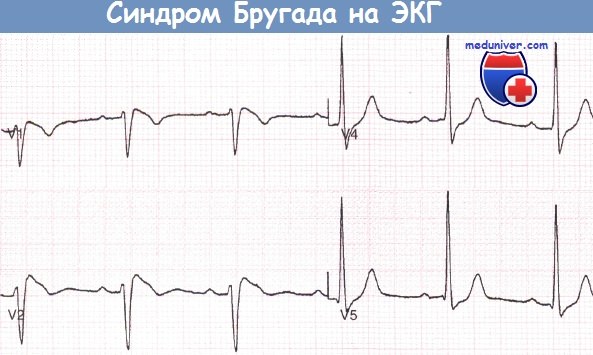
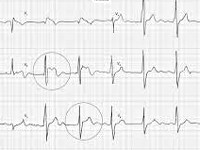
Запись грудных отведений ЭКГ пациента с синдромом Бругада, реанимированного после фибрилляции желудочков (ФЖ), развившейся во время управления автомобилем.
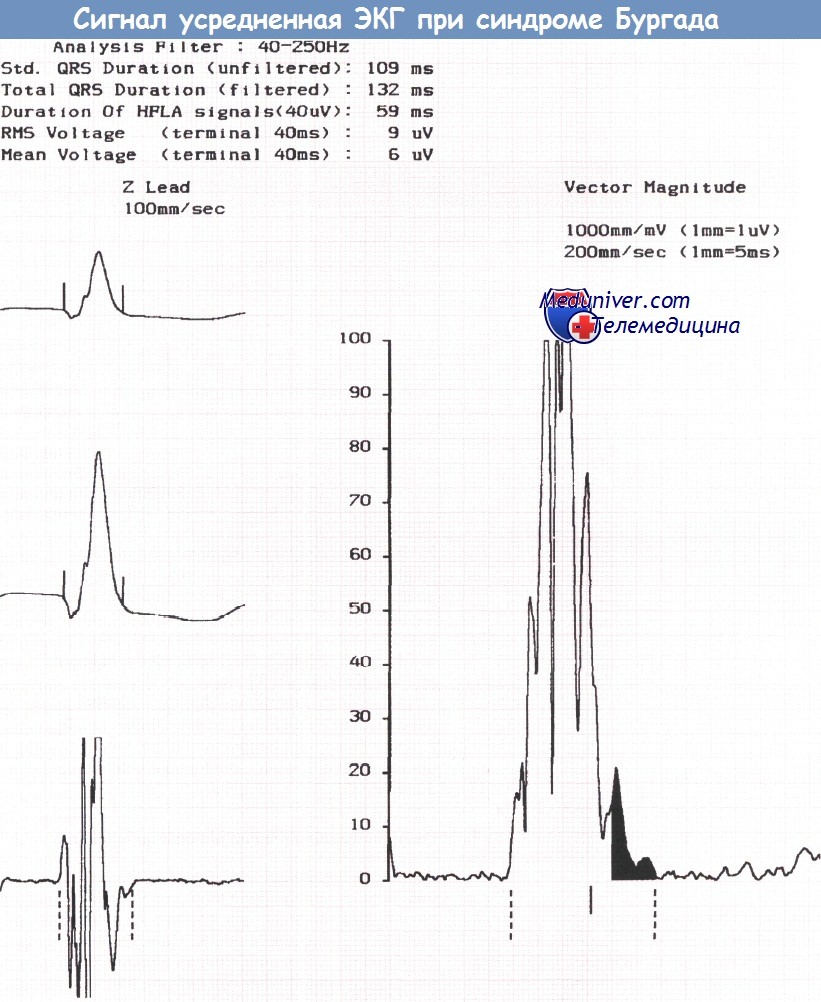
Сигнал-усредненная ЭКГ, зарегистрированная у того же пациента водителя автомобиля, что и на рисунке выше, демонстрирует наличие поздних потенциалов.
Фибрилляция желудочков при синдроме Бругада
Фибрилляция желудочков при синдроме Бругада чаще наблюдается в среднем возрасте. Она редко развивается в первые 2 десятилетия жизни. Как правило, аритмия возникает во сне или в покое. Хотя синдром Бругада обусловлен аутосомно-доминантным геном, нарушения ритма намного чаще наблюдаются у мужчин.
Ни один из известных антиаритмических препаратов не продемонстрировал способность эффективно предотвращать ФЖ, однако существуют данные об эффективности хинидина при «аритмическом шторме». Единственным методом лечения является имплантация автоматического дефибриллятора. Такое устройство должно быть имплантировано всем пациентам, перенесшим синко-пальное состояние или реанимацию в связи с ФЖ.
Факторы риска при синдроме Бругада
Надежных критериев выявления пациентов с высоким риском, к сожалению, не существует. Исследования в этой области весьма ограничены в связи с относительно малым количеством больных и коротким периодом наблюдения, а также из-за больших различий в частоте зарегистрированных случаев внезапной смерти.
В некоторых работах сообщается о довольно высокой частоте фибрилляции желудочков (ФЖ) у ранее бессимптомных пациентов (8% за 3 года), в то время как другие авторы приводят данные о более низком риске (2% за 5 лет или 0,5% за 30 мес).
Есть мнение о целесообразности стимуляции желудочков при синдроме Бругада I типа. В соответствии с этой позицией имплантация дефибриллятора должна быть рекомендована пациентам, у которых в ходе такого исследования развивается ФЖ, однако в последующих исследованиях это положение не нашло подтверждения.
В качестве возможных факторов риска разными исследователями рассматривались поздние потенциалы желудочков и увеличение продолжительности комплекса QRS, а также нарастание степени выраженности подъема сегмента ST во время теста с физической нагрузкой. Удивительно, но наличие случаев внезапной сердечной смерти в семейном анамнезе, по-видимому, также нельзя считать фактором риска.
Общее мнение заключается в том, что риск меньше у пациентов, у которых отсутствуют спонтанные ЭКГ-признаки синдрома Бругада 1 типа.
Лечение синдрома Бругада
Рутинная имплантация дефибрилляторов бессимптомным пациентам не оправданна в связи с низким риском внезапной смерти, а также хорошо известной и довольно высокой частотой осложнений, связанных с использованием этих устройств, в том числе и при длительном наблюдении за больными. Недавно было предложено назначать в таких случаях хинидин.
Пациентам с синдромом Бругада рекомендуется воздерживаться от приема антиаритмических препаратов I класса (таких как флекаинид) и как можно быстрее начинать лечение любого заболевания, сопровождающегося лихорадкой.

ЭКГ, записанная в грудных отведениях у пациента с подозрением на синдром Бругада (а).
После введения аймалина регистрируется ЭКГ, типичная для синдрома Бругада I типа (б).
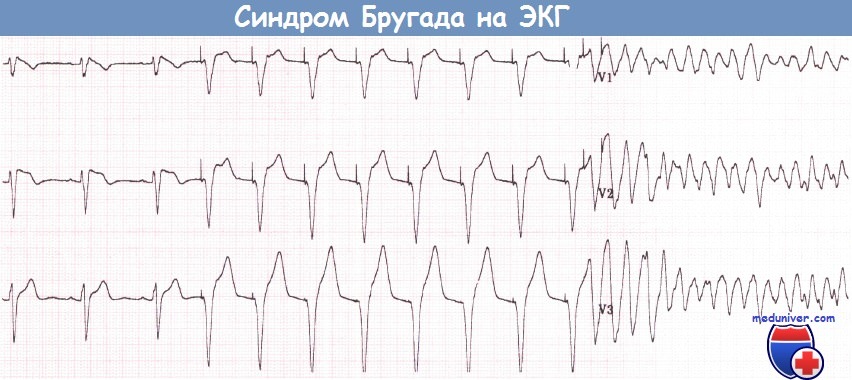
Бессимптомный пациент с синдромом Бругада (отведения V1-V3), у которого во время исследования со стимуляцией желудочков развилась ФЖ.
После 8-го навязанного комплекса при частоте стимуляции 120 имп./мин парой преждевременных стимулов инициирована ФЖ.
(Больному был установлен имплантируемый кардиовертер-дефибриллятор (ИКД) и в последующем отмечалось несколько адекватных нанесений электрических разрядов.)
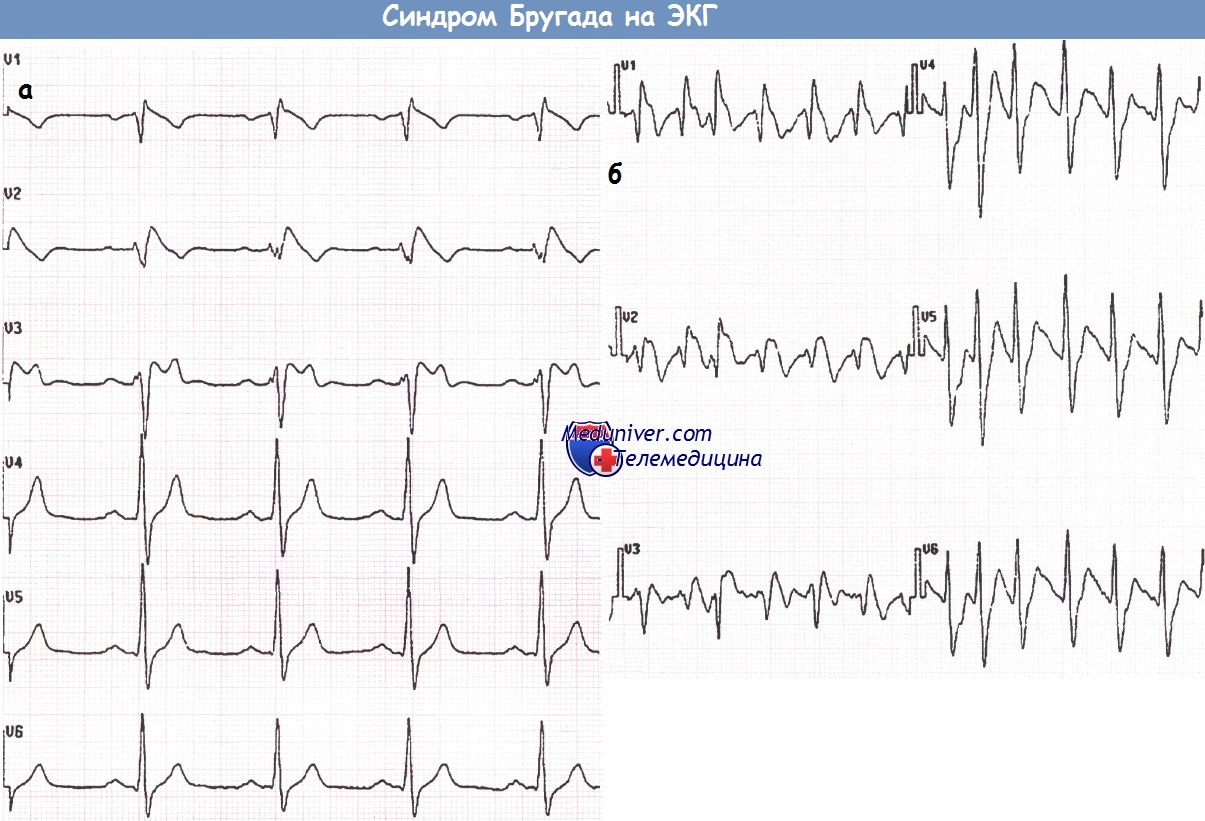
Пациент с синдромом Бругада (а), у которого развилась фибрилляция предсердий (ФП) (б)
Учебное видео ЭКГ при синдроме Бругада
При проблемах с просмотром скачайте видео со страницы Здесь
— Также рекомендуем «ЭКГ при синдроме ранней реполяризации желудочков»
Оглавление темы «Нарушения ритма сердца»:
- ЭКГ при фасцикулярной тахикардии
- ЭКГ при неустойчивой желудочковой тахикардии
- ЭКГ при ускоренном идиовентрикулярном ритме
- ЭКГ при полиморфной желудочковой тахикардии
- ЭКГ при тахикардии типа пируэт и ее лечение
- ЭКГ при врожденном удлинении интервала QT
- Лечение врожденного удлинения интервала QT на ЭКГ
- ЭКГ при фибрилляции желудочков
- ЭКГ при синдроме Бругада и его лечение
- ЭКГ при синдроме ранней реполяризации желудочков
Источник
