Геморрагический синдром инфекция дифференциальная диагностика
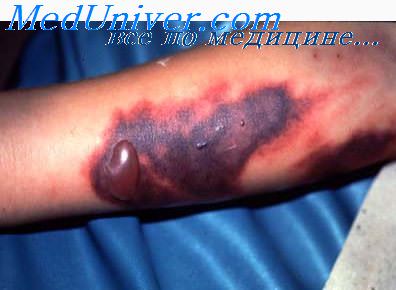
Геморрагические симптомы — кровавая рвота, носовые, кишечные, маточные, десневые кровотечения — основные проявления геморрагических вирусных лихорадок (ГВЛ). Эти явления держатся 2-5 дней. Нарушения со стороны других внутренних органов мало выражены.
ГВЛ — это острые инфекционные заболевания вирусной природы, характеризующиеся токсикозом, лихорадкой и геморрагическим синдромом — истечением крови из сосудов (кровотечения, кровоизлияния). Возбудители относятся к группе арбовирусов, резервуаром которых являются преимущественно мышевидные грызуны и иксодовые клещи. Заражение наступает при укусе клещей, при контакте людей с грызунами или предметами, загрязненными их выделениями, через воздух (геморрагическая лихорадка с почечным синдромом). Геморрагические лихорадки — это природно-очаговые заболевания и встречаются в виде отдельных случаев или небольших вспышек в сельской местности, особенно в районах, недостаточно освоенных человеком.
Вирусы геморрагических лихорадок являются разнотипной группой, но относятся к РНК-содержащим (односпиральным) вирусам, принадлежат к 4 таксономическим семействам. Членами семейства Филовирусы (Filoviridae) являются вирусы Эбола (Ebola) и Марбурга (Marburg), возбудители тяжелых геморрагических лихорадок с высоким уровнем летальности. Семейство Аренавирусы (Arenaviridae) включает вирусы вызываемые лихорадку Ласса (Lassa), Аргентинскую геморрагическую лихорадку и Боливийскую геморрагическую лихорадку.
В семействе Буньявирусы (Bunyaviridae) находятся вирусы Крымско-Конголезской геморрагической лихорадки и ханта- вирусы, которые вызывают геморрагическую лихорадку с почечным синдромом. Наконец, семейство Флавивирусы (Flaviviridae) — это вирусы, вызывающие лихорадку денге и желтую лихорадку.
Прямое цитотоксичное воздействие вируса на клетки эндотелия играет значимую роль в патогенезе всех ГВЛ. Особенно это относится к филовирусам, которые как известно повреждают клетки эндотелия сосудов. Гепатотоксичность приводит к истощению факторов свертывания и развитию коагулопатии при лихорадке Рифт Валли. В реальности, патогенез ГВЛ включает комплекс воздействий перечисленных и других факторов.
Инкубационный период ГВЛ зависит от типа возбудителя и может быть от 1-2 дней до нескольких суток. Больные не заразны в течение инкубационного периода. В основном, клинические проявления ГВЛ могут быть разделены на два периода: ранний и поздний. Ранние проявления не специфичны, но положительный симптом жгута может дать направление в диагностике. Геморрагические проявления появляются позднее в течение болезни и часто сочетаются с гипотензией, шоком, патологией почек и вазопатией. Симптом жгута для определения повышения проницаемости капилляров является доступным методом диагностики геморрагической лихорадки денге. Он также может помочь в диагностике других геморрагических лихорадок, хотя это может быть и не подтверждено клинически. Тест проводится путем помещения манжеты от аппарата измерения артериального давления на верхнюю часть руки и накачивания ее до уровня давления между систолическими и диастолическими показателями. После экспозии в 5 минут, давление снимается, и дистальная часть руки исследуется на наличие петехий. Более чем 20 петехий на 2,5 см считается положительным тестом.
Основным резервуаром вируса крымской геморрагической лихорадки (КГЛ) являются клещи рода Гиалемма (Hyalomma). Эта инфекция сохраняется у клещей пожизненно и может передаваться потомству трансовариально. Инфицированные клещи обычно сохраняются в результате жизненного цикла, включающего мелких млекопитающих, являющихся основными носителями (хозяевами) клещей. Крупные дикие и домашние (сельскохозяйственные) животные также могут заражаться, и эти животные выступают в роли дополнительных носителей (хозяев) в эпизоотическом процессе. Люди обычно заражаются трансмиссивным путем — через укусы инфицированных клещей (часто паразитирующих на домашнем скоте). Люди также могут заразиться при контакте с кровью, другими жидкостями организма или тканями инфицированных животных (сельскохозяйственных). Может развиваться передача вируса от человека человеку, в ряде случаев отмечалась внутрибольничная передача инфекции.
Инкубационный период после укуса клеща длится обычно до 3 дней. Инкубация может быть дольше при других путях заражения. Начало болезни острое. Начальные симптомы несколько неспецифичны, но у больных достаточно выражена интоксикация и часто имеются гастроинтестинальные симптомы и нарушения сознания. Гиперемия лица, шеи, верхней части грудной клетки и конъюнктивит также имеют место в начале болезни. Геморрагические проявления появляются спустя 3-5 дней от начала болезни, проявляются петехиальной сыпью на туловище и конечностях. Обычны большие кровоизлияния (синяки), также как кровотечения — носовые, почечные, кишечные, желудочные, у женщин — маточные. При более тяжелом течении развивается шок, почечно-печеночная недостаточность и прогрессирующее развитие процесса, включающее полиорганную недостаточность. Средняя летальность колеблется от 15 до 40%. Тромбоцитопения и лейкопения являются обычными лабораторными изменениями при КГЛ. Более поздние лабораторные данные отражают органную и системную патологию при тяжелом течении болезни, такие как повышение креатинина, печеночных ферментов и креатин- киназы и показатели, указывающие на диссеминированное внутрисосудистое свертывание.
Подозрение на случай КГЛ основывается на присутствии следующих признаков или симптомов:
- острое тяжелое заболевание, сопровождающееся высокой лихорадкой, инфекционно-токсическим шоком и диссеминированным внутрисосудистым свертыванием, геморрагическим синдромом, характеризующимися следующими признаками:
- петехиальная сыпь,
- кровоизлияния,
- кровотечения (носовые, маточные, желудочно-кишечные, десневые и другие).
При осмотре больного отмечаются характерные для септического состояния клинические признаки — лихорадка, резко выраженная головная боль, вялость, сонливость, потеря сознания, у некоторых менингеальные симптомы, сухость языка, обложен- ность белым налетом, неприятный запах изо рта, увеличение печени, у половины больных отмечается увеличение селезёнки, тахикардия, снижение АД, положительный симптом Пастернацко- го, в моче — белок (25-30 мг/л), в осадке значительное количество лейкоцитов, свежих эритроцитов и единичные в поле зрения зернистые и гиалиновые цилиндры. В периферической крови — гипохромная анемия, цветной показатель 0,5-0,9, гемоглобин снижен до 45%, эритроциты до 800 тыс. Со стороны белой крови — лейкопения, прогрессирующая с нарастанием тяжести болезни, лимфоцитоз, нейтропения, анэозинофилия, тромбоцитопения (19300-35000), общий белок снижен (50-70 г/л), фибриноген снижен (1,5-15 мг/л). Основным диагностически важным клиническим симптомом является специфическое высыпание геморрагического характера.
Подтвержденный случай как минимум одно из следующего:
- выявление антител класса IgM или IgG методом ИФА,
- положительный результат ПЦР,
- изоляция вируса,
- выявление антигена из патологоанатомического материала иммуногистохимическим методом.
Специфическая терапия существует для немногих вирусных геморрагических лихорадок. Имеется опыт применения антивирусного препарата, аналога нуклеозидов — рибавирина, который является эффективным в лечении вирусных геморрагических лихорадок родов буньявирусы и аренавирусы. Он существенно уменьшает летальность при КГЛ. Однако внутривенных форм рибавирина еще нет.
Своевременная интенсивная патогенетическая терапия может улучшить исход болезни.
Вакцина против желтой лихорадки 17D является единственной широко используемой вакциной против вирусных геморрагических лихорадок. Учитывая, что КГЛ может передаваться от человека человеку, необходим строгий эпидемиологический контроль (режим) в отношении всех подозрительных больных пока не будет исключен диагноз. Эти меры включают использование сменных халатов, перчаток, при необходимости масок, очков, специальной обуви (сапоги, галоши). Адевактный эпидемиоло-
гический контроль поможет практически исключить все внутрибольничные случаи заражения КГ Л.
Помимо ГВЛ, геморрагический симптомокомплекс характерен для тяжелых форм вирусных гепатитов (А, В, С, D, Е) (см гл. 4). Он проявляется кровоподтеками на местах инъекций, носовыми кровотечениями и сопровождается клиникой, характерной для вирусных гепатитов (интоксикация, тошнота, рвота, желтуш- ность кожи и склер, темная моча, ахоличный кал). Лабораторно отмечаются характерные для гепатита изменения общих и биохимических показателей, снижение протромбинового индекса. В отличие от ГВЛ, температурная реакция при ВГ отсутствует.
Помимо этого, геморрагический синдром характерен для ряда воздушно-капельных инфекций, таких как грипп, менин- гококцемия, корь, коклюш и др.
Тактика ВОП: при выявлении больного с геморрагическим синдромом, врач должен немедленно госпитализировать больного в стационар. Проявления геморрагического синдрома говорят о тяжести состояния больного независимо от нозологии болезни.
При подозрении на ГВЛ проводятся все мероприятия, проводимые при ООН.
Источник
Геморрагический синдром, или склонность к кожной геморрагии и кровоточивости слизистых оболочек, возникает как следствие изменений в одном или нескольких звеньях гемостаза. Это может быть поражение сосудистой стенки, нарушение структуры, функции и количества тромбоцитов, нарушение коагуляционного гемостаза. При определении причин кровоточивости необходимо учитывать, что одни виды патологии часты, другие — редки, а третьи — крайне редки. Из наследственных нарушений гемостаза наиболее часто в терапевтической практике встречаются тромбоцитопатии, гемофилия A, болезнь Виллебранда, гемофилия В, из сосудистых форм — телеангиэктазия. Причиной приобретенных форм геморрагического синдрома наиболее часто становятся вторичная тромбоцитопения и тромбоцитопатии, ДВС-синдром, дефицит факторов протромбинового комплекса и геморрагический васкулит. Другие формы редки или очень редки. Следует учитывать, что в последние годы все чаще нарушения гемостаза и, как следствие, геморрагический синдром связаны с приемом лекарственных препаратов, нарушающих агрегацию тромбоцитов (антиагреганты) и свертываемость крови (антикоагулянты), а также психогенные формы — невротическая кровоточивость и синдром Мюнхгаузена.
Клиническая характеристика[править | править код]
Различают 5 типов геморрагического синдрома.
- Гематомный. Наблюдается дефицит VIII,IX,XI факторов свёртывания крови. Типичен для гемофилии А и В, характеризуется возникновением болезненных напряженных кровоизлияний в мягкие ткани и суставы, постепенным развитием нарушений функции опорно-двигательного аппарата. Характерно позднее кровотечение после нескольких часов после травмы.
- Петехиально-пятнистый (синячковый). Наблюдается дефицит II,V,X факторов свёртывания крови. Возникает при тромбоцитопении, тромбоцитопатии, нарушении свертывающей системы (гипо- и дисфибриногенемия, наследственном дефиците факторов свертывания).
- Смешанный (микроциркуляторно-гематомный). Развивается при тяжелом дефиците факторов протромбинового комплекса и фактора XIII, болезни Виллебранда, ДВС-синдроме, передозировке антикоагулянтов и тромболитиков, появлении в крови иммунных ингибиторов факторов VIII и IX и характеризуется сочетанием петехиально-пятнистых кожных геморрагии с отдельными большими гематомами в забрюшинном пространстве, стенке кишечника. В отличие от гематомного типа, кровоизлияние в полость суставов возникает крайне редко. Синяки могут быть обширными и болезненными. А также дефицитом 7 фактора свёртывания крови.
- Васкулито-пурпурный тип. Наблюдается при инфекционных и иммунных васкулитах, легко трансформируется в ДВС-синдром и характеризуется геморрагией в виде сыпи или эритемы на воспалительной основе, возможным присоединением нефрита и кишечного кровотечения.
- Ангиоматозный тип. Развивается в зонах телеангиэктазий, ангиом, артериовенозных шунтов и характеризуется упорными локальными геморрагиями, связанными с зонами сосудистой патологии.
С определённой долей вероятности предположить патологию сосудисто-тромбоцитарного или коагуляционного звена гемостаза можно по особенностям геморрагических проявлений.
Признаки нарушения сосудисто-тромбоцитарного и коагуляционного гемостаза
| Клинический признак | Изменения коагуляционного гемостаза | Изменения сосудисто- тромбоцитарного |
|---|---|---|
| Петехии | Редки | Характерны |
| Расслаивающие гематомы | Характерны | Редки |
| Поверхностные экхимозы | Чаще большие одиночные | Обычно небольшие множественные |
| Гемартрозы | Характерны | Редки |
| Запаздывающая кровоточивость | Обычна | Редка |
| Кровотечение из порезов и царапин | Минимальное | Длительное, часто интенсивное |
| Пол пациентов | 80-90 % у мужчин | Несколько чаще у женщин |
| Указание на семейный анамнез | Часто | Крайне редко |
Начальным этапом дифференциальной диагностики геморрагического синдрома всегда является подсчет тромбоцитов периферической крови и простейшие коагуляционные тесты.
Литература[править | править код]
- «Руководство по внутренним болезням для врача общей практики» под ред. Ф. И. Комаров, 2007, ISBN 5-89481-367-0
Ссылки и источники[править | править код]
- Геморрагический синдром у детей (недоступная ссылка)
Источник
Геморрагический синдром. Болезни с геморррагическим синдромомГеморрагический синдром (ГСм), пожалуй, одно из немногих проявлений болезни, который вызывает страх у больного и обоснованную тревогу у врача. Возникновение его побуждает к проведению быстрой диагностики и неотложной терапии больного, а при некоторых нозологических формах — и срочных противоэпидемических мероприятий. Массовые заболевания людей геморрагическими лихорадками вызывают ужас у больных и окружающих. Они требуют быстрого реагирования на эпидемическую ситуацию медицинского персонала и соответствующих служб здравоохранения. С первых часов встречи с больными некоторыми геморрагическими лихорадками (ГЛ) медицинские работники подвергаются высокому риску заражения в связи с чрезвычайной их контагиозностью, обусловленной возможностью воздушно-капельного и парентерального путей передачи инфекции. В целях более успешного проведения дифференциальной диагностики болезней, протекающих с геморрагическим синдромом, целесообразно рассмотреть их, разделив на две основные группы: 1 — инфекционные болезни, при которых геморрагический синдром является ведущим и определяет всю клиническую картину данной нозологической формы; 2 — инфекционные болезни, при которых геморрагический синдром -только одно из проявлений заболевания. К 1-й группе болезней относят крымскую геморрагическую лихорадку, геморрагическая лихорадка с почечным синдромом, омскую геморрагическую лихорадку, которые время от времени возникают в виде спорадических случаев или эпидемических вспышек в некоторых регионах России и на территориях смежных с нею государств. Геморрагические лихорадки распространены и в зарубежных странах. Среди них следует назвать сугубо эндемические, очаги которых так же, как и в России, ограничены рамками определенных территорий (боливийская геморрагическая лихорадка, аргентинская геморрагическая лихорадка, лихорадка долины Рифт и др.).
Большую опасность для стран Европы и Америки представляют недавно описанные так называемые тропические геморрагические лихорадки (Ласса, Марбург, Эбола), распространенные в Африке и завозимые периодически в другие страны при несоблюдении карантинных мероприятий. Для их распознавания большое значение имеет точно собранный, со всеми деталями эпиданамнез. Крупнейший отечественный вирусолог академик М.П. Чумаков классифицировал ГЛ по этиологическому признаку и факторам передачи на клещевые — крымская, омская, кьясанурская; комариные — желтая лихорадка, Денге, чикунгунья; лихорадки, передающиеся при контакте с зараженными животными — ГЛСПС, аргентинская, боливийская; при ГЛ Ласса, Марбург, Эбола источники инфекции также находятся в природе. Последние от человека к человеку передаются чаще воздушно-капельным путем, что делает их чрезвычайно контагиозными. Они нередко принимают характер локальных эпидемических вспышек с огромной летальностью, главным образом среди медицинского персонала учреждений, где появляются первые больные. Каждая геморрагическая лихорадка имеет свои характерные клинико-эпидемиологические особенности. Инкубационный период при них длится в среднем от 2-3 дней до 3 недель. Общими для них являются следующие клинические признаки: острое, иногда внезапное начало болезни, озноб, высокая лихорадка, быстро нарастающая интоксикация (головная боль, слабость, потеря аппетита). Лицо больного гипе-ремировано. Покраснение распространяется на шею, верхнюю часть туловища. Склеры инъецированы, кровоизлияния под конъюнктиву. Глотка красная, на мягком небе энантема. На коже в разные сроки при различных ГЛ в период разгара интоксикации и высокой температуры появляется геморрагическая сыпь, местами сливающаяся в кровоподтеки. Раньше всего сыпь появляется на шее, в подмышечных впадинах, на внутренних поверхностях бедер и в местах кожных складок и инъекций. На внешне неизмененной коже определяются положительные симптомы щипка, резинки, жгута. — Также рекомендуем «Особенности геморрагических лихорадок. Дифференциация лихорадки Ласса и Марбург» Оглавление темы «Дифференциация причин геморрагической сыпи»: |
Источник
План
1. Определение, этиология, типы кровоточивости
2. Дифференциальная диагностика геморрагического синдрома
3. Общие принципы неотложной помощи, тактика фельдшера при геморрагическом синдроме.
1. Определение, этиология, типы кровоточивости
Геморрагический синдром — склонность к кожной геморрагии и кровоточивости слизистых оболочек, возникает как следствие изменений в одном или нескольких звеньях гемостаза.
Этиология:
1. Геморрагический синдром (ГС) вследствие нарушения свертывания крови (коагулопатии):
Гемофилия, недостаток протромбина, передозировка антикоагулянтами.
2. ГС вследствие нарушения образования тромбоцитов: болезнь Верльгофа, симптоматические тромбоцитопении, тромбоцитопатии.
3. ГС вследствие поражения сосудов (вазопатии): геморрагический васкулит, геморрагические телеангиэктазии.
Различают 5 типов кровоточивости
1. Гематомный. Типичен для гемофилии, характеризуется возникновением массивных болезненных напряженных кровоизлияний в мягкие ткани и суставы, постепенным развитием нарушений функции опорно-двигательного аппарата.
2. Петехиально-пятнистый (синячковый). Болезненные поверхностные кровоизлияния в кожу и слизистые оболочки, а также десневыми, носовыми и маточными кровотечениями. Возникает при малейшей травматизации, характерны для тромбоцитопении, тромбоцитопатии, наследственном дефиците факторов свертывания.
3. Смешанный синячково-гематомный. Развивается при дефиците XIII фактора (фибриназа), передозировке антикоагулянтов и тромболитиков, Характеризуется сочетанием петехиально-пятнистых кожных геморрагии с отдельными большими гематомами в забрюшинном пространстве, стенке кишечника. В отличие от гематомного типа, кровоизлияние в полость суставов возникает крайне редко. Синяки могут быть обширными и болезненными.
4. Васкулито-пурпурный тип. Наблюдается при геморрагическом васкулите и тромбоцитопении. Характеризуется геморрагией в виде сыпи или эритемы на воспалительной основе, возможным присоединением нефрита и кишечного кровотечения.
5. Ангиоматозный тип. Развивается в зонах телеангиэктазий, ангиом, характеризуется упорными локальными геморрагиями, связанными с зонами сосудистой патологии.
^
1. Геморрагический синдром (ГС) вследствие нарушения свертывания крови (коагулопатии):
— Гемофилия (см. терапия)
— Недостаток протромбина
Для обеспечения нормальной концентрации протромбина необходимы два фактора:
1. Достаточное количество витамина К.
2. Нормальная функция печени.
Нарушение одного из этих факторов ведет к снижению концентрации протромбина. а) Авитаминоз К. Витамин К широко распространен в природе (шпинат, белокочанной капусте, цветной капусте, брюссельской капусте; в крапиве, дымянка лекарственная[9], пшеница (отруби), в некоторых фруктах, таких как авокадо, киви и бананы; в мясе; коровьем молоке и молочных продуктах; яйцах, оливковое масло, может также синтезироваться в кишечнике колибактериями). Но авитаминоз К из-за недостаточного всасывания его: витамин К растворим в жирах. Нарушение всасывания жиров сопровождается нарушением всасывания и витамина К. Такие состояния наблюдаются прежде всего при нарушениях всасывания жира из-за отсутствия в кишечнике желчи (механическая желтуха). Такой авитаминоз К можно отличать от авитаминоза К на почве снижения концентрации протромбина при поражении печени (хронический активный гепатит, цирроз печени), если ввести в организм растворимый в воде препарат витамина К (например, синкавит). Если приблизительно через 12—24 часа уровень протромбина вернется почти к норме, то такое понижение вызвано только отсутствием витамина К. Если же уровень протромбина не повышается или повышается незначительно, то авитаминоз К обусловливается недостаточной функцией печени.
— Передозировка антикоагулянтами
Геморрагичекий синдром возникает у больных, принимающих прямые (гепарин), так и непрямые (дикумарин, синкумар) антикоагулянты.
Симптомы: признаки нарастающего кровотечения. Уменьшение времени свертывания крови при приеме гепарина и уменьшение протромбинового индекса (характеризует активацию свертывания при нарушении целостности тканей (ранение) выделяется тканевой тромбопластин, особый белок, содержащийся во всех тканях организма. Он запускает каскадную реакцию, в которую вступают другие факторы свертывания (V, VII, а также X, II,I), последовательно активируя друг друга. В конечном итоге образуется кровяной сгусток.) При приме антикоагулянтов необходим контрольОАМ, анализ кала на скрытую кровь.
2. ГС вследствие нарушения образования тромбоцитов.
— Болезнь Верльгофа (тромбоцитопеническая пурпура) см. терапия.
— Симптоматические тромбоцитопении могут наблюдаться при различных заболеваниях: болезни с вовлечением костного мозга (лейкозы, апластические анемии), вследствие токсического воздействия (отравление бензолом, уремия, прием тиаздных диуретиков, эстрогенов), инфекционно-токсические процессы (дифтерия, менингококковая инфекция), СКВ, спленомегалия любого генеза. Во всех случаях необходимо исследование костного мозга.
— Тромбоцитопатии — большая группа заболеваний, характеризующаяся качественным нарушением кровяных пластинок (тромбоцитов). При тромбоцитопатиях у тромбоцитов функции агрегации и снижены или отсутствуют вовсе, поэтому основной признак тромбоцитопатий это повышенная кровоточивость. Наиболее опасными проявлениями заболевания являются кровоизлияния в сетчатку глаза, головной мозг и его оболочки.
^
Тромбоцитопатии разделяются на две большие группы: врожденные и приобретенные в течение жизни.
Врожденные нарушения тромбоцитов характеризуются наследственным дефицитом специальных белков на поверхности тромбоцитов или белковых гранул, находящихся в полости пластинок, а также нарушением формы и размеров тромбоцитов. К врожденным тромбоцитопатиям относятся: тромбоцитопатия Гланцмана, синдром Бернара-Сулье, аномалия Мея-Хегглина, а также крайне редкие дефекты тромбоцитов такие как аномалия Пирсона-Стоба, эссенциальная атромбия и др. При приобретенных тромбоцитопатиях так же, как и при врожденных, имеет место дефицит белков, , но причиной этого является воздействие извне. Клинические проявления те же, что у врожденных тромбоцитопатий.
Причины возникновения приобретенных тромбоцитопатий: заболевания системы крови (острый лейкоз, хронические лейкозы, В12-дефицитная анемия, различные формы дефицитов факторов свертывания крови); заболевания печени, чаще всего — цирроз печени; заболевания почек с нарушением их функций в последних стадиях (тяжелые формы гломерулонефритов, поликистоз и др.); массивные переливания крови и плазмы (в данной ситуации изменения в тромбоцитах ликвидируются, как правило, самостоятельно в течение 2-3 суток); заболевания щитовидной железы, такие как гипотиреоз, лечение которого полностью восстанавливает функции тромбоцитов; применение различных лекарственных препаратов: аспирин, производные нестероидных противовоспалительные средства, такие как индометацин, ортофен; а также трентал, курантил, эуфиллин, некоторые психотропные средства — аминазин, амитриптилин и др. Время действия на тромбоциты каждого из препаратов зависит от времени циркуляции в крови, действие некоторых из них, например, аспирина может сохраняться до 5 суток после однократного приема.
В лечении используются препараты, усиливающие склеивающую способность тромбоцитов (это аминокапроновая кислота, ПАМБА, АТФ, гормональная терапия). При массивных кровотечениях применяется заместительная терапия препаратами крови: свежезамороженная плазма, криопреципитат, в редких случаях концентрат донорских тромбоцитов. При приобретенных тромбоцитопатиях основной задачей является устранение причины повышенной кровоточивости.
3. ГС вследствие поражения сосудов (вазопатии
— Геморрагический васкулит (см. терапию) Наиболее часто встречается болезнь Шенлейн-Геноха (геморрагический иммунный микротромбоваскулит). В основе патогенеза болезни Шенлейн-Геноха лежит иммунопатологический процесс. Процесс поражения сосудов может носить системный характер, но чаще всего (в подавляющем числе случаев), он локализован в рамках одной какой-либо системы.
Клинические проявления: кожная форма, суставная форма, абдоминальная форма, может быть поражение почек и легких.
Клинический анализ крови: снижение количества эритроцитов, гемоглобина, цветного показателя, анизоцитоз, пойкилоцитоз, лейкоцитоз, нейтрофилез со сдвигом влево, ускоренная СОЭ. Белковые фракции: снижение альфа-глобулинов, увеличение некоторых фракций гамма-глобулинов. Исследование времени свертывания крови — снижено.
Во всех случаях независимо от степени тяжести болезни назначается гепарин в дозе 150-500 ЕД/кг/сутки в четыре введения. Гепарин вводят подкожно в области живота. При легкой форме гепарин вводят в течение 10-14 дней. При средней степени тяжести и при тяжелой форме гепарин вводят внутривенно в течение первых 2-3 дней, а затем подкожно на протяжении 1-1.5 месяцев. Доза подбирается индивидуально, критерием эффективности при этом является время свертывания, которое должно уменьшаться. При средней и тяжелой формах также применяют преднизолон по 0.5 — 0.7 мг на кг в сутки в течение 5 дней, затем делаются 5-тидневный перерыв, затем проводят еще курс 5 дней и так далее до достижения эффекта. В ряде случаев, особенно при хронических рецидивирующих формах можно использовать препараты аминохинолинового ряда: резохин, плаквинил и др. они обладают иммунносупрессивным, противовоспалительным, обезболивающим эффектом. Также при средней тяжести и тяжелой формах можно подключить антиагреганты (трентал). Можно также использовать плазмаферез, гемосорбцию, энтеросорбцию.
— Геморрагические телеангиэктазии
Могут иметь наследственный (болезнь Рандю-Ослера) и приобретенный (цирроз печени) характер.
Болезнь Рандю-Ослера характеризуется неполноценностью сосудистого эпителия, что приводит в легкой ранимости сосуда, его расширению и удлинению. В результате образуются теленангиэктазии, резко ограниченные, возвышаются над уровнем кожи. Проходит три стадии в своем развитии — стадия пятнышка, звездочки и гемангиомы. Чаще всего проявляется на слизистой рта, ЖКТ, коже лица, губах. Легко травмируются и сопровождаются кровотечением, при надавливании эти образования бледнеют. Клиническая картина характеризуется ангиоматозным типом кровоточивости. Терапия симптоматическая — в ряде случаев эти образования могут иссекаться.
3. Общие принципы неотложной помощи, тактика фельдшера при геморрагическом синдроме.
Неотложная помощь (основные принципы)
Остановка кровотечения (давящей повязкой, введением в рану тампона, смоченного в 3% растворе перекиси водорода, наложением пузыря со льдом, жгута — в зависимости от вида кровотечения).
При внутреннем кровотечении ввести гемостатики: этамзилат (дицинон) 12,5% раствор 2 мл внутривенно,
5% раствор аминокапроновой кислоты 100 мл внутривенно струйно или капельно, кровезаменители внутривенно капельно при длительной транспортировке.
Ввести адроксон 0,025% раствор 1-2 мл внутримышечно при капиллярном кровотечении.
Тактика фельдшера
Госпитализация показана при артериальном, венозном кровотечении и в зависимости от причины и степени кровотечения.
Источник
