Геморрагический синдром инфекция дифференциальная диагностик
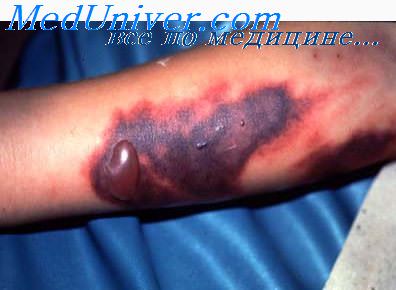
Геморрагические симптомы — кровавая рвота, носовые, кишечные, маточные, десневые кровотечения — основные проявления геморрагических вирусных лихорадок (ГВЛ). Эти явления держатся 2-5 дней. Нарушения со стороны других внутренних органов мало выражены.
ГВЛ — это острые инфекционные заболевания вирусной природы, характеризующиеся токсикозом, лихорадкой и геморрагическим синдромом — истечением крови из сосудов (кровотечения, кровоизлияния). Возбудители относятся к группе арбовирусов, резервуаром которых являются преимущественно мышевидные грызуны и иксодовые клещи. Заражение наступает при укусе клещей, при контакте людей с грызунами или предметами, загрязненными их выделениями, через воздух (геморрагическая лихорадка с почечным синдромом). Геморрагические лихорадки — это природно-очаговые заболевания и встречаются в виде отдельных случаев или небольших вспышек в сельской местности, особенно в районах, недостаточно освоенных человеком.
Вирусы геморрагических лихорадок являются разнотипной группой, но относятся к РНК-содержащим (односпиральным) вирусам, принадлежат к 4 таксономическим семействам. Членами семейства Филовирусы (Filoviridae) являются вирусы Эбола (Ebola) и Марбурга (Marburg), возбудители тяжелых геморрагических лихорадок с высоким уровнем летальности. Семейство Аренавирусы (Arenaviridae) включает вирусы вызываемые лихорадку Ласса (Lassa), Аргентинскую геморрагическую лихорадку и Боливийскую геморрагическую лихорадку.
В семействе Буньявирусы (Bunyaviridae) находятся вирусы Крымско-Конголезской геморрагической лихорадки и ханта- вирусы, которые вызывают геморрагическую лихорадку с почечным синдромом. Наконец, семейство Флавивирусы (Flaviviridae) — это вирусы, вызывающие лихорадку денге и желтую лихорадку.
Прямое цитотоксичное воздействие вируса на клетки эндотелия играет значимую роль в патогенезе всех ГВЛ. Особенно это относится к филовирусам, которые как известно повреждают клетки эндотелия сосудов. Гепатотоксичность приводит к истощению факторов свертывания и развитию коагулопатии при лихорадке Рифт Валли. В реальности, патогенез ГВЛ включает комплекс воздействий перечисленных и других факторов.
Инкубационный период ГВЛ зависит от типа возбудителя и может быть от 1-2 дней до нескольких суток. Больные не заразны в течение инкубационного периода. В основном, клинические проявления ГВЛ могут быть разделены на два периода: ранний и поздний. Ранние проявления не специфичны, но положительный симптом жгута может дать направление в диагностике. Геморрагические проявления появляются позднее в течение болезни и часто сочетаются с гипотензией, шоком, патологией почек и вазопатией. Симптом жгута для определения повышения проницаемости капилляров является доступным методом диагностики геморрагической лихорадки денге. Он также может помочь в диагностике других геморрагических лихорадок, хотя это может быть и не подтверждено клинически. Тест проводится путем помещения манжеты от аппарата измерения артериального давления на верхнюю часть руки и накачивания ее до уровня давления между систолическими и диастолическими показателями. После экспозии в 5 минут, давление снимается, и дистальная часть руки исследуется на наличие петехий. Более чем 20 петехий на 2,5 см считается положительным тестом.
Основным резервуаром вируса крымской геморрагической лихорадки (КГЛ) являются клещи рода Гиалемма (Hyalomma). Эта инфекция сохраняется у клещей пожизненно и может передаваться потомству трансовариально. Инфицированные клещи обычно сохраняются в результате жизненного цикла, включающего мелких млекопитающих, являющихся основными носителями (хозяевами) клещей. Крупные дикие и домашние (сельскохозяйственные) животные также могут заражаться, и эти животные выступают в роли дополнительных носителей (хозяев) в эпизоотическом процессе. Люди обычно заражаются трансмиссивным путем — через укусы инфицированных клещей (часто паразитирующих на домашнем скоте). Люди также могут заразиться при контакте с кровью, другими жидкостями организма или тканями инфицированных животных (сельскохозяйственных). Может развиваться передача вируса от человека человеку, в ряде случаев отмечалась внутрибольничная передача инфекции.
Инкубационный период после укуса клеща длится обычно до 3 дней. Инкубация может быть дольше при других путях заражения. Начало болезни острое. Начальные симптомы несколько неспецифичны, но у больных достаточно выражена интоксикация и часто имеются гастроинтестинальные симптомы и нарушения сознания. Гиперемия лица, шеи, верхней части грудной клетки и конъюнктивит также имеют место в начале болезни. Геморрагические проявления появляются спустя 3-5 дней от начала болезни, проявляются петехиальной сыпью на туловище и конечностях. Обычны большие кровоизлияния (синяки), также как кровотечения — носовые, почечные, кишечные, желудочные, у женщин — маточные. При более тяжелом течении развивается шок, почечно-печеночная недостаточность и прогрессирующее развитие процесса, включающее полиорганную недостаточность. Средняя летальность колеблется от 15 до 40%. Тромбоцитопения и лейкопения являются обычными лабораторными изменениями при КГЛ. Более поздние лабораторные данные отражают органную и системную патологию при тяжелом течении болезни, такие как повышение креатинина, печеночных ферментов и креатин- киназы и показатели, указывающие на диссеминированное внутрисосудистое свертывание.
Подозрение на случай КГЛ основывается на присутствии следующих признаков или симптомов:
- острое тяжелое заболевание, сопровождающееся высокой лихорадкой, инфекционно-токсическим шоком и диссеминированным внутрисосудистым свертыванием, геморрагическим синдромом, характеризующимися следующими признаками:
- петехиальная сыпь,
- кровоизлияния,
- кровотечения (носовые, маточные, желудочно-кишечные, десневые и другие).
При осмотре больного отмечаются характерные для септического состояния клинические признаки — лихорадка, резко выраженная головная боль, вялость, сонливость, потеря сознания, у некоторых менингеальные симптомы, сухость языка, обложен- ность белым налетом, неприятный запах изо рта, увеличение печени, у половины больных отмечается увеличение селезёнки, тахикардия, снижение АД, положительный симптом Пастернацко- го, в моче — белок (25-30 мг/л), в осадке значительное количество лейкоцитов, свежих эритроцитов и единичные в поле зрения зернистые и гиалиновые цилиндры. В периферической крови — гипохромная анемия, цветной показатель 0,5-0,9, гемоглобин снижен до 45%, эритроциты до 800 тыс. Со стороны белой крови — лейкопения, прогрессирующая с нарастанием тяжести болезни, лимфоцитоз, нейтропения, анэозинофилия, тромбоцитопения (19300-35000), общий белок снижен (50-70 г/л), фибриноген снижен (1,5-15 мг/л). Основным диагностически важным клиническим симптомом является специфическое высыпание геморрагического характера.
Подтвержденный случай как минимум одно из следующего:
- выявление антител класса IgM или IgG методом ИФА,
- положительный результат ПЦР,
- изоляция вируса,
- выявление антигена из патологоанатомического материала иммуногистохимическим методом.
Специфическая терапия существует для немногих вирусных геморрагических лихорадок. Имеется опыт применения антивирусного препарата, аналога нуклеозидов — рибавирина, который является эффективным в лечении вирусных геморрагических лихорадок родов буньявирусы и аренавирусы. Он существенно уменьшает летальность при КГЛ. Однако внутривенных форм рибавирина еще нет.
Своевременная интенсивная патогенетическая терапия может улучшить исход болезни.
Вакцина против желтой лихорадки 17D является единственной широко используемой вакциной против вирусных геморрагических лихорадок. Учитывая, что КГЛ может передаваться от человека человеку, необходим строгий эпидемиологический контроль (режим) в отношении всех подозрительных больных пока не будет исключен диагноз. Эти меры включают использование сменных халатов, перчаток, при необходимости масок, очков, специальной обуви (сапоги, галоши). Адевактный эпидемиоло-
гический контроль поможет практически исключить все внутрибольничные случаи заражения КГ Л.
Помимо ГВЛ, геморрагический симптомокомплекс характерен для тяжелых форм вирусных гепатитов (А, В, С, D, Е) (см гл. 4). Он проявляется кровоподтеками на местах инъекций, носовыми кровотечениями и сопровождается клиникой, характерной для вирусных гепатитов (интоксикация, тошнота, рвота, желтуш- ность кожи и склер, темная моча, ахоличный кал). Лабораторно отмечаются характерные для гепатита изменения общих и биохимических показателей, снижение протромбинового индекса. В отличие от ГВЛ, температурная реакция при ВГ отсутствует.
Помимо этого, геморрагический синдром характерен для ряда воздушно-капельных инфекций, таких как грипп, менин- гококцемия, корь, коклюш и др.
Тактика ВОП: при выявлении больного с геморрагическим синдромом, врач должен немедленно госпитализировать больного в стационар. Проявления геморрагического синдрома говорят о тяжести состояния больного независимо от нозологии болезни.
При подозрении на ГВЛ проводятся все мероприятия, проводимые при ООН.
Источник
Схема диагностического
поиска при геморрагическом синдроме
(ГС):
1. Определения наличия
геморрагического синдрома, давности
его возникновения (врожденный/
приобретенный)
2. Учет предшествующих
и фоновых заболеваний (характерны для
приобретенного ГС)
3. Выявление общих
симптомов ГС и симптомов, обусловленных
поражением внутренних органов
(кровоизлияния в брюшную полость, почки
характерны для геморрагического
васкулита), суставов (гемартрозы
характерны для гемофилий) и др.
4. Определение типа
кровоточивости (см. вопрос 62): при
гемофилии – гематомный тип, при
тромбоцитопенической пурпуре –
петехиально-пятнистый, при геморрагическом
васкулите – васкулитно-пурпурный и
т.д.
5. Определение формы
геморрагического диатеза, стадии
заболевания и наличия осложнений –
осуществляется на основании комплекса
клинического и лабораторно-инструментального
исследования
Основные отличия
3-х типов геморрагического синдрома:
Признак | Нарушение | Нарушение | Вазопатии |
Наследственность | Отсутствует | Имеется | Отсутствует |
Характеристика | Петехии, | Большие | Почечные |
Время | Удлинено | Норма | Норма |
Время | Норма | Удлинено | Норма |
Количество | Снижено | Норма | Норма |
Симптом | Положительный | Отрицательный | Непостоянный |
125. Диф. Диагностика гемолитических анемий.
Дифференциально-диагностические
признаки наследственных и приобретенных
гемолитических анемий
Признак | Наследственные | Приобретенные |
1. Начало болезни | В раннем детском | В более зрелом |
2.Семейно-наследственный | Часто | Отсутствует |
3. Способствующие | Инфекция | Охлаждение, ацидоз |
4. Длительность | Несколько десятков | От нескольких |
5. Течение болезни | Хроническое с | Чаще острое, возможно |
6. Желтуха | Значительно | Нерезко выражена |
7. Аномалии развития | Часто | Отсутствуют |
8. Трофические язвы | Часто | Отсутствуют |
9. Селезенка | Хроническое | Острое, нерезкое |
10. Анемия | Умеренно выраженная | Тяжелой степени |
11. Морфологические | В большинстве | Редко |
12. Осмотическая | При мембранопатиях | Не изменена или |
13. Гемоглобинурия | Отсутствует | Часто |
14. Гемосидероз | Часто | Отсутствует |
15. Проба Кумбса | Отрицательная | Положительная |
Дифференциальная
диагностика наследственных анемий:
Признак | Болезнь | Талассемия | Серповидно-клеточная | Дефицит |
Аномалии | часто | часто | нет | нет |
Трофические | редко | нет | часто | нет |
Морфологические изменения | микросфероцитоз | мишеневидные | серповидные | не |
Осмотическая | понижена | повышена | норма | норма |
Патологический | нет | фетальный | S-гемоглобин | нет |
Приобретенные
(аутоиммунные) гемолитические анемии
могут быть идиопатическими (этиология
неизвестна) и симптоматическими
(развиваются на фоне других аутоиммунных
заболеваний – СКВ, аутоиммунного
гепатита, аутоиммунного тиреоидита и
др.); среди приобретенных гемолитических
анемий более 90% составляют анемии с
неполными тепловыми агглютининами.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Геморрагический синдром. Болезни с геморррагическим синдромомГеморрагический синдром (ГСм), пожалуй, одно из немногих проявлений болезни, который вызывает страх у больного и обоснованную тревогу у врача. Возникновение его побуждает к проведению быстрой диагностики и неотложной терапии больного, а при некоторых нозологических формах — и срочных противоэпидемических мероприятий. Массовые заболевания людей геморрагическими лихорадками вызывают ужас у больных и окружающих. Они требуют быстрого реагирования на эпидемическую ситуацию медицинского персонала и соответствующих служб здравоохранения. С первых часов встречи с больными некоторыми геморрагическими лихорадками (ГЛ) медицинские работники подвергаются высокому риску заражения в связи с чрезвычайной их контагиозностью, обусловленной возможностью воздушно-капельного и парентерального путей передачи инфекции. В целях более успешного проведения дифференциальной диагностики болезней, протекающих с геморрагическим синдромом, целесообразно рассмотреть их, разделив на две основные группы: 1 — инфекционные болезни, при которых геморрагический синдром является ведущим и определяет всю клиническую картину данной нозологической формы; 2 — инфекционные болезни, при которых геморрагический синдром -только одно из проявлений заболевания. К 1-й группе болезней относят крымскую геморрагическую лихорадку, геморрагическая лихорадка с почечным синдромом, омскую геморрагическую лихорадку, которые время от времени возникают в виде спорадических случаев или эпидемических вспышек в некоторых регионах России и на территориях смежных с нею государств. Геморрагические лихорадки распространены и в зарубежных странах. Среди них следует назвать сугубо эндемические, очаги которых так же, как и в России, ограничены рамками определенных территорий (боливийская геморрагическая лихорадка, аргентинская геморрагическая лихорадка, лихорадка долины Рифт и др.).
Большую опасность для стран Европы и Америки представляют недавно описанные так называемые тропические геморрагические лихорадки (Ласса, Марбург, Эбола), распространенные в Африке и завозимые периодически в другие страны при несоблюдении карантинных мероприятий. Для их распознавания большое значение имеет точно собранный, со всеми деталями эпиданамнез. Крупнейший отечественный вирусолог академик М.П. Чумаков классифицировал ГЛ по этиологическому признаку и факторам передачи на клещевые — крымская, омская, кьясанурская; комариные — желтая лихорадка, Денге, чикунгунья; лихорадки, передающиеся при контакте с зараженными животными — ГЛСПС, аргентинская, боливийская; при ГЛ Ласса, Марбург, Эбола источники инфекции также находятся в природе. Последние от человека к человеку передаются чаще воздушно-капельным путем, что делает их чрезвычайно контагиозными. Они нередко принимают характер локальных эпидемических вспышек с огромной летальностью, главным образом среди медицинского персонала учреждений, где появляются первые больные. Каждая геморрагическая лихорадка имеет свои характерные клинико-эпидемиологические особенности. Инкубационный период при них длится в среднем от 2-3 дней до 3 недель. Общими для них являются следующие клинические признаки: острое, иногда внезапное начало болезни, озноб, высокая лихорадка, быстро нарастающая интоксикация (головная боль, слабость, потеря аппетита). Лицо больного гипе-ремировано. Покраснение распространяется на шею, верхнюю часть туловища. Склеры инъецированы, кровоизлияния под конъюнктиву. Глотка красная, на мягком небе энантема. На коже в разные сроки при различных ГЛ в период разгара интоксикации и высокой температуры появляется геморрагическая сыпь, местами сливающаяся в кровоподтеки. Раньше всего сыпь появляется на шее, в подмышечных впадинах, на внутренних поверхностях бедер и в местах кожных складок и инъекций. На внешне неизмененной коже определяются положительные симптомы щипка, резинки, жгута. — Также рекомендуем «Особенности геморрагических лихорадок. Дифференциация лихорадки Ласса и Марбург» Оглавление темы «Дифференциация причин геморрагической сыпи»: |
Источник
