Геморрагический синдром характерен при желтухе
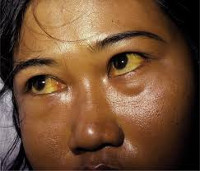
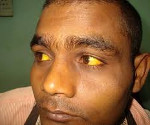
Гемолитическая желтуха — это вариант надпеченочного желтушного синдрома, обусловленный гемолизом эритроцитов. Проявляется желтушностью и бледностью кожных покровов и слизистых, спленомегалией, потемнением мочи и кала, гемолитическими кризами. Диагностируется с помощью общего анализа крови, определения концентрации непрямого и общего билирубина, УЗИ органов брюшной полости. Для лечения используют кортикостероиды, цитостатики, антибиотики, активаторы печеночных ферментов, инфузионную и фототерапию, переливание компонентов крови. По показаниям проводят спленэктомию.
Общие сведения
Гемолитическая (плейохолическая) желтуха развивается при превышении уровня свободного билирубина, который может беспрепятственно конъюгироваться в печени. В обычных условиях в человеческом организме разрушается до 100-200 млн. эритроцитов за час, при этом срок жизни красных клеточных элементов крови составляет в среднем 120 дней. Из 1 г гемоглобина, выделяющегося при гемолизе, образуется 35 мг неконъюгированного пигмента (около 250-350 г/сут).
Печень обладает 3-4-кратным функциональным резервом для связывания избытка билирубина. При укорочении срока жизни эритроцитов, их ускоренном разрушении концентрация пигмента превышает предельный печеночный порог конъюгации, непрямой билирубин накапливается в крови, откладывается в тканях, что сопровождается формированием характерной клинической картины.

Гемолитическая желтуха
Причины
Заболевание развивается на фоне гемолиза с образованием большого количества непрямого билирубина, который не успевает конъюгироваться гепатоцитами. Гемолитическая форма желтухи вызывается теми же этиологическими факторами, что и патологические состояния с усиленным внутрисосудистым или внесосудистым разрушением эритроцитов. Специалисты в сфере современной гастроэнтерологии и гематологии выделяют следующие причины расстройства:
- Наследственные дефекты эритроцитов и гемоглобина. Гемолиз может быть обусловлен генетически обусловленными энзимопатиями (недостаточностью пируваткиназы, глюкозо-6-фосфатдегидрогеназы), несостоятельностью эритроцитарных оболочек (наследственным микросфероцитозом, акантоцитозом, овалоцитозом, пароксизмальной ночной гемоглобинурией). Желтуха гемолитического типа также наблюдается при гемоглобинопатиях (талассемии, серповидно-клеточной анемии и др.).
- Воздействие гемолитических плазматических факторов. Реакцию гемолиза вызывают антитела при гемолитической болезни новорожденных и переливании изонесовместимой крови, гемолизины возбудителей кори, краснухи, сепсиса, эпидемического паротита, лептоспироза, малярийные плазмодии, змеиный и другие гемотоксичные яды (сероводород, мышьяк, свинец, фосфор, анилин, нитробензол), Эритроциты разрушаются под влиянием ряда фармпрепаратов (сульфаниламидов, антипиретиков, хининов).
- Обширные кровоизлияния, инфаркты. Повышенное образование свободного билирубина связано с массивным распадом элементов крови при рассасывании крупных гематом в мягких тканях, паренхиматозных органах, полостях тела. Гемолитической надпеченочной желтухой осложняются массивные желудочно-кишечные кровотечения, расслаивающая аневризма аорты, инфаркт миокарда, легкого, геморрагический инсульт, гемоторакс. Обычно такое состояние связано с существующим заболеванием, травмой.
- Механическое разрушение эритроцитов в сосудах. Красные кровяные тельца подвергаются внутрисосудистому гемолизу при их сдавлении в периферических кровеносных сосудах, прилегающих к костным выступам (маршевая гемоглобинурия), турбуленции потока крови при дисфункции протезов сердечных клапанов. Гемолиз также возникает при прохождении эритроцитов через фибриновые депозиты в артериолах при ДВС-синдроме, гемолитико-уремическом синдроме, тромботической тромбоцитопенической пурпуре.
У части пациентов разрушение красных кровяных клеток с развитием надпеченочной желтухи наблюдается в рамках клинической картины злокачественных опухолей разной локализации, лейкозов, лимфопролиферативных заболеваний, пернициозной анемии Аддисона-Бирмера, системных патологий соединительной ткани. Гемотоксическое действие оказывают мощные ионизирующие воздействия при лучевой болезни, радиотерапии. Физиологическая желтуха возникает у новорожденных при усиленном гемолизе фетального гемоглобина на фоне низкой активности печеночных ферментов.
Патогенез
В основе механизма развития гемолитической желтухи лежит относительная функциональная недостаточность печеночных клеток, неспособных связать большое количество свободного билирубина, образовавшегося при гемолизе эритроцитов. Дополнительным патогенетическим фактором является нарушение внутриклеточного транспорта пигмента в гепатоцитах при его высокой концентрации. В результате неконъюгированный билирубин связывается с альбуминами и циркулирует в крови в виде водонерастворимых билирубин-альбуминовых комплексов, которые не могут выводиться с мочой.
Жирорастворимый свободный пигмент легко проникает через клеточные и митохондриальные мембраны, окрашивает в желтый цвет кожу и слизистые оболочки, нарушает процессы окислительного фосфорилирования, синтез белков, трансмембранный потенциал клеток. Поражение ядер головного мозга, особо чувствительных к токсическому эффекту непрямого билирубина, приводит к развитию энцефалопатии (ядерной желтухи) с выраженной неврологической симптоматикой. Связывающая способность альбуминов оказывается недостаточной при непрямой гипербилирубинемии более 260-550 мкмоль/л.
Активная конъюгация пигмента в печени сопровождается его усиленной экскрецией в просвет кишечника с образованием уробилиногена в тонкой кишке и затем стеркобилиногена — в толстой. Избыточное количество всосавшегося в кровь уробилиногена, который не может полностью элиминироваться гепатоцитами, продолжает циркулировать в крови. Высокий уровень экскретируемого с мочой стеркобилиногена, всосавшегося в геморроидальных венах, и стеркобилина в кале придает экскрементам характерную коричневую окраску. После исчерпания способности гепатоцитов выделять прямой (конъюгированный) билирубин в желчь происходит обратная диффузия связанной формы пигмента в кровь.
Классификация
Систематизация форм гемолитической желтухи учитывает этиологические факторы, под влиянием которых произошел гемолиз. Такой подход позволяет выбрать оптимальную терапевтическую тактику, максимально компенсирующую действие первопричины заболевания. Гастроэнтерологи и гематологи различают следующие типы гемолитических надпеченочных желтух:
- Гемолитические корпускулярные желтухи. Связаны с различными видами несостоятельности эритроцитов — дефицитом или недостаточной активностью ферментных систем, дефектами гемоглобина, мембранных структур. Обычно корпускулярные плейохолические желтухи вызваны генетическими аномалиями, их лечение является преимущественно симптоматическим.
- Гемолитические экстракорпускулярные желтухи. К разрушению эритроцитов приводит действие различных внешних факторов — антител, микробных токсинов, гемолитических ядов, механических нагрузок. Наряду с устранением отдельных симптомов это позволяет использовать методы, направленные на элиминацию этиопатогена и отдельные звенья патогенеза гемолиза.
- Гемолитические постгеморрагические желтухи. Возникают на фоне массивного распада эритроцитов в участках кровоизлияний. Обычно осложняют течение тяжелых травм и других неотложных состояний. Прогнозирование развития надпеченочной желтухи дает возможность назначить превентивную терапию для предупреждения дальнейших осложнений.
Симптомы гемолитической желтухи
Характерный признак заболевания — сочетание бледности кожных покровов с лимонно-желтым окрашиванием кожи, конъюнктивы глаз при отсутствии кожного зуда. У большинства пациентов с надпеченочной желтухой наблюдается потемнение мочи. Могут возникать умеренные боли в животе, диспепсические расстройства – тошнота, отрыжка, диарея. Обострение заболевания (гемолитический криз) клинически проявляется фебрильной лихорадкой, головной болью, миалгиями, интенсивными болями в левом подреберье вследствие увеличения селезенки. Если заболевание вызвано острым отравлением химическими соединениями или лекарственными средствами, присоединяются интоксикационные симптомы в виде угнетения сознания вплоть до комы, выраженной тахикардии, падения АД, расстройств дыхания и мочевыделения.
Осложнения
Наличие у пациента надпеченочной желтухи повышает риск застойных явлений в желчном пузыре, что приводит к формированию пигментных камней и обструкции желчевыводящих протоков. Осложнением гемолитической желтухи может стать токсическая нефропатия с острой почечной недостаточностью, развивающаяся при выраженных нарушениях биохимического состава крови и накоплении токсических соединений. При длительном течении заболевания возможно возникновение печеночной недостаточности, при которой происходит резкое угнетение всех функций органа, что клинически проявляется кахексией, дистрофическими изменениями, стойкими нарушениями метаболических процессов. Плейохолическая желтуха иногда осложняется билирубиновой энцефалопатией вследствие интоксикации головного мозга.
Диагностика
Постановка диагноза не представляет затруднений при наличии типичной клинической картины заболевания. Отличительный признак гемолитической желтухи — желтушное окрашивание кожи без кожного зуда и увеличения печени. Диагностический поиск направлен на выявление первопричины болезни. План обследования включает следующие инструментальные и лабораторные методы:
- Общий анализ крови. При проведении исследования определяется резкое уменьшение количества гемоглобина и эритроцитов с одновременным повышением содержания ретикулоцитов свыше 1%. При морфологической оценке могут выявляться специфические клетки, указывающие на определенный вид гемолитической анемии: сфероциты, мишеневидные, серповидные эритроциты. В остром периоде и при аутоиммунных процессах наблюдается лейкоцитоз со сдвигом формулы влево.
- Биохимический анализ крови. Патогномоничный признак надпеченочной желтухи — повышение концентрации свободного билирубина. Исследование позволяет установить степень тяжести болезни по уровню общего билирубина: до 80 мкмоль/л — легкая, 80-150 мкмоль/л — средняя, свыше 150 мкмоль/л — тяжелая форма. О гемолитической природе заболевания свидетельствует повышение содержания ЛДГ-5, выделяющейся из разрушенных эритроцитов, и снижение гаптоглобина.
- УЗИ брюшной полости. При плейохолической желтухе во время ультразвукового исследования ОБП определяется значительное увеличение селезенки при обычно нормальных размерах печени и структуре печеночной паренхимы. Также сонографически удается выявить заболевания гепатобилиарной системы, которые могут сочетаться с гемолитической патологией: желчнокаменную болезнь, холецистит, фиброзные поражения печени, изменения печеночных сосудов.
Концентрация АЛТ, АСТ, щелочной фосфатазы обычно в пределах нормы. В общем анализе мочи обнаруживается высокое содержание стеркобилиногена и уробилина, билирубинурия отсутствует. В копрограмме отмечается повышенный уровень стеркобилина. Для комплексной оценки состояния печени при желтухе может выполняться КТ, МРТ, холангиопанкреатография. Дополнительно проводится исследование осмотической резистентности эритроцитов, которая повышается при талассемии и снижается при гемолитической сфероцитарной анемии. В тесте Кумбса могут выявляться антиэритроцитарные антитела.
Дифференциальную диагностику осуществляют с синдромом Жильбера, паренхиматозной и механической желтухой, а также с заболеваниями, которые могут служить причиной указанных видов гипербилирубинемий — гепатитами, лептоспирозом, желтушной формой инфекционного мононуклеоза, псевдотуберкулезом, иерсиниозом, амебиазом, желчнокаменной болезнью, опухолями печени и Фатерова соска. По направлению врача-гастроэнтеролога при наличии показаний пациента консультирует гематолог, абдоминальный хирург и другие специалисты.
Лечение гемолитической желтухи
Рекомендована комплексная терапия, позволяющая по возможности устранить причину гемолиза, воздействовать на патогенетические звенья, купировать угрожающие жизни симптомы. Лечение гемолитической формы надпеченочной желтухи обычно является консервативным и сочетается с диетотерапией, направленной на поддержание нормальной работы печени. Показано существенное ограничение или полное исключение жирных, жареных, острых блюд, продуктов, содержащих много каротина и грубой клетчатки. С учетом возможной причины гемолитической анемии и желтухи план лечения включает:
- Кортикостероиды. Назначение иммуносупрессорной гормональной терапии оправдано при диагностике аутоиммунных расстройств, провоцирующих развитие приобретенной гемолитической анемии. У некоторых пациентов с желтухой более эффективным оказывается прием цитостатических препаратов.
- Антибиотики. Используются при гемолизе, обусловленном действием бактериальных токсинов. Рекомендуются средства, не вступающие в конкурентное вытеснение билирубина из соединений с глюкуроновой кислотой. Препараты из групп амфениколов, цефалоспоринов, сульфаниламидов применяются с осторожностью.
- Инфузионная терапия. Проводится при гемолитических процессах токсического происхождения. Введение коллоидных и кристаллоидных растворов при необходимости дополняется форсированным диурезом, энтеросорбентами, антидотами для связывания отравляющих веществ, гемосорбцией, плазмаферезом, гемодиализом.
- Индукторы ферментов печени. Активируют микросомальную ферментную систему, которая связана с цитохромом P450. В результате повышения метаболизма гепатоцитов улучшается связывание билирубина, циркулирующего в крови. Стимуляция ферментов эффективна при наличии функционального резерва печени.
- Фототерапия. Направлена на снижение гипербилирубинемии. Используется при повышении уровня билирубина до субтоксических и токсических концентраций. Способствует переводу неконъюгированного пигмента в водорастворимую изомерную форму, которая экскретируется почками и печенью без образования альбуминовых комплексов.
- Обменное переливание крови. Обычно выполняется при иммунных гемолитических состояниях с критическим для нервной системы содержанием свободного билирубина. За одну процедуру может заменяться до 70% ОЦК, благодаря чему уменьшается билирубинемия, восполняется дефицит эритроцитов, купируется гипоксия.
- Удаление селезенки. Хирургическое лечение показано при тяжелом течении гемолитической корпускулярной желтухи у пациентов с наследственными эритроцитарными ферментопатиями и мембранопатиями. Спленэктомия позволяет исключить деструкцию эритроцитов в синусах органа и их утилизацию макрофагами.
Прогноз и профилактика
Поскольку гемолитический вариант надпеченочной желтухи зачастую проявляется на фоне наследственных анемий, которые трудно поддаются лечению, прогноз заболевания считается серьезным. Полное выздоровление наблюдается у пациентов без тяжелых интеркуррентных патологий при отсутствии необратимых нарушений функций печени. Специфическая профилактика гемолитической желтухи не разработана. Для предупреждения болезни необходимо проводить своевременную диагностику и комплексную терапию гемолитических анемий, тяжелых инфекционных заболеваний, соблюдать правила совместимости крови при гемотрансфузиях, избегать полипрагмазии и назначения потенциально гемотоксичных медикаментов.
Источник
Желтуха – патологическое состояние, характеризующееся желтой окраской кожи и слизистых оболочек, сопровождающееся повышенной концентрацией желчных пигментов в сыворотке крови и некоторых биологических жидкостях. Возникновение желтухи всегда связано с нарушением обмена билирубина — конечного продукта метаболизма гема (80-85% билирубина образуется при разрушении гемоглобина в ретикулоэндотелиальной системе). Далее неконъюгированный билирубин поступает в плазму и связывается альбумином. Процесс его конъюгации осуществляется в гепатоците: неконъюгированный липофильный билирубин под действием фермента уридин-дифосфатглюкуронилтрансферазы превращается в конъюгированную гидрофильную форму, что делает возможным переход его в желчь. В толстой кишке билирубин подвергается гидролизу и превращается в уробилиноген. Основное количество уробилиногена из кишечника выделяется с калом в виде стеркобилиногена, который на воздухе превращается в стеркобилин. Часть уролибиногена абсорбируется в тонкой кишке, минимально — в толстой, и попадает через портальный кропоток в печень. Оттуда меньшая часть его вновь экскретируется в желчь, а большая — через почки выводится с мочой.
Синдром желтухи обусловлен повышением содержания билирубина в крови более 34,2 мкмоль/л (в норме – 0,5 – 20,5 мкмоль/л). Основными причинами желтухи являются избыточное накопление билирубина в гепатоците; нарушение захвата билирубина и его транспорта в гепатоците, дефект связывания билирубина; дефект экскреции билирубина в желчь или обструкция основных желчных протоков, препятствующая его поступлению в тонкую кишку.
Выделяют 3 типа желтухи а) надпеченочную (гемолитическую), б) печеночную (паренхиматозную), в) подпеченочную (механическую).
При надпеченочной желтухе первично поражается эритропоэтическая система, имеют место повышенный распад эритроцитов, гиперпродукция билирубина и недостаточный захват его печенью. В норме печень способна метаболизировать и выделять в желчь билирубин в количестве, значительно ( в 3-4 раза) превышающем его физиологический уровень. Для гемолитической желтухи характерна лимонно-желтая окраска (flavinicterus) кожи и видимых слизистых. Прежде всего желтушность появляется на склерах, небе и нижней поверхности языка.
Не следует забывать о ложной желтухе, при которой не происходит окрашивания слизистых, а желтыми становятся преимущественно ладони и подошвы. Ложная желтуха наблюдается вследствие нарушения обмена каротина и отложения его в коже (при сахарном диабете, гипотиреозе). В ОАК — анемия различной степени выраженности, ретикулоцитоз. БАК: гипербилирубинемия преимущественно за счет неконъюгированной фракции, значения сывороточных трансаминаз и ЩФ нормальные. В моче резко увеличено содержание уробилина, билирубин не определяется. Наблюдается плейохромия (резкое окрашивание в темный цвет кала) за счет большого количества стеркобилина.
При печеночной (паренхиматозной) желтухе патологический процесс локализуется в гепатоцитах, имеет место изолированное или комбинированное нарушение захвата, конъюгации и экскреции билирубина из клеток печени. Основные причины печеночной желтухи: острые и хронические гепатиты, циррозы печени, гепатозы. Клинически паренхиматозная желтуха характеризуется оранжево-красной (rubinicterus) или шафраново-желтой окраской кожи. Печеночная желтуха обычно развивается быстро: окраска кожи, склер оранжевого оттенка; субъективно выражены слабость и недомогание, имеется печеночная недостаточность различной степени. В крови определяется повышение сывороточных трансаминаз, снижение альбумина и факторов свертывания крови.
Холестатическая желтуха обусловлена нарушением поступления нормальных количеств желчи в двенадцатиперстную кишку. Выделяют острый (например, индуцированный лекарствами) и хронический холестаз (например, обусловленный первичным билиарным циррозом). Блок транспорта желчи может находиться где-либо между гепатоцитом и ампулой фатерова соска, что позволяет подразделить холестаз на внутрипеченочный и внепеченочный. В основе внутрипеченочного холестаза может лежать нарушение секреции желчи гепатоцитом или повреждение внутрипеченочных желчных протоков. Заболевания, сопровождающиеся гепатоцеллюлярным холестазом:
— вирусный гепатит (типичное начало, наличие маркеров вирусов гепатитов А, В, С),
— алкогольный гепатит (алкогольный анамнез, большая болезненная печень, паукообразные телеангиэктазии),
— лекарственное поражение печени (анамнез, манифестация – через 6 недель после приема препарата), в том числе и вследствие приема половых гормонов.
Причинами холестаза могут стать тяжелые бактериальные инфекции, длительное парентеральное питание, болезнь Ходжкина. Встречается доброкачественный холестаз беременных.
К заболеваниям, сопровождающимся внепеченочным(собственно подпеченочная, механическая желтуха) холестазом относятся:
— камни общего желчного протока,
— карцинома поджелудочной железы и ампулы фатерова соска, холангиокарцинома,
— инфекционное поражение желчных протоков (цитомегаловирусом, микроспоридиями у больных с вирусом приобретенного иммунодефицита, инвазия аскаридами и т.д.),
— врожденные и приобретенные кисты желчных протоков.
Следует заметить, что ряд заболеваний может проявляться как внутри-, так и внепеченочным холестазом (первичный склерозирующий холангит, холангиокарцинома, оппортунистические инфекции при состоянии иммунодефицита, кистозное перерождение желчных протоков и т.д.)
Клиническая картина. Основные клинические симптомы как острого, так и хронического холестаза: кожный зуд (обычно интенсивный), желтуха, мальабсорбция пищевых жиров и жирорастворимых витаминов. При длительном холестазе развивается печеночная остеодистрофия, проявляющаяся болью в костях и частыми переломами, появляются ксантомы и ксантелазмы, плохая адаптация к темноте, мозжечковая атаксия и геморрагический синдром, снижаются сосудистое сопротивление и сердечный выброс, возможно развитие острой почечной недостаточности, плохое заживление кожных ран с повышенным риском развития сепсиса. Они могут существовать латентно и проявляться при стрессовых для больного ситуациях (дегидратация, кровопотеря, хирургические манипуляции и т.д.).
Дополнительные методы исследования. Лабораторные: в ОАК – анемия (кровопотеря, рак), лейкоцитоз (холангит); БАК — повышение в сыворотке крови уровней ЩФ, гамма-ГТ, желчных кислот, билирубина, общего холестерина и триглицеридов, липопротеинов низкой плотности. В анализе мочи — конъюгированный билирубин(билирубинурия), количество уробилиногена пропорционально количеству желчи, поступающей в двенадцатиперстную кишку. Используется ультрасонография, позволяющая выявить камни желчевыводящих путей, а также УЗИ. Если выполненные дополнительные методики не информативны, то следующий диагностический шаг определяется особенностями клиники заболевания: при внутрипеченочном холестазе выполняют биопсию печени, при поражении желчных протоков — ЭРХПГ или ЧЧХГ. Перспективный метод исследования билиарного дерева — магнитно-резонансная холангиография.
Принципы лечения. Препараты, используемые в лечении кожного зуда: холестирамин, рифампин, фенобарбитал, урсодеоксихолевая кислота. Плазмаферез применяют у детей с прогрессирующим холес_ тазом, при некурабельном холестазе. Профилактическая терапия: адекватное введение кальция и жирорастворимых витаминов (А, D, Е, К), ультрафиолетовое облучение. Специфическая терапия внутрипеченочного холестаза, как правило, применима к лечению первичного билиарного цирроза и первичного склерозирующего холангита. Используются иммуносупрессоры (азатиоприн, циклоспорин А, метатрексат) и антифибротические агенты (колхицин). Урсодеоксихолевая кислота оказывает положительное влияние на все маркеры и продолжительность жизни больных. Лечение внепеченочного холестаза наиболее успешно при известной этиологии заболевания. В зависимости от причины оно заключается в удалении камня, резекции опухоли, дегельминтизации и т. д. При невозможности радикального лечения решают вопрос о восстановлении дренажа желчи.
Источник
