Гемолітико уремічний синдром у дітей
Гемолитико-уремический синдром — острое патологическое состояние, характеризующееся одновременным развитием микроангиопатической гемолитической анемии, тромбоцитопении и азотемии. Гемолитико-уремический синдром может проявляться кровавой диареей, абдоминальными болями, бледностью и иктеричностью кожи и склер, пастозностью лица, петехиями на коже, анурией, поражением ЦНС, печени, поджелудочной железы и сердца. Диагноз гемолитико-уремического синдрома основан на характерных клинических признаках, результатах общего и биохимического анализа крови и мочи, коагулограммы, бакпосева кала. Лечение гемолитико-уремического синдрома включает патогенетическую, симптоматическую и заместительную терапию.
Общие сведения
Гемолитико-уремический синдром (болезнь Гассера) – тяжелое полиэтиологическое расстройство, проявляющееся сочетанием неиммунной гемолитической анемии, тромбоцитопении и острой почечной недостаточности. Гемолитико-уремический синдром наблюдается преимущественно у детей грудного и младшего возраста (с 6 мес. до 4 лет), но также встречается у детей старшего возраста и редко у взрослых. Ежегодно в расчете на 100 тыс. детского населения регистрируются 2-3 случая гемолитико-уремического синдрома у детей до 5 лет и 1 случай у детей до 18 лет. Поскольку гемолитико-уремический синдром — одна из частых причин острой почечной недостаточности у детей, то от своевременности его диагностики и лечения зависит исход заболевания.

Гемолитико-уремический синдром
Классификация гемолитико-уремического синдрома
В зависимости от этиологии и клинических особенностей разделяют гемолитико-уремический синдром диареяассоциированный — Д+ (типичный) и не ассоциированный с диареей — Д- (спорадический или атипичный). Д+ гемолитико-уремический синдром чаще встречается у детей раннего и младшего возраста, является эндемическим (распространен в Поволжье, Московском регионе); недиарейный – более свойственен детям старшего возраста и взрослым.
По тяжести течения выделяют легкую и тяжелую формы гемолитико-уремического синдрома. Легкая форма гемолитико-уремического синдрома подразделяется на тип А (анемия, тромбоцитопения и азотемия) и тип Б (триада симптомов в сочетании с судорожным синдромом или артериальной гипертензией); тяжелая – на тип А (триада симптомов в сочетании с анурией длительностью более суток) и тип Б (триада симптомов в сочетании с анурией, артериальной гипертензией и судорожным синдромом).
Причины гемолитико-уремического синдрома
У детей частыми причинами гемолитико-уремического синдрома являются острая кишечная инфекция (90%) и инфекции верхних дыхательных путей (10 %).
Основное значение в развитии Д+ гемолитико-уремического синдрома имеет энтерогеморрагическая Е. coli, продуцирующая специфический шига-подобный веротоксин, способный избирательно повреждать эндотелиальные клетки сосудов почек и головного мозга. Наибольшее сродство веротоксина с эндотелием капилляров почек наблюдается у детей первых 3 лет жизни. Веротоксин вызывает эндотелиальный апоптоз и лейкоцитозависимое воспаление, а также запускает цепь патологических реакций, приводящих к гемолизу эритроцитов, агрегации и деструкции тромбоцитов, локальной активации процесса коагуляции и внутрисосудистого отложения фибрина, развитию ДВС-синдрома. Такими же свойствами обладает шигатоксин S. dysenteriae I типа. Развивающиеся микроциркуляторные нарушения (микроангиопатическая гемолитическая анемия, тромбоцитопения и микротромбозы) приводят к ишемическим изменениям в органах мишенях. При гемолитико-уремическом синдроме на фоне ОКИ наиболее часто поражаются капилляры клубочков почек, что может приводить к снижению скорости гломерулярной фильтрации, ишемии или некрозу клубочков, вторичной дисфункции или некрозу почечных канальцев, при массивном поражении – к ОПН.
Заражение энтерогеморрагической Е. coli может произойти при контакте с животными (кошками, крупным рогатым скотом) или инфицированным человеком; употреблении недостаточно термически обработанных мясных изделий, непастеризованных молочных продуктов, фруктовых соков, загрязненной воды. Для гемолитико-уремического синдрома характерна сезонность: на фоне ОКИ — преимущественно теплое время года (июнь-сентябрь), на фоне вирусных инфекций — зимне-весенний период.
Д- гемолитико-уремический синдром может быть постинфекционным, лекарственным, поствакцинальным, наследственным, связанным с системными заболеваниями соединительной ткани, идиопатическим. В 40% случаев развитие Д- гемолитико-уремического синдрома обусловлено респираторной инфекцией, возбудителем которой является S. pneumoniae, разрушающий мембраны эритроцитов, тромбоцитов и эндотелиоцитов с помощью фермента нейраминидазы. Вирусы ветряной оспы, ВИЧ, гриппа, Эпштейна-Барра, Коксаки также могут быть причиной гемолитико-уремического синдрома.
Установлена связь между развитием гемолитико-уремического синдрома у взрослых и употреблением некоторых медикаментов (циклоспорина А, митомицина С, эстроген — содержащих контрацептивов, противоопухолевых препаратов), трансплантацией костного мозга, злокачественными новообразованиями, системной красной волчанкой и антифосфолипидным синдромом, беременностью. Выявлены семейные случаи гемолитико-уремического синдрома с аутосомным типом наследования обусловленные дефектом системы комплемента, нарушением обмена простациклина, недостаточностью антитромботических факторов и др.
В основе гемолитико-уремического синдрома может лежать активация тромбоцитов иммунными комплексами (например, комплексом антиген – антитело после прививок живыми вакцинами против полиомиелита, против ветряной оспы, против кори, АКДС).
Симптомы гемолитико-уремического синдрома
В клинической картине гемолитико-уремического синдрома различают продромальный период, разгар заболевания и восстановительный период. Продолжительность продромального периода составляет от 2 до 7 суток. Для него характерно появление признаков поражения ЖКТ или дыхательных путей.
Гемолитико-уремический синдром на фоне ОКИ, вызванной энтеропатогенной Е. coli, имеет ярко выраженную симптоматику. Развиваются симптомы гастроэнтерита или колита (часто кровавая диарея), тошнота, рвота, абдоминальные боли, лихорадка. Постепенно общее состояния ребенка ухудшается, повышенная возбудимость сменяется вялостью.
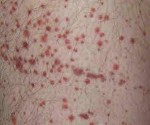
В период разгара гемолитико-уремического синдрома превалируют проявления гемолитической анемии, тромбоцитопении и ОПН: бледность и иктеричность кожного покрова, склер и слизистых оболочек; пастозность век, голеней; кожный геморрагический синдром в виде петехий или экхимозов, иногда — носовые кровотечения, в тяжелых случаях — снижение диуреза (олигурия или анурия). Тяжесть и продолжительность дизурии зависит от степени и глубины повреждения почек.
Гемолитико-уремический синдром может проявляться полиорганной патологией: поражением ЦНС, печени, поджелудочной железы, сердца, артериальной гипертензией. В 50% случаев гемолитико-уремического синдрома наблюдаются неврологические нарушения: подергивания мышц, гиперрефлексия, децеребрационная ригидность, гемипарезы, судороги, ступор, кома (особенно выраженные у детей первых лет жизни). Выявляются гепатоспленомегалия, кардиомиопатия, тахикардия, аритмия.
В самых тяжелых случаях возможно легочное кровотечение, развитие отека легких, синдрома «ригидного легкого», сердечно-легочной недостаточности, отека головного мозга. Поражение ЖКТ может проявляться эзофагитом, энтероколитом, гепатитом, панкреатитом, а также некрозом, перфорацией, инвагинацией кишечника.
Продолжительность гемолитико-уремического синдрома обычно составляет 1-2 недели, затем наступает стабилизация и в 70% случаев — постепенное восстановление нарушенных функций: улучшение выделения мочи, повышение уровня тромбоцитов, нормализация уровня гемоглобина. При тяжелом течении наступает либо летальный исход вследствие экстраренальных поражений, либо формирование ХПН.
Диагностика гемолитико-уремического синдрома
Диагноз гемолитико-уремического синдрома основан на выявлении характерных клинических признаков, осложняющих течение ОКИ или ОРВИ: гемолитической анемии, тромбоцитопении, ДВС-синдрома, азотемии.
При гемолитико-уремическом синдроме в крови обнаруживаются анемия, анизоцитоз и полихроматофилия эритроцитов (наличие фрагментированных форм), присутствие свободного гемоглобина, снижение количества тромбоцитов, лейкоцитоз, умеренная непрямая гипербилирубинемия, возрастание уровня мочевины и креатинина, гипонатриемия, гиперкалиемия, ацидоз (в олигоанурической стадии ОПН), гипоальбуминемия.
Моча приобретает коричневато-ржавый цвет, в ней могут появиться фибриновые комки, отмечается гематурия, протеинурия, гемоглобинурия. У детей с ОКИ выполняют бактериологическое исследование кала на выявление штаммов энтеропатогенной Е. coli. При тяжелых неврологических нарушениях возможно проведение КТ головного мозга и люмбальной пункции для исключения кровотечения и менингита.
Дифференциальная диагностика гемолитико-уремического синдрома проводится с неотложными хирургическими состояниями (аппендицитом, кишечной непроходимостью, окклюзией мезентериальных сосудов, перфорацией кишечника, дивертикулом подвздошной кишки), ишемическим колитом, септицемией с ДВС-синдромом, вирусным или бактериальным гастроэнтеритом, тяжелой степенью дегидратации при кишечных токсикозах, тромботической тромбоцитопенией.
Лечение гемолитико-уремического синдрома
Лечение гемолитико-уремического синдрома определяется периодом развития заболевания и тяжестью поражения почечной ткани. Чем раньше ребенок с гемолитико-уремическим синдромом поступает в стационар, тем выше вероятность его успешного и полного излечения. Патогенетическая терапия включает нормализацию агрегатного состояния крови с использованием антиагрегантов, гепаринотерапии; улучшение микроциркуляции (трентал, эуфиллин); коррекцию антиоксидантного статуса (витамины А и Е).
При бактериальной этиологии гемолитико-уремического синдрома назначаются антибиотики широкого спектра действия; при инфекции, вызванной энтеропатогенной Е. coli, прием антибиотиков и препаратов, замедляющих моторику кишечника, не рекомендуется. При олигоанурии показана коррекция водно-электролитных расстройств, подавление реакций метаболического распада и инфекционного процесса. Для коррекции тяжелой анемии используется инфузия эритроцитарной массы.
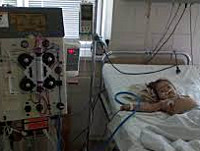
В половине случаев типичного гемолитико-уремического синдрома необходимо раннее проведение заместительной терапии: обменного плазмафереза, перитонеального диализа или гемодиализа. Гемодиализ проводится ежедневно в течение всего олигоуремического периода. В случае развития терминальной стадии ХПН показана трансплантация почки.
Прогноз гемолитико-уремического синдрома
Гемолитико-уремический синдром имеет серьезный прогноз, летальность у маленьких детей во время острой фазы заболевания составляет 3-5%, у 12% развивается терминальная ХПН, у 25% происходит снижение клубочковой фильтрации. Плохой прогноз имеют атипичные наследственные, аутоиммунные и связанные с беременностью формы гемолитико-уремического синдрома.
Классическая форма гемолитико-уремического синдрома у детей раннего возраста с преимущественным поражением почечных клубочков протекает более благоприятно. В случае Д+ гемолитико-уремического синдрома наблюдается лучший исход по сравнению с недиарейным синдромом, сопровождающимся частыми рецидивами и высокой летальностью.
Источник
Гемолітико-уремічний синдром (ГУС) вперше описаний як самостійне захворювання Gasser і співавт. в 1955р., характеризується поєднанням мікроангіопатичної гемолітичної анемії, тромбоцитопенії і гострої ниркової недостатності, у 45-60% випадках закінчується летально.
Біля 70% ГУС описано у дітей першого року життя, починаючи з місячного віку, решта – у дітей старших 4-5 років і поодинокі випадки у дорослих.
Важкість ГУС обумовлена ступенем анемії і ступенем порушення ниркових функцій; прогноз тим серйозніший, чим триваліший період анурії.
ЕТІОЛОГІЯ ТА ЕПІДЕМІОЛОГІЯ
В залежності від причини розвитку ГУС виділяють його різновиди:
1. ГУС як наслідок синдрому ДВС на фоні інфекційного впливу (гострого респіраторного вірусного захворювання, кишкової інфекції, обумовленої Е.Соli, S.Dysenteriae).
Даний варіант зустрічається у дітей раннього віку; він домінує в клінічній картині і не завжди вдається виділити основне захворювання, перебіг якого він ускладнює. При своєчасному і адекватному лікуванні наслідки, як правило, сприятливі, перехід в ХПН вкрай рідко. Ці особливості і домінування клініки ГУС дозволяють його виділяти в окрему нозологічну форму – ГУС як захворювання дітей раннього віку переважно інфекційного генезу.
2. ГУС як стан, ускладнюючий перебіг основного захворювання: системного захворювання сполучної тканини, гломерулонефриту, несприятливого перебігу вагітності і пологів, пов’язаний з прийомом гормональних контрацептивів, обширними оперативними втручаннями.
Даний варіант ГУС обумовлений первинним пошкодженням ендотелію імунними комплексами. Зустрічається у дітей дошкільного і шкільного віку і його симптоматика переплітається з симптоматикою основного захворювання. Цей варіант ГУС необхідно розглядати як синдром, а не як окреме захворювання. Прогноз залежить від наслідку основного захворювання.
3. Сімейні форми ГУС з аутосомно-рецесивним або домінантним характером успадкування.
ПАТОГЕНЕЗ
Різноманітність факторів, викликаючих розвиток ГУС з однотипними клінічними проявами, свідчать про однаковість механізму їх дії. Показано, що основною властивістю агенту, який викликав ГУС, є його здатність пошкоджувати ендотеліальні клітини (ЕК). Спеціальні ультраструктурні дослідження виявляють у хворих ГУС набряк ЕК, відшарування їх від базальної мембрани і зменшення просвіту капілярів. Безпосередню пошкоджуючи дію на ЕК здійснюють мікроби, бактеріальні токсини, віруси, комплекси антиген-антитіло. Пошкодження ЕК на фоні кишечної інфекції обумовлено дією веротоксину Е.Соli і шигатоксину S.Dysenteriae, які є як цитотоксинами, так і нейротоксинами. В останній час особлива роль відводиться Е.Соli О157:Н7, що має різні веротоксини. В пошкодженні ЕК примають участь протеолітичні ферменти і вільні метаболіти окислення, які виділяються з поліморфно-ядерних лейкоцитов (ПМЯЛ). Підсилюють патологічний процес в ЕК і медіатори запалення – інтерлейкін-1 (ІЛ-1) і фактор некрозу пухлин (ФНП), які продукуються ПМЯЛ під впливом бактерій і ендотоксинів, що виділяються з них. ПМЯЛ активуються при ГУС інтерлейкіном-8. Ще одним механізмом пошкодження ЕК є активація системи комплементу.
Виділяють 2 пускових моменти, передуючих розвитку ГУС. При діарейних формах ГУС спостерігається активація факторів згортання крові і розвиток дисемінованого внутрішньосудинного згортання крові (ДВС), що обумовлює характерну клініко-морфологічну картину захворювання. При варіантах ГУС, не пов’язаних з кишечними інфекціями, частіше всього виявляють внутрішньосудинну активацію тромбоцитів, нерідко без будь-яких ознак ДВС. Однак, в теперішній час доказано, що головним пусковим моментом розвитку ГУС є пошкодження ЕК. Подальше переважне залучення або коагуляційної, або тромбоцитарної ланки гемостазу обумовлене ступенем і якісними порушеннями судинного ендотелію. Накопичення вазоактивних субстанцій, які вивільняються з активованих тромбоцитів і пошкоджених ЕК, розбухання самих ЕК і накопичення агрегатів тромбоцитів сприяють звуженню просвіту капілярів і артеріол нирок. Це веде до зменшення фільтруючої поверхні, в результаті чого знижається швидкість клубочкової фільтрації і розвивається гостра ниркова недостатність (ГНН). Розвиток гемолітичної анемії при ГУС пояснюється, з одного боку, механічним пошкодженям еритроцитів при проходженні через тромбовані судини мікроциркуляції, іншою причиною гемолізу еритроцитів є виражені електролітні порушення в крові. При цьому еритроцити набувають вигляд «скорлупок» або «капюшонів».
ГУС у дітей раннього віку
Ускладнює перебіг інфекційного процесу, який викликається різноманітними вірусними і бактеріальними агентами; описаний як ускладнення щеплень проти віспи, дифтерії, кору, правця і поліомієліту.
КЛІНІКА
Виділяють 3 періоди: продромальний, період розпалу і відновний період.
Продромальний період починається з симптомів ураження ШКТ або верхніх дихальних шляхів. До них приєднуються неврологічні розлади різного ступеня, недостатність периферійного кровотоку і обмінні порушення. Відмічається блідість шкіри і слизових, ін’єкція склер, в ділянці носа, повік, губ з’являється пастозність. В кінці продромального періоду, який триває від двох до семи днів, виникає олігоанурія.
Період розпалу характеризується трьома ведучими синдромами: гемолітичною анемією, дисемінованим внутрішньосудинним згортанням з тромбоцитопенією, ГНН.
Шкіра і слизові стають блідо-іктеричними. З’являється геморагічний синдром: носові кровотечі, петехіальний висип і екхімози на шкірі.
Для олігоануричної стадії ГНН при даному синдромі характерна відсутність набряків, так як має місце значна втрата рідини зі стулом і шляхом перспірації.
Неврологічні порушення різноманітні і виявляються у половини дітей. Ранніми клінічними ознаками ураження ЦНС є зміна відношення до оточуючих, неадекватні емоційні реакції, гіперзбудливість, неспокій, які через декілька годин, рідше днів, змінюються прогресуючою в’ялістю, можливий розвиток коми. М’язові посмикування, міоклонічні судоми і гіперрефлексія вказують на необхідність екстренного використання діалізу до появи більш серйозних ознак ураження ЦНС при ГУС. Менінгеальні симптоми відсутні, у частини хворих відмічається ригідність потиличних м’язів і позитивний симптом Керніга. Тиск спиномозкової рідини може бути підвищеним, вміст білку – дещо збільшений, але відсутність плеоцитозу і нормальний вміст глюкози в лікворі допомагають диференціювати ГУС від менінгіту. Порушення функції ЦНС можуть бути вторинними по відношенню до уремічної інтоксикації; у частини хворих вони обумовлені розсіяним капілярним тромбозом судин мозку або викликані вірусом, однаково тропним як до нервової, так і до ниркової тканини.
Зміни з боку ССС проявляються тахікардією, приглушеністю тонів серця, систолічним шумом, можливі екстрасистоли. Ступінь ураження міокарду відповідає вираженості гіперкаліємії. Артеріальний тиск, знижений першому періоді, за 2-3 доби клінічних проявів підвищується. Стійка артеріальна гіпертензія прогностично є несприятливою ознакою і вказує на важкий незворотній некроз кори нирок. Артеріальна гіпертензія і гіперкаліємія, як правило, призводять до серцевої недостатності. При ранньому використанні діалізу перикардит зустрічається рідко.
Відповідно важкості метаболічних розладів і ацидозу з’являється задишка. Над легенями вислуховується жорстке дихання, рідше – мілкопухирцеві хрипи. Якщо початок синдрому перебігав на фоні ГРВІ, то зазвичай діагностують пневмонію. Нерідким ускладненням гіпергідратації є набряк легень з рентгенологічною картиною затемнення прикореневої зони у вигляді силуету метелика з вільною від затемнення периферійною зоною.
Олігоанурія частково компенсується діяльністю інших органів і систем, в першу чергу підсиленням функції залозистого апарату слизової оболонки ШКТ і потовими залозами. Разом зі шлунковим і кишковим соками в просвіт кишечника у дітей виділяється 1,5-2г сечовини за добу. Підвищення накопичення продуктів азотистого метаболізму і електролітні розлади підсилюють симптоми гастроентериту. Може розвиватися парез кишечника. Однак, це ускладнення частіше зустрічається в поліуричню фазу і пов’язано з гіпокаліємією. У більшості хворих визначається гепатомегалія, рідше – одночасним збільшенням селезінки.
При відповідній патогенетичній терапії олігоанурична стадія переходить в поліуричну, яка не менше небезпечна для хворого, так як організм дитини катастрофічно втрачає воду і електроліти.
Важкість і тривалість цієї фази залежать від глибини ураження нирок і темпу регенерації клітин канальцевого епітелію. Тривалість поліуричної фази 3-4 тижнів. Вже в кінці 1-го тижня поліуричної стадії зникає гіперазотемія і відновлюється водно-електролітний баланс.
ДІАГНОСТИКА
Дані клінічного аналізу крові залежать від періоду захворювання і компенсаторних можливостей організму. В періоді розпалу спостерігається нормохромна гіпорегенераторна анемія різного ступеня важкості, морфологічно відмічається виражений анізоцитоз еритроцитів (мікро- і макроцитоз), еритроцити набувають зміненої фрагментованої форми у вигляді паличок, трикутників, дисків яйцевої скорлупи з фестончатими краями (фрагментоцитоз). Одним з найважливіших ознак є тромбоцитепенія, ступінь вираженості якої співпадає з гостротою гемолітичної кризи. Відмічається лейкоцитоз зі здвигом вліво аж до метамієлоцитів, промієлоцитів, бластних клітин. В ряді спостережень описана лейкопенія. Інколи спостерігається еозинофілія (до 8-25 %).
Гемолітичний характер анемії підтверджується підвищенням загального білірубіну сироватки крові (за рахунок непрямого білірубіну), зниженням вмісту гаптоглобіну, значним підвищенням рівня вільного Hb в плазмі, гемоглобінурією.
Відповідно важкості ниркової недостатності виявляють високий вміст залишкового азота, сечовини і креатиніну крові. Швидкість приросту рівня сечовини крові залежить від інтенсивності катаболічних процесів. Частіше добовий приріст сечовини коливається в межах 4,89-9,99 ммоль/л, а креатиніну 0,088-0,132 ммоль/л. Приріст сечовини більше 6,6 ммоль/л є показом до екстракорпоральної детоксикації.
Нерідко спостерігається гіпоальбумінемія; гіпоальбумінемія нижче 25 г/л є несприятливим прогностичним фактором у дітей раннього віку з ГУС на фоні кишечної інфекції.
Порушення водно-електролітного обміну проявляються підвищенням в крові концентрації внутрішньоклітинних електролітів (калій, магній, фосфати) і зниженням концентрації позаклітинних електролітів (натрію і хлору), що зазвичай відповідає важкості дегідратації в результаті значного блювання і проносу.
Гемокоагуляційні зміни залежать від фази ДВС-синдрому. Гіперкоагуляція супроводжується вкороченням часу згортання венозної крові, часу рекальцифікації, збільшенням ступеня тромботесту, нормальним або дещо збільшеним рівнем факторів протромбінового комплексу. В крові і сечі визначаються продукти деградації фібрину; антикоагулянтна і фібринолітична активність крові компенсаторно збільшуються.
В фазу гіпокоагуляції, яка зазвичай спостерігається в термінальний період захворювання, внаслідок витрати факторів згортання відмічається подовження часу згортання, часу рекальцифікації, зменшення ступеня тромботесту, зниження факторів, які приймають участь у формуванні активного кров’яного тромбопластину, факторів протромбінового комплексу і рівня фібриногену. Зазвичай ці зміни супроводжуються значними крововиливами на месці ін’єкції і важкими кровотечами з респіраторного або шлунково-кишкового тракту.
В аналізі сечі виявляють протеїнурію, макро- або мікрогематурію. При гемолітичній анемії сеча набуває кольору темного пива за рахунок Hb. Дуже характерним для ГУС є виявлення в сечі фібринових комків. Рихлий слизистий комок величиною від кукурудзяного зерняти до лісного горіха білого або злегка рожевого кольору, плаваючий в сечі, має велике діагностичне значення, оскільки вказує на процесс внутрішньосудинного згортання з відкладанням фібрину на ендотелії капілярних петель клубочків.
Патологоанатомічні дослідження хворих, загинувши від ГУС, виявляють різний ступінь ураження нирок від картини гострого мікротромботичного гломерулонефриту до двобічного некроза кори нирок. Поряд зі змінами в нирках виявляється картина дисемінованого тромбозу судин (в основному мілкого калібру) багатьох внутрішніх органів, що супроводжується геморагічними або ішемічними інфарктами. Важкість ураження одних і тих самих органів варіює у різних хворих при ідентичності клінічної картини.
ЛІКУВАННЯ
Терапія ГУС залежить від періоду захворювання і важкості ураження нирок.
I. Лікування в період анурії включає методи позаниркової детоксикації, замісну (антианемічну) і симптоматичну терапію.
При ГУС необхідно раннє використання гемодіалізу незалежно від ступеня уремічної інтоксикації. Гемодіаліз з загальною гепаринізацією і переливанням свіжогепаринизованої крові дозволяє перервати дисеміноване внутрішньосудинне згортання і гемоліз, одночасно нормалізуючи водно-електролітний обмін. В цих випадках показаний щоденний гемодіаліз протягом усього періоду олігоанурії. При неможливості проведення гемодіалізу рекомендують замінні переливання крові, багаточисельні промивання шлунку і кишечника. Замінне переливання крові необхідно проводити максимально рано. Оскільки кров дітей з ГУС містить змінені еритроцити, які можуть аглютинуватися антитілами, які містяться в плазмі, що переливається, доцільно починати замінні переливання крові з введення відмитих еритроцитів, розбавлених у вільному від антитіл розчині альбуміну, і лише потім переходити на введення цільної крові. При відсутності відмитих еритроцитів замінні переливання крові можна проводити, використовуючи свіжогепаринизовану цільну кров. Під час гемолізу при зниженні вмісту НЬ нижче 65-70г/л показана трансфузійна терапія свіжогепаринизованою кров’ю (3-5мл/кг), незалежно від трансфузій. Необхідно враховувати, що в кровв, яка зберігається більше 7-10 дней, накопичується значна кількість калію з еритроцитів. При низькому рівні антитромбіну III, навіть на фоні нормального або збільшеного вмісту вільного гепарину, першочергове значення має замісна терапія компонентами крові, які містять антитромбін III. Найбільша кількість зберігається в свіжозамороженій, менше в нативній (консервованій) плазмі. Доза препарату 5-8мл/кг (на інфузію).
При нормальному рівні антитромбіну III або після його корекції починають гепаринотерапію, необхідно підтримувати постійний рівень гепаринізації безперервною інфузією гепарину 15 ОД/(кг×год). Ефект антикоагулянтної терапії оцінюють за часом згортання крові за Лі-Уайтом кожні 6 годин. Якщо час згортання не подовжується, то дозу гепарину необхідно збільшити до 30-40 ОД/(кг×год). Якщо ж час згортання подовжується більше 20 хвилин, то дозу гепарину зменшують до 5-10 ОД/(кг×год). Після підбору індивідуальної дози гепарину гепаринотерапію продовжують в цьому ж режимі. По мірі покращення стану хворого толерантність до гепарину може змінюватися, тому необхідно продовжувати щоденно регулярний контроль. Відміна гепарину проводиться з поступовим зменшенням дози протягом 1-2 доби для виключення розвитку гіперкоагуляції і «рикошетного ефекту».
В останні роки, поряд з антикоагулянтною терапією, використовують антиагреганти – ацетилсаліцилову кислоту, дипіридамол (курантил). Зазвичай їх призначають одночасно в з’вязку з їх різними механізмами дії.
Кортикостероїдна терапія більшістю авторів не рекомендується, так як вона підсилює гіперкоагуляцію і блокує «очисну» функцію ретикулоендотеліальної системи подібно першої ін’єкції ендотоксину в феномені Санареллі-Шварцмана.
При ГУС на фоні інфекційного захворювання хворим призначають антибіотики, які не мають нефрогепатотоксичної дії. Краще використовувати препарати пеніцилінового ряду.
II. Лікування в поліуричну фазу.
Необхідно коригувати втрати води і електролітів, в першу чергу, іонів калію і натрію, призначення яких повинне в 2 рази перевищувати їх екскрецію.
Показана антиоксидантна терапія вітаміном Е.
ПРОГНОЗ
При тривалості олігоануричного періоду більше 4 тижнів прогноз для одужання сумнівний. Прогностично несприятливими клінічними і лабораторними ознаками є стійка неврологічна симптоматика і відсутність позитивної реакції на перші 2-3 сеанси гемодіалізу. В попередні роки практично усі діти раннього віку з ГУС гинули, однак з використанням гемодіалізу летальність знизилась до 20%.
Дата добавления: 2015-11-05; просмотров: 677 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org — Контакты — Последнее добавление
Источник
