Гемолитический синдром его причины клинические проявления
Гемолитический уремический синдром (ГУС) — это состояние, нарушающее работу эритроцитов и почек. ГУС развивается вследствие инфицирования пищеварительной системы и выделения токсинов, разрушающих эритроциты. Поврежденные клетки впоследствии блокируют фильтрующую систему почек и могут привести к почечной недостаточности.
Что такое гемолитический уремический синдром?
Гемолитический уремический синдром (ГУС) — это состояние, нарушающее работу эритроцитов и почек. ГУС развивается вследствие инфицирования пищеварительной системы и выделения токсинов, разрушающих эритроциты. Поврежденные клетки впоследствии блокируют фильтрующую систему почек и могут привести к почечной недостаточности.
Для диагностирования гемолитического уремического синдрома инфекция должна вызвать 3 нарушения:
- гемолитическую анемию (недостаток эритроцитов)
- тромбоцитопению (недостаток тромбоцитов)
- почечную недостаточность.
Большинство случаев ГУС происходят вследствие инфицирования бактерией E. coli (кишечная палочка). Это одна из наиболее распространенных бактерий, в норме обитающих в пищеварительной системе человека. Однако определенные ее штаммы выделяют токсины, которые уничтожают эритроциты и наносят ущерб почкам.
Заразиться ГУС, в принципе, может любой человек, но чаще всего он встречается у детей и пожилых людей. Во многих случаях инфицирование кишечной палочкой не приводит к развитию гемолитического уремического синдрома.
Симптомы
Первыми симптомами гемолитического уремического синдрома являются рвота и диарея, в некоторых случаях кровавая. Примерно на 5-10 день после начала диареи у ребенка могут появиться симптомы анемии. Анемия развивается из-за недостатка эритроцитов, способных донести кислород до клеток. Ее симптомы включают:
- кровавую диарею
- слабость и апатичность
- раздражительность
- повышенную температуру.
Позже могут проявиться и другие симптомы, а именно:
- бледность кожи
- беспричинное возникновение синяков и кровотечений
- отек лица, рук, ног или другой части тела
- редкое мочеиспускание
- отсутствие мочеиспускания
- судороги (встречается редко).
Если у ребенка наблюдается кровавая диарея на фоне редкого мочеиспускания, необъяснимых гематом, необычного кровотечения или сильной усталости, немедленно вызывайте скорую помощь.
Причины и факторы риска
В большинстве случаев ГУС развивается вследствие инфицирования кишечной палочкой. Произойти это может при:
- Употреблении полусырого говяжьего фарша (к примеру, если котлета для гамбургера была розоватой внутри).
- Употреблении загрязненной воды.
- Употреблении непастеризованного (сырого) молока.
- Употреблении немытых или загрязненных сырых овощей и фруктов.
- Работе с крупным рогатым скотом.
Даже у здоровых представителей мясного и молочного скота могут переносить кишечную палочку в пищеварительной системе. При забивании животных и перекручивании мяса в фарш бактерия может легко попасть в продукт. Как правило, термическая обработка (приготовление) убивает опасные микроорганизмы.
Самым распространенным способом инфицирования является употребление в пищу полусырого фарша. Случиться это может из-за недостаточно высокой температуры или недостаточного времени приготовления. Когда вы употребляете полусырое мясо, бактерии попадают в желудок и кишечник.
Пруды и озера также могут быть загрязнены кишечной палочкой. Если вы контактировали с такой водой, возможно инфицирование. Иногда загрязненную воду используют для орошения посевов, тем самым повышая риск заражения овощами и фруктами.
Также бактерии могут передаваться при прямом контакте от одного человека к другому в домах престарелых и детских садах. При инфицировании тщательно мойте руки с мылом после посещения туалета. В противном случае вы можете заразить других людей при контакте с различными объектами, особенно с пищей.
К менее распространенным причинам ГУС относятся прием определенных препаратов, некоторые инфекции и беременность.
Диагностика
Врач проведет осмотр и назначит сдачу анализов, в частности, крови и мочи. Эти анализы покажут наличие признаков анемии и почечной недостаточности. К более сложным процедурам относятся анализ кала и почечная биопсия.
Профилактика
Если вы или ваш ребенок инфицированы кишечной палочкой, вы уже ничего не можете сделать для предотвращения развития вашего состояния в ГУС. Поэтому ключевым аспектом профилактики является избегание инфекции. Для снижения риска:
- Тщательно мойте руки с мылом перед началом приготовления пищи.
- Готовьте мясной фарш до того момента, пока в нем не останется розовых вкраплений.
- Не пробуйте фарш в процессе приготовления.
- Не кладите готовые котлеты на поверхность, где до этого лежал сырой фарш.
- Температура приготовления мясного фарша должна составлять не менее 70°С. Для удобства применяйте мясной термометр.
- В ресторанах заказывайте только тщательно прожаренные котлеты и стейки, в которых нет розовых вкраплений.
- Размораживайте мясо в холодильнике или микроволновой печи. Не кладите мясо для разморозки на столешницу при комнатной температуре.
- Храните сырое мясо и дичь отдельно от других продуктов. Для мытья разделочных досок и тарелок, контактировавших с сырым мясом и дичью, используйте горячую воду и мыло.
- Тщательно мойте чистой водой все фрукты и овощи перед употреблением.
- Пейте только очищенную воду.
- Не пейте сырое молоко.
- Либо замораживайте остатки пищи сразу же, либо выбрасывайте их.
- При диарее необходимо часто мыть руки горячей водой с мылом на протяжении как минимум 30 секунд.
- Люди, работающие в детских садах и домах престарелых, также должны регулярно мыть руки.
- Откажитесь от купания в грязных озерах и реках. Не купайтесь при диарее.
- Тщательно мойте руки после контакта с сельскохозяйственными животными.
В группу повышенного риска входят дети до 5 лет и пожилые люди старше 75 лет.
Лечение
У большинства людей инфицирование кишечной палочкой не разовьется в гемолитический уремический синдром. Если это все же произошло, вам необходима госпитализация. Врач проверит функцию почек и убедиться в отсутствии обезвоживания.
Вот лишь некоторые методы лечения для детей и взрослых людей:
- Переливание эритроцитов для обращения симптомов.
- Переливание тромбоцитов для нормализации свертывания.
- Диализ при почечной недостаточности. В рамках этой процедуры специальное устройство выводит шлаки из крови. В то же время, диализ показан лишь при очень тяжелых формах гемолитического уремического синдрома, и обычно он требуется лишь временно. Однако при существенном и необратимом повреждении почек проведение этой процедуры может растянуться на длительное время.
Последствия
Большинству людей с диагностированным гемолитическим уремическим синдромом удается в результате полностью восстановиться от болезни. В то же время, это довольно тяжелая инфекция. Если почкам был нанесен существенный ущерб, вам или вашему ребенку могут потребоваться регулярные переливания или диализ. Без должного лечения ГУС может привести к смерти. Коэффициент смертности вследствие этой болезни среди детей ниже, чем среди взрослых людей.
Вопросы, которые следует задать врачу
- Каким образом я заразился кишечной палочкой?
- Нужно ли мне принимать препараты?
- Нужен ли мне диализ?
- Нужно ли проверить остальных членов семьи на предмет возможного инфицирования?
- Может ли заболевание нанести необратимый ущерб почкам?
- Какие изменения в рационе мне необходимо внести?
- Я работаю в детском саду. Нужно ли сообщить руководству о том, что я инфицирован кишечной палочкой?
- Нужно ли полностью отказаться от употребления фарша?
- Как часто следует мыть руки?
(No Ratings Yet)
Loading…
Источник
Гемолитико-уремический синдром — острое патологическое состояние, характеризующееся одновременным развитием микроангиопатической гемолитической анемии, тромбоцитопении и азотемии. Гемолитико-уремический синдром может проявляться кровавой диареей, абдоминальными болями, бледностью и иктеричностью кожи и склер, пастозностью лица, петехиями на коже, анурией, поражением ЦНС, печени, поджелудочной железы и сердца. Диагноз гемолитико-уремического синдрома основан на характерных клинических признаках, результатах общего и биохимического анализа крови и мочи, коагулограммы, бакпосева кала. Лечение гемолитико-уремического синдрома включает патогенетическую, симптоматическую и заместительную терапию.
Общие сведения
Гемолитико-уремический синдром (болезнь Гассера) – тяжелое полиэтиологическое расстройство, проявляющееся сочетанием неиммунной гемолитической анемии, тромбоцитопении и острой почечной недостаточности. Гемолитико-уремический синдром наблюдается преимущественно у детей грудного и младшего возраста (с 6 мес. до 4 лет), но также встречается у детей старшего возраста и редко у взрослых. Ежегодно в расчете на 100 тыс. детского населения регистрируются 2-3 случая гемолитико-уремического синдрома у детей до 5 лет и 1 случай у детей до 18 лет. Поскольку гемолитико-уремический синдром — одна из частых причин острой почечной недостаточности у детей, то от своевременности его диагностики и лечения зависит исход заболевания.
Классификация гемолитико-уремического синдрома
В зависимости от этиологии и клинических особенностей разделяют гемолитико-уремический синдром диареяассоциированный — Д+ (типичный) и не ассоциированный с диареей — Д- (спорадический или атипичный). Д+ гемолитико-уремический синдром чаще встречается у детей раннего и младшего возраста, является эндемическим (распространен в Поволжье, Московском регионе); недиарейный – более свойственен детям старшего возраста и взрослым.
По тяжести течения выделяют легкую и тяжелую формы гемолитико-уремического синдрома. Легкая форма гемолитико-уремического синдрома подразделяется на тип А (анемия, тромбоцитопения и азотемия) и тип Б (триада симптомов в сочетании с судорожным синдромом или артериальной гипертензией); тяжелая – на тип А (триада симптомов в сочетании с анурией длительностью более суток) и тип Б (триада симптомов в сочетании с анурией, артериальной гипертензией и судорожным синдромом).
Причины гемолитико-уремического синдрома
У детей частыми причинами гемолитико-уремического синдрома являются острая кишечная инфекция (90%) и инфекции верхних дыхательных путей (10 %).
Основное значение в развитии Д+ гемолитико-уремического синдрома имеет энтерогеморрагическая Е. coli, продуцирующая специфический шига-подобный веротоксин, способный избирательно повреждать эндотелиальные клетки сосудов почек и головного мозга. Наибольшее сродство веротоксина с эндотелием капилляров почек наблюдается у детей первых 3 лет жизни. Веротоксин вызывает эндотелиальный апоптоз и лейкоцитозависимое воспаление, а также запускает цепь патологических реакций, приводящих к гемолизу эритроцитов, агрегации и деструкции тромбоцитов, локальной активации процесса коагуляции и внутрисосудистого отложения фибрина, развитию ДВС-синдрома. Такими же свойствами обладает шигатоксин S. dysenteriae I типа. Развивающиеся микроциркуляторные нарушения (микроангиопатическая гемолитическая анемия, тромбоцитопения и микротромбозы) приводят к ишемическим изменениям в органах мишенях. При гемолитико-уремическом синдроме на фоне ОКИ наиболее часто поражаются капилляры клубочков почек, что может приводить к снижению скорости гломерулярной фильтрации, ишемии или некрозу клубочков, вторичной дисфункции или некрозу почечных канальцев, при массивном поражении – к ОПН.
Заражение энтерогеморрагической Е. coli может произойти при контакте с животными (кошками, крупным рогатым скотом) или инфицированным человеком; употреблении недостаточно термически обработанных мясных изделий, непастеризованных молочных продуктов, фруктовых соков, загрязненной воды. Для гемолитико-уремического синдрома характерна сезонность: на фоне ОКИ — преимущественно теплое время года (июнь-сентябрь), на фоне вирусных инфекций — зимне-весенний период.
Д- гемолитико-уремический синдром может быть постинфекционным, лекарственным, поствакцинальным, наследственным, связанным с системными заболеваниями соединительной ткани, идиопатическим. В 40% случаев развитие Д- гемолитико-уремического синдрома обусловлено респираторной инфекцией, возбудителем которой является S. pneumoniae, разрушающий мембраны эритроцитов, тромбоцитов и эндотелиоцитов с помощью фермента нейраминидазы. Вирусы ветряной оспы, ВИЧ, гриппа, Эпштейна-Барра, Коксаки также могут быть причиной гемолитико-уремического синдрома.
Установлена связь между развитием гемолитико-уремического синдрома у взрослых и употреблением некоторых медикаментов (циклоспорина А, митомицина С, эстроген — содержащих контрацептивов, противоопухолевых препаратов), трансплантацией костного мозга, злокачественными новообразованиями, системной красной волчанкой и антифосфолипидным синдромом, беременностью. Выявлены семейные случаи гемолитико-уремического синдрома с аутосомным типом наследования обусловленные дефектом системы комплемента, нарушением обмена простациклина, недостаточностью антитромботических факторов и др.
В основе гемолитико-уремического синдрома может лежать активация тромбоцитов иммунными комплексами (например, комплексом антиген – антитело после прививок живыми вакцинами против полиомиелита, против ветряной оспы, против кори, АКДС).
Симптомы гемолитико-уремического синдрома
В клинической картине гемолитико-уремического синдрома различают продромальный период, разгар заболевания и восстановительный период. Продолжительность продромального периода составляет от 2 до 7 суток. Для него характерно появление признаков поражения ЖКТ или дыхательных путей.
Гемолитико-уремический синдром на фоне ОКИ, вызванной энтеропатогенной Е. coli, имеет ярко выраженную симптоматику. Развиваются симптомы гастроэнтерита или колита (часто кровавая диарея), тошнота, рвота, абдоминальные боли, лихорадка. Постепенно общее состояния ребенка ухудшается, повышенная возбудимость сменяется вялостью.
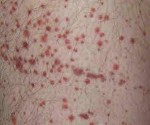
В период разгара гемолитико-уремического синдрома превалируют проявления гемолитической анемии, тромбоцитопении и ОПН: бледность и иктеричность кожного покрова, склер и слизистых оболочек; пастозность век, голеней; кожный геморрагический синдром в виде петехий или экхимозов, иногда — носовые кровотечения, в тяжелых случаях — снижение диуреза (олигурия или анурия). Тяжесть и продолжительность дизурии зависит от степени и глубины повреждения почек.
Гемолитико-уремический синдром может проявляться полиорганной патологией: поражением ЦНС, печени, поджелудочной железы, сердца, артериальной гипертензией. В 50% случаев гемолитико-уремического синдрома наблюдаются неврологические нарушения: подергивания мышц, гиперрефлексия, децеребрационная ригидность, гемипарезы, судороги, ступор, кома (особенно выраженные у детей первых лет жизни). Выявляются гепатоспленомегалия, кардиомиопатия, тахикардия, аритмия.
В самых тяжелых случаях возможно легочное кровотечение, развитие отека легких, синдрома «ригидного легкого», сердечно-легочной недостаточности, отека головного мозга. Поражение ЖКТ может проявляться эзофагитом, энтероколитом, гепатитом, панкреатитом, а также некрозом, перфорацией, инвагинацией кишечника.
Продолжительность гемолитико-уремического синдрома обычно составляет 1-2 недели, затем наступает стабилизация и в 70% случаев — постепенное восстановление нарушенных функций: улучшение выделения мочи, повышение уровня тромбоцитов, нормализация уровня гемоглобина. При тяжелом течении наступает либо летальный исход вследствие экстраренальных поражений, либо формирование ХПН.
Диагностика гемолитико-уремического синдрома
Диагноз гемолитико-уремического синдрома основан на выявлении характерных клинических признаков, осложняющих течение ОКИ или ОРВИ: гемолитической анемии, тромбоцитопении, ДВС-синдрома, азотемии.
При гемолитико-уремическом синдроме в крови обнаруживаются анемия, анизоцитоз и полихроматофилия эритроцитов (наличие фрагментированных форм), присутствие свободного гемоглобина, снижение количества тромбоцитов, лейкоцитоз, умеренная непрямая гипербилирубинемия, возрастание уровня мочевины и креатинина, гипонатриемия, гиперкалиемия, ацидоз (в олигоанурической стадии ОПН), гипоальбуминемия.
Моча приобретает коричневато-ржавый цвет, в ней могут появиться фибриновые комки, отмечается гематурия, протеинурия, гемоглобинурия. У детей с ОКИ выполняют бактериологическое исследование кала на выявление штаммов энтеропатогенной Е. coli. При тяжелых неврологических нарушениях возможно проведение КТ головного мозга и люмбальной пункции для исключения кровотечения и менингита.
Дифференциальная диагностика гемолитико-уремического синдрома проводится с неотложными хирургическими состояниями (аппендицитом, кишечной непроходимостью, окклюзией мезентериальных сосудов, перфорацией кишечника, дивертикулом подвздошной кишки), ишемическим колитом, септицемией с ДВС-синдромом, вирусным или бактериальным гастроэнтеритом, тяжелой степенью дегидратации при кишечных токсикозах, тромботической тромбоцитопенией.
Лечение гемолитико-уремического синдрома
Лечение гемолитико-уремического синдрома определяется периодом развития заболевания и тяжестью поражения почечной ткани. Чем раньше ребенок с гемолитико-уремическим синдромом поступает в стационар, тем выше вероятность его успешного и полного излечения. Патогенетическая терапия включает нормализацию агрегатного состояния крови с использованием антиагрегантов, гепаринотерапии; улучшение микроциркуляции (трентал, эуфиллин); коррекцию антиоксидантного статуса (витамины А и Е).
При бактериальной этиологии гемолитико-уремического синдрома назначаются антибиотики широкого спектра действия; при инфекции, вызванной энтеропатогенной Е. coli, прием антибиотиков и препаратов, замедляющих моторику кишечника, не рекомендуется. При олигоанурии показана коррекция водно-электролитных расстройств, подавление реакций метаболического распада и инфекционного процесса. Для коррекции тяжелой анемии используется инфузия эритроцитарной массы.
В половине случаев типичного гемолитико-уремического синдрома необходимо раннее проведение заместительной терапии: обменного плазмафереза, перитонеального диализа или гемодиализа. Гемодиализ проводится ежедневно в течение всего олигоуремического периода. В случае развития терминальной стадии ХПН показана трансплантация почки.
Прогноз гемолитико-уремического синдрома
Гемолитико-уремический синдром имеет серьезный прогноз, летальность у маленьких детей во время острой фазы заболевания составляет 3-5%, у 12% развивается терминальная ХПН, у 25% происходит снижение клубочковой фильтрации. Плохой прогноз имеют атипичные наследственные, аутоиммунные и связанные с беременностью формы гемолитико-уремического синдрома.
Классическая форма гемолитико-уремического синдрома у детей раннего возраста с преимущественным поражением почечных клубочков протекает более благоприятно. В случае Д+ гемолитико-уремического синдрома наблюдается лучший исход по сравнению с недиарейным синдромом, сопровождающимся частыми рецидивами и высокой летальностью.
Источник
