Гемолитическая болезнь новорожденных код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Патогенез
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Гемолитическая болезнь новорожденных.
Описание
Гемолитическая болезнь новорожденных- гемолитическая желтуха новорожденных, обусловленная иммунологическим конфликтом между матерью и плодом из-за несовместимости по эритроцитарным антигенам.
Симптомы
Различают три формы гемолитической анемии: отечную, желтушную, анемическую. Отечная наиболее тяжелая и характеризуется общим отеком при рождении, накоплением жидкости в полостях ( плевральной, сердечной сумке, брюшной), резкой бледностью с желтизной, увеличением печени, селезенки. В анализах крови резкая анемия, значительное количество нормо- и эритробластов. Сочетание резкой анемии и гипопротеинемии способствует развитию сердечной недостаточности, которая и приводит к смерти (внутриутробно или сразу после рождения). Желтушная форма — самая частая клиническая форма; она проявляется на 1-2-й день жизни ребенка. Отмечается желтуха, увеличиваются печень и селезенка, наблюдается пастозность тканей. Дети вялые, адинамичные, плохо сосут. Рефлексы снижены. Выражена анемия (уровень гемоглобина ниже 160 г/л), псевдолейкоцитоз, ретикулоцитоз, эритро- и нормобластоз. Ярким призраком является увеличенное содержание непрямого билирубина в крови (100-265-342 мкмоль/л и более). Моча темная, кал обычной окраски. В дальнейшем может наблюдаться повышенное содержание и прямого билирубина. Билирубиновая интоксикация характеризуется вялостью, срыгиваниями, рвотой, патологическим зеванием, снижением мышечного тонуса. Затем появляются классические признаки ядерной желтухи: мышечный гипертонус, ригидность затылочных мышц, опистотонус, резкий «мозговой» крик, гиперестезия, выбухание большого родничка, подергивание мышц, судороги, положительный симптом заходящего солнца, нистагм, апноэ и полная остановка дыхания. Через 2-3 нед состояние больного улучшается, однако в последующем выявляются признаки детского це ребральной паралича (атетоз, хореоатетоз, параличи, парезы, задержка психофизического развития, глухота, дизартрия и ) Анемическая форма — наиболее доброкачественная, встречается в 10-15% случаев и проявляется бледностью, плохим аппетитом, вялостью, увеличением печени и селезенки, анемией, ретикулоцитозом, нормобластозом, умеренным повышением билирубина.
Причины
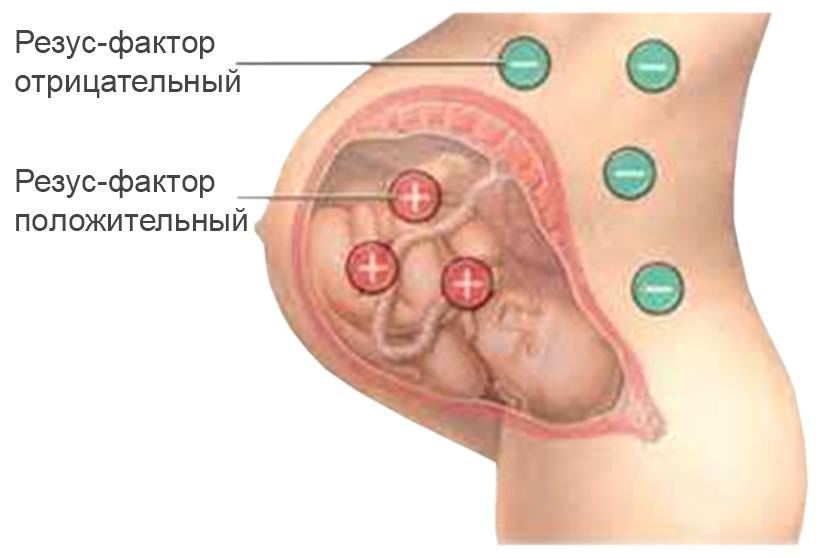
Болезнь обусловлена несовместимостью плода и матери по D-резус- или АВО-антигенам, реже имеет место несовместимость по другим резус-(С, Е, с, d, e) или М-, М-, Kell-, Duffy-, Kidd-антигенам.
Патогенез
Любой из указанных антигенов (чаще D-резус-антиген), проникая в кровь резус-отрицательной матери, вызывает образование в ее организме специфических антител. Последние через плаценту поступают в кровь плода, где разрушают соответствующие антигенсодержащие эритроциты.
Лечение
Лечение может быть как консервативным, так и оперативным (по показаниям). Консервативное лечение: в/в вливания 5% раствора глюкозы; АТФ, эривит, фенобарбитал по 10 мг/(кг-сут), агар-агар по 0,1 г З раза в день, 12,5% раствор ксилита или сульфата магния по 1 чайной ложке 3 раза в день, фототерапия (лампы синего или голубого цвета, сеанс 3 ч с интервалами 2 ч, всего в сутки время облучения составляет 12-16ч).
Оперативное лечение: абсолютным показанием к заменному переливанию крови является гипербилирубинемия выше 342 мкмоль/л, с темпом нарастания билирубина выше 6 мкмоль/(л Ђ ч) и при уровне его в пуповинной крови выше 60 мкмоль/л. В большинстве случаев заменное переливание крови проводят по способу Даймонда через пуповинную вену с помощью полиэтиленового или металлического катетера. Для этих целей используют свежеконсервированную одногруппную кровь (лучше резус-отрицательную). Расчет-120- 170 мл крови на 1 кг массы тела.
Течение и прогноз заболевания зависят от формы. При уровне билирубина 257-342 мкмоль/л и более, даже если не развилась ядерная желтуха, почти у 1/3 детей имеют место отклонения в нервно-психическом статусе. Если проведено заменное переливание крови, то в течение 1-2 мес наблюдается нормохромная гипо- или норморегенераторная анемия.
В целях профилактики всех беременных женщин обследуют на резус-принадлежность. При резус-отрицательной крови у беременной женщины каждые 1-1,5 мес определяют титр антирезус-антител. При нарастании титра показано введение анти-D-глобулина. Рекомендуется сохранение первой беременности и перерыв 4-5 лет перед последующей. Дети, перенесшие гемолитическую болезнь новорожденных, находятся на диспансерном учете с ежемесячным осмотром невропатолога, ортопеда, окулиста. Дается отвод от прививок продолжительностью до 1 года.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Гемолитическая болезнь плода.

Причиной гемолитической болезни плода становится иммунный конфликт
Описание
Гемолитическая болезнь плода и новорожденного — иммунный конфликт организма матери и плода. Организм матери синтезирует антитела в ответ на чужеродные для него эритроцитарные антигены плода. Самым частым типом иммунологической несовместимости организмов матери и плода является несовместимость по резус-фактору — 97%, несовместимость по группам крови встречается значительно реже. Резус-фактор у плода обнаруживается на 8 —9-й неделе внутриутробного развития, количество антигенов резус постепенно возрастает. Через плаценту они проникают в кровь матери и к ним образуются антирезус-антитела, если мать является резус-отрицательной. Проникая через плаценту в организм плода, антитела матери вызывают распад эритроцитов. С этим связано второе название этой патологии — эритробластоз. Развивается анемия, при гемолизе образуется повышенное количество билирубина; как компенсаторные механизмы в борьбе с анемией в печени и селезенке плода образуются очаги кровотворения, что приводит к увеличению этих органов и нарушению их функции.
Причины
Иммунологический конфликт, приводящий к гемолитической болезни плода, чаще всего развивается при изосерологической несовместимости крови по системе Резус (Rh), когда у матери имеется Rh-отрицательная кровь, а у плода – Rh-положительная. В таком случае он носит название резус-конфликт. Изоиммунизация при этом может происходить двумя путями: ятрогенным (при сенсибилизации женщины переливаниями Rh(+) крови в прошлом) или при плодово-материнском трансплацентарном переносе эритроцитов плода в материнский кровоток в процессе беременности и родов. В случае Rh-несовместимости гемолитическая болезнь плода редко бывает сопряжена с первой беременностью; чаще развивается от 2-ой или 3-ей беременности с возрастанием рисков с каждой последующей гестацией.
Другой возможной причиной гемолоитической болезни служит несовместимость крови плода и матери по системе АВ0, т. Е. При группе крови матери 0 (I), а у плода любой другой. При этом антигены А и В от плода проникают через плаценту в материнский кровоток и вызывают выработку иммунных α- и β- антител с последующим конфликтом «антиген-антитело». Гемолитическая болезнь плода при АВО-несовместимости имеет более легкое течение, чем при Rh-несовместимости. При АВ0-несовместимости гемолитическая болезнь плода может развиться уже в течение 1-ой беременности.
В относительно редких случаях гемолитическая болезнь плода может быть связана с иммунологическими конфликтами по системам Даффи, Келл, MNSs, Кидд, Лютеран и или антигенам P, S, N, М.
Симптомы
Гемолитическая анемия— наиболее легкая форма. У новорожденного понижен уровень гемоглобина. , как иколичество эритроцитов. Кожные покровы бледные, печень и селезенка слегка увеличены. Содержание гемоглобина и билирубина — на нижней границе нормы. Анемическая форма ГМБ появляется из-завоздействия небольшого количества резус-антител на доношенный или почти доношенный плод. Изоиммунизация плода происходит чаще в родах. Основной признак нетяжелого повреждения – анемия.
Гемолитическая анемия в сочетании с желтухой – встречается более часто, характеризуется как более тяжелая форма заболевания. Характеризуетсягипер- или нормохромной анемией, желтухой и гепатоспленомегалией. Оклоплодные воды имеют желтушное окрашивание, как ипервородная смазка, пуповина, плодовые оболочки и пуповина. Содержание непрямого билирубина больше верхней границы нормы на 10-20 мкммоль/л. Состояние новорожденного тяжелое и ухудшается. Если почасовой прирост билирубина идет в 5-10 раз, то развивается «ядерная желтуха», что говорит о поражении ЦНС. В таких случаях может возникнуть слепота, глухота, умственная неполноценность. Содержание гемоглобина составляет ниже нормы. Желтушная форма возникает, если антитела действуют на зрелый плод непродолжительное время.
После 7 суток жизни патогенное воздействие проникших в кровь плода антител прекращается.
Гипербилирубинемия. Рвота. Судороги.
Возможные осложнения
Нередко присоединяются инфекционные осложнения— пневмония, респираторный дистресс-синдром, омфалит.
Гемолитическая анемия в сочетании с желтухой и водянкой – самая тяжелая форма заболевания. Новорожденные или рождаются мертвыми, или умирают в раннем неонатальном периоде. Симптомами заболевания являются: анемия, желтуха и общий отек (асцит, анасарка), выраженная спленомегалия. Может развивается геморрагический синдром. Проникновение антител матери через плаценту происходит далеко не всегда, тяжесть поражения плода не всегда соответствует титру (концентрации) резус-антител в крови беременной женщины.
Диагностика
Наблюдению акушера и иммунолога подлежат все женщины, у которых рождались дети с гемолитической болезнью, и все женщины, у которых обнаружена резус-сенсибилизация. В крови женщин определяют титр резус-антител 1 раз в месяц до 32-й недели беременности; 2 раза в месяц с 32 до 35-й недели и с 36-й недели еженедельно.
В антенатальной диагностике гемолитической болезни важное значение имеют ультразвуковое исследование (УЗИ), при котором могут быть выявлены такие признаки, как: увеличение размеров печени и селезенки, утолщение плаценты, многоводие, водянка плода. По показаниям и назначению врача исследуют амниотическую жидкость, которую получают путем пункции плодного пузыря (амниоцентез). Пункция проводится через брюшную стенку. Предварительно при УЗИ определяется расположение плаценты и плода, во избежание их травмы при пункции. В амниотических водах определяют содержание антител, показатель билирубина, группу крови плода — которые имеют существенное значение для оценки его состояния и назначения соответствующей терапии. По показаниям производится также кордоцентез — взятие крови из пуповины плода.
Лечение
Наиболее эффективны следующие методы:
1. Заменное переливание кровиноворожденному, в следствие которого выводится резус-антитела и билирубин. Нарастание титра антител у матери во время беременности до 1:16 и выше должно насторожить неонатолога в отношении ГМБу новорожденного. Наиболее неблагоприятно, когда антитела снижаются перед родами, что говорит о том, что они переместились к плоду. Тяжелую форму гемолитической болезни можно предполагать при наличии желтушного окрашивания кожи, сыровидной смазки, последа, околоплодных вод, отечности и увеличения печени плода.
К факторам риска билирубиновой энцефалопатии относятся:
O низкий вес новорожденного – меньше 1500 гр.
O Низкое содержание общего белка меньше 50 г/л —— гипопротеинемия.
O Низкое содержание глюкозы – меньше 2,2 ммоль/л — гипогликемия.
O Низкое содержание гемоглобина – менее 140 г/л — анемия.
O Внутриутробное инфицирование плода, появление желтухи в первые сутки.
Показания к заменному переливанию крови:
O появление желтухи сразу после родов или в первые часы жизни;
O содержание непрямого билирубина в пуповинной крови выше нормальных значений.
O быстрый почасовой прирост билирубина в первые часы жизни 6,8 ммоль/л.
O уровень гемоглобина ниже 30 г/л.
Для заменного переливания крови используют одногруппную или 0(1) группы резус-отрицательную эритроцитную массу и плазму [одногруппную или AB(IV)].
При конфликте по системе AB0 эритроцитная масса должна быть 0(1) группы, суспензированная в плазме AB(IV) группы. При несовместимости крови по редким факторам проводят индивидуальный подбор доноров.
У новорожденного выводят 40-50 мл крови и вводят столько же эритроцитной массы. При повторном заменном переливании дозы уменьшают в 2 раза. Общий объем эритроцитной массы составляет 70 мл на 1 кг массы тела ребенка.
Заменное переливание крови эффективно для удаления из организма новорожденного токсичных продуктов гемолиза, непрямого билирубина, антител и недоокисленных продуктов межуточного обмена. Возможные осложнения: сердечная недостаточность, воздушная эмболия, инфекция, анемия, геморрагический синдром.
2. Фототерапия— облучение новорожденного с помощью флюоресцентной лампы. Фототерапия способствует превращению свободного билирубина в коже и капиллярах в нетоксичные метаболиты (биливердин), которые выделяются с мочой и желчью плода. При этом альбумины теряют способность связывать билирубин. Свет проникает в кожу новорожденного на глубину до 2.
Показания к фототерапии:
O конъюгационная желтуха (у доношенных новорожденных) принепрямом билирубине в сыворотке до 170-188 мкмоль/л.
O гемолитическая болезнь новорожденного по резус-фактору и групповой несовместимости;
O состояние после заменного переливания крови при тяжелой форме гемолитической болезни;
O профилактика у новорожденных из группы риска по развитию гипербилирубинемии (перинатальная гипоксия, незрелые и недоношенные новорожденные, нарушение терморегуляции).
У новорожденных могут развится токсические эффекты – эритема, диспенсия, ожоги, гипогидратация. Прекращается при значениях прямого билирубина более85 мкмоль/л.
3. Терапия внутривенными иммуноглобулинами. Иммуноглобулины в высоких дозах блокируют Fс-рецепторы, которые участвуют в цитотоксической реакции антиген — антитело и тем самым снижают гипербилирубинемию.
Новорожденным внутривенно вводят ИмБио-иммуноглобулины в дозе 800 мг/кг в сутки в течение 3 дней. Сочетают с фототерапией.
Комплекс терапии ГМБноворожденного —заменное переливание крови, фототерапия и внутривенное введение иммуноглобулина – снижает частоту и тяжесть патологии, улучшает прогноз развития детей.
Считается, что после первой беременности резус-положительным плодом сенсибилизация происходит у 10% резус-отрицательных женщин. При каждой последующей беременности резус-положительным плодом иммунизируется 10%.
Из 1000 рожающих у 170 будет резус-отрицательная кровь. Из них у 100 женщин ребенок будет резус-положительным.
При неукоснительном выполнении методики специфической профилактики резус-сенсибилизации можно практически решить проблему резус-конфликтной беременности.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Названия
Название: Гемолитическая анемия у детей.

Гемолитическая анемия у детей
Описание
Гемолитическая анемия у детей. Это группа заболеваний различного патогенеза, основным признаком которых является уменьшение продолжительности жизни эритроцитов, развитие их гемолиза. Клиническая картина представляет общие симптомы: желтуха, спленомегалия, реже гепатомегалия, темный цвет мочи. В лабораторных исследованиях характерны снижение гемоглобина, ретикулоцитоз, повышение уровня билирубина (в основном за счет непрямой фракции), увеличение ЛДГ и уробилиногена в моче. Способ лечения зависит от этиологии анемии: возможна медикаментозная терапия, переливание крови, спленэктомия с гиперспленизмом.
Дополнительные факты
Гемолитическая анемия — это эритроцитопатия, при которой наблюдается постоянное или массовое преобладание разрушения эритроцитов над их образованием. Среди всех анемий у детей это происходит в 11,5% случаев, в 5,3% от общего числа заболеваний крови. Среди пациентов преобладают мужчины. Чаще всего диагностируются наследственные формы (76,6%) и, в частности, наследственная сфероцитарная гемолитическая анемия (56,4%). Некоторые формы связаны с этнической принадлежностью: талассемия характерна для азиатов, проживающих в кавказских республиках, на побережье Средиземного моря; серповидноклеточная анемия — для негроидных людей, дефицит G-6-FD — для представителей еврейской национальности. Гемолитическая болезнь плода на территории Российской Федерации встречается у 0,6% новорожденных.
Гемолитическая анемия у детей
Причины
Этиология наследственной и приобретенной гемолитической анемии различна. При наследственной анемии патологии в структуре эритроцитов программируются на генетическом уровне: известно 16 вариантов с аутосомно-доминантным наследованием, 29 с рецессивным, 7 разновидностей с Х-сцепленной. Все причины, приводящие к гемолизу, делятся на внеклеточные и внутриклеточные.
Внеклеточные причины типичны для приобретенной анемии. В этом случае эритроциты не имеют дефектов, но разрушаются под воздействием внешних факторов: ретикулоэндотелиальной гиперактивности (гиперспленизма), механических и химических нарушений целостности эритроцитов, иммунологических нарушений (из-за антител), паразитарная инвазия, дефицит витаминов и некоторые инфекции. Внутриклеточные причины гемолиза представляют собой нарушение структуры и функций эритроцитов, такие как дефекты метаболизма эритроцитов, структуры гемоглобина и клеточных мембран.
Патогенез
Внесосудистый гемолиз играет важную роль в патогенезе наследственной гемолитической анемии — эритроциты разрушаются в клетках ретикулоэндотелиальной системы. Высвобожденный гем распадается на несвязанный билирубин. Такое количество билирубина не может полностью связываться с глюкуроновой кислотой в печени, что приводит к гипербилирубинемии. Клинически это проявляется в увеличении желтухи, образовании камней желчного пузыря, содержащих билирубинат кальция, у маленьких детей. В кишечнике билирубин метаболизируется в уробилин, избыток которого окрашивает мочу в темный цвет. Гиперактивность селезенки приводит к увеличению ее размеров с развитием гиперспленизма.
Внутрисосудистый гемолиз возникает при приобретенной гемолитической анемии. Эритроциты разрушаются в кровотоке, количество выделяемого гемоглобина не полностью связывается с гаптоглобином в плазме, в результате чего развивается гемоглобинурия. Избыток гемосидерина, образующийся в селезенке, почках и печени, способствует развитию гемосидероза этих органов и нарушению их функции. Компенсаторное увеличение эритропоэза вызывает ретикулоцитоз. Гиперплазия костного мозга приводит к деформации черепа и скелета у детей.
Классификация
Общепринятая классификация гемолитической анемии у детей предложена Л. Идельсоном. В 1975 г. Согласно ему, выделяют две основные группы: наследственные и приобретенные, в каждой из которых указаны этиопатогенетические формы. Наследственная анемия классифицируется по месту нахождения генетической аномалии, что приводит к неполноценности эритроцитов. К ним относятся: Гемолитическая анемия связана с дефектами белково-липидных комплексов мембран эритроцитов: врожденной эритропоэтической порфирией, наследственным эллиптоцитозом и сфероцитозом — болезнью Минковского-Шоффара. Гемолиз обусловлен дефицитом ферментов эритроцитов, которые обеспечивают пентозофосфатный цикл, гликолиз, синтез АТФ и порфиринов, обмен нуклеотидов и глутатиона. Патологические состояния, вызванные структурными нарушениями гемоглобина и изменением синтеза его цепей: талассемия, серповидноклеточная анемия, эритропорфирия.
Приобретенная гемолитическая анемия связана с влиянием различных факторов, способствующих гемолизу в сосудистом русле и в органах ретикулоэндотелиальной системы. Среди них: Причиной смерти эритроцитов является выработка антител против них. В изоиммунном варианте антиэритроцитарные антитела (гемолитическая болезнь новорожденного) проникают в организм или попадают эритроциты, при которых у пациента повышается чувствительность (анемия после переливания). Гетероиммунные формы характеризуются фиксацией лекарств (пенициллины, сульфаниламиды, хинидин) или вирусов на эритроцитах, что делает их антигеном. Аутоиммунная анемия вызвана образованием антител против собственных нормальных эритроцитов при раке, лимфобластном лейкозе, миеломе, системной красной волчанке и выработке антител к теплу и холоду.
• Механические формы. Гемолиз вызван механическим разрушением эритроцитов. Прямое повреждение возможно при искусственных клапанах сердца, паразитарной инвазии (малярийный плазмодий, токсоплазма), бактериальных токсинов (β-гемолитический стрептококк, менингококк), змеиного яда и насекомых. При гемоглобинурии на марше и анемии у спортсменов после длительной и интенсивной нагрузки происходит гемолиз в капиллярах нижних конечностей. Гиперспленизм является причиной разрушения нормальных эритроцитов в селезенке.
Симптомы
Клиническая картина, которая развивается при разных видах гемолиза, имеет общие характеристики. Приобретенная гемолитическая анемия характеризуется резким усилением симптомов. Большинство наследственных анемий возникают хронически с периодическими гемолитическими кризами. Для развития кризиса необходимо воздействие триггера: переохлаждение, применение токсических препаратов, инфекционные заболевания. Первыми симптомами являются общая слабость, лихорадка, диспепсические расстройства, головная боль. Другие признаки увеличения отравления билирубином: желтуха слизистых оболочек и пожелтение кожи; Появляется тяжесть, неприятные ощущения в верхней части живота из-за печени и спленомегалии, темная моча — от розового до почти черного. В контексте анемизации накапливается бледность с восковым оттенком, ощущения сердцебиения и перебои в работе сердца. В тяжелых случаях развивается олигурия (уменьшение количества выделяемой мочи) и анурия, вплоть до шока.
Идентификация стигмы диссембриогенеза характерна для наследственных форм: деформации верхней и верхней челюсти, гиперхромия радужной оболочки, «башня» черепа, ретракция носового моста, дворец «готический». В анамнезе имеются признаки гемолитических состояний у родителей, наследственность желчнокаменной болезни отягощена. Клиническая картина изоиммунной анемии в конфликте «мать-плод» зависит от причины конфликта (резус-фактор, группа крови и ). Высокий титр антител и их прямое влияние на плод на 20-29 неделе беременности приводит к отекам плода, получению антител против плода внутриутробно (после 29 недели) или во время рождения — развитию гемолитической болезни.
Гипербилирубинемия.
Возможные осложнения
При различной гемолитической анемии возможны только типичные осложнения. Новорожденные с тяжелой гипербилирубинемией вследствие наследственных форм подвержены риску развития желтухи. В течение трех или четырех лет существует риск развития холестаза, хронического гепатита, цирроза печени. Большое количество переливаний крови у тяжелых пациентов способствует гемосидерозу селезенки, костного мозга и печени. Инфекция парвовирусом В19 у больных талассемией, серповидно-клеточная анемия приводит к фатальным последствиям — развитию ареерегенного криза. При всех гемолитических состояниях распространенные внутрисосудистые свертывания, острая сердечная и почечная недостаточность и анемическая кома являются серьезными осложнениями.
Диагностика
Диагностика гемолитической анемии в педиатрии имеет некоторые особенности. Через 12 месяцев в крови ребенка исчезают признаки, характерные для кроветворения неонатального типа: макроцитоз, гемоглобин плода, снижение минимальной осмотической резистентности эритроцитов, нестабильность уровня ретикулоцитов. Следовательно, точное типирование гемолитической анемии возможно только после этого возраста. В диагностике принимают участие педиатр и детский гематолог. План обследования должен включать:
• История болезни и общий осмотр. Этническая принадлежность, наличие гемолитической анемии, желчнокаменная болезнь, история беременности и родов матери, группа крови, резус-фактор родителей выясняются. Педиатр осматривает ребенка на предмет желтухи, типичной бледности, стигмы диссембриогенеза; проводит пальпацию живота для выявления гепато-, спленомегалии, аускультации сердца с целью прослушивания систолического шума в верхушке сердца, частоты сердечных сокращений.
• Клинические анализы. Общий анализ крови проводится для определения морфологии эритроцитов, лейкоцитов и тромбоцитов. Исследование выявило снижение гемоглобина, атипичные формы эритроцитов (с мембранопатиями и гемоглобинопатиями), наличие ретикулоцитов (как признак напряжения эритропоэза), тельца Хайнца-Эрлиха (с дефицитом G6FD) и увеличение СОЭ. В общем анализе мочи наблюдается увеличение уробилина, гемоглобинурия. Для биохимического анализа характерна гипербилирубинемия, повышение ЛДГ, при внутрисосудистом гемолизе — гипергемоглобинемия, гипогаптоглобинемия. Прямой тест Кумбса (прямой тест на антиглобулин) положителен при наличии аутоантител на поверхности эритроцитов, характерных для иммунной гемолитической анемии. Однако при массивном гемолизе, а также при простудных формах АИГА и гемолизина, вызванных аутоантителами IgA или IgM, образец может быть отрицательным.
• Инструментальные методы. Высокая точность УЗИ или КТ органов брюшной полости определяет увеличение размеров печени, селезенки, ее структуры и состояния желчевыводящей системы. Трепанобиопсия костного мозга проводится для определения типа эритропоэза (нормальный, мегало- или сидеробластный), а также для исключения патологии костного мозга (апластическая анемия, лейкоз, метастатическое поражение при злокачественных образованиях).
Конкретные методы исследования. Срок полезного использования эритроцитов может быть определен с помощью дифференциальных методов агглютинации, продукции угарного газа, проточной цитометрии (биотинилирование клеток и т. Д. ), Прямых исследований с радиоизотопами. Генетические исследования и определение мутаций выясняют причины наследственного гемолиза.
Лечение
Лечение гемолитической анемии проводится в стационарных условиях, под наблюдением педиатра, гематолога и при переливании крови — трансфузиолога. Подход к лечению зависит от тяжести состояния больного, периода заболевания (гемолитический криз или ремиссия), причин гемолиза. Методы терапии можно объединить в следующие группы:
• Медикаментозная терапия. Он назначается как
