Гемофильная инфекция мкб 10 код

Содержание
- Описание
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Гемофильная инфекция.

Гемофильная палочка под микроскопом
Описание
Гемофильная инфекция относится к группе инфекционных заболеваний, вызванных бактериями, и возникающим только у людей. Эта инфекция распространена во всем мире, она была найдена в носовых выделений больше, чем у 90% здоровых людей в общей популяции населения.
Причины
Инфекционным агентом гемофильной инфекции становится особая гемофильная палочка — бактерия, которая способна распространяться от верхних дыхательных путей, где она обычно находится, в грудную полость, горло или среднее ухо. Характерными признаками данной инфекции является острое воспаление с экссудатом. При этом могут поражаться любые органы, но наиболее часто вовлекаются дыхательные пути. Микроорганизм может передаваться от человека к человеку или при контакте с носовыми выделениями и прочими жидкостями тела. Чаще всего случаи заболеваемости регистрируются в конце зимы или ранней весной.
Основным фактором, влияющим на вероятность инфицирования, является возраст: наиболее уязвимыми являются дети в возрасте от шести месяцев до четырех лет. Гемофильная инфекция – это основная причина менингита у детей, и вторая по распространенности причина пневмонии. В развивающихся странах от гемофильной инфекции регистрируется 500000 смертей в год среди детей в возрасте до пяти лет.
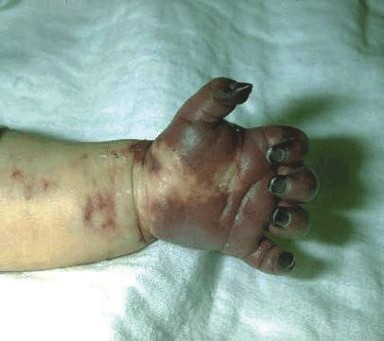
Поражение тканей при гемофильной инфекции
Симптомы
Гемофильная палочка может вызвать специфический менингит, инфекционный артрит, конъюнктивит, целлюлит, эпиглоттит.
Бактериальный сепсис, вызванный гемофильной палочкой, является потенциально смертельной болезнью у новорожденных. Ребенок может заразиться при прохождении через родовые пути матери либо при попадании инфекции из окружающей среды. Нередко эта инфекция приводит к воспалительному процессу глаза (конъюнктивиту) у новорожденных. Признаки сепсиса могут включать лихорадочную реакцию,беспокойство, проблемы с питанием, нарушения дыхания, бледность или гиперемию кожи, сонливость. Преждевременные роды является наиболее значимым фактором риска для гемофильной инфекции у новорожденных.
Потенциально смертельным проявлением гемофильной инфекции является эпиглоттит. Хотя дети более склонны к развитию эпиглоттита, он может возникнуть также и у взрослым. Когда надгортанник (заслонка, которая охватывает трахею во время глотания пищи) заражен, он может набухать до такой степени, что блокирует дыхательные пути. Симптомы эпиглоттита включают резкое повышение температуры, слюнотечение, ощущение кома в горле и стридор (высокий, шумный звук дыхания). Если врач осматривает горло пациента с ларингоскопом, заметна отечность и покраснение надгортанника.
У детей от 9 месяцев до 4 лет наибольшую опасность представляет поражение гемофильной бактерией мозговых оболочек (гемофильный менингит). Вместе с поражением верхних дыхательных путей наблюдается лихорадка, снижение аппетита, присоединяется рвота, головная боль, пациент ощущает боль в шее или спине. При отсутствии лечения у ребенка возникают судорожные приступы, развиться шок или кома.
Гемофильная инфекция является второй наиболее распространенной причиной инфекций среднего уха и синусита в детском возрасте. Синусит проявляется лихорадкой, болью, неприятным запахом изо рта и кашлем. Дети также могут страдать инфекционными артритами, вызванными гемофильной палочкой. Наиболее часто поражаются крупные суставы.
Диагностика
Диагноз обычно основывается на сочетании симптомов пациента и результатов исследования крови, культурального метода, или тестов на выявление антигенов.
Диагноз гемофильной инфекции подтверждают лабораторными исследованиями. Эта бактерия может быть культивирована на шоколадном агаре или определенных культурах крови или других жидкостей в организме. Также могут быть использованы тесты для выявления антигенов. Эти тесты включают в себя реакцию латекс агглютинации и электрофорез.
Другие исследования лаборатории, которые связаны с гемофильной инфекцией, включают диагностику анемии (низкий уровень красных кровяных клеток) и снижение числа белых кровяных клеток у детей с тяжелыми инфекциями. У взрослых часто определяется аномально высокий уровень белых кровяных клеток.
Лечение
Так как гемофильная инфекция являются потенциально смертельной, лечение следует начинать, не дожидаясь результатов лабораторных тестов.
Гемофильную инфекцию лечат антибиотиками. В тяжелых случаях применяют ампициллин или цефалоспорины 3-го поколения, например цефотаксим или цефтриаксон в виде внутривенных инфузий. Пациенты с более умеренными проявлениями инфекциями принимают антибиотики в пероральной форме ( амоксициллин, цефаклор, эритромицин или бисептол). Пациентам, страдающим аллергией на пенициллин, обычно дается цефаклор или триметоприм-сульфаметоксазол.
Пациенты с гемофильной инфекцией, устойчивой к ампициллину, могут принимать хлорамфеникол. Хлорамфеникол не является первым выбором препарата из-за его побочных эффектов, в том числе влияния на клетки костного мозга.
Длительность антибактериальной терапии зависит от локализации и тяжести гемофильной инфекции. Взрослые с инфекциями дыхательных путей, или гемофильной пневмонией, обычно принимают 10- 14 дневный курс антибиотиков. Менингит является показанием для 2-х недельного курса антибиотикотерапии, но для младенцев бывает достаточно 7 дней приема антибиотиков. Ушные инфекции лечатся в течение 7- 10 дней.
Пациентам с тяжелыми проявлениями гемофильной инфекции следует соблюдать постельный режим. При развитии эпиглоттита может потребоваться интубация или трахеотомия, чтобы удерживать дыхательные пути открытыми. Больным с пневмонией, артритом может быть необходимым хирургическое лечение с целью удаления инфицированной жидкости из грудной полости или полости сустава.
Поддерживающая терапия также включает в себя мониторинг количества форменных элементов крови для пациентов, использующих хлорамфеникол, ампициллин или другие препараты, которые могут повлиять на производство клеток крови в костном мозге.
Прогноз
Прогноз течения и исхода гемофильной инфекции в основном зависит от ее степени тяжести и своевременности лечения. Не леченная гемофильная инфекция, в частности менингит, сепсис и эпиглоттит, имеет высокий уровень смертности. Бактериальный сепсис у новорожденных сопровождается летальностью в 13-50%. Прогноз, как правило, хороший для пациентов с легкой формой инфекции, которые получают адекватную терапию.
Профилактика
Вакцинация против гемофильной инфекции:
Существуют три различных вакцин против гемофильной инфекции, которые используются для иммунизации детей: PRP-D, HBOC, и PRP-OMP.
PRP-D используется только у детей старше 15 месяцев. HBOC вводят детям в возрасте двух, четырех и шести месяцев после рождения ребенка, бустер-доза от 15 до 18 месяцев. PRP-OMP вводят детям в два и четыре месяца, с третьей дозы в первый день рождения ребенка. Все три вакцины вводятся внутримышечно. У около 5% детей может развиться лихорадка или боль в области инъекции.
Источник
Рубрика МКБ-10: A49.2
МКБ-10 / A00-В99 КЛАСС I Некоторые инфекционные и паразитарные болезни / A30-A49 Другие бактериальные болезни / A49 Бактериальная инфекция неуточненной локализации
Определение и общие сведения[править]
Гемофильная инфекция проявляется гнойным менингитом, средним отитом, различными заболеваниями дыхательных путей (пневмония, бронхит, эпиглоттит), конъюнктивитом, эндокардитом, остеомиелитом и др.
Эпидемиология
Хотя Н. influenzae — условно-патогенный микроорганизм, у детей раннего возраста он способен вызвать эпидемические вспышки. В этих случаях заболевания вызываются так называемыми эпидемическими клонами возбудителя с повышенными патогенными и инвазивными свойствами. Описаны вспышки инфекции в родильных домах, отделениях для больных хроническими заболеваниями, среди леченных глюкокортикоидными и цитостатическими препаратами.
Источником инфекции служат больные с явными или стёртыми формами болезни, а также здоровые носители. Передача возбудителя осуществляется чаще всего воздушно-капельным путём. Факторами передачи могут также быть инфицированное бельё, игрушки, предметы обихода. Дети заражаются при контакте с родителями, медицинским персоналом, а также друг от друга.
Контагиозный индекс зависит от возраста. У детей 1-го года жизни он может достигать 3-5%, в возрасте до 5 лет — не более 1-2%. Наиболее восприимчивы недоношенные дети с признаками первичного или вторичного иммунодефицита.
Этиология и патогенез[править]
Н. influenzae — грамотрицательные плеоморфные палочковидные или кокковидные клетки размером (0,2-0,3)×(0,5-2) мкм. Они расположены в мазках поодиночке или парами, а иногда в виде коротких цепочек и групп. На плотных средах образуют мелкие (диаметром до 1 мм) круглые бесцветные колонии. Микроорганизмы неподвижны, спор не образуют, но возможно образование капсулярных форм, с которыми связывают патогенные свойства. Возбудитель продуцирует эндотоксин, носителем которого считают капсульные полисахариды. По антигенному строению различают 6 серотипов (а, b, с, d, e, f). Ведущее значение в развитии различных патологических состояний имеет тип b. Микроорганизм патогенен только для человека.
Патогенез
Заболевание возникает при сочетании раннего возраста и снижения местной защиты и общей специфической реактивности. Имеют значение также генетическая предрасположенность, формирование эпидемического клона возбудителя, его сочетание с другими микроорганизмами (микст-инфекция).
В организме ребёнка возбудитель обычно локализуется в слизистых оболочках носоглотки и дыхательных путей, располагается как вне-, так и внутриклеточно. Эндогенная инфекция возникает в условиях тотальной депрессии клеточного и гуморального иммунитета, обычно проявляясь как осложнение ОРВИ или другой вирусной или бактериальной инфекции.
При экзогенном инфицировании бактерии попадают на слизистые оболочки дыхательных путей, обусловливая остро возникающий воспалительный процесс в виде бронхита, пневмонии, отита, ангины и др. Возможно также формирование абсцессов, флегмоны, гнойного менингита, сепсиса. В тяжёлых случаях обычно высевается Н. influenzae типа b, другие типы выявляют почти исключительно при лёгких формах заболевания.
Клинические проявления[править]
Классификация
В зависимости от локализации процесса возможны пневмония, менингит, средний отит, остеомиелит, острый эпиглоттит, целлюлит. У новорождённых частыми клиническими формами бывают септицемия, конъюнктивит, мастоидит, гнойный артрит и др.
Пневмония, ассоциированная с Н. influenzae, составляет около 5% всех больных пневмонией; ещё чаще этот возбудитель высевается из плеврального экссудата у больных плевритом. Болеют, как правило, дети первых 2-х лет жизни.
Заболевание начинается остро с подъёма температуры тела до 39-40 °C, катаральных явлений и выраженного токсикоза. Симптоматика не отличается от других бактериальных пневмоний. Перкуторно и аускультативно обнаруживают очаг воспаления в проекции одного или нескольких сегментов лёгких. Процесс чаще локализуется в прикорневых зонах, но могут поражаться нижние и верхние доли одного или обоих лёгких. Возможно абсцедирование. Рентгенологические изменения также не специфичны. В соответствии с клинической картиной выявляют очаги гомогенного затемнения или плотные очагово-сливные тени в случае возникновения экссудативного плеврита.
Гемофильный менингит клинически проявляется теми же симптомами, что и другие гнойные менингиты. Заболевание начинается остро с подъёма температуры тела до 39-40 °C и появления общеинфекционного токсикоза с повторной рвотой, возбуждением, полным расстройством сна, тремором подбородка, кистей рук. У детей первых месяцев жизни отмечают гиперестезию, выбухание большого родничка, реже наблюдают положительные симптомы Кернига, Брудзинского, ригидность затылочных мышц. Изменения в спинномозговой жидкости практически не отличаются от таковых при менингококковом или пневмококковом менингите.
Панникулит (целлюлит, воспаление жировой клетчатки) обычно возникает у детей 1-го года жизни. Заболевание начинается с появления в области головы, на шее, щеках или в окологлазничной области плотных болезненных участков синюшно-красного или фиолетового цвета диаметром от 1-10 см и более. Одновременно могут быть и другие проявления болезни: отит, гнойный менингит, пневмония и др
Острый эпиглоттит, или воспаление надгортанника, наблюдают у детей в возрасте от 2 до 5 лет. Проявляется резкими болями в горле, невозможностью глотания, выраженной одышкой, расстройством дыхания вследствие сужения или даже закупорки гортани в области надгортанника. Возможны также афония, обильное слюнотечение, бледность, цианоз, раздувание крыльев носа. Маленькие дети часто запрокидывают голову при отсутствии менингеальных симптомов. У детей старшего возраста и взрослых при надавливании на корень языка можно видеть резко отёчный вишнёво-красный надгортанник. При прямой ларингоскопии, кроме поражения надгортанника, выявляют воспалительный процесс в подсвязочном пространстве.
Гемофильный перикардит составляет до 15% всех случаев перикардита у детей. Клинически не отличается от перикардитов другой бактериальной этиологии. Заболевание проявляется высокой температурой тела, тахикардией, расширением границ сердечной тупости, глухостью тонов сердца, дыхательными нарушениями и др.
При гнойном артрите гемофильной этиологии поражаются обычно крупные суставы: коленный, локтевой, тазобедренный, плечевой. Клинические проявления гнойного артрита не отличаются от таковых другой бактериальной этиологии.
Остеомиелит, вызываемый Н. influenzae, клинически проявляется теми же симптомами, что и остеомиелит другой бактериальной этиологии (стафилококковой, стрептококковой и др.). Поражаются преимущественно крупные трубчатые кости: бедренная, большеберцовая, плечевая. Диагноз устанавливают на основании результатов бактериологических посевов аспирата костного мозга, а также изучения мазков, окрашенных по Граму.
Инфекция, вызванная Haemophilus influenzae, неуточненная: Диагностика[править]
Решающее значение для диагностирования гемофильной инфекции имеют результаты лабораторного исследования. Материал от больного (мокрота, гной, аспират из места поражения, спинномозговая жидкость и др.) микроскопируют (окраска по Граму) и засевают на кровяной агар. Выделенную чистую культуру дифференцируют с палочкой коклюша, с которой Н. influenzae имеет большое сходство. Из современных методов используют ПЦР, реакцию латекс-агглютинации, ИФА.
Дифференциальный диагноз[править]
Гнойный менингит, вызванный Н. influenzae, дифференцируют с менингококковым, стрептококковым, пневмококковым, стафилококковым и другими бактериальными менингитами. То же можно сказать и в отношении других форм инфекции: пневмонии, артрита, перикардита и т.д. Хотя у заболеваний, вызываемых Н. influenzae, нет специфических симптомов, всё же такие проявления болезни, как панникулит (целлюлит) и острый эпиглоттит, чаще бывают при инфекции, обусловленной Н. influenzae. Решающее значение в дифференциальной диагностике имеют лабораторные методы исследования.
Инфекция, вызванная Haemophilus influenzae, неуточненная: Лечение[править]
В комплексной терапии заболеваний, вызываемых Н. influenzae, ведущее значение имеют антибиотики. Препараты выбора — цефалоспорины III и IV поколений. Возбудитель высокочувствителен также к левомицетину, гентамицину, рифампицину, но устойчив к оксациллину, линкомицину и др. В тяжёлых случаях рекомендовано назначать два антибиотика. При получении антибиотикограммы вносят соответствующую коррекцию в комбинацию антибиотиков. В последние годы появляются сообщения о приобретении штаммами Н. influenzae устойчивости ко многим антибиотикам. Большое значение имеет общеукрепляющее и симптоматическое лечение. Особенно важно своевременно вскрыть очаг инфекции или дренировать плевральную полость.
Профилактика[править]
Для активной профилактики применяют вакцину Акт-ХИБ, содержащую очищенный капсульный полисахарид H. influenzae типа b, конъюгированный с белком столбнячного анатоксина. Определённое значение имеют и неспецифические методы профилактики: строгая изоляция новорождённых, разобщение детей раннего возраста, гигиеническое содержание кожи, комплекс общеукрепляющей и стимулирующей терапии.
Прочее[править]
Источники (ссылки)[править]
Педиатрия [Электронный ресурс] / Под ред. А.А. Баранова — М. : ГЭОТАР-Медиа, 2009. — https://www.rosmedlib.ru/book/ISBN9785970410851.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Гемофильная инфекция — острые инфекционные болезни, вызванные гемофильной палочкой. Гемофильная инфекция характеризуется преимущественным поражением органов дыхания, центральной нервной системы и развитием гнойных очагов в различных органах.
Этиология[править | править код]
Возбудитель — Haemophilus influenzae (палочка Пфайфера) относится к семейству Pasteurellaceae, роду гемофилюсов (который включает 16 видов бактерий).
Впервые гемофильная палочка инфлюэнцы была выделена Рихардом Пфайффером во время пандемии гриппа в 1889 году и была ошибочно принята за этиологическую причину гриппа, что и определило её название (бацилла Пфайффера). В 1920 г Винслоу и коллегами, открывшими необходимость для роста микроорганизма эритроцитарных факторов, была переименована в Haemophilus («любящая кровь»). В 1933 году была открыта вирусная природа гриппа, однако название influenzae сохранилось. Микробиологические и иммунологические свойства H. influenzae были открыты М.Питтман в 1930 году. В 1933 году Фотергиллом и Райтом была обнаружена зависимость заболеваемости гемофильной инфекцией от возраста.
Представляет собой мелкую грамотрицательную коккобациллу (0,3 мкм в диаметре), для своего роста требует наличия содержащихся в эритроцитах термолабильного фактора V (НАД) и термостабильного фактора X (гемин).
По культуральным свойствам (продукция индола, активность уреазы и др.) разделяется на 7 биотипов (от I до VII). Часть выделенных со слизистых оболочек палочек инфлюэнцы имеет капсулы. Известно 6 антигенно различающихся капсульных типов, обозначаемых от А до F. Наибольшее значение в патологии человека имеет Haemophilus influenzae type b. Данный серотип отличается от других наличием 8 генов, ответственных за образование фимбрий, которые способствуют улучшению адгезивных и пенетрантных свойств. Также, в отличие от других серотипов, гемофилюс инфлюэнцы типа b — единственно способная проникать в кровеносное русло.
Эпидемиология[править | править код]
Источником и резервуаром инфекции является только человек. Путь распространения — воздушно-капельный. Возбудитель локализуется на слизистой оболочке верхних дыхательных путей. H.influenzae можно выделить из носо-глотки 90 % здоровых людей, причем на более вирулентный тип b приходится около 5 % всех выделенных штаммов. Здоровое носительство может продолжаться от нескольких дней до нескольких месяцев. Носительство сохраняется даже при высоком титре специфических антител и даже при назначении высоких доз антибиотиков. Чаще всего заболевают дети в возрасте от 6 мес до 4 лет, реже болеют новорожденные, дети более старшего возраста и взрослые.
До введения обязательной вакцинации против Hib в США (до 1990г), по данным ААР (American Academy of Pediatrics) ежегодно отмечалось около 20000 случаев заболевания и около 1000 летальных исходов у детей в результате гемофильной инфекции. Неврологические осложнения отмечались в 25-35 % случаев.
В настоящее время в европейских странах регистрируется 26-43 случаев заболеваний на 100000 детей, смертность составляет 1-3 %, высок уровень неврологических осложнений.
Показатели заболеваемости гемофильной инфекцией типа b в тысячи раз выше у детей восприимчивых возрастов (75-85 % случаев заболеваний — в возрасте до 24 мес, пик — 6-12 мес).
Выделяют следующие группы риска для данного заболевания:
- люди экстремальных возрастов (дети до 2-х лет, пожилые люди);
- дети, посещающие детские дошкольные учреждения. В одном из исследований было показано, что до 50 % инвазивных форм можно отнести за счёт посещения детских учреждений;
- дети на искусственном вскармливании. У детей до года, находящихся на искусственном вскармливании и не получающих небольших дополнительных количеств материнских антител с грудным молоком, особенно высок риск самых тяжелых форм ХИБ-инфекции — воспаления легких и менингита. Фактор грудного вскармливания является отчасти гипотетическим, так как до конца не ясен механизм воздействия на защиту от гемофильной инфекции. Здесь могут играть роль как питательные, так и иммунные факторы, находящиеся в грудном молоке. После иммунизации женщин полисахаридной вакциной на 36-39 неделях беременности было отмечено 20-кратное возрастание выделения специфических антител с грудным молоком в послеродовом периоде;
- представители неевропейских рас. Этот фактор риска также является достаточно спорным, однако многие исследования заболеваемости показывали, что заболеваемость среди детей неевропейских рас значительно выше;
- лица с низким социально-экономическим статусом. Риск заболевания значительно увеличивается при скученном проживании;
- лица с различными видами иммунодефицита;
- крайне ослабленные и страдающие алкоголизмом;
- больные лимфогранулематозом (болезнь Ходжкина), серповидно-клеточной анемией;
- лица подвергшиеся спленэктомии (удаления селезёнки).
Заболеваемость повышается в конце зимы и весной. За последние годы заметно увеличилась заболеваемость взрослых.
Необходимо отметить, что вариант клинической формы гемофильной инфекции зависит от возраста. Так, согласно зарубежным данным, менингит встречается чаще у детей в возрасте 6-9 месяцев, эпиглоттит встречается чаще у детей старше 2-х лет, целлюлит (воспаление подкожной клетчатки) чаще встречается у детей в годовалом возрасте. Для взрослых и пожилых людей менингит является нехарактерным — чаще встречается пневмония.
Патогенез[править | править код]
Воротами инфекции является слизистая оболочка носоглотки. Механизмом передачи является воздушно-капельный, однако у маленьких детей путь передачи может быть контактным. Возбудитель может длительное время персистировать в области ворот инфекции в виде латентной бессимптомной инфекции. В некоторых случаях, в основном у лиц с ослабленными защитными силами и лиц, входящих в группу риска, латентная форма переходит в манифестную. Риск перехода инаппарантного носительства в манифестную форму усиливается при наличии сопутствующей вирусной инфекции и повышении микробной массы.
Необходимо отметить роль вторичных контактов. Данный механизм передачи наиболее актуален для детей в возрасте до двух лет. Следует отличать первичное заболевание, которое возникает вследствие контакта со здоровым носителем и вторичное, которое возникает при контакте с больным в манифестной форме.
Инфекция распространяется по окружающим тканям, обусловливая развитие синуситов, отитов, бронхитов, пневмоний, воспаление подкожной жировой клетчатки, или путём гематогенной диссеминации поражает суставы и другие органы, протекая по типу сепсиса. Штаммы гемофильной палочки, не имеющие капсулы, поражают только слизистые оболочки.
Системные заболевания вызывают только возбудители, обладающие капсулой, в 95 % случаях это гемофильная палочка типа b. Уникальным свойством бактерий данного типа является их способность проникать в кровеносное русло путём разрывания межклеточных соединений. Также, более выраженная патогенность этих штаммов связана с тем, что капсула способна подавлять фагоцитоз. Возбудитель может в течение нескольких суток персистировать в кровеносном русле бессимптомно до тех пор, пока масса микробных тел не станет критической. Затем бактерия проникает в ЦНС через хороидальные сплетения, вызывая инфильтрацию и гнойное воспаление мягких мозговых оболочек.
У перенесших заболевание развивается стойкий иммунитет.
Иммунный отклик организма на данный вид инфекции имеет несколько особенностей. Вследствие подавления фагоцитоза, продукция антител В-лимфоцитами активируется без участия Т-хелперов. Именно поэтому иммунный отклик организма в ответ на инвазию Hib в большинстве случаев недостаточен, отсутствует т. н. бустерный (ударный) отклик при повторной экспозиции антигена гемофильной палочки. Также отмечается крайне слабая Т-независимая продукция специфических антител в возрасте до 18 месяцев. Кроме того, полисахариды являются набором олигосахаридов, каждый из которых способен индуцировать слабый иммунный отклик. Это в свою очередь обусловливает множественность и вариабельность продуцируемых антител в ущерб количественному фактору.
Местный иммунитет, представленный секреторными антителами класса IgA изучен недостаточно. Более того, было обнаружено, что капсульные виды H.influenzae выделяют протеазы, инактивирующие антитела. Проведенные исследования местного иммунитета у здоровых носителей показали, что роль местного иммунитета может быть достаточно важной — блокировка пенетрации слизистой оболочки бактериями, предотвращение проникновения микроорганизмов в кровеносное русло.
Комплемент при гемофильной инфекции может быть активирован как по классическому (антитело-зависимому) пути, так и по альтернативному пути. Антигены клеточной стенки H.influenzae способны активировать комплемент по альтернативному пути, в то время как комплекс антител и антигенов, способен активировать комплемент по классическому пути.
Симптомы и течение[править | править код]
Длительность инкубационного периода установить трудно, так как заболевание нередко является следствием перехода латентной инфекции в манифестную. Может развиться местный воспалительный процесс слизистой оболочки верхних дыхательных путей или развиваются заболевания, обусловленные гематогенной диссеминацией. Гемофильная палочка типа b является одной из частых причин генерализованной инфекции (бактериемии) у детей, у половины из них развивается гнойный менингит, довольно часто (15-20 %) пневмония и реже другие очаговые поражения. Как правило, гемофильная инфекция протекает остро, но некоторые клинические формы могут принимать затяжное течение.
Гемофильная инфекция может протекать в следующих клинических формах:
- Гнойный менингит.
- Острая пневмония.
- Септицемия.
- Воспаление подкожной клетчатки (целлюлит).
- Эпиглоттит (воспаление надгортанника).
- Гнойный артрит.
- Прочие заболевания (перикардит, синуситы, отит, заболевания дыхательных путей и др.).
По данным Бостонского университета самыми частыми клиническими формами гемофильной инфекции являются менингит, средний отит и пневмония.
Гнойный менингит наблюдается преимущественно у детей от 9 месяцев до 4 лет (для данной возрастной группы это самая частая причина менингитов). Заболевание развивается остро, иногда с симптомов ОРЗ, затем быстро развивается клиническая симптоматика, характерная для бактериальных менингитов. Иногда менингиальный синдром сочетается с другими проявлениями гемофильной инфекции (гнойный артрит, воспаление надгортанника, целлюлиты. Заболевание протекает тяжело и нередко кончается летально (около 10-15 % случаев).
Гемофильная пневмония (по данным Бостонского университета) является второй по частоте среди всех бактериальных пневмоний у детей. Может проявляться как в виде очаговой, так и в виде долевой (крупозной), очень часто (до 70 %) сопровождается гнойным плевритом (у детей), может осложняться гнойным перикардитом, средним отитом. Может принимать затяжное течение. У взрослых, особенно пожилых лиц, гемофильная инфекция может наслаиваться на другие виды инфекции.
Гемофильный сепсис чаще развивается у детей 6-12 мес, предрасположенных к этому заболеванию. Протекает бурно, нередко как молниеносный, с септическим шоком и быстрой гибелью больного.
Воспаление подкожной клетчатки (целлюлит) также развивается у детей до 12 мес, чаще локализуется на лице, реже на конечностях. Начинается нередко с картины ОРЗ (ринофарингит), затем появляется припухлость в области щеки или вокруг глазницы, кожа над припухлостью гиперемирована, с цианотичным оттенком, иногда заболевание сопровождается воспалением средним отитом. Температура тела субфебрильная, симптомы общей интоксикации выражены слабо. У детей старших возрастов воспаление подкожной клетчатки может локализоваться на конечностях.
Воспаление надгортанника (эпиглоттит) является очень тяжелой формой гемофильной инфекции, в большинстве случаев (около 90 %) сопровождается бактериемией. Начинается остро, характеризуется быстрым подъёмом температуры тела, выраженной общей интоксикацией и картиной быстро прогрессирующего крупа, который может привести к гибели ребёнка от асфиксии (полная непроходимость дыхательных путей или остановка дыхания).
Гнойные артриты являются следствием гематогенного заноса гемофильной палочки, нередко сопровождаются остеомиелитом.
Диагноз, диффренциальный диагноз[править | править код]
При распознавании необходимо учитывать возраст больного, наличие факторов, способствющих инфицированию гемофильной палочкой, характерные клинические проявления (целлюлиты, эпиглоттит и др.). Подтверждением диагноза служит выделение гемофильной палочки в гное, мокроте, ликворе, материале, взятом со слизистых оболочек. Средами выбора для культивирования являются агары, обогащенные кровью (20 %)(желательно наличие эритроцитарных кофакторов X и V). Окраска по Граму также является диагностически важной.
Серологическими тестами выбора являются латекс-агглютинация и реакция преципитации. Ценность этих методов особенно велика для диагностики в тех случаях, когда антимикробная терапия была начата до посева культуры. В спинномозговой жидкости (иногда в моче) можно обнаружить капсульный антиген гемофильной палочки с помощью реакции встречного иммунофореза или иммуноферментного метода. Однако факт обнаружение не может однозначно свидетельствовать в пользу диагноза гемофильной инфекции, так как антиген может выявляться при носительстве, при недавней вакцинации полисахаридной вакциной или загрязнении анализа перекрестно-реагирующими фекальными микроорганизмами.
В клинически важных случаях проводят тест на антибиотикорезистентность.
Лечение[править | править код]
Без этиотропной терапии некоторые формы гемофильной инфекции (менингит, эпиглоттит) почти всегда заканчиваются смертью больного. Необходимо возможно раньше начать этиотропную терапию.
Наиболее эффективным и малотоксичным до 1970 года, когда был обнаружен факт наличия антибиотикорезистенности у H.influenzae, считался ампициллин, однако в последние годы всё чаще стали выделяться штаммы гемофильной палочки, резистентные к данному антибиотику. Ампициллин вводился внутривенно в суточной дозе 200—400 мг/кг/сут детям и 6 г/сут взрослым. Такие большие дозировки в назначении ампициллина обусловлены высокой резистентностью возбудителя к препарату. Исходя из этого ампициллин практически не используется в современной практике врачей. В некоторых рекомендациях, в частности в руководстве Американской Педиатрической Академии, предлагается с самого начала применять ампициллин, цефалоспорины в комбинации с левомицетином. Однако, согласно последним исследованиям, проведенным в России (Москве, Санкт-Петербурге и других крупных городах), штаммы гемофильной палочки, циркулирующие в этих регионах резистентны практически ко всем классам антимикробных препаратов.
В последнее время в отечественных и зарубежных публикациях появились сведения о более высокой, нежели для ампициллина, эффективности таких антибиотиков, как амоксициллин, цефалоспоринов — цефиксим и макролидов — азитромицин, даже при применении их короткими курсами. В Российской федерации только 2,8 % штаммов H.influenzae вырабатывают β-лактамазы, вследствие чего необходимость в использовании препаратов с клавулановой кислотой преувеличена (данные исследования ПеГАС 2014). Необходима консультация врача.
Профилактика и мероприятия в очаге[править | править код]
Здоровым носителям гемофильной палочки типа b и лицам из группы риска, контактирующим с больными гемофильной инфекцией, в течение первой недели после регистрации первого случая заболевания рекомендуется принимать рифампицин внутрь в дозе 10-20 мг/кг/сут (максимум 600 мг/сут) однократно в течение 4 дней.
Специфическая иммунопрофилактика[править | править код]
В 1974 году в Финляндии было проведено первое широкомасштабное исследование эффективности капсулярной полисахаридной вакцины, вошедшее в анналы истории вакцинирования против Hib. Было выявлено, что вакцина крайне эффективна (55-85 % при уровне достоверности в 95 %) в возрасте 18-71 месяцев и обеспечивает 4-летнюю защиту в 90 % случаев. Однако, более скромные результаты были получены у детей в возрасте до 18 месяцев.
Позже проводились многочисленные испытания полисахаридных вакцин в Европе и Северной Америке. В частности, клиническое испытание в Великобритании (1991—1993) показало снижение на 87 % заболеваемости менингитом гемофильной этиологии. В Голландии, при проведении аналогичного исследования, было зафиксировано полное отсутствие случаев менингита гемофильной этиологии в течение 2-х лет после начала иммунизации.
В настоящее время обязательная иммунизация против гемофильной инфекции введена в США (1990), Канаде (1990) и ряде других стран. С 2011 года прививка против Hib включена в российский национальный календарь прививок и предоставляется детям из групп риска[1][2]. Вакцинация проводится детям в 3 этапа: в 3, 4,5 и 6 месяцев. В возрасте 18 месяцев — однократная ревакцинация.
Некоторые факты, подтверждающие эффективность вакцинации[править | править код]
По данным, опубликованным рядом авторов (Adams WG et al) в JAMA, результаты таковы:
- 1989 — 37/100000
- 1991 — 11/100000
Снижение числа случаев заболеваний менингитом гемофильной этиологии у детей на 82 % с 1985 по 1991, предотвращение около 10000-16000 заболеваний гемофильной инфекцией в 1991 году.
В настоящее время наиболее эффективным считается введение трех доз конъюгированных вакцин — в 2, 4 и 6 месяцев. Вакцины взаимозаменяемы.
Примечания[править | править код]
Литература[править | править код]
- Королева И. С. и соавт. Эпидемиологические особенности носительства Haemophilus influenzae типа b. Эпидемиология и инфекционные болезни, № 3, 2000, С.15-19
- Демина А. А. Эпидемиология инвазивных форм заболеваний, обусловленных H.influenzae типа b, Сборник трудов Научно-практической конференции «Актуальные вопросы эпидемиологии, клиники, диагностики и профилактики инфекции, вызываемой H.Influenzae тип b», 1998
- H.A. Bijlmer. Worldwide epidemiology of Haemophilus influenzae meningitis industrialized versus non-industrialized countries. Vaccine, Vol. 9 ; Supplement June 1991, S5-S9. (англ.)
- D.A Clements. Cost of treatment and prevention of Haemophilus influenzae type b disease. Pharmacoeconomics, 1994 ; 6 (5) : 442—452. (англ.)
- R. Booy, et al. Antibody persistence after accelerated immunization against Haemophilus influenzae type b. BMJ, 1993 ; 306 : 971. (англ.)
- R. Gold, et al. Haemophilus influenzae type b disease in Canada: Abstract. Effect of infant vaccination. ISID Congress, 1996. (англ.)
Источник
