Гайморит хронический код по мкб 10 у детей

Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Факторы риска
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Другие названия и синонимы
Верхнечелюстной синусит.
Названия
Название: Гайморит у детей.

Гайморит у детей
Синонимы диагноза
Верхнечелюстной синусит.
Описание
Это одна из форм синусита, характеризующаяся воспалительным процессом в верхнечелюстной пазухе (ICP). Заболевание может протекать в острой и хронической форме. Это проявляется затруднением носового дыхания, патологическими выделениями из носа или носоглотки, болью в проекции пазухи, синдромом интоксикации. Диагноз основан на клиническом обследовании, данных риноскопии и типичной рентгенографии. Лечение включает противомикробные, местное и симптоматическое лечение. Как указано, проводится ICP медико-диагностическая пункция.
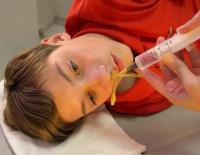
Гайморит у детей
Дополнительные факты
Синусит в специальной литературе также называется «верхнечелюстной синусит». У грудных детей синусит не возникает из-за анатомо-физиологических особенностей верхнечелюстных пазух. Возможно развитие синусита на втором или третьем году жизни, пик заболеваемости наступает в 6 лет. Актуальность проблемы у детей обусловлена тем, что синусит является одной из пяти причин назначения антибиотикотерапии в современной педиатрии. Воспаление околоносовых пазух осложняется в 13% случаев острых респираторных вирусных инфекций. Согласно статистике, около трети госпитализаций в ЛОР-больницах занимают пациенты с синуситом, в том числе с синуситом.
Факторы риска
Среди факторов, сопровождающих проявление заболевания, наиболее важными являются:
• аллергены;
• муковисцидоз;
• гастроэзофагеальный рефлюкс;
• травма лицевого черепа;
• проблемы с зубами.
Причины
Причины.
Синусит у детей имеет инфекционную этиологию. Около 10% в структуре причины — бактериальные агенты, 90% — вирусные. Среди вирусов риновирус играет решающую роль. Наиболее важные представители бактериальных патогенов:
• стрептококк пневмонии (около 40%);
• гемофилическая палочка (25-47%);
• смешанная инфекция этих патогенов (примерно 7%);
• β-гемолитические стрептококки группы А (до 10%) и другие группы, золотистый стафилококк (2%), моракселла (1%) встречаются реже.
В последние десятилетия наблюдается увеличение доли синусита, вызванного атипичной флорой: 10% случаев связаны с микоплазмами, хламидийной инфекцией. Хронический синусит может быть связан с фузобактериями, псевдомонасами. У детей с ослабленным иммунитетом грибковая природа заболевания возможна, чаще всего в контексте вторичной инфекции.
Патогенез
Основным звеном в патогенезе является воспаление слизистой оболочки носа, возникшее при острых респираторных вирусных инфекциях. Из-за отека просвет носового прохода сужается и препятствует выходу экссудата. Контакт патогенной флоры со слизистой оболочкой верхних дыхательных путей продлевается, что приводит к изменению функций цилиарного эпителия: микроорганизмы не «чистят» поверхность слизистой оболочки.
В условиях блокирования нормального воздухообмена в околоносовых пазухах создаются идеальные условия для распространения патогенных микроорганизмов. Появляется слой вторичной инфекции, интенсивность воспалительной реакции возрастает.
Классификация
Синусит у детей классифицируется по нескольким критериям. Модуль выделяется:
• простудный;
• одонтогенный;
• гнойный;
• аллергия.
Согласно локализации, синусит у детей может быть односторонним. Из-за тяжести течения синусит подразделяется на легкий, умеренный и тяжелый. С практической точки зрения наиболее актуальной является классификация по типу потока: Характеризуется исчезновением симптомов в течение 30 дней на фоне медикаментозной терапии.
• Хронический синусит. Он длится не менее 90 дней, плохо поддается консервативной терапии. Во время ремиссии у пациента сохраняются респираторные симптомы (кашель, заложенность носа).
Симптомы
Острый гайморит.
На фоне постоянного течения острых респираторных вирусных инфекций (неделя и более) состояние ухудшается. Ребенок становится слабым, общее недомогание, температура возобновляется или развивается с температурой до 38-39 ° C. Типичные симптомы: пролитая головная боль, боль и дискомфорт в проекции верхнечелюстных пазух, которые усиливаются, когда голова наклонена вниз У маленьких детей капризность, царапины на голове могут служить эквивалентом боли.
Появляются постоянные заложенность носа и насморк, патологические выделения. Выделения могут исходить из одного или обоих носовых ходов, иметь слизистый, гнойный или слизисто-гнойный характер, неприятный запах. Выделение отключается, когда вы сморкаетесь или под действием силы тяжести или стекаете по задней части горла, вызывая кашель. В пользу синусита они указывают на назальные симптомы не менее 3 дней подряд. При тяжелом синусите у детей наблюдается отек мягких тканей в скулах.
Возможные осложнения
Нелеченный синусит угрожает добавлением серьезных местных или системных бактериальных инфекций. Со стороны центральной нервной системы возникают внутричерепные осложнения: менингит, абсцесс мозга, арахноидит. При проникновении гноя в полость орбиты образуются абсцессы век или орбиты, флегмона, остеопериостит. Дальнейшее неконтролируемое распространение инфекции опасно для развития тяжелой пневмонии, евстахиита и сепсиса.
Диагностика
У большинства детей (60-75%) диагноз может быть поставлен на основании клинических критериев, без использования вспомогательных методов. Первичный диагноз ставится педиатром и педиатром ЛОР. В анамнезе заболевания и жалоб выявлено: в целом длительный цикл острых респираторных вирусных инфекций, жалобы на «постоянный» насморк, головные боли и лицевые боли. Дополнительный алгоритм обследования:
• Физическое обследование. При пальпации области ICH определяется боль. При осмотре глотки визуализируется гнойно-слизисто-гнойный секрет, протекающий в глотку. Возможно увеличение шейных лимфатических узлов.
• Лабораторное обследование. В общем клиническом анализе крови выявляется повышение уровня лейкоцитов, воспалительный сдвиг формулы влево, ускоренная СОЭ. Обязательным является подбор выделения из носоглотки для инокуляции на микрофлору и чувствительность к антибиотикам. При передней риноскопии в среднем носовом проходе определяются припухлость, гиперемия слизистой оболочки и наличие экссудата. Отсутствие патологического секрета не исключает наличия синусита.
• Рентгенография околоносовых пазух. Исследование не должно быть рутинным, оно рекомендуется только в том случае, если невозможно проверить синусит по клиническим причинам. У детей до 6 лет этот метод не информативен и неуместен. На снимке с синуситом нарушение легкости пазух определяется, уровень жидкости горизонтальный.
• КТ дополнительных синусов. Компьютерная томография показана при подозрении на осложнения, в случае длительного курса, планирования хирургического лечения. Нарушения пневматизации, наличие инфильтрирующих теней визуализируются.
При необходимости ребенка осматривают «узкие» специалисты: нейрохирург с церебральными симптомами, детский офтальмолог с симптомами поражения глазной орбиты, пульмонолог с данными о пневмонии.
Лечение
Консервативные методы.
Госпитализация зависит от детей с синдромом тяжелой интоксикации, наличием данных для осложненного течения синусита или локального гнойно-воспалительного процесса в носу при неэффективной амбулаторной терапии. В других случаях можно вылечить дом, наблюдая полулежачий отдых во время лихорадки. Обязательно проводите мытье носа ежедневно с помощью солевых растворов. Фармакотерапия включает в себя:
• антибактериальные препараты из группы полусинтетических пенициллинов, цефалоспорины 2-3 поколения, макролиды на срок 5-14 дней;
• жаропонижающие средства на основе парацетамола, ибупрофена в определенной дозировке для возраста при температуре выше 38-38,5 ° С;
• противоотечные средства для снятия отека носа. Рекомендуются капли и специи, содержащие фенилэфрин, оксиметазолин, ксилометазолин;
• местная терапия глюкокортикостероидами. Из разрешенных в педиатрической практике используют фуроат мометазона, будесонид, беклометазон;
• муколитики с ацетилцистеином или карбоцистеином в качестве активного вещества;
• антигистаминные препараты с аллергическим компонентом.
Список литературы
1. Острый верхнечелюстной синусит у детей. Клинический протокол/ Алданьярова Б. Ж. ,Чекмезова О. Б. , Умарова Р. А. – 2007.
2. Клиническое руководство: диагностика и лечение синусита (по материалам Американской академии педиатрии)// Педиатрическая фармакология — 2006.
3. Руководство по лечению хронического синусита/ Кеннеди В. , Янгс Р. //Лечащий врач — 1999.
4. Острый и хронический синусит: этиопатогенез и принципы лечения/ Кочетков П. А. , Лопатин А. С. // Практическая пульмонология — 2005.
Источник
Гайморитом (верхнечелюстным синуситом, максиллитом) называют воспаление слизистой оболочки верхнечелюстных (гайморовых) пазух. Пазухи соединены общими костными стенками с полостью носа, рта и орбитой (глазницей) и в норме заполнены воздухом.
 Гайморит является воспалением слизистой оболочки гайморовых пазух
Гайморит является воспалением слизистой оболочки гайморовых пазух
Основными функциями верхнечелюстных пазух, наряду с лобными, клиновидной и решетчатыми, являются:
- формирование индивидуального звучания голоса;
- согревание и очищение вдыхаемого воздуха;
- выравнивание давления в полостных образованиях черепа по отношению к внешнему атмосферному давлению.
Посредством маленьких отверстий все пазухи между собой сообщаются, но если по какой-то причине эти отверстия закрываются, их очищение и вентиляция прекращается. Это способствует скоплению микробов и развитию воспаления.
Развитие максиллита сопровождается повышением температуры тела, опуханием щеки и века со стороны поражения, интенсивной болью в переносице и у крыльев носа, слизисто-гнойными выделениями из носовых ходов и затруднением носового дыхания. При своевременно начатой терапии, которую назначает отоларинголог (ЛОР), можно избежать серьезных осложнений – остеомиелита, флегмоны глазницы, абсцесса мозга, менингита, отита, а также поражения почек и миокарда.
Воспаление слизистой оболочки гайморовых пазух встречается у людей всех возрастов, однако у детей в возрасте до 5 лет патология развивается крайне редко, поскольку у них недостаточно развиты придаточные пазухи.
Виды гайморита
Код гайморита по МКБ-10 (международной классификации болезней 10-го пересмотра, разработанной Всемирной организацией здравоохранения):
- острый гайморит: J01 (класс – болезни органов дыхания, рубрика – острые респираторные инфекции верхних дыхательных путей);
- хронический гайморит: J32 (класс – болезни органов дыхания, рубрика – другие болезни верхних дыхательных путей).
Максиллит может быть экссудативным или катаральным. Эти формы болезни сопровождаются большим количеством слизи или гнойных выделений. В зависимости от характера отделяемого, различают гнойный, слизистый и серозный гайморит.
По распространенности процесса максиллит бывает односторонним, который, в зависимости от пораженной стороны, подразделяется на правосторонний и левосторонний, а также двусторонним.
 Гайморит может быть одно- или двусторонним
Гайморит может быть одно- или двусторонним
Классификация по течению заболевания:
- острый: симптомы схожи с насморком, острой респираторной вирусной инфекцией и иными простудными заболеваниями. Обычно продолжительность воспаления варьирует в пределах от 14 до 21 дня;
- хронический: может развиваться при отсутствии адекватной терапии острого гайморита. Продолжительность течения этой формы болезни обычно составляет от 2 месяцев и более. Симптомы могут практически полностью исчезать, а затем возникать с новой силой;
- рецидивирующий: характеризуется появлением симптомов два, три или более раз в год.
Классификация по этиологическому фактору:
- вирусный;
- травматический;
- бактериальный, подразделяется на бактериальный аэробный и бактериальный анаэробный;
- грибковый;
- эндогенный, подразделяется на вазомоторный, отогенный, одонтогенный;
- смешанный;
- аллергический;
- перфоративный;
- ятрогенный.
Нередко хронический гайморит сопровождается ночным кашлем, который не поддается обычной терапии. Причиной его появления является стекающий по задней стенке глотки из гайморовой пазухи гной.
Классификация по пути проникновения инфекции:
- гематогенный: возбудитель инфекции попадает через кровь. Чаще всего эта форма гайморита развивается у детей;
- риногенный: инфекция попадает через носовую полость. Обычно встречается у взрослых;
- одонтогенный: микробы попадают в гайморову пазуху из коренных зубов верхней челюсти;
- травматический.
Хронический гайморит, по характеру морфологических изменений, подразделяется на следующие виды:
- продуктивный (пристеночно-гиперпластический, атрофический, некротический, полипозный, гнойно-полипозный и т. д.). На его фоне наблюдаются изменения слизистой оболочки гайморовой пазухи (гиперплазия, атрофия, полипы и иные);
- экссудативный (гнойный и катаральный), при котором образуется гной.
При хроническом течении болезни из-за закупорки слизистых желез часто образуются мелкие псевдокисты и истинные кисты гайморовой пазухи. Наиболее распространенными формами хронического воспаления являются полипозная и полипозно-гнойная. Катаральная аллергическая и пристеночно-гиперпластическая формы встречаются в редких случаях, а некротическая, озеозная, холестеатомная и казеозная – в очень редких.
Причины и факторы риска развития воспаления
Возбудителями гайморита могут быть вирусы, хламидии, грибки, стафилококки, стрептококки, гемофильная палочка и микоплазма. У взрослых чаще всего максиллит вызывают вирусы, пневмококки и гемофильная палочка, у детей – микоплазма и хламидии. При нарушении иммунитета и у ослабленных больных воспаление может возникать из-за сапрофитной и грибковой микрофлоры.
 Возможные возбудители болезни – стафилококки, стрептококки, вирусы, хламидии, грибки, микоплазма и гемофильная палочка
Возможные возбудители болезни – стафилококки, стрептококки, вирусы, хламидии, грибки, микоплазма и гемофильная палочка
Факторами риска развития максиллита являются патологии и состояния, которые затрудняют вентиляцию гайморовой пазухи и способствуют проникновению инфекции в ее полость. К их числу относятся:
- врожденная узость носовых ходов;
- острая респираторная вирусная инфекция, острый и хронический ринит любого происхождения;
- хронический тонзиллит, фарингит;
- аденоиды (у детей);
- искривление носовой перегородки;
- хирургические вмешательства, проводимые на альвеолярном отростке верхней челюсти или зубах;
- кариозное поражение верхних коренных зубов.
Риск развития заболевания возрастает в осенне-зимний период, что обусловлено естественным сезонным снижением иммунитета.
Симптомы
Симптомы острого гайморита
Воспаление начинается остро. У пациента фиксируется повышение температуры тела до фебрильной (38–39 °C), выраженные признаки общей интоксикации и, возможно, озноб. В некоторых случаях температура тела может оставаться нормальной либо субфебрильной (37,1–38 °C). Основными жалобами больного являются болевые ощущения в области пораженной верхнечелюстной пазухи, лба, корня носа и скуловой кости. При пальпации боль усиливается, она может иррадировать в соответствующую половину века и висок. Также возможно появление разлитой головной боли разной интенсивности.
На стороне воспаления нарушается носовое дыхание, а в случаях двустороннего гайморита заложенность носа вынуждает больного дышать через рот. Вследствие закупорки слезного канала иногда наблюдается развитие слезотечения. Выделения из носа из серозных и жидких постепенно становятся зеленоватыми, мутными и вязкими.
Симптомы хронического гайморита
Обычно хронический гайморит развивается вследствие острого процесса. В период ремиссии общее состояние, как правило, не ухудшается. При обострении возникают симптомы общей интоксикации в виде головной боли, слабости и разбитости, а температура тела может повышаться до фебрильной или субфебрильной.
При экссудативных формах максиллита количество отделяемого увеличивается в период обострения, а при улучшении состояния больного – снижается. Для катарального гайморита характерно жидкое и серозное отделяемое, с неприятным запахом, при гнойной форме оно представляет собой густую, желтовато-зеленую, обильную, тягучую слизь, которая подсыхает и превращается в корки.
Как правило, головная боль развивается лишь в период обострения хронической формы максиллита или на фоне нарушения оттока отделяемого из гайморовой пазухи. Больной может испытывать давящую или распирающую головную боль, которая локализируется за глазами и усиливается при давлении на подглазничные области и при поднимании век. При пребывании в положении лежа или во время сна выраженность болевого синдрома снижается, поскольку в горизонтальном положении отток гноя возобновляется.
Во избежание развития побочных эффектов и для получения высокой концентрации лекарственного средства в очаге воспаления, применяются антибиотики местного действия.
Нередко хронический гайморит сопровождается ночным кашлем, который не поддается обычной терапии. Причиной его появления является стекающий по задней стенке глотки из гайморовой пазухи гной.
При хроническом максиллите зачастую выявляются кожные повреждения (мокнутия, мацерации, припухлости или трещины) в преддверии носовой полости. У многих пациентов возникает сопутствующий кератит и конъюнктивит.
Читайте также:
10 мифов о насморке
Современные антибиотики: эффективность и побочное действие
5 способов снизить температуру без лекарств
Диагностика
Для диагностики гайморита необходим сбор жалоб больного, его внешний осмотр, включающий определение рефлекторного расширения кожных сосудов подглазничной области, и осмотр слизистой оболочки полости носа с целью выявления отека, воспаления и гнойных выделений из отверстия пазухи.
 Для диагностики заболевания может быть назначена рентгенография
Для диагностики заболевания может быть назначена рентгенография
При проведении рентгенограммы выявляется затемнение гайморовой пазухи. Если информативности этих методов исследования для определения, заразен или нет пациент, недостаточно, проводят пункцию гайморовой пазухи.
Консервативное лечение гайморита
Острый максиллит
С целью снижения отека слизистой оболочки верхнечелюстных пазух и для восстановления нормальной вентиляции в ней применяют сосудосуживающие средства местного действия (к примеру, ксилометазолина гидрохлорид, нафазолин) курсом до 5 дней.
Если у больного наблюдается значительная гипертермия, назначают жаропонижающие средства, в случаях выраженной интоксикации – препараты с антибактериальным действием.
Во избежание развития побочных эффектов и для получения высокой концентрации лекарственного средства в очаге воспаления, применяются антибиотики местного действия.
После нормализации температуры тела рекомендуется физиотерапия, например, УВЧ-терапия (ультравысокочастотная), инфракрасная лампа Соллюкс.
Хронический максиллит
При хроническом течении болезни устойчивого терапевтического эффекта можно достичь только при устранении причины, вызвавшей воспаление в верхнечелюстной пазухе (больные зубы, искривление носовой перегородки, хронические патологии ЛОР-органов, аденоиды и другие). При обострении заболевания, во избежание атрофии слизистой оболочки верхнечелюстных пазух, краткими курсами применяют местные сосудосуживающие препараты.
Пациентам назначается дренирование гайморовой пазухи. Промывание пазухи осуществляют посредством синус-эвакуации или кукушки (метод вакуумного перемещения). Для проведения процедур используют дезинфицирующие растворы (к примеру, Калия перманганат, Фурацилин). В полость вводят растворы антибактериальных средств и протеолитические ферменты. Из физиотерапевтических процедур чаще всего назначается ультрафонофорез с гидрокортизоном, диатермия, ингаляции, УВЧ-терапия. Также эффективна спелеотерапия.
Больным с некротической, холестеатомной, казеозной, полипозной и гнойно-полипозной формой хронического максиллита показана хирургическая операция – гайморотомия.
Лечение гайморита в домашних условиях
В качестве вспомогательной терапии верхнечелюстного синусита в домашних условиях могут использоваться средства народной медицины.
 Отвары и настои лекарственных трав часто используются в домашних условия как вспомогательная терапия
Отвары и настои лекарственных трав часто используются в домашних условия как вспомогательная терапия
Перорально может применяться настой из трав. Для его приготовления в эмалированную или стеклянную посуду с крышкой добавляют по 2 ст. ложки зверобоя, эвкалипта, лаванды, ромашки аптечной и шалфея лекарственного, по 1 ст. ложке тысячелистника и череды, тщательно перемешивают. Из полученной смеси берут 3 ст. ложки, заливают их 2 л кипятка, емкость закрывают крышкой и в течение получаса настаивают при комнатной температуре, затем процеживают. Готовый настой принимают внутрь по 100 г через каждые 3 часа.
Также при лечении хронической формы заболевания часто используется корень хрена в виде натертой на терке кашицы в сочетании с соком лимона (1/3 стакана кашицы и сок из трех лимонов). Готовую смесь принимают ежедневно утром внутрь по 1/2 ч. ложки за 20 минут до приема пищи. Лечение проводят курсами, повторяя их осенью и весной до полного выздоровления.
Если у больного наблюдается значительная гипертермия, назначают жаропонижающие средства, в случаях выраженной интоксикации – препараты с антибактериальным действием.
При терапии в домашних условиях часто используются средства для местного применения (носовые пазухи перед процедурой промывают раствором поваренной соли или натрия хлорида):
- компрессы из глины: 50 г глины разводят в горячей воде до консистенции пластилина. В теплом растительном масле смачивают марлю и располагают ее по обе стороны от носа (на область гайморовых пазух). Поверх марли выкладывают лепешки из теплой глины и держат их в течение 1 часа;
- мазь из меда: 1 ст. ложку детского мыла, не содержащего отдушек, натирают на терке. Смешивают по 1 ст. ложке меда, молока и растительного масла и добавляют их к натертому мылу. Полученную смесь нагревают на водяной бане до тех пор, пока не расплавится мыло. В полученное средство добавляют 1 ст. ложку спирта, всю смесь переливают в стеклянную баночку и дают ей остыть. Посредством ватной палочки мазь вводят в носовые ходы и оставляют на 15 минут. Продолжительность лечения – 21 день. Мазь следует хранить в закрытой таре в холодильнике;
- ингаляции с облепиховым маслом: 10 капель облепихового масла добавляют в кастрюлю с кипятком. Выделяемый пар вдыхают примерно 15 минут;
- капли из мумие: 10 измельченных таблеток мумие (по 0,2 г) тщательно перемешивают с 1 ч. ложкой глицерина и 4 ч. ложками воды. Полученным средством закапывают нос 3 раза в сутки. Продолжительность терапии – 21 день. Курс лечения с перерывами в 5 дней повторяют несколько раз до полного выздоровления.
Средства народной медицины рекомендуется применять с осторожностью, в особенности если содержащиеся в них компоненты могут вызывать аллергические реакции. Если в течение нескольких суток терапевтический эффект отсутствует, или наблюдается ухудшение состояния больного, нужно обратиться к отоларингологу за консультацией.
Видео
Предлагаем к просмотру видеоролик по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Источник
