G93 код по мкб
Содержание
- Описание
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: G93,5 Сдавление головного мозга.

Сдавление головного мозга гематомой
Описание
Сдавление головного мозга (син. Компрессия головного мозга) — сочетание признаков повышенного внутричерепного давления с очаговыми неврологическими симптомами, обусловленное наличием в полости черепа объемного образования (например, опухоли, гематомы). Сдавление (компрессия) головного мозга отмечается у 3-5% пострадавших.
Причины
Среди причин, вызывающих сдавление мозга, на первом месте стоят внутричерепные гематомы (эпи-, субдуральные, внутримозговые, внутрижелудочковые). Далее следуют вдавленные переломы костей черепа, очаги размозжения мозга, нарастающий отек-набухание головного мозга, острые субдуральные гидромы, возникающие в результате разрыва субарахноидальных цистерн, чаще — основания мозга, и быстрого накопления спинномозговой жидкости в субдуральном пространстве, пневмоцефалия воникновение воздуха в полость черепа, возникающее при переломе основания черепа (решетчатого лабиринта). В последнем случае образуется клапанный механизм, при чиханье, кашле, натуживании воздух нагнетается в полость черепа.
Патогенез
Сдавление головного мозга характеризуется жизненно опасным нарастанием через различный промежуток времени после травмы или непосредственно после нее общемозговых симптомов. Сдавление мозга характеризуется объемным скоплением жидкой или свернувшейся крови, спинномозговой жидкости или воздуха под оболочками. Это вызывает местное и общее сдавление вещества со смещением срединных структур мозга, деформацией и сжатием желудочков, ущемлением ствола.
Сдавление головы — особый вид травмы, возникающий в результате последовательного воздействия динамической (кратковременной) или статической (длительной) механической нагрузки.
Он характеризуется повреждениями мягких покровов головы, черепа и мозга. Более точным является термин «длительное сдавление головы» (минуты, часы, сутки) в отличие от менее значимого кратковременного сдавления головы (секунды).
Длительное сдавление головы встречается у пострадавших вследствие землетрясений, взрывов и обвалов в шахтах и рудниках. Для адекватной и однозначной оценки клинических форм черепно-мозговых травм необходимо правильно квалифицировать нарушения сознания.
Симптомы
Сдавление (компрессия) головного мозга характеризуется нарастанием через тот или иной промежуток времени после травмы либо непосредственно после нее общемозговых симптомов (появление или углубление нарушений сознания, усиление головной боли, повторная рвота, психомоторное возбуждение ), очаговых (появление или углубление гемипареза, одностороннего мидриаза, фокальных эпилептических припадков и ) и стволовых симптомов (появление или углубление брадикардии, повышение АД, ограничение взора вверх, тоничный спонтанный нистагм, двусторонние патологические знаки и ).
В зависимости от формы повреждения (сотрясение, ушиб мозга различной степени), на фоне которой развивается травматическое сдавление головного мозга, светлый промежуток перед нарастанием жизненно опасных проявлений может быть развернутым, стертым либо отсутствует.
Симптомы сдавления головного мозга без сопутствующего ушиба его в начальных стадиях протекает легче и имеет несколько отличную характеристику за счет более отчетливой динамики неврологической симптоматики, когда клинический синдром сдавления мозга развивается не остро в момент травмы, а развивается постепенно. В первый период после травмы наблюдаются клинические проявления, характерные для легкой черепно-мозговой травмы, затем на протяжении периода от нескольких часов или даже дней наблюдается относительное благополучие, после чего состояние и самочувствие вновь ухудшаются, может развиться потеря сознания, усиливается головная боль, развивается психомоторное возбуждение, усиливается астено-вегетативный синдром. По мере формирования внутричерепной гематомы и развития декомпенсации зти явления нарастают, за счет раздражения коры головного мозга нередко развивается эпилептический приступ, повторные рвоты, на стороне компрессии сужение (?) зрачка, замедление пульса. На этом фоне постепенно углубляются нарушения сознания и усили вается симптоматика очагового поражения мозга. В начальном периоде компрессии мозга отмечается тахипноэ, сменяющееся через несколько часов брадипноэ, вплоть до появления патологического дыхания за счет дислокационного синдрома. На вторые — третьи сутки при формировании внутричерепной гематомы на глазном дне могут быть выявлены признаки застоя дисков зрительных нервов, иногда больше на стороне компрессии. Более отчетливо определяются менингеальные симптомы. При несвоевременности оказания помощи развивается терминальное состояние, характеризующееся грубыми дислокационными явлениями с резким нарушением витальных функций. Виды внутричерепных гематом.
Виды внутричерепных гематом.
Эпидуральные гематомы чаще формируются при локальной травме на фоне легкого ушиба мозга пли ушиба средней тяжести.
Субдуральные и внутримозговые гематомы развиваются, как правило, на фоне ушиба мозга средней тяжести или тяжелого его ушиба.
Пневмоцефалия свидетельствует о переломе основания черепа.
Сдавления вдавленными переломами могут быть ограниченными и распространенными. Они возникают на фоне ушиба головного мозга средней тяжести или тяжелого его ушиба.
Сдавление головного мозга нарастающим отеком мозга, как правило, наблюдается при тяжелой черепно-мозговой травмы.
Внутричерепные гематомы бывают острыми (проявляющимися в течение первых 3 сут), подострыми (в течение 4-14 сут) и хроническими (через 2 нед после травмы). При хронической гематоме вокруг кровоизлияния формируется капсула.
Эпидуральная гематома. Травматическое кровоизлияние локализуется между внутренней поверхностью кости черепа и твердой мозговой оболочкой. Механизм травмы импрессионный.
Источниками кровотечения могут быть:
- средняя оболочечная артерия, проходящая в дупликатуре твердой мозговой оболочки. Разрыв артерии происходит в борозде на месте пересечения ее с линией перелома. Надрыв стенки сосуда может произойти и в результате деформации кости;
- оболочечные вены, синусы, вены диплоэ.
Эпидуральные гематомы характеризуются триадой симптомов:
1. Наличием светлого промежутка;
2. Мидриазом и птозом на стороне гематомы;
3. Пирамидной недостаточностью преимущественно.
Основным признаком нарастания внутричерепного давления является углубление степени нарушения сознания (вялость, оглушение, психомоторное возбуждение, сопор и кома в поздней стадии).
Появляются вегетативные нарушения, обусловленные нарастанием внутричерепного давления и гипоксией мозга — изменение пульса, артериального давления, расстройства дыхания. Оно учащается, а в стадии декомпенсации — угнетается, появляются поверхностное дыхание и периодическое дыхание по типу Чейна-Стокса и.
Вследствие повышения внутричерепного давления и дислокации ствола рефлекторно возбуждаются ядра блуждающего нерва — появляется брадикардия. Пульс урежается до 50 — 60 в 1 мин, как правило, он напряженный, хорошего наполнения.
Постоянный уровень кровотока в условиях повышения внутричерепного давления и гипоксии мозга поддерживается за счет рефлекса Кушинга (повышение артериального давления на 20-30 мм и более).
При дальнейшем нарастании гематомы, распространении отека и набухания мозга смещаются и ущемляются стволовые образования (височно-тенториальное, позже — затылочно-дуральное вклинения).
Развиваются мезенцефально-стволовые симптомы: мидриаз, отсутствие реакции зрачка на свет, парез взора кверху, симптом Гертвига — Мажанди. Могут быть горметонические судороги, тонус мышц иногда повышается до степени децеребрационной ригидности, появляется тетрапарез. Среднемозговой синдром развивается чаще всего вследствие височно-тенториального вклинения, дислокации и ущемления ствола мозга в отверстие мозжечкового намета. При дальнейшей дислокации появляются «плавающие» движения глазных яблок, развиваются кома, тонические судороги, нарастают нарушения дыхания и гемодинамики, наблюдается гипертермия.
В дальнейшем снижаются мышечный тонус, дыхательная и сердечно-сосудистая деятельность, пульс становится частым и слабым, артериальное давление снижается, что свидетельствует об ущемлении ствола в большом затылочном отверстии (аксиальное смещение ствола).
Диагностика эпидуральных гематом на догоспитальном этапе основывается на выяснении таких факторов:
1. Механизма травмы;
2. Динамики неврологической симптоматики- общемозговой и очаговой, нарушения сознания и вегетативных функций — пульса, артериального давления, дыхания;
3. Обнаружения боли при перкуссии черепа;
4. Анталгической позы (больной лежит на стороне гематомы);
5. Наличия менингеальных симптомов;
6. Наличия перелома костей свода черепа, пересекающего борозды оболочечных сосудов;
7. Припухлости по ходу переломов в височной области.
Данные компьютерной и магнитно-резонансной томографии, а также каротидной ангиографии подтверждают диагноз.
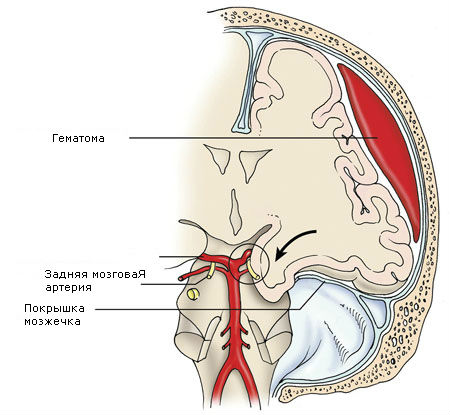
Гематомы задней черепной ямки бывают редко и обычно образуются при тяжелой травме задних отделов головы.
Местом приложения травмирующего агента чаще бывает шейно-затылочная область, где и определяется перелом затылочной кости.
Объем гематом обычно небольшой (до 30 мл) из-за малых размеров субтенториального пространства.
Рано возникают окклюзионная гидроцефалия, стволовые нарушения.
Источником эпидуральных гематом часто является венозное кровотечение из поперечного синуса, что обусловливает подострое течение гематом. Нередко они имеют супратенториальное распространение.
Для эпидуральных гематом задней черепной ямки характерны следующие клинические признаки:
1. Отек и уплотнение мягких тканей в шейно-затылочной области. При краниографии выявляют перелом затылочной кости.
2. Локальная боль в шейно-затылочной области, которая резко усиливается при перемене положения головы.
3. Тенденция к фиксированному положению головы: больной, как правило, лежит на стороне гематомы.
4. Отчетливая ригидность мышц затылка.
5. Синдром компрессии головного мозга носит окклюзионный характер: усиление головной боли в шейно-затылочной области, при попытке изменить положение головы или тела появляются головокружение, рвота, усиливается головная боль.
6. Очаговая симптоматика указывает на поражение мозжечка и ствола мозга: гипотония мышц конечностей, нарушения координации, спонтанный нистагм, бульбарные расстройства, пирамидная симптоматика. При этом на стороне гематомы может быть более выражена мозжечковая патология, а на противоположной — мягкая пирамидная симптоматика.
Светлый промежуток длится несколько десятков минут, чаще стертый. После потери сознания развивается сопор, сменяющийся через несколько часов или суток оглушением и комой.
Субдуральные гематомы задней черепной ямки возникают при тяжелом ушибе мозга. Повреждений костей черепа может не быть. Образование субдуральных гематом связано с повреждением поперечного или сигмовидного синуса, а также вен, впадающих в эти синусы, или с повреждением корковых сосудов мозжечка.
Клиническая картина вариабельна. Развиваются выраженные общемозговые симптомы: вторичное нарушение сознания после светлого промежутка, головная боль, рвота. Повышается внутричерепное давление. Появляются очаговые симптомы, в частности мозжечково-стволовые нарушения — мышечная гипотония, атаксия, нистагм, бульбарная симптоматика, угнетение роговичных рефлексов и.
Субдуральные гематомы — скопление крови между твердой мозговой и арахноидальной оболочками. Субдуральные гематомы развиваются при черепно-мозговой травме различной степени тяжести.
Острые субдуральные гематомы проявляются в первые 3 сут после травмы. Они формируются на месте тяжелого ушиба мозга, возникают при травме ускорения и ротационной травме, ведущих к разрыву сосудов.
Подострые и особенно хронические субдуральные гематомы развиваются при среднетяжелой или легкой черепно-мозговой травме.
В отличие от эпидуральных, субдуральные гематомы возникают не только на стороне приложения травмирующего агента, но и на противоположной.
Местом приложения травмирующего агента чаще всего являются затылочная, лобная и сагиттальная области.
Объем субдуральных гематом составляет 80-150 мл. Они свободно растекаются по субдуральному пространству (над 2-3 долями мозга), вызывают выраженный отек мозга.
Источниками кровотечения являются вены, впадающие в верхний сагиттальный синус («мостовые» вены). Возможны кровотечения из синуса, из поврежденных корковых артерий, а также разрыв сосудов твердой мозговой оболочки, разрывы при травме артериальных и артериовенозных аневризм.
При острых субдуральных гематомах светлый промежуток бывает стертым или вообще отсутствует. Характерно прогрессирующее ухудшение общего состояния больного. Общемозговые (головная боль, тошнота, рвота, нарушение сознания) и очаговые симптомы (анизокория, пирамидная недостаточность, судороги) нарастают на фоне вегетативных нарушений. Брадикардия и артериальная гипертензия сменяются тахикардией и артериальной гипотензией, тахипноэ — патологическими типами дыхания.
Подострые субдуральные гематомы проявляются на 4 — 14-е сутки после черепно-мозговой травмы. Их следует дифференцировать с сотрясением или ушибом головного мозга, а иногда и с такими заболеваниями, как грипп, менингит, субарахноидальное кровоизлияние, алкогольная интоксикация.
Для подострых субдуральных гематом характерна трехфазность изменения сознания. Длительность первичной потери сознания от нескольких минут до часа, затем наступает светлый промежуток. Сознание ясное, либо имеется умеренное оглушение. Функции жизненно важных органов не нарушены, могут отмечаться легкая артериальная гипертензия и брадикардия. Неврологическая симптоматика нередко минимальная.
Могут наблюдаться изменения психики — дезориентировка во времени, эйфория, неадекватность поведения, психомоторное возбуждение.
Основная жалоба — головная боль. Если страдает доминантное полушарие, то могут наблюдаться речевые нарушения.
Подострая гематома нередко манифестирует очаговыми судорогами на противоположной стороне.
При нарастании гематомы появляются рвота, повышается артериального давления, замедляется пульс. Развиваются гомолатеральный мидриаз и пирамидная недостаточность на противоположной стороне. На глазном дне выявляют застойные явления, которые вначале появляются на стороне гематомы.
Диагностика
Учитывают наличие следующих моментов:
1. Первичное нарушение в момент травмы;
2. Светлый промежуток;
3. Повторное компрессионное выключение сознания.
При тяжелых повреждениях мозга светлый промежуток отсутствует или стертый. Следует учитывать биомеханику черепно-мозговой травмы (травма ускорения или ротационная травма), общемозговую симптоматику, которая доминирует над очаговой, и данные дополнительных методов исследования.
Лечение
Всем больным с клиническими признаками сдавления головного мозга, а так же при выявлении этого сдавления на КТ или МРТ у тяжелых больных показана срочная операция — удаление гематомы.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: G93.4
МКБ-10 / G00-G99 КЛАСС VI Болезни нервной системы / G90-G99 Другие нарушения нервной системы / G93 Другие поражения головного мозга
Определение и общие сведения[править]
Энцефалопатия вследствие дефицита переносчика глюкозы 1-го типа
Синонимы: болезнь де Виво, дефицит переносчика глюкозы 1-го типа, синдром дефицита GLUT1
Синдром дефицита GLUT1 наследуется как аутосомно-доминантный признак. Распространенность синдрома дефицита GLUT1 не известна.
Этиология и патогенез[править]
В большинстве случаев дефицит переносчика глюкозы 1-го типа связан с мутацией de novo гена SLC2A1.
Клинические проявления[править]
Энцефалопатия вследствие дефицита переносчика глюкозы 1-го типа (GLUT1) характеризуется энцефалопатией, детской эпилепсией, которая не поддается лечению, замедлением роста черепа, ведущего к микроцефалии, психомоторной заторможенностью, спастичностью, атаксией, дизартрией и другими пароксизмальными неврологическими симатомами часто наблюдающимися перед кормлением.
Симптомы появляются в возрасте от 1 до 4-х месяцев, после нормальных родов и беременности без патологии.
Энцефалопатия неуточненная: Диагностика[править]
Диагноз основывается на клинической картине и биохимическом анализе спинномозговой жидкости.
Дифференциальный диагноз[править]
Энцефалопатия неуточненная: Лечение[править]
Профилактика[править]
Прочее[править]
Геморрагический шок с синдромом энцефалопатии
Геморрагический шок с энцефалопатией — редкое заболевание, которое возникает внезапно у ранее здоровых детей. Состояние характеризуется выраженым шоком, коагулопатией, энцефалопатией, а также дисфункцией печени и почек.
Большинство случаев геморрагического шока с синдромом энцефалопатии происходит у детей в возрасте от 3 до 8 месяцев, хотя иногда отмечается и у детей более старшего возраста.
У пациентов отмечается чрезвычайно высокая температура тела и полиорганная недостаточность. Геморрагический шок с энцефалопатическим синдромом часто вызывает долгосрочные неврологические дефекты или смерть ребенка.
Этиология не известна, предполагается, что заболевание вызвано сложной комбинацией генетических и экологических факторов, включая инфекцию, воздействие токсинов окружающей среды и даже избыточное пеленание младенцев с лихорадкой.
Септическая энцефалопатия
Определение и общие сведения
Септическая энцефалопатия отмечается у 23% пациентов с сепсисом различной этиологии.
Этиология и патогенез
Тяжелая гипотония является важным этиологичеким фактором развития септической энцефалопатии. Также рассматривается роль некоторых других факторов, среди них: эффекты медиаторов воспаления на мозг, неадекватная перфузия головного мозга, нарушения гематоэнцефалического барьера и микроциркуляции, церебральная ишемия вследствие гипокапнии, метаболические нарушения, дисбаланс нейротранситтеров и аминокислот, печеночная недостаточность и полиорганные поражения, а также инфекции ЦНС.
Клинические проявления
Симптомы септической энцефалопатии, такие как ажитация, спутанность сознания и дезориентация от ступора до комы, часто развиваются уже при раннем сепсисе.
Дифференциальный диагноз
Дифференциальный диагноз включает печеночную, почечную, гипоксически-ишемическую и сердечно-сосудистую энцефалопатии, а также энцефалопатии при метаболических нарушениях.
Лечение
Основной терапевтической целью является поддержание адекватной перфузии и предупреждение гипоксии и гипокапнии.
Эндокринные заболевания
Неврологические расстройства сопровождают (а иногда бывают основным проявлением) практически любые эндокринные нарушения. В большинстве случаев лечение сводится к коррекции эндокринного заболевания. Исключение составляют тиреотоксикоз и феохромоцитома, при которых наряду с радикальным лечением применяют соответственно бета- или альфа-адреноблокаторы для лечения вегетативных нарушений.
Ожоговая энцефалопатия
ЦНС при ожогах поражается вначале от непосредственного воздействия термической травмы, а позже — как результат ее осложнений: системных инфекций, синдрома диссеминированного сосудистого свертывания, гипотензии или метаболических нарушений. Последние нередко вызывают развитие энцефалопатии. Кроме того, глубокий ожог вызывает быстрое развитие массивного отека обожженной и необожженной кожи, сопровождаемого артериальной гипотензией. Такое состояние называют «ожоговый шок». Его следствием может быть гипоксическая энцефалопатия. Гипонатриемия — причина спутанности сознания и судорожных приступов. Кроме того, в результате острого тубулярного некроза развивается острая почечная недостаточность, которая ведет к формированию уремической энцефалопатии.
У обожженных пациентов в 25 раз чаще, чем у больных алкоголизмом, развивается центральный понтинный миелинолиз. Это связано с длительным периодом крайней гиперосмолярности сыворотки крови. Основной фактор развития гиперосмолярности — инфекция, вызывающая гипернатриемию, азотемию и гипергликемию. Это осложнение возникает обычно через 2 нед после ожога. Диагноз центрального понтинного миелинолиза можно предположить при развитии тетраплегии, псевдобульбарного паралича, синдрома «запертого человека» или комы, при отсутствии реакции на коррекцию гиперосмолярности сыворотки.
Почечная недостаточность
А. Уремическая энцефалопатия
1. Общие сведения. Уремическая энцефалопатия проявляется симптомами, характерными для любых метаболических энцефалопатий. Типичны общемозговые расстройства, начинающиеся с нарушения концентрации внимания и легких изменений личности и прогрессирующие до оглушенности, сонливости, сопора и комы. На стадии явных нарушений высших корковых функций появляется астериксис, который часто служит предвестником комы. На фоне сопора и комы могут возникать большие эпилептические припадки.
2. Диагностика
а. На ЭЭГ в ранней стадии отмечаются медленные низкоамплитудные колебания, позднее развиваются пароксизмы генерализованной медленной активности.
б. СМЖ нормальна, возможно лишь небольшое повышение белка.
в. Чем быстрее прогрессирует почечная недостаточность, тем тяжелее (при одном и том же уровне АМК и креатинина) протекает энцефалопатия.
3. Лечение
а. Лечение основного заболевания.
б. Нарастающее угнетение сознания или появление астериксиса — показание к гемодиализу.
Б. Эпилептические припадки
1. Этиология. Большие эпилептические припадки при почечной недостаточности могут быть обусловлены:
а. Уремической энцефалопатией.
б. Гипонатриемией с водной интоксикацией.
в. Гипокальциемией.
г. Гипомагниемией.
д. Гипертонической энцефалопатией.
е. Гипоосмолярным диализным синдромом.
2. Лечение
а. Коррекция метаболических расстройств.
б. Возникновение эпилептических припадков на фоне уремической энцефалопатии — показание к гемодиализу.
в. Если после коррекции нарушений метаболизма (в том числе путем гемодиализа) припадки продолжаются, то назначают противосудорожные средства; поскольку же они, как правило, метаболизируются в печени, дозы даже для больных на гемодиализе обычные. Однако нужны дополнительные меры предосторожности.
1) Доза фенитоина при почечной недостаточности не требует коррекции, однако его всасывание в кишечнике становится непредсказуемым. Поэтому следует тщательно следить за признаками токсического действия. Можно ориентироваться на уровень фенитоина в плазме, но при почечной недостаточности повышается процент свободного фенитоина (не связанного с белками), и терапевтическая концентрация фенитоина в плазме в этих условиях может составлять 5—10 мкг/мл. Целесообразно определять концентрацию свободного фенитоина в плазме или его концентрацию в слюне (уровень, соответствующий терапевтической концентрации — 1—2 мкг/мл). При почечной недостаточности фенитоин может метаболизироваться быстрее, поэтому препарат лучше назначать 3 раза в сутки.
2) Дозы фенобарбитала при почечной недостаточности снижают. Для точного подбора дозы необходимо регулярно определять уровень препарата в крови. После гемодиализа иногда возникает необходимость в дополнительном приеме.
3) Диазепам (до 10 мг в/в) или лоразепам (2—4 мг в/в) используют для быстрого купирования припадков при угрозе жизни или эпилептическом статусе. Бензодиазепины оказывают лишь кратковременное действие (20—30 мин), и за это время следует предпринять меры, дающие более длительный эффект (см. гл. 6, п. V.В.4.в).
4) Дозы вальпроевой кислоты обычные. Она особенно эффективна при генерализованных миоклонических и тонико-клонических припадках. Терапевтическая концентрация в плазме при почечной недостаточности несколько снижена, однако точно не установлена.
5) Карбамазепин при почечной недостаточности применяют в обычных дозах, терапевтический диапазон в плазме не меняется (4—12 мкг/мл).
6) Дозы этосуксимида обычные, терапевтический диапазон в плазме не меняется (40—100 мкг/мл). Поскольку препарат выводится при гемодиализе, после этой процедуры необходим дополнительный прием.
г. При проведении гемодиализа или в течение 8 ч после него могут возникать припадки, обусловленные гипоосмолярным диализным синдромом.
1) Риск припадков снижается при уменьшении скорости и продолжительности гемодиализа и увеличении частоты сеансов.
2) При проведении гемодиализа показана профилактическая противосудорожная терапия. Взрослым обычно назначают фенитоин по 100 мг 3 раза в сутки.
Б. Уремическая нейропатия
1. Общие сведения. Уремия вызывает дистальную сенсомоторную нейропатию, поражающую вначале ноги, затем руки. Нейропатия часто сопровождается болью и ощущением жжения в стопах и нередко приводит к инвалидизации.
2. Лечение
а. Единственный эффективный способ лечения — борьба с основным заболеванием. После трансплантации почки проявления нейропатии, как правило, уменьшаются. Хронический гемодиализ гораздо менее эффективен.
б. По некоторым данным, карбамазепин (400—600 мг/сут в несколько приемов внутрь) ослабляет боли при уремической нейропатии. Можно также попробовать клоназепам, сначала по 0,5 мг внутрь 3 раза в сутки, затем постепенно увеличивая дозу на 0,5 мг/сут каждые 2—3 сут до достижения эффекта либо до появления побочных эффектов. Максимальная доза — 20 мг/сут.
в. Витамины неэффективны.
В. Неврологические осложнения гемодиализа
1. Эпилептические припадки и гипоосмолярный диализный синдром — см. гл. 14, п. III.Б.
2. Субдуральная гематома
а. У больных на хроническом гемодиализе выше риск субдуральных кровоизлияний. Возможно, это связано с применением антикоагулянтов, быстрыми колебаниями объема мозга, артериальной гипертонией и незаметными травмами головы. У таких больных субдуральные гематомы часто бывают двусторонними.
б. При субдуральной гематоме показана операция. Из-за опасности возникающих при гемодиализе осмотических сдвигов и перераспределения жидкости откладывать хирургическое лечение и ограничиваться наблюдением нельзя. В послеоперационном периоде больных переводят на перитонеальный диализ, чтобы предотвратить быстрые осмотические сдвиги и избежать применения антикоагулянтов.
3. Головная боль
а. Гемодиализ может провоцировать приступы мигрени. Лечение: алкалоиды спорыньи в обычных дозах (см. гл. 2, п. II.Б.2).
б. Гипоосмолярный диализный синдром может быть причиной головной боли во время гемодиализа или в течение 8 ч после него. Лечение: алкалоиды спорыньи.
в. Постоянная головная боль может указывать на субдуральную гематому.
4. Дефицит витаминов. Всем больным на хроническом гемодиализе дополнительно назначают поливитамины, в том числе фолиевую кислоту, тиамин и пантотенат кальция.
5. Диализная деменция (прогрессирующая диализная энцефалопатия)
а. Общие сведения. У части больных на гемодиализе развивается подострая деменция. Частота этого осложнения, по данным различных клиник, широко варьирует, что указывает на роль токсических веществ (скорее всего, алюминия), присутствующих в местной воде. Синдром неуклонно прогрессирует и приводит к смерти.
б. Лечение
1) Бензодиазепины (диазепам или клоназепам) могут приводить к некоторому улучшению.
2) У части больных состояние стабилизируется после трансплантации почки.
3) Данные о роли алюминия в патогенезе диализной деменции противоречивы. В районах с высоким содержанием алюминия в водопроводной воде отмечены случаи эффекта от применения деионизатора, позволяющего удерживать концентрацию алюминия в диализате ниже 10 мкг%. Некоторые рекомендуют отказаться от применения алюминийсодержащих препаратов, которые обычно используют при гемодиализе для профилактики остеодистрофии.
6. Мышечные спазмы, возникающие во время или сразу после сеанса гемодиализа, могут сопровождаться сильными болями. По некоторым данным, эффективный и безопасный способ их профилактики — хинина сульфат, 320 мг внутрь в начале каждого сеанса.
Г. Неврологические осложнения трансплантации почки
1. Инфекции ЦНС (см. гл. 8)
2. Опухоли ЦНС, в том числе первичная лимфома (см. гл. 11).
3. Нейротоксическое действие циклоспорина . У 15—20% больных, принимающих циклоспорин, возникает постуральный тремор, который обычно не требует лечения. У небольшой части развивается энцефалопатия в сочетании с поражением мозжечка и спинного мозга. На КТ и МРТ или на аутопсии иногда обнаруживают лейкоэнцефалопатию. При отмене или уменьшении дозы циклоспорина этот синдром обычно подвергается обратному развитию. Прием циклоспорина иногда сопровождается припадками, обусловленными гипомагниемией и обычно исчезающими при уменьшении дозы препарата.
Заболевания легких
Как гиперкапния, так и гипоксемия могут приводить к энцефалопатии. Лечение должно быть направлено на основное заболевание.
Источники (ссылки)[править]
Ichiro Kuki, Masashi Shiomi, Shin Okazaki, Hisashi Kawawaki, Kiyotaka Tomiwa, Kiyoko Amo, Masao Togawa, Junichi Ishikawa, Hiroshi Rinka. Characteristic Neuroradiologic Features in Hemorrhagic Shock and Encephalopathy Syndrome. Journal of Child Neurology. Mar 2015; 30(4):468-475.
Anaesthesist. 2003 Apr;52(4):294-303.
Лучевая диагностика и терапия заболеваний головы и шеи [Электронный ресурс] / Трофимова Т.Н. — М. : ГЭОТАР-Медиа, 2013.
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Бетагистин
- Винпоцетин
- Винпоцетин/пирацетам
- Гамма-аминомасляная кислота
- Гинкго двулопастного листьев экстракт
- Глицин
- Диметилоксобутилфосфонилдиметилат
- Дипиридамол
- Карнитин
- Пирацетам/циннариизин
- Толперизон
- Церебролизин
- Этилметилгидроксипиридина сукцинат
Источник
