Фиброзный альвеолит код мкб
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
Идиопатический легочный фиброз, Синдром Хаммена-Рича.
Названия
Идиопатический фиброзирующий альвеолит.

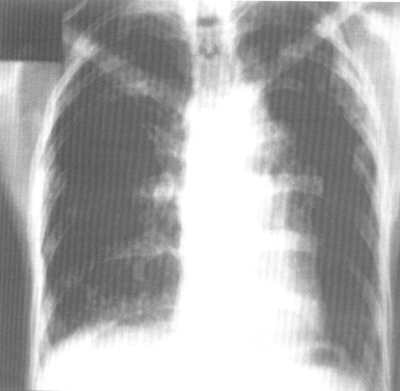
Идиопатический фиброзирующий альвеолит на рентгенограмме
Синонимы диагноза
Идиопатический легочный фиброз, Синдром Хаммена-Рича.
Описание
Альвеолит фиброзирующий идиопатический (синонимы: фиброз легочный идиопатический, синдром Хаммена-Рича) – прогрессирующее диффузное двухстороннее поражение альвеол и интерстициальной легочной ткани, сопровождающееся развитием диффузного фиброза и нарастающей дыхательной недостаточности. Фиброзирующий альвеолит имеет исключительно легочную локализацию, плохо поддается терапии, часто оканчивается летальным исходом. Фиброзирующий альвеолит – относительно редкое заболевание неясной этиологии, однако имеет тенденцию к возрастанию.
Фиброзирующий альвеолит чаще поражает мужчин старше 50 лет (20 случаев из 100 тыс. ), чем женщин (13 случаев из 100 тыс. ). Летальность при фиброзирующем альвеолите достигает 3,3 случая на 100 тыс. Населения.
Симптомы
Развитие фиброзирующего альвеолита постепенное с развитием необратимых изменений в альвеолах и неуклонным нарастанием одышки. Длительное время пациенты не придают этому значения и не обращаются к врачу, объясняя изменения в своем самочувствии усталостью на работе, прекращением спортивных занятий, набором веса Обычно от начала первых симптомов фиброзирующего альвеолита до обращения в медицинское учреждение проходит от 3 месяцев до 1-3 лет.
Ведущими жалобами при фиброзирующем альвеолите служат выраженная одышка при минимальных физических нагрузках и малопродуктивный кашель. Пациентов беспокоят боли в грудной клетке (под лопатками), препятствующие глубокому вдоху, похудание, слабость, мышечные и суставные боли, повышенная температура тела. У половины пациентов с фиброзирующим альвеолитом ногтевые фаланги приобретают характерный вид «барабанных палочек» с «часовыми стеклами». Цианоз и одышка резистентны к проводимой терапии. В дальнейшем происходит нарастание гипоксемии, легочной гипертензии и правожелудочковой недостаточности.
В терминальной стадии фиброзирующего альвеолита усиливаются признаки дыхательной недостаточности и развития легочного сердца: серо-пепельный диффузный цианоз, набухание вен шеи, отеки, развитие кахексии.
Боль в грудной клетке. Глубокий сухой кашель. Кашель. Лейкоцитоз. Одышка. Ретикулоцитоз.
Причины
Причины возникновения фиброзирующего альвеолита неясны. Существуют предположения об аутоиммунном характере заболевания, вирусной природе (герпесвирус, вирус гепатита С, аденовирусы, цитомегаловирус), наследственной предрасположенности.
В распространённости фиброзирующего альвеолита имеют значение профессиональные, экологические, бытовые и географические факторы. Так, замечено, что развитию идиопатического фиброзирующего альвеолита в наибольшей степени подвержены фермеры, разводящие птиц, рабочие, контактирующие с древесной, асбестовой, металлической и силикатной пылью, курящие пациенты. Воспалительные явления в альвеолах вызывают необратимое утолщение их стенок и снижение проницаемости для газообмена.
Развитие идиопатического фиброзирующего альвеолита характеризуется тремя взаимосвязанными процессами: интерстициальным отеком, интерстициальным воспалением (альвеолитом) и интерстициальным фиброзом.
В острой стадии интерстициального отека происходит поражение альвеолярных капилляров и эпителия, их отек и формирование гиалиново-мембранных комплексов, препятствующих расширению альвеолярной ткани при дыхании. На этой стадии возможен регресс процесса либо развитие интерстициальной пневмонии.
Хроническая стадия интерстициального воспаления характеризуется дальнейшим прогрессированием процесса, отложением в альвеолах коллагена и развитием распространенного фиброза с обширным повреждение легочной ткани.
В терминальной стадии интерстициального фиброза происходит полное замещение капиллярной сети и альвеолярной ткани фиброзной с формированием полостных расширений. Ткань легкого напоминает по внешнему виду пчелиные соты.
Необратимые изменения в альвеолярно-капилярной системе легких при фиброзирующем альвеолите приводят к рестриктивным изменениям, расстройству газообмена, прогрессированию дыхательной недостаточности и к гибели пациента.
Лечение
Целью проводимого пульмонологомлечения фиброзирующего альвеолита является облегчение течения заболевания, замедление прогрессирования фиброза легочной ткани, качественное улучшение жизни пациента.
К немедикаментозному лечению фиброзирующего альвеолита относятся специальные реабилитационные программы, включающие физические тренировки, психологическую поддержку пациентов. Выраженным терапевтическим эффектом обладает кислородная терапия, уменьшающая одышку и повышающая выносливость физических нагрузок у пациентов с фиброзирующим альвеолитом. С целью предупреждения вирусных инфекций всем пациентам с фиброзирующим альвеолитом показана противогриппозная и антипневмококковая вакцинация.
Для достижения состояния ремиссии в медикаментозную терапию фиброзирующего альвеолита включают противовоспалительные (глюкокортикостероиды) и антифиброзные (пеницилламин, колхицин) препараты, иммунодепрессанты (азатиоприн), а также их комбинацию. Одновременно назначаются верошпирон, препараты калия, пиридоксин, бронхолитики. Медикаментозная терапия дает эффект лишь в случаях отсутствия выраженного пневмофиброза.
Радикальное лечение фиброзирующего альвеолита предусматривает трансплантацию легких, дающую высокий процент 5-летней выживаемости – до 50-60%. Показаниями к пересадке легких служат выраженные гипоксемия, диспноэ, снижение ЖЕЛ ниже 70%, снижение диффузной способности легких.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 2 июня 2015;
проверки требуют 7 правок.
Идиопатический фиброзирующий альвеолит, диффузный интерстициальный пневмофиброз, синдром Хэммена — Рича — заболевание, характеризующееся диффузным поражением лёгочного интерстиция с последующим развитием пневмосклероза и дыхательной недостаточности, гипертензии малого круга кровообращения и лёгочного сердца. Встречается относительно редко (ок. 7 — 10 случаев на 100 тыс. населения), в развитии этой формы большое значение имеют аутоиммунные нарушения (гиперчувствительность III-го типа, реакции иммунных комплексов). Характерны серозно-фибринозное пропитывание альвеолярных перегородок, накопление в альвеолах экссудата, богатого фибрином, макрофагами и особенно нейтрофилами, выраженное разрастание соединительной ткани и её склерозирование, гиалиновые мембраны в альвеолах. Лёгкие плотны, красно-бурого цвета с сетью сероватых полосок и очагами буллезной эмфиземы.[2]
Клиника[править | править код]
Заболевание чаще всего встречается у пациентов в возрасте старше 50 лет. Отмечается преобладание заболевания у мужчин, соотношение полов составляет примерно 1,7:1 в пользу мужчин (Johnston и соавт., 1997). Основными жалобами больных являются одышка и непродуктивный кашель. По мере развития заболевания отмечается нарастание одышки, вплоть до полной инвалидизации больного: из-за одышки больной не способен произнести фразу, предложение, не может ходить, обслуживать себя. Начало болезни, как правило, незаметное, хотя иногда больные описывают дебют ИФА как острое респираторное заболевание, что предполагает роль вирусной инфекции в генезе заболевания (Egan и соавт., 1997). Так как болезнь прогрессирует довольно медленно, пациенты успевают адаптироваться к своей одышке, постепенно снижая свою активность и переходя к более пассивному образу жизни. Большинство пациентов на момент обследования имеют анамнез заболевания длительностью до 1–3 лет, и практически никогда – менее 3 мес (du Bois и Wells, 2001). Иногда отмечается продуктивный кашель (до 20%), даже продукция гнойной мокроты, особенно у больных с тяжелыми формами ИФА. Лихорадка не характерна для ИФА. Кровохарканье также не характерно для ИФА, и появление данного признака у больного ИФА должно ориентировать врача к поиску опухоли лёгких, которая у больных ИФА встречается в 4–12 раз чаще по сравнению с лицами общей популяции, даже после учёта анамнеза курения (Hubbard и соавт., 2000). Другими симптомами могут быть общая слабость, артралгии, миалгии, изменение ногтевых фаланг в виде «барабанных палочек» (до 70%).
Характерным аускультативным феноменом при ИФА является конечно-инспираторная крепитация, которую сравнивают с «треском целлофана» или замком-молнией (хрипы «Velcro»). По сравнению с крепитацией при других заболеваниях (пневмония, бронхоэктазы, застойные процессы в лёгких), крепитация при ИФА более нежная (fine crackles): менее громкая и более высокая по частоте, выслушивается на высоте вдоха, т.е. в конечно-инспираторный период (Piirila и соавт., 1995). Наиболее часто хрипы выслушиваются в заднебазальных отделах, хотя при прогрессировании заболевания крепитация может выслушиваться над всей поверхностью лёгких и в течение всей фазы вдоха. На ранних этапах болезни базальная крепитация может ослабевать или даже полностью исчезать при наклоне больного вперед (du Bois и Wells, 2001). Сухие хрипы могут быть слышны у 5–10% больных и обычно появляются при сопутствующем бронхите. До 50% всех пациентов имеют тахипноэ.
По мере прогрессирования заболевания появляются признаки дыхательной недостаточности и лёгочного сердца: диффузный серо-пепельный цианоз, усиление II тона над лёгочной артерией, тахикардия, S3 галоп, набухание шейных вен, периферические отеки. Снижение массы тела больных, вплоть до развития кахексии, является характерным признаком терминальной стадии ИФА.
Диагностика[править | править код]
На рентгенограмме — усиление и деформация лёгочного рисунка, сетчатость вследствие разрастания соединительной ткани вокруг лёгочных долек (картина «сотового лёгкого»). Наблюдается симптом «Матового легкого» (нежное гомогенное затемнение легочных полей), чаще в нижних отделах легких и субплеврально. Более чувствительными методами диагностики являются сканирование с галлием-67 и бронхоальвеолярный лаваж (бронхоскопия с промыванием бронхов и последующим исследованием промывной жидкости).[3]
Лечение[править | править код]
Эффект лечения высок на начальных стадиях болезни, и снижается по мере развития фиброза.
Назначают глюкокортикоиды, при их недостаточной эффективности и дальнейшем прогрессировании процесса добавляют иммунодепрессанты (циклофосфан или азатиоприн), пеницилламин. Дозы медикаментов снижают постепенно, не ранее 1,5 — 3 месяцев после начала лечения. Антибиотики неэффективны. При острых формах возможно применение плазмафереза. Однако эффективность плазмафереза при этой патологии не изучена. Рекомендуется проведение плазмафереза с удалением 25-30 % объёма циркулирующей плазмы, с замещением на кристаллоидные инфузионные растворы. Курс лечения плазмаферезом — 3 операции с интервалом в 5-7 дней между сеансами.
Прогноз[править | править код]
Прогноз при отсутствии лечения неблагоприятный — больные погибают через 4 — 6 лет от начала заболевания, а иногда даже через 1 — 2 месяца. Своевременно начатое лечение помогает не только спасти жизнь, но и сохранить трудоспособность больных ИФА, которые, однако, должны пожизненно находиться под наблюдением пульмонолога и ревматолога.
Дополнительные факты[править | править код]
От этого заболевания 28 января 2017 года на 65-м году жизни умер советский и белорусский музыкант, бывший солист ВИА «Верасы» Александр Тиханович.
Примечания[править | править код]
Литература[править | править код]
- «Болезни органов дыхания», руководство для врачей в 4-х томах под общей редакцией академика АМН СССР Н. Р. Палеева, Москва, Медицина, 1989 год ISBN 5-225-01646-4
Ссылки[править | править код]
Источник
Общая информация
Идиопатический фиброзирующий альвеолит (ИФА) — это заболевание легких неясной природы с морфологической картиной обычной интерстициальной пневмонии, характеризующееся нарастающей легочной недостаточностью вследствие развития преимущественно в интерстициальной ткани легких небактериального воспаления, ведущего к прогрессирующему интерстициальному фиброзу. Синонимами ИФА являются термины «идиопатический легочный фиброз», чаще всего используемый в американской литературе, и «криптогенный фиброзирующий альвеолит», получивший большее распространение в Европе.
ИФА относится к группе идиопатических интерстициальных пневмоний (ИП), включающей также неспецифическую ИП, криптогенную организующую пневмонию, острую ИП (синдром Хаммана — Рича), респираторный бронхиолит, ассоциированный с интерстициальным заболеванием легких, десквамативную ИП и лимфоидную ИП. ИФА является наиболее частой формой идиопатических пневмоний, на долю которой приходится 80–85 % всех случаев. Данные о распространенности ИФА значительно варьируют. По сведениям Американского торакального общества, распространенность ИФА составляет 20,2 случая на 100 тыс. населения среди мужчин и 13,2 — среди женщин. Заболеваемость ИФА достигает 11,3 случая в год на 100 тыс. населения среди мужчин и 7,1 — среди женщин, увеличиваясь с возрастом. Примерно 2/3 пациентов с ИФА — старше 60 лет. Смертность от ИФА больше в старшей возрастной группе и составляет в среднем 3,0 на 100 тыс. населения, медиана выживаемости колеблется от 2,3 до 5 лет.
Этиология и патогенез
Существовавшие долгие годы теории вирусного, аутоиммунного, наследственного и полиэтиологического происхождения ИФА пока не получили доказательств. На сегодня приходится говорить о каком-то неизвестном причинном факторе, который запускает каскад стереотипных реакций легочной ткани, рассматриваемых как воспаление. Оно проявляется скоплением и активацией клеток-эффекторов (нейтрофилы, макрофаги, лимфоциты) с формированием интерстициального и внутриальвеолярного отека, дезорганизацией структурной основы альвеол, интерстиция и терминальных бронхиол, изменением количественного и качественного состава сурфактанта. Эти деструктивные изменения происходят одновременно с патологически усиленным репаративным процессом в виде пролиферации фибробластов и отложения коллагена, что в конечном итоге приводит к формированию легочного фиброза с вытекающими отсюда вентиляционными, гемодинамическими и системными эффектами. При этом процесс фиброзирования настолько интенсивен, что порой не соответствует вызвавшему его повреждению. Это дает основания предполагать первичную роль фиброзирования в патогенезе ИФА без существенного влияния на него воспалительного процесса. По мере прогрессирования фиброза и легочной недостаточности развивается хроническое легочное сердце.
Клиническая картина
Основными жалобами больных являются одышка и непродуктивный кашель. По мере развития заболевания отмечается нарастание одышки, вплоть до полной инвалидизации больного: из-за одышки больной не способен произнести фразу, предложение, не может ходить, обслуживать себя.
Начало болезни, как правило, незаметное, хотя в ряде случаев возможно и острое начало с лихорадкой, сухим кашлем и одышкой. Так как болезнь прогрессирует довольно медленно, больные успевают адаптироваться к одышке, постепенно снижая свою активность и переходя к более пассивному образу жизни. Большинство пациентов на момент обследования имеют анамнез заболевания длительностью до 1–3 лет.
В среднем в 20 % случаев отмечается продуктивный кашель, даже с гиперсекрецией мокроты, причем данный признак ассоциирован с более неблагоприятным прогнозом заболевания. Лихорадка при ИФА наблюдается относительно редко. Характерным признаком является похудание, часто отмечаются общая слабость, артралгии, миалгии, изменение ногтевых фаланг в виде барабанных палочек.
При аускультации довольно часто (около 80 % случаев) наблюдаются звуковые феномены, напоминающие крепитацию: «треск целлофана» в конце вдоха (в зарубежной литературе используется термин velcro-type crackles, что означает треск открывающейся застежки-липучки). Вначале этот феномен определяется лишь в нижних отделах легких, со временем распро-страняясь на остальные зоны легких. В терминальной стадии при формировании сотового легкого могут определять-ся самые разнообразные аускультативные феномены, характеризующие выраженные структурные нарушения легочной ткани (сухие и влажные разнотембровые хрипы). В процессе прогрессирования болезни нарастает цианоз, формируется хроническое легочное сердце.
Диагностика
Лабораторные исследования
Лабораторные тесты при ИФА обычно не имеют диагностической значимости. В 90 % случаев наблюдается увеличение СОЭ, у большинства больных обнаруживают циркулирующие иммунные комплексы, у 30 % пациентов — повышение общего уровня иммуноглобулинов. 20–40 % больных ИФА без сопутствующих диффузных заболеваний соединительной ткани имеют повышенные титры ревматоидного фактора и антинуклеарных антител.
Инструментальные и другие методы диагностики
Обязательные:
— рентгенография органов грудной клетки. Периферические ретикулярные тени преимущественно в базальных отделах, связанные с формированием сотовых изменений в легочной ткани и уменьшением объема нижних долей; вместе с тем в среднем 16 % пациентов с гистологически доказанным ИФА могут иметь неизмененную рентгенологическую картину, число диагностических ошибок при анализе рентгенограмм достигает 50 %;
— компьютерная томография высокого разрешения (КТВР). Ретикулярные изменения, обычно двухсторонние, отчасти связаны с тракционными бронхоэктазами; часто наблюдаются признаки формирования сотового легкого; участки «матового стекла» распространены в меньшей степени, чем ретикулярные изменения; характерны нарушения архитектоники, отражающие легочный фиброз; патологические изменения характеризуются неоднородностью и локализованы преимущественно в периферических и базальных отделах; зоны «матового стекла» могут уменьшаться в процессе лечения больных, однако наиболее характерно прогрессирование фиброза с формированием сотового легкого; точность диагностики ИФА по данным КТВР достигает 90 %;
— исследование функции внешнего дыхания. Дестриктивный тип нарушений вентиляционной функции легких: уменьшаются общая емкость легких (ОЕЛ) и ее составляющие — жизненная емкость (ЖЕЛ) и остаточный объем (ООЛ); на ранней стадии ИФА ЖЕЛ может быть не изменена, а уменьшение ОЕЛ происходит за счет снижения ООЛ; показатели бронхиальной проходимости (объем форсированного выдоха за первую секунду (ОФВ1), форсированная жизненная емкость легких (ФЖЕЛ)) могут быть значительно снижены, однако это связано с уменьшением статических легочных объемов — показатель ОФВ1/ФЖЕЛ остается нормальным, а чаще увеличивается. Более ранними являются нарушения диффузионной способности легких (ДЛСО): снижение ДЛСО регистрируется еще до уменьшения статических объемов и связано с утолщением альвеоло-капиллярной мембраны;
— исследование газового состава и кислотно-основного состояния крови: гипоксемия; характерным является снижение напряжения углекислого газа и, как следствие, респираторный алкалоз.
При наличии показаний проводится хирургическая биопсия легких, открытая или видеоторакоскопическая, необходимая для установления достоверного клинико-патоморфологического диагноза, за исключением случаев типичной клинико-рентгенологической картины ИФА. Целесообразность проведения хирургической биопсии легких определяется следующим:
1. Установление достоверного кли -нико-патоморфологического диагноза позволяет принять более информированное решение относительно лечения больного.
2. Терапия ИИП имеет потенциально серьезные риски развития побочных явлений, и подвергать пациентов этим рискам в случае неуверенности в диагнозе неприемлемо.
3. Определение в результате биопсии фиброзного процесса в легких, имеющего отношение к воздействию специфических факторов (например, асбестоз), может иметь важное компенсационное значение для пациента.
Биопсия позволяет подтвердить или исключить альтернативные диагнозы, такие как саркоидоз, гиперсенситивный пневмонит, эозинофильную пневмонию, альвеолярную карциному, лимфому, гистиоцитоз X.
Показания к использованию биопсии легкого:
— невозможность установления диагноза без ее применения;
— необходимость выбора терапии;
— отсутствие признаков сотового легкого — конечной фазы многих интерстициальных болезней легких.
Для случаев ИФА, когда хирургическая биопсия легкого рискованна, экспертами ATS и ERS разработаны критерии диагностики, позволяющие с высокой вероятностью установить диагноз, не прибегая к гистологической верификации.
Большие критерии:
1) исключение других известных причин интерстициальных заболеваний легких, таких как установленная лекарственная токсичность, воздействие факторов окружающей среды, заболевания соединительной ткани;
2) нарушения ФВД — рестрикция (уменьшение ЖЕЛ, часто с увеличением показателя ОФВ1/ФЖЕЛ), расстройства газообмена (увеличение альвеолярно-артериального градиента по О2, снижение РаО2 в состоянии покоя или при нагрузке, снижение диффузионной способности легких;
3) бибазилярные ретикулярные нарушения с менее выраженным симптомом «матового стекла» при КТВР;
4) отсутствие признаков альтернативного диагноза при трансбронхиальной биопсии и исследовании БАЛ.
Малые критерии:
1) возраст старше 50 лет;
2) незаметное, без видимых причин, появление одышки при нагрузке;
3) продолжительность болезни более 3 мес.;
4) бибазилярные инспираторные хрипы-потрескивания («целлофановые» или напоминающие звук при открывании застежки-липучки).
Дифференциальная диагностика
ИФА дифференцируют с диссеминированным туберкулезом легких, поражениями легких при диффузных заболеваниях соединительной ткани, карциноматозом легких, идиопатическим гемосидерозом, синдромом Гудпасчера, гранулематозом Вегенера, альвеолярным протеинозом, гисциоцитозом X, а также с другими формами идиопатических пневмоний.
Формулировка диагноза
Диагноз ИФА складывается из названия болезни и указания степени легочной недостаточности (ЛН). Например: идиопатический фиброзирующий альвеолит, ЛН II степени. Если при КТВР выявляются признаки сотового легкого, их необходимо указать в диагнозе в одном из двух вариантов — стадия формирования сотового легкого или стадия сформированного сотового легкого. В случаях застойной недостаточности кровообращения (НК), дилатации правого желудочка сердца в диагнозе указываются наличие хронического легочного сердца и стадия НК.
В соответствии с рекомендациями ATS/ERS, достоверная оценка эффективности лечения может быть проведена не ранее чем через 3 месяца от начала терапии, окончательная — через 6 месяцев. Через 3 месяца после начала лечения и далее в диагнозе необходимо указывать результат проводимой терапии — фаза клинического улучшения, фаза стабилизации, фаза прогрессирования. Подчеркиваем, что эти формулировки имеют отношение только к оценке эффективности лечения, поскольку ИФА — заболевание изначально прогрессирующее.
Лечение
Глюкокортикостероиды (ГКС) и цитостатики — основные компоненты лечения больных ИФА, несмотря на то, что у большей части пациентов эти препараты не оказывают существенного влияния на продолжительность жизни. Принято считать, что у 10–40 % больных ИФА начальная терапия с использованием ГКС приводит к частичному улучшению состояния. В настоящее время считают, что комбинированное лечение ГКС и цитостатиками повышает эффективность и одновременно позволяет существенно снизить суммарные дозы и тех, и других препаратов.
Рекомендации ERS и ATS по лечению больных ИФА
Кортикостероид (преднизолон или аналог в эквивалентной дозе) 0,5 мг/кг массы тела в день перорально в течение 4 недель, 0,25 мг/кг массы тела в день в течение 8 недель. Постепенное снижение до 0,125 мг/кг массы тела в день или 0,25 мг/кг массы тела через день. Плюс азатиоприн 2–3 мг/кг массы тела в день, максимальная доза — 150 мг в день. Лечение начинают с 25–50 мг в день, увеличивая дозу на 25 мг каждые 1–2 недели до достижения максимальной дозы. Или циклофосфамид 2 мг/кг массы тела в день, максимальная доза — 150 мг в день. Лечение начинают с 25–50 мг в день, увеличивая дозу на 25 мг каждые 1–2 недели до достижения максимальной дозы.
Терапия должна продолжаться как минимум 6 месяцев. Эффективность определяется на основе оценки симптомов, рентгенологических и физиологических данных. Необходим тщательный мониторинг побочных эффектов терапии.
Эффективность препаратов, тормозящих синтез коллагена и фиброзирование (D-пеницилламин, колхицин, интерфероны), до настоящего времени не доказана. Следует отметить, что D-пеницилламин (купренил), широко применявшийся ранее, более чем у половины больных вызывает серьезные побочные эффекты, которые по тяжести течения конкурируют с основным заболеванием.
По мере прогрессирования ИФА нарастают явления легочной недостаточности и хронического легочного сердца, что требует соответствующей терапии.
Критерии эффективности лечения
Результаты лечения оцениваются на основе клинических, рентгенологических и функциональных данных. Экспертами ERS и ATS разработаны критерии оценки эффективности терапии больных ИФА.
Оценка эффективности лечения больных ИФА
1. Клиническое улучшение.
Наличие не менее двух из следующих критериев в течение двух последовательных визитов в период от 3 до 6 месяцев лечения:
а) симптомы: уменьшение степени одышки и тяжести кашля;
б) радиология: уменьшение паренхиматозных изменений по данным рентгенографии или КТВР1 легких;
в) физиология: улучшение, определяемое наличием не менее двух из следующих критериев:
— ≥ 10% увеличение TLC2 или FVC3 (минимум 200 мл);
— ≥ 15% увеличение DLCO4 (минимум 3 мл/мин/мм рт.ст.);
— значительное улучшение (≥ 4 %-еди-ниц, ≥ 4 мм рт.ст.) SaО25 или РаО26, измеренных при проведении теста с физической нагрузкой.
2. Клиническая стабилизация.
Наличие не менее двух из следующих критериев в течение двух последовательных визитов в период от 3 до 6 месяцев лечения:
а) симптомы: нет значительных изменений;
б) радиология: нет значительных изменений;
в) физиология: стабилизация, определяемая наличием не менее двух из следующих критериев:
— < 10% изменение TLC или FVC;
— < 15% изменение DLCO;
— нет значительных изменений SaО2 и РаО2, измеренных при проведении теста с физической нагрузкой.
3. Отсутствие эффекта (после 6 месяцев терапии):
а) симптомы: увеличение степени одышки и тяжести кашля, не связанное с другими факторами;
б) радиология: увеличение паренхиматозных изменений, или признаков сотового легкого, или признаков легочной гипертензии по данным рентгенографии или КТВР легких;
в) физиология: ухудшение, определяемое наличием не менее двух из следующих критериев:
— ≥ 10% уменьшение TLC или FV
