Фибронодулярная гиперплазия печени код по мкб

Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Нодулярная гиперплазия печени.
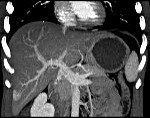
Нодулярная гиперплазия печени
Описание
Нодулярная гиперплазия печени. Очаговое образование в паренхиме печени, морфологически представляющее собой разрастание нормальных гепатоцитов вокруг сосудистой мальформации. Причины развития данной патологии неизвестны, определенная роль отводится сосудистым аномалиям, приему гормональных препаратов. В течение длительного времени заболевание может никак не проявляться; при достижении опухолью определенных размеров беспокоит болевой синдром, диспепсические явления. Диагностика включает проведение УЗИ печени, КТ, МРТ, обязательна биопсия. Лечение при малых размерах гиперплазии не требуется, при крупном образовании с тенденцией к росту проводится энуклеация опухоли или сегментарная резекция печени.
Дополнительные факты
Нодулярная гиперплазия печени (очаговый цирроз, паренхиматозная гамартома) является второй по частоте доброкачественной опухолью печени после гемангиомы. Согласно данным аутопсий, распространенность нодулярной гиперплазии составляет около 2%. Диагностироваться данная патология может в любом возрасте, но в 95% случаев выявляется у женщин 30-40 лет. Чаще всего это одиночное образование, не имеющее капсулы и не превышающее в диаметре 5 см; крайне редко встречается множественное поражение.
В гастроэнтерологии выделяют два типа нодулярной гиперплазии печени: классический (диагностируется в 80% случаев) и неклассический. Классический тип характеризуется наличием трех признаков: аномальной структуры дольки, извилистых толстостенных сосудов и гиперплазии желчных протоков. В 60% наблюдений обнаруживается центральный рубец с измененными сосудами разного калибра. При неклассическом типе всегда есть гиперплазия протоков, а один из оставшихся признаков (измененные сосуды или аномальная узловая архитектура) может отсутствовать. Неклассический тип подразделяют на три подтипа: аденоматозный гиперпластический, телеангиэктатический и нодулярную гиперплазию печени с клеточной атипией.
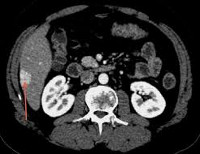
Нодулярная гиперплазия печени
Причины
Этиология нодулярной гиперплазии печени окончательно не изучена. Предполагают, что гиперплазия печеночной паренхимы связана с наличием сосудистых мальформаций, нарушающих локальный кровоток, применением глюкокортикостероидов, высокодозированных комбинированных оральных контрацептивов, эндогенной гиперэстрогенией. Довольно часто нодулярная гиперплазия печени сочетается с гемангиомами; зарегистрированы случаи ее развития на фоне кавернозной трансформации или врожденного отсутствия воротной вены, воспалительных заболеваний печени, тромбоза печеночных вен, артериовенозного внутриорганного шунтирования, наследственных геморрагических телеангиэктазий и цереброваскулярных заболеваний.
Нодулярная гиперплазия печени макроскопически представляет собой плотный узел серо-коричневого цвета, четко отграниченный от окружающих тканей. Его размеры могут быть различными: от 1 до 25 сантиметров в диаметре. На разрезе определяется центральный рубец – фиброзная ткань, которая распространяется к периферии и разделяет образование на дольки. Микроскопическими признаками нодулярной гиперплазии печени являются дезорганизация печеночных долек: имеют место воспалительные клеточные инфильтраты, пролиферированные протоки, утолщенные сосуды и фиброзная ткань.
Симптомы
В большинстве случаев данная патология протекает бессимптомно и выявляется при проведении обследования по поводу других заболеваний. Клинические признаки имеют место менее чем у половины пациентов, при этом они неспецифичны. Наиболее частый симптом – боль в животе, локализованная в правом подреберье. Чаще боль постоянная, ноющего характера, возможно чувство тяжести. Болевой синдром при нодулярной гиперплазии является следствием растяжения капсулы печени или сдавления соседних органов.
Отсутствие аппетита. Тошнота.
Диагностика
Консультация гастроэнтеролога обычно выявляет неспецифические признаки заболевания: диспепсические явления, болевой синдром малой интенсивности. При объективном обследовании пациента опухоль большого размера может быть обнаружена пальпаторно, в случае нарушения оттока желчи определяется желтушность кожи и склер. Лабораторные методы исследования не выявляют никаких специфических для нодулярной гиперплазии печени признаков. Редко обнаруживается некоторое повышение уровня аланинаминотрансферазы, билирубина. С целью дифференциальной диагностики со злокачественными новообразованиями печени обязательно проводится определение онкомаркеров: альфа-фетопротеина, СА 19-9, СЕА.
Диагностика нодулярной гиперплазии печени основана на инструментальных методиках. Характерным признаком данной патологии является «звездчатый шрам» в центре образования, но он выявляется не у всех пациентов, кроме того, может быть обнаружен при фиброламеллярной карциноме, внутрипеченочной холангиокарциноме и других заболеваниях. Это диагностическое ограничение относится ко всем методикам визуализации: УЗИ печени, КТ и МРТ печени. При проведении УЗИ органов брюшной полости единственным признаком нодулярной гиперплазии печени может быть смещение сосудов, иногда определяется гипоэхогенный ободок опухоли (сдавленные образованием сосуды и паренхима). Более информативно исследование в режиме допплеровского сканирования, при котором визуализируется гипертрофированная центральная артерия.
При проведении компьютерной томографии выявляется хорошо отграниченное образование, накопление контрастного вещества в области гиперплазии. МРТ дает аналогичные результаты: гиперинтенсивность контрастирования в артериальную фазу и гипоинтенсивность – в венозную. Неинвазивные методики обладают специфичностью только при классическом типе нодулярной гиперплазии печени. Высокой информативностью при проведении дифференциальной диагностики с другими гиперваскулярными образованиями обладает сцинтиграфия печени. В затруднительных случаях может быть выполнена ангиография, но данный метод также неспецифичен.
При невозможности установить диагноз в ходе неинвазивных исследований проводится биопсия, при этом большими критериями диагностики является наличие толстостенных сосудов, фиброзной прослойки, пролиферирующих протоков, узловой вид опухоли; малыми критериями – перисинусоидальный фиброз и синусоидальная дилатация. Диагноз достоверен при наличии трех больших критериев, вероятный – при определении двух больших и 1-2 малых.
Дифференциальная диагностика
Дифференциальная диагностика нодулярной гиперплазии проводится с другими доброкачественными и злокачественными образованиями печени, крупноузловым циррозом, а также с регенеративной гиперплазией при системных заболеваниях соединительной ткани.
Лечение
В большинстве случаев лечение нодулярной гиперплазии печени не требуется. Если опухоль не достигла больших размеров, не сдавливает соседние органы, не имеет тенденции к увеличению, основной целью является устранение этиологического фактора (если он известен). Отмены гормонального контрацептива, снижения дозировки системных глюкокортикостероидов может быть достаточно для уменьшения размеров образования и его полной регрессии. Однако пациент должен регулярно проходить обследование с целью контроля размеров опухоли и своевременного выявления показаний к хирургическому лечению.
Если нодулярная гиперплазия печени крупная, нарушает отток желчи, препятствует кровообращению или сдавливает соседние органы, проводится энуклеация опухоли или сегментарная резекция печени. Оперативное лечение также требуется в случаях, когда диагноз окончательно не установлен, и опухоль имеет тенденцию к увеличению (в такой ситуации удаление образования проводится даже при нормальных результатах биопсии).
Прогноз
Прогноз при нодулярной гиперплазии печени благоприятный. Заболевание в течение длительного времени может никак не беспокоить пациента, а осложнения развиваются крайне редко. Специфической профилактики не существует. Необходимо обоснованное назначение гормональных препаратов, а при установленном диагнозе обязательно регулярное проведение УЗИ печени для контроля над течением заболевания.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Фокальная нодулярная (очаговая узловая) гиперплазия (код по МКБ-10 — К76.8) составляет около 3% всех опухолей и опухолеподобных поражений печени у взрослых. Представляет собой опухолевидное образование, в основе которого лежит гиперплазия печёночной паренхимы, разделённое на узлы фиброзными прослойками.
Считается, что ведущую роль в развитии узловой гиперплазии играет повышенная концентрация эндогенного эстрогена, поскольку данная опухоль встречается в основном у женщин детородного возраста. Есть также данные о её связи с приёмом пероральных контрацептивов с высоким содержанием эстрогенов.
Макроскопически фокальная нодулярная гиперплазия имеет вид солитарного плотного, чётко отграниченного, не имеющего капсулы узла серовато-коричневого или жёлто-коричневого цвета диаметром от 1,0 до 25 см. Узловая гиперплазия, как и гепатоцеллюлярная аденома, может быть одиночной или множественной (многоузловое поражение наблюдается у 10-20% больных). В крупных очагах на разрезе выявляется так называемый центральный рубец звёздчатой формы, от которого фиброзная ткань распространяется к периферии, разделяя узел на меньшие узелки (дольки). Звёздчатый рубец может локализоваться как в центре образования, так и эксцентрично.
Микроскопически имеются признаки дезорганизации долек печени. Звёздчатый рубец образован фиброзной тканью, включающей пролиферированные жёлчные протоки, воспалительные клеточные инфильтраты, венозные и артериальные сосуды с утолщёнными стенками. Микроскопические признаки могут напоминать цирроз с регенераторными узлами.
Диагностика
При УЗИ узловая гипертрофия печени визуализируется в виде солитарных образований с однородной, изо- или незначительно гипоэхогенной структурой округлой формы с ровным контуром. В ряде случаев выявляется «центральный рубец». Типичен гиперваскулярный характер опухоли, что заставляет проводить дифференциальный диагноз со злокачественными опухолями. Основной дифференциально- диагностический критерий по данным цветового дуплексного сканирования — наличие спектра печёночных вен в структуре фокальной нодулярной гиперплазии (рис. 59-4).

Рис. 59-4. Фокальная нодулярная гиперплазия печени (УЗИ): а — в В-режиме; б — в режиме цветового дуплексного сканирования; TUMOR — опухоль.
По данным КТ при контрастном усилении узел в большинстве случаев быстро, интенсивно и по всей площади (за исключением зон соединительнотканного рубца) накапливает контрастное вещество с пиком насыщения в артериальную фазу (рис. 59-5) и снижением интенсивности накопления контрастного вещества в венозную и отсроченную фазы.

Рис. 59-5. Компьютерная томограмма (артериальная фаза контрастирования): фокальная нодулярная гиперплазия правой доли печени.
При ангиографическом исследовании также отмечается быстрое накопление опухолью контрастного вещества в артериальную фазу, опухоль имеет чёткие контуры.
При установленном диагнозе локальной гипертрофии и бессимптомном течении возможен отказ от операции, так как данное новообразование является доброкачественным и не подвергается злокачественной трансформации. При невозможности дифференцировать данную опухоль от злокачественного поражения, а также при больших размерах образования и наличии клинической симптоматики больные с фокальной нодулярной гиперплазией подлежат радикальному хирургическому лечению. При малых и средних размерах опухоли показано выполнение экономных резекций, при больших и гигантских необходимы обширные анатомические резекции.
В.Д. Фёдоров, В.А. Вишневский, Н.А. Назаренко
Источник
По определению патологоанатомов, фокальная нодулярная гиперплазия печени — это доброкачественное образование, относящееся к гамартомам, которое проявляется очаговой гиперплазией печеночных клеток, формирующих узелки паренхимы, окруженные фиброзными прослойками [1]. По международной классификации болезней (МКБ-10), это заболевание включено в рубрику «Другие уточненные болезни печени», К 76.8. В международной гистогенетической классификации опухолей печени и внутрипеченочных желчных протоков она фигурирует как «очаговая узловая гиперплазия». В литературе встречаются синонимы названия этого заболевания: «фибронодулярная гиперплазия» и «фокальный цирроз печени». По нашему мнению, термины «фокальная нодулярная гиперплазия» и «фокальный цирроз» не совсем удачны. Словосочетание «фокальная нодулярная» является по сути тавтологией, так как практически означает одно и то же (от лат. focus — очаг, nodulus — узел). Термин «фокальный цирроз» точно отражает морфологическую суть заболевания, но в сознании большинства клиницистов цирроз прочно ассоциируется с диффузным поражением печени. С нашей точки зрения, именно «фибронодулярная гиперплазия» (ФНГ) является вполне приемлемым с семантической точки зрения термином, поскольку наиболее четко соответствует морфологическому субстрату болезни — узел гиперплазии гепатоцитов с фиброзом.
Еще сравнительно недавно ФНГ относили к числу редких (3%) объемных поражений печени (ОПП) [2, 5, 6]. В настоящее время вследствие активного применения современных методов визуализации печени количество выявленных больных с ФНГ (как и очаговых заболеваний печени в целом) возросло [3, 12]. По данным литературы, ФНГ в структуре очаговых заболеваний печени занимает третье место среди доброкачественных ОПП после гемангиомы и аденомы [4, 8]. Этиология и патогенез ФНГ остаются неясными [11]. Теория об участии в развитии ФНГ гормональных контрацептивов не получила подтверждения, и в настоящее время большинство исследователей считают, что ФНГ является итогом прогрессирования врожденных или приобретенных сосудистых мальформаций, приводящих к гиперплазии гепатоцитов [8, 9, 14]. Макроскопически ФНГ чаще всего определяется в виде хорошо отграниченного от ткани печени, мягкоэластического образования, иногда плотного, желтого, вишневого, белесоватого, светло-коричневого или розоватого цвета, дольчатой структуры с наличием фиброзных прослоек, отходящих, как правило, от центрально расположенного рубца.
ФНГ — образование, визуально и пальпаторно зачастую малоотличимое от злокачественной опухоли. Макроскопическая картина определяется соотношением паренхиматозного, фиброзного и сосудистого компонентов, которое бывает различным, поэтому с полной уверенностью диагноз ФНГ может быть установлен только после гистологического исследования всего удаленного препарата. ФНГ может наблюдаться в виде одного или множества фокусов.
Микроскопическая картина схожа с таковой при истинном крупноузловом циррозе печени. Отмечается гиперплазия печеночной паренхимы, разделенной на узлы фиброзными прослойками; последние образуют рубцы звездчатой формы. Гепатоциты содержат избыточное количество гликогена и жира. В фиброзных прослойках имеются мелкие желчные протоки, иногда определяется воспалительная инфильтрация. Наблюдаются аномальные сосуды с утолщенными стенками. Процесс имеет очаговый характер, ткань печени вне очага выглядит неизмененной [8, 11].
Заболевание нередко протекает бессимптомно и является случайной находкой при УЗИ печени, выполненном по другому поводу. Клинические проявления (дискомфорт, чувство тяжести) обусловлены «масс-эффектом» и мало отличаются от таковых при иных ОПП. Специфическая лабораторная симптоматика отсутствует. ФНГ не озлокачествляется и крайне редко вызывает осложнения в виде внутрибрюшного кровотечения [13]. Описаны случаи регрессии опухоли вплоть до полного ее исчезновения [10]. При подтверждении диагноза ФНГ и отсутствии осложнений ряд авторов рекомендуют динамическое наблюдение, хотя подобная тактика дискутабельна [7, 9, 10]. Лечебная тактика при ФНГ остается спорной и, кроме того, в доступной литературе нами не обнаружено сообщений о попытках проследить «естественное» течение заболевания при отказе от операции. Это побудило нас поделиться собственным опытом лечения этого заболевания.
Цель исследования — ретроспективно проанализировать частоту ФНГ среди ОПП и лечебно-диагностическую тактику при ФНГ за два временных периода: с 1996 по 2005 г. и с 2006 г. по настоящее время.
За последние 17 лет в стационаре лечено 1425 больных с ОПП. Наблюдали 53 больных с ФНГ, что составило 3,6% всех больных с ОПП и 11,06% больных с доброкачественными опухолями. Возраст больных с ФНГ варьировал от 12 до 77 лет, преобладали женщины — 44 (83,2%). 47% больных обращались с характерными для ОПП на ранней стадии развития жалобами — чувство тяжести, абдоминальный дискомфорт, в основе которых лежит растяжение глиссоновой капсулы печени растущей опухолью, в остальных наблюдениях образование случайно обнаруживали при УЗИ, реже при КТ («инциденталома»). Заключительный диагноз ФНГ являлся итогом применения комплексного диагностического алгоритма ведения больных с ОПП солидной структуры [6], включающего УЗИ как метод первичного выявления и мониторинга, СКТ и МРТ как методы уточняющей диагностики, по показаниям лапароскопию, биопсию, ангиографию, лапаротомию как окончательный этап диагностики. В наших наблюдениях опухолевые узлы чаще были одиночными, и лишь у одной больной отмечено наличие двух очагов в обеих долях печени. Диаметр образований в наибольшем измерении варьировал от 3,5 до 20 см. 40 из 53 больных с ФНГ оперированы. Объем операции определялся размерами и локализацией опухоли. Расширенная левосторонняя гемигепатэктомия выполнена в 1 наблюдении, левосторонняя — в 2, правосторонняя — в 1, бисегментэктомия — в 8, атипичная резекция печени — в 16, энуклеация опухоли — в 8 наблюдениях. Эксплоративная лапаротомия произведена 3 больным, лапароскопическая холецистэктомия по поводу калькулезного холецистита с биопсией обнаруженной опухоли — 1 больному. Летальных исходов и осложнений, связанных непосредственно с операцией на печени, не было. У больной У., 18 лет, с врожденным сахарным диабетом на 10-е сутки после левосторонней гемигепатэктомии отмечена декомпенсация диабета с последующим развитием синдрома полиорганной недостаточности. У другой больной 24 лет латентно протекающая порфирия манифестировала на 8-е сутки после правосторонней гемигепатэктомии развитием тяжелой полинейропатии. Летального исхода у обоих больных удалось избежать, но потребовалось длительное интенсивное лечение в условиях реанимационного отделения. Не оперированы и находятся под наблюдением с регулярным УЗИ 12 больных. Сроки наблюдения за больными с ФНГ составили от 1 года до 13 лет.
Ретроспективный анализ историй болезни с 1996 г. позволил выделить два периода, на протяжении которых тактические подходы к ведению больных с ФНГ претерпели некоторые изменения. Период с 1996 по 2005 г. характеризовался преимущественным применением УЗИ в качестве основного средства диагностики очагового заболевания печени, при этом ФНГ фигурировала в качестве «редкого» заболевания печени. Эхосемиотика ФНГ была разработана слабо, «осознанной» диагностической и лечебной тактики не было. В этих условиях сам факт обнаружения ОПП неясной этиологии определял показания к оперативному лечению, а точный морфологический диагноз ФНГ устанавливали после операции. В этот период оперированы 22 больных, причем в 3 наблюдениях выполнена эксплоративная лапаротомия. Показания к оперативному лечению выставляли довольно широко, но от удаления опухоли при подтверждении ее доброкачественного характера при предполагаемом вмешательстве большого объема воздерживались. Это дало возможность проследить «естественное» течение ФНГ. Выяснилось, что тезис о «безобидности» течения ФНГ сомнителен. Подтверждением служат два наших наблюдения, опубликованные в журнале «Хирургия» за 2005 г. [7].
По мере накопления опыта в течение второго периода, с 2006 по 2013 г., стало очевидно, что ФНГ встречается чаще, чем предполагалось. В диагностике ФНГ главное место заняли СКТ и МРТ. Стали чаще ставить показания к динамическому наблюдению больных с ФНГ (при уверенности в отсутствии злокачественной опухоли). Мы располагаем опытом наблюдения «естественного» течения ФНГ, не потребовавшего оперативного лечения, у 12 больных. При этом в 11 наблюдениях диагноз ФНГ установлен по данным неинвазивных методов диагностики (УЗИ, СКТ, МРТ), в 1 — после лапароскопической холецистэктомии с биопсией опухоли. Размер образования у этих больных был небольшим (до 5 см в диаметре), клиническая симптоматика отсутствовала. Мониторинг с регулярным УЗИ в сроки от 1 года до 7 лет выявил незначительный рост образования лишь у 3 больных, что пока исключало необходимость операции. Кроме того, анализ течения заболевания у радикально оперированных за оба периода больных позволил убедиться в том, что после хирургического лечения при контрольном обследовании, включавшем УЗИ, СКТ, признаков рецидива ФНГ не выявлено ни в одном наблюдении. В связи с этим основной задачей второго периода (с 2006 г. по настоящее время) становится определение четких показаний как к оперативному лечению, так и к динамическому наблюдению лиц с ФНГ. Примером успешной активной лечебной тактики может служить следующее наблюдение.
У больного Л., 18 лет, при УЗИ и МРТ в IV и V сегментах печени обнаружено объемное образование диаметром до 15 см. Какие-либо специфические жалобы отсутствовали, однако, учитывая молодой возраст больного, размер образования, невозможность исключения его злокачественного характера, также предыдущий «отрицательный» опыт наблюдения, мы приняли решение об операции. 12.08.10 больной оперирован. При ревизии в IV (передний сектор) и V сегментах печени имеется большое бугристое образование диаметром 15 см, выступающее над диафрагмальной и висцеральной поверхностями, мягкоэластической консистенции, темно-вишневого цвета, с белесоватыми прожилками, распространяющееся на ложе желчного пузыря, большая часть опухоли находится в левой доле (рис. 1).
 Рисунок 1. Интраоперационная фотография. Фибронодулярная гиперплазия IV, V сегментов печени. а — диафрагмальная поверхность печени; б — висцеральная поверхность печени.
Рисунок 1. Интраоперационная фотография. Фибронодулярная гиперплазия IV, V сегментов печени. а — диафрагмальная поверхность печени; б — висцеральная поверхность печени.
Выполнена левосторонняя расширенная гемигепатэктомия, холецистэктомия. Гистологическое заключение: фибронодулярная гиперплазия печени (рис. 2). Рисунок 2. Микрофотография. Фибринодулярная гиперплазия. Окраска гематоксилином и эозином. Ув. 100. Послеоперационный период протекал без осложнений. За время наблюдения в течение 3 лет признаков рецидива заболевания нет. Полная социальная адаптация.
Рисунок 2. Микрофотография. Фибринодулярная гиперплазия. Окраска гематоксилином и эозином. Ув. 100. Послеоперационный период протекал без осложнений. За время наблюдения в течение 3 лет признаков рецидива заболевания нет. Полная социальная адаптация.
В практике хирургов-гепатологов ФНГ встречается не так редко. Следует заметить, что хирурги других специальностей, а также врачи-«визуалисты» недостаточно хорошо знакомы с этим заболеванием. На этапе амбулаторного обследования диагноз ФНГ был установлен только в 16 (30,7%) наблюдениях, что отражает как недостаточную осведомленность врачей-«визуалистов» об этом заболевании, так и объективные трудности диагностики, обусловленные вариабельностью соотношения в узле стромального, паренхиматозного и сосудистого компонентов. Чаще всего образование в печени на дооперационном этапе трактовали как гемангиому, рак печени, «объемное поражение печени неясного генеза». Исключить злокачественный характер патологического очага без операции далеко не всегда возможно, поэтому целесообразность лапаротомии как завершающего этапа диагностики в ряде наблюдений не вызывает сомнений. Целесообразность выполнения у всех больных предоперационной пункционной биопсии под контролем УЗИ или КТ представляется спорной. Часто приходится дифференцировать ФНГ со злокачественной опухолью печени, в частности гепатоцеллюлярным раком. Пункционная биопсия очага далеко не всегда информативна (репрезентативность биоптата) и окончательность гистологического заключения в таких ситуациях сомнительна. Кроме того, биопсия при раке чревата опасностью диссеминации либо имплантационного метастазирования. Мы согласны с мнением авторов, призывающих не выполнять предоперационную биопсию при подозрении на рак, поскольку этот фактор ухудшает прогноз заболевания [15]. При подозрении на гемангиому такая манипуляция в принципе противопоказана из-за угрозы внутрибрюшного кровотечения.
Исходя из нашего опыта, в настоящее время к длительному динамическому наблюдению больных даже с установленным и подтвержденным гистологически диагнозом ФНГ относимся с осторожностью. Обязательными условиями для этого следует считать возможность регулярного УЗ-мониторинга (1 раз в 6-8 мес) и достаточного комплайенса со стороны больного. Как и при большинстве ОПП, «выход» очага за пределы легкой операбельности чреват интраоперационными проблемами и тяжелым течением послеоперационного периода [6].
Таким образом, ФНГ — заболевание с неясным этиопатогенезом, неуправляемым течением и весьма неопределенным индивидуальным прогнозом. Рост опухоли может вести к смертельным осложнениям. В настоящее время представляется оптимальной следующая тактика при этом заболевании: оперативное вмешательство показано при «симптоматической» и быстрорастущей ФНГ, размерах очага свыше 5 см, невозможности исключения при полноценном обследовании его злокачественного характера. Динамическое наблюдение целесообразно при уверенности в диагнозе, небольших (менее 5 см) размерах очага, а также при общеизвестных факторах операционного риска (возраст, сопутствующие заболевания), так как опасность операции не должна превышать опасности самой болезни.
Комментарий от редколлегии
Широкое распространение и доступность современных неинвазивных методов диагностики (КТ, МРТ), а также увеличение их разрешающей способности привели к возрастанию частоты выявления бессимптомных очаговых образований печени. Подавляющее большинство из них являются доброкачественными, тем не менее перед врачом нередко встает вопрос о тактике ведения таких пациентов. Статья, посвященная фокальной нодулярной гиперплазии, одной из наиболее частых доброкачественных опухолей печени, безусловно, будет интересна хирургам-гепатологам, тем более, что русскоязычные публикации на эту тему единичны.
Для начала необходимо определиться с терминологией. В начале статьи авторы предлагают использовать термин «фибронодулярная гиперплазия». С этим можно соглашаться или нет, но для того, чтобы избежать путаницы и непонимания, лучше придерживаться международной терминологии, предложенной исследовательской группой в 1995 г. (Terminology of Nodular Hepatocellular Lesions. International Working Party. Hepatology, 1995), в которой данное образование определено как фокальная нодулярная гиперплазия (focal nodular hyperplasia) и предложены критерии, по которым его можно отличить от других регенераторных образований.
Неинвазивные методы играют главенствующую роль в диагностике ФНГ. МРТ и КТ обладают высокой чувствительностью и специфичностью, однако у ряда пациентов диагноз может оставаться сомнительным, и в этом случае оправдано выполнение биопсии, тем более, что предложены «большие» и «малые» критерии для интерпретации полученного при биопсии материала (A. Fabre и соавт., 2002). Авторы настороженно относятся к биопсии, опасаясь осложнений и имплантационного метастазирования в случае злокачественной опухоли, однако мы считаем, что для установления диагноза необходимо использовать весь арсенал имеющихся средств, и только при остающихся сомнениях прибегать к лапаротомии и резекции образования. Риски биопсии при соблюдении ряда правил считаем преувеличенными.
Мы придерживаемся сдержанной тактики ведения ФНГ, так как прогноз благоприятный: не зафиксировано случаев малигнизации, осложнения редки (описано всего несколько наблюдений разрыва опухоли с кровотечением), большинство опухолей бессимптомны, а размеры остаются стабильными в течение длительных сроков.
В связи с этим мы поддерживаем приведенные в статье показания для хирургического лечения: симптомная опухоль, ее рост, невозможность исключить злокачественное образование после всестороннего обследования. Важно отметить также, что симптомы ФНГ неспецифичны, поэтому исключение сопутствующей патологии органов брюшной полости, которая может обусловливать клиническую картину, является необходимым. Что касается рекомендации удалять образования, размер которых превышает 5 см, с этим можно не согласиться, так как на наличие симптомов влияет не только размер образования, но и его локализация и соседство окружающих органов. Кроме того, имеют значения размеры самого пациента и его органов. Например, ФНГ размером 10 см у крупного человека, расположенная интрапаренхиматозно, может никак себя не проявлять, в связи с чем необходимость резекции печени у него будет сомнительна.
Таким образом, при выборе тактики ведения у конкретного пациента следует ориентироваться на комплекс факторов, не подвергая его необоснованному риску хирургического вмешательства, так как летальность в группе пациентов с доброкачественными образованиями печени недопустима.
Источник
