Фазы развития синдрома полиорганной недостаточности
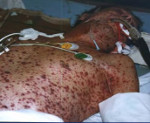
У этого термина существуют и другие значения, см. Спон.
Полиорганная недостаточность (Синдром полиорганной недостаточности, СПОН, ПОН) — тяжёлая неспецифическая стресс-реакция организма, совокупность недостаточности нескольких функциональных систем, развивающаяся как терминальная стадия большинства острых заболеваний и травм. Главной особенностью полиорганной недостаточности является неудержимость развития повреждения органа или системы до такой степени, что он не способен поддерживать жизнеобеспечение организма. На долю синдрома приходится до 80 % общей летальности палат реанимации и интенсивной терапии хирургических стационаров.
Следует отличать синдром полиорганной недостаточности от терминальной поливисцеропатии, когда в результате хронического патологического процесса или старости последовательно и необратимо утрачивают функции все структурно-функциональные системы организма.
История[править | править код]
Термин «полиорганная недостаточность» впервые появился в работе N. Тylney и сотр. «Последовательная системная недостаточность после разрыва аневризмы брюшной аорты. Нерешённая проблема послеоперационного лечения» (1973). В дальнейшем другими учёными — А.Baue (1975), B.Eisman (1977) и D.Fry (1980-1982), были окончательно выделены особенности этого состояния и его дефиниции.
Этиопатогенез[править | править код]
Полиорганная недостаточность развивается как исход тяжёлой сочетанной травмы, эклампсии, сепсиса, инфекционно-токсического и геморрагического шока, комы, вызванной диабетом, менингоэнцефалитом, отравлениями.
В основе развития синдрома лежит острое снижение обмена веществ и энергообразования в результате расстройств метаболизма и микроциркуляции в тканях, что приводит к нарушению функций и структуры органов. Этиологические факторы (тяжёлая травма, токсические агенты и др.), повреждая клеточные и сосудистые мембраны, приводят полиморфноядерные нуклеары (гранулоциты) и эндотелиоциты в состояние «кислородного взрыва», что провоцирует выброс огромного количества медиаторов полиорганной недостаточности, обладающих разнонаправленными эффектами. Всего известно более двухсот медиаторов, в том числе:
Развивается комплекс патологических изменений как в очаге поражения, так и на уровне формирования механизмов адаптации (гипофиз, гипоталамус, кора надпочечников).
Выделяют 3 фазы патологического процесса:
- Индукционная фаза — синтез ряда гуморальных факторов, запускающих реакцию системного воспалительного ответа
- Каскадная фаза — развитие острого лёгочного повреждения, активация каскадов калликреин-кининовой системы, системы арахидоновой кислоты, свёртывающей системы крови и др.
- Фаза вторичной аутоагрессии, предельно выраженной органной дисфункции и стабильного гиперметаболизма — потеря организмом способности самостоятельно поддерживать гомеостаз.
Клиника[править | править код]
Клиника синдрома состоит из проявлений недостаточности каждой из затронутых систем организма. Кроме того, медиаторы повреждения формируют синдром системного воспалительного ответа (ССВО) — генерализованную системную воспалительную реакцию. ССВО характеризуется следующими проявлениями:
- Температура тела более 38 или менее 36 градусов
- Частота сердечных сокращений более 90 ударов в минуту
- Частота дыхательных движений более 20 в минуту или артериальная гипокапния менее 32 мм рт. ст.
- Лейкоцитоз более 12000 мм или лейкопения менее 4000 мм, либо более 10% незрелых форм нейтрофилов
Прогноз[править | править код]
При развитии недостаточности 3 и более органов и систем прогноз неблагоприятный. Летальность по разным авторам колеблется от 35% до 70%.
Для оценки тяжести полиорганной недостаточности и прогнозирования её исхода были предложены различные системы объективной оценки тяжести больных. Одной из первых шкал, разработанных с данной целью, является шкала MOF (Multiple Organ Failure), которая оценивает недостаточность 7 систем организма – дыхательной, сердечно-сосудистой, мочевыделительной, печени, гематологической, желудочно-кишечного тракта и центральной нервной системы[1]. Возрастание количества баллов коррелирует с увеличением летальности.
Шкала MOF (Multiple Organ Failure Score)
Система | Баллы | ||
1 | 2 | ||
Дыхательная | Нет ИВЛ | ИВЛ с положительным давлением в конце выдоха ≤ 10 см вод. ст. и FiO2 ≤ 0,4 | ИВЛ с положительным давлением в конце выдоха > 10 вод. ст. и/или FiO2 > 0,4 |
Сердечно-сосудистая | Нормальное АД, нет потребности в вазоактивных препаратах | Периоды с гипотензией, требующие манипуляций, таких как введение объёмов жидкостей для поддержания АД свыше 100 мм рт. ст., инфузии дофамина гидрохлорида ≤ 10 мкг/кг/мин или нитроглицерина ≤ 20 мкг/мин | Периоды с гипотензией ниже 100 мм рт. ст., инфузии дофамина гидрохлорида > 10 мкг/кг/мин или нитроглицерина > 20 мкг/мин |
Мочевыдели- тельная | Креатинин сыворотки < 2 мг% | Креатинин сыворотки >= 2 мг% | Необходимость в гемодиализе или перитонеальном диализе |
Печень | АсАТ < 25 МЕ/л и общий билирубин < 2 мг% | АсАТ >= 25 МЕ/л и < 50 МЕ/л и/или общий билирубин>= 2 мг% и < 6 мг% | АсАТ >= 50 МЕ/л и/или общий билирубин >= 6 мг% |
Гематологическая | Нормальное содержание лейкоцитов и тромбоцитов | Тромбоциты ≤ 50000 в мкл и/или лейкоциты >= 30000 и < 60000 в мкл | Геморрагический диатез и/или лейкоциты < 2500 в мкл или >= 60000 в мкл |
ЖКТ | Нормальное функционирование | Акалькулезный холецистит или стрессовая язва | Кровотечение из стрессовой язвы, требующее трансфузии более 2 единиц крови за 24 ч, некротизирующий энтероколит, панкреатит и/или спонтанная перфорация желчного пузыря |
ЦНС | Нормальное функционирование | Слегка сниженная ответная реакция | Сильно нарушенная реакция и/или диффузная нейропатия |
Лечение[править | править код]
1. Первое по значимости и времени направление — устранение действия пускового фактора или заболевания, запустившего и поддерживающего агрессивное воздействие на организм больного (гнойная деструкция, тяжёлая гиповолемия, лёгочная гипоксия, высокоинвазивная инфекция и т. д.). При неустранённом этиологическом факторе любое, самое интенсивное лечение ПОН, безрезультатно.
2. Второе направление — коррекция нарушений кислородного потока, включающая восстановление кислородтранспортной функции крови, терапию гиповолемии и гемоконцентрации, купирование расстройств гемореологии.
3. Третье направление — замещение, хотя бы временное, функции повреждённого органа или системы с помощью медикаментозных и экстракоропоральных методов.
Источники[править | править код]
- И.Н. Лейдерман. Синдром полиорганной недостаточности (ПОН). Метаболические основы (рус.) // Вестник интенсивной терапии : журнал. — 1999. — № 2, 3.
- А. П. Григоренко, А. Н. Анацкий, И. В. Будник. Интенсивная терапия полиорганной недостаточности у больных хирургического профиля (рус.) // Мой Врачебный Журнал. Архивировано 8 сентября 2017 года.
- Оценка полиорганной недостаточности у хирургического больного
Примечания[править | править код]
- ↑ Goris R.J.A., te Boekhorst T.P.A., Nuytinick J.K., Gimbere J.S. Multiple-organ failure // Arch. Surg. – 1985. – Vol. 120. – P. 1109-1115.
Источник

Полиорганная недостаточность – одновременное или последовательное поражение нескольких систем с первоначальным преобладанием симптомов отказа одной из них. Определяющими признаками являются цианоз, одышка, отеки, анурия, гипотония, шоковое состояние. Диагноз устанавливается на основании клинической картины, данных лабораторного и аппаратного обследования. Специфическое лечение: поддержка дыхания и сердечной деятельности, стабилизация гемодинамики, устранение патогенетического фактора (борьба с инфекцией, коррекция метаболических нарушений, восстановление ОЦК, нормализация гемостаза), искусственная и естественная детоксикация.
Общие сведения
Полиорганная недостаточность (ПОН) – патология, возникающая преимущественно у пациентов реанимационных отделений. Как самостоятельная нозологическая единица впервые была описана в 1973 году, до этого считалась сочетанием двух и более не связанных между собой нарушений. Частота встречаемости составляет около 5-10% от общего количества больных. Смертность в этой группе приближается 60%. Чаще погибают пациенты, имеющие сбои в работе трех органов. Состояние развивается на 3-5 сутки после успешного восстановления сердечной деятельности, при тяжелых сочетанных травмах, отравлениях, эндотоксикозах. В основе развития лежит синдром системного воспалительного ответа.
Полиорганная недостаточность
Причины полиорганной недостаточности
ПОН возникает в результате патологических изменений, происходящих в организме после остановки и последующего восстановления работы сердца. Кроме того, она может формироваться на фоне тяжелой политравмы, инфекционно-токсического шока, сепсиса, перитонита. Чаще развивается, если один из органов, вовлеченных в процесс, ранее был поражен хронической патологией или изменен в результате воздействия первичного фактора (контузия легкого при ДТП, снижение сократительной способности миокарда при остром коронарном синдроме). В число этиофакторов включают:
- Воздействие медиаторов воспаления. В ответ на повреждение клетки сосудистого эндотелия начинают синтезировать биологически активные вещества: интерлейкины, цитокины, оксид азота, интерфероны, туморальный некротизирующий фактор. Под действием этих компонентов происходит изменение проницаемости сосудистой стенки, тонуса кровеносной системы, работы макрофагального иммунитета. В условиях физиологических нарушений медиаторы воспаления оказывают чрезмерное воздействие, приводят к развитию отеков, выраженной дилатации или констрикции сосудов, появлению воспалительной реакции.
- Микроциркуляторные сбои. При обширных травмах происходит секвестрация крови с формированием гиповолемии. Это становится причиной уменьшения сердечного выброса, образования микротромбов, ухудшения перфузии в тканях и органах, относительной ишемии. В развитии ПОН определенную роль также играет реперфузионный механизм, при котором возникают изменения, связанные с восстановлением адекватного кровотока (кислородный, кальциевый, ионный парадокс).
- Инфекционно-септическое воздействие. Наблюдется как при объемных бактериальных процессах, так и при любых других тяжелых заболеваниях. В первом случае сепсис становится результатом попадания флоры в кровь из очага воспаления. Во втором – микроорганизмы проникают в системный кровоток из кишечника, проницаемость стенки которого увеличивается при истощении. Происходит стимуляция выработки цитокинов и развитие системной воспалительной реакции.
- Феномен «двойного удара». Обусловлен терапевтическим воздействием на пострадавшего, приводящим к усугублению ПОН. Активная инфузия плазмозамещающих растворов является причиной реперфузионного синдрома, массивное антибактериальное воздействие, направленное на борьбу с сепсисом, усиливает токсическую нагрузку на системы экскреции. Все это негативно влияет на тяжесть состояния больного.
Патогенез
Полиорганная деструкция имеет несколько механизмов развития, основным из которых является ишемическое повреждение органов. Часть клеток отмирает, остальные переходят в анаэробный режим гликолиза. Основные повреждения возникают при восстановлении кровотока. В этот период образуется большое количество свободных радикалов, вызывающих перикисное окисление тканей. Вторым патогенетическим механизмом является интенсивное тромбообразование на начальной стадии ДВС-синдрома. Образующиеся микроэмболы нарушают проходимость капиллярной сети, что усиливает ишемию.
Отеки в результате повышенной проницаемости сосудов приводят к накоплению жидкости в брюшной полости, усилению внутриабдоминальной компрессии. Происходит механическое сжатие органов живота, подъем диафрагмы с ограничением подвижности легких. Отмечается рост внутригрудного давления, уменьшение рабочего пространства сердца. Нарушается отток крови от мозга. В процесс вовлекается центральная нервная система, развивается церебральный отек с появлением неврологической симптоматики.
Классификация
Деление ПОН на группы производится по результатам оценки деятельности органов и систем, общего состояния пациента. Для этого может быть использована шкала Apache II или Д. Маршалла, созданная в 1995 году специально для работы с больными, страдающими полиорганной недостаточностью. На практике более актуальным является метод А. Л. Левита, представленный в 2000 году. Согласно ему, каждая из систем может находиться в компенсированном, субкомпенсированном или декомпенсированном состоянии. Полиорганная недостаточность определяется как тяжелая при декомпенсации двух систем, как крайне тяжелая – при значительных изменениях в трех органах. Оценка проводится отдельно по каждому органу.
- Компенсация. Организм функционирует с незначительными отклонениями от нормы, полного отказа какой-либо системы не наступает. Изменения быстро прогрессируют. По сути, компенсаторная стадия относится не к ПОН как таковой, а к ее предвестникам. Коррекция состояния на этом этапе позволяет предотвратить тяжелое ишемическое повреждение тканей. Продолжительность этапа зависит от начального состояния пациента и может составлять от нескольких часов до 3-5 дней.
- Субкомпенсация. Умеренные изменения, требующие медикаментозной коррекции. Больные, находящиеся в этой стадии, нередко нуждаются во введении сравнительно малых доз инотропных средств, вспомогательной респираторной поддержке, однократном приеме мочегонных препаратов. При отсутствии помощи продолжительность субкомпенсаторного периода достигает 1 суток.
- Декомпенсация. Тяжелые изменения в структуре органов, полное или частичное нарушение их функции. Присутствуют признаки поражения нескольких систем. Больной находится в крайне тяжелом состоянии. Требуется интенсивная терапия с использованием высокотехнологичных методик поддержания жизнедеятельности. Показана ИВЛ, инфузия прессорных аминов, детоксикация с применением устройств типа «искусственная почка».
Симптомы полиорганной недостаточности
Клиническая картина зависит от наличия поражения тех или иных структур. Обычно на первый план выходят признаки изменений со стороны дыхательной системы. Отмечается одышка, диффузный цианоз, включение вспомогательной мускулатуры в процесс вдоха, потливость, психомоторное возбуждение. Пациенты, способные самостоятельно передвигаться, занимают вынужденное положение сидя с упором руками в кровать. Позднее активность сменяется заторможенностью, угнетением сознания.
Полиорганная недостаточность с поражением сердца проявляется загрудинными болями, нестабильностью гемодинамики, накоплением жидкости в мягких тканях за счет усиления пролиферации плазмы сквозь сосудистую стенку. Может возникать отек легких, сопровождающийся появлением розоватой пены изо рта. Выявляется компенсаторная тахикардия до 180 уд./мин, позднее сменяющаяся брадикардией с урежением ЧСС до 40 и ниже. На терминальной стадии происходит снижение чувствительности к инотропным средствам и альфа-адреномиметикам.
При почечно-печеночной разновидности болезни объем диуреза заметно снижается. Затем возникает анурия, требующая проведения гемодиализа. Обнаруживается гипогликемия, влекущая за собой нарушения сознания. У пациента развивается асцит, диспепсия, белковые отеки. Кожа и слизистые оболочки желтеют, возможна геморрагическая сыпь. Через несколько часов или дней обнаруживаются признаки печеночной энцефалопатии: больной не отдает себе отчет в своих действиях, не понимает, где находится, что с ним происходит.
Поражения ЖКТ характеризуются признаками обструкции, обусловленной механическим сдавлением кишечника. Определяется боль, вздутие, асимметрия передней брюшной стенки, задержка стула и газов, рвота. Отсутствует толерантность к кормлению. Возможно развитие стрессовой язвы и кишечной геморрагии, которая проявляется снижением уровня Hb, бледностью пациента, падением АД, возникновением или усилением ДВС синдрома при массивной кровопотере.
Осложнения
При успешном купировании полиорганное поражение может завершаться развитием отсроченных заболеваний. У 5% пациентов, повторно обратившихся за помощью в ЛПУ, диагностируют хроническую почечную недостаточность, примерно 2% больных испытывают симптомы ишемической болезни сердца или имеют признаки ХСН. Легочные изменения отмечаются в 3% случаев. В остром периоде осложнением является фибрилляция желудочков на фоне токсического поражения миокарда и тахикардии с ЧСС выше 160-180/мин. Возможно повреждение проводящей системы сердца с формированием СА или АВ блокады. Ишемия мозга нередко приводит к снижению умственных способностей, энцефалопатии, парезам, параличам.
Диагностика
Диагностика осуществляется по результатам клинического, лабораторного и инструментального обследования. Курировать пациентов должен анестезиолог-реаниматолог, однако провести первичный осмотр и установить предварительный диагноз для направления больного в профильное отделение может врач любой специальности, в том числе сотрудник бригады СМП. Дифференциальную диагностику проводят с сочетанной патологией нескольких систем организма, этиологически не связанной с механизмами развития рассматриваемого заболевания. Полная программа обследования включает:
- Физикальный осмотр. В ходе консультации специалист выявляет характерные внешние признаки поражения того или иного органа, определяет наличие субъективных жалоб. В большинстве случаев обнаруживаются симптомы нарушений гемодинамики, сердечной деятельности и дыхания, метаболических изменений.
- Лабораторная диагностика. В анализах отмечается снижение уровня гемоглобина до 60-80 г/л, падение глюкозы до 2,5 ммоль/л, рост АСТ, АЛТ более чем в два раза от нормальных показателей, повышение содержания билирубина ≥ 30 ммоль/литр. PaO2 находится в пределах 64-50, PaCO2 – 56-90 мм рт. ст., pH изменяется в кислую сторону (≤ 7.3).
- Аппаратное обследование. Основной метод – постоянное мониторирование жизненных функций. Показатели часто находятся в следующих границах: САД ≤ 50 мм рт. ст. (при отсутствии медикаментозной поддержки), ЧСС ≥ 180 или ≤ 40 в минуту. Центральное венозное давление ≥ 14 мм или отрицательное. ЧДД ≥ 5 или ≤ 50 (без ИВЛ и оксигенотерапии). При проведении рентгенографии легких визуализируются затемнения, при выполнении УЗИ брюшной полости выявляется уровень свободной жидкости.
Лечение полиорганной недостаточности
Терапия направлена на восстановление ОЦК, нормализацию реологических свойств крови, поддержку витальных функций, предотвращение последствий отсроченного характера. Полиорганная недостаточность должна быть купирована на стадии компенсации, это увеличивает вероятность полного восстановления. Применяются следующие лечебные воздействия на больного:
- Общережимные мероприятия: соблюдение строжайшего постельного режима, круглосуточное наблюдение с использованием анестезиологического кардиомонитора. Контролю подлежат показатели АД, ЧСС, ЧДД, сатурации, сердечного ритма. Каждые 4 часа производится забор крови на КЩС, ежедневно – на биохимию и общий анализ. Для предупреждения трофического повреждения кожи осуществляется полноценный гигиенический уход, питание назначается в соответствии с имеющимися нарушениями (щадящее, жидкое, парентеральное).
- Консервативное лечение. Показаны обильные инфузии кристаллоидных и коллоидных растворов. При гипотонии вводится допамин. При дефиците факторов свертывания и наличии ДВС-синдрома необходима трансфузия свежезамороженной плазмы. Усиленное тромбообразование требует приема ацетилсалициловой кислоты, курантила, гепарина. При выраженной симптоматике производится антимедиаторная терапия ибупрофеном, ингибиторами фактора активации тромбоцитов. Рекомендовано внутривенное введение стероидных гормонов, антибиотиков.
- Хирургическое лечение. К числу инвазивных процедур относят экстракорпоральную детоксикацию (гемо- и перитонеальный диализ). Открытое вмешательство может потребоваться при полном отказе или некрозе внутренних органов (печень, почки), а также при кишечной непроходимости. Для удаления асцитической жидкости выполняют лапароцентез.
Прогноз и профилактика
Полиорганная недостаточность имеет благоприятный исход при раннем начале лечения. По мере прогрессирования процесса в организме накапливаются необратимые изменения, повышающие риск возникновения осложнений. Декомпенсированная форма болезни имеет неблагоприятный прогноз, в 60% случаев приводит к гибели пациента. Профилактика заключается в предотвращении ПОН. Следует купировать очаги инфекции, при объемных травмах начинать массивную инфузию еще на догоспитальном этапе, своевременно устранять имеющиеся нарушения гемодинамики и сердечного ритма. Важным моментом является контроль диуреза пациента, находящегося на лечении в ОРИТ. Разница между употребленной и выделенной жидкостью не должна составлять более 100-200 мл в сутки.
Источник
