Для лечения синдрома рейтера используют

Болезнь Рейтера — заболевание, характеризующееся сочетанием поражения мочеполовых органов обычно в форме негонококкового (неспецифического) уретрита, простатита у мужчин (цервицита, аднексита, уретрита у женщин), поражением глаз (наиболее часто конъюнктивит) и суставов по типу асимметричного реактивного артрита, которое, как правило, возникает вследствие полового инфицирования у лиц с генетически детерминированным предрасположением, большей частью у носителей антигена HLA В27.
В зависимости от этиологии различают две формы болезни Рейтера: спорадическую и эпидемическую (постэнтероколитическую).
Спорадической называется форма, при которой клиническим проявлениям предшествует венерическое заражение, а этиологическим фактором является хламидия, выявляющаяся у 65-70% больных.
К энтероколитическим формам относятся те случаи болезни, когда артриту, уретриту и конъюнктивиту предшествует энтероколит различной природы (дизентерийной, сальмонеллезной, иерсиниозной, недифференцированной). В связи с тем, что энтероколитическая форма нередко встречается во время вспышек кишечных инфекций в больших коллективах (стройотрядах, туристических лагерях и т.д.), она получила еще и другое название — эпидемическая форма.
Постэнтероколитическая форма иногда называется синдромом Рейтера.
Лечебная программа при болезни Рейтера.
- Этиологическое лечение.
- Местное лечение воспалительного очага в мочеполовой системе.
- Применение НПВС.
- Лечение глюкокортикоидами.
- Лечение базисными препаратами.
- Физиотерапевтическое лечение.
- Лечебная физкультура.
- Лечение в поликлинике.
- Санаторно-курортное лечение.
- Диспансеризация.
1. Этиологическое лечение
Основой лечения болезни Рейтера являются антибиотики широкого спектра действия, причем назначение их должно быть как можно более ранним.
Ю. Н. Ковалевым и И. И. Ильиным (1974) разработана концепция двухстадийного течения болезни Рейтера (первая, ранняя, инфекционная стадия продолжительностью до 3 месяцев, и вторая, поздняя стадия иммунного воспаления, возникающая после 3 месяцев с момента заболевания). Лечение заболевания в ранней, инфекционной стадии антибиотиками, ингибирующими хламидии, быстро приводит к регрессу всех симптомов болезни и выздоровлению. Если лечение в инфекционной стадии не проводится, болезнь Рейтера переходит в стадию иммунного воспаления, а хламидии, выполнив роль “пускового механизма”, уже не влияют на дальнейший характер клинических проявлений, поэтому антибиотики, вызывающие их гибель, как в клинической практике, так и в эксперименте мало меняют характер течения патологического процесса (Ю. Н. Ковалев, 1990).
Учитывая вышеизложенное, следует рано, еще в 1-й фазе болезни Рейтера, назначать лечение антибиотиками.
Наиболее предпочтительны антибиотики тетрациклинового ряда, потому что они влияют почти на все виды возбудителей, вызывающих развитие болезни Рейтера, в том числе, на хламидии.
Назначают антибиотики в следующих дозах:
- тетрациклин — 1.2-2 г в сутки (распределив на 5-6 приемов);
- метациклина гидрохлорид (рондомицин) — по 0.3 г 2-4 раза в сутки;
- доксициклина гидрохлорид (вибрамицин) — по 0.1 г 1-2 раза в сутки.
Длительность курса лечения — не менее 4 недель. При тяжелом торпидном течении продолжительность приема тетрациклина и других препаратов этой группы увеличивают до 1.5-2 месяцев.
При непереносимости тетрациклина подбирают другие антибактериальные средства, конечно, желательна этиологическая диагностика.
При хламидийной инфекции можно использовать макролиды эритромицин по 0.25-0.5 г 4 раза в день за 1-1.5 ч до еды; левомицетин по 0.5 г 4 раза в день внутрь; олеандомицин по 0.25-0.5 г 4 раза в день; эрициклин (сочетание эритромицина и окситетрациклина в соотношении 1:1) по 0.25-0.5 г в капсулах 4 раза в день за 1-1.5 ч до еды; сумамед по 1-2 г 2 раза в день.
При иерсиниозной инфекции назначаются левомицетин, гентамицин по 0.08 г (2 мл 4% раствора) 3 раза в день внутримышечно; при сальмонеллезе и шигеллезе — левомицетин.
Наиболее эффективными при болезни Рейтера являются препараты фторхинолонов (максаквин по 400-800 мг 1-2 раза в день); ципробай — внутрь по 500 мг 2 раза вздень или внутривенно капельно по 200 мг 2 раза в день; абактал — внутрь по 400 мг 2 раза в день или внутривенно капельно по 400 мг 2 раза в день.
Продолжительность антибактериального лечения при болезни Рейтера составляет 1.5-4 месяца (А. П. Мешков, 1994). Эффективность антибактериальной терапии должна контролироваться цитологическими, бактериологическими и серологическими методами. Лечение антибиотиками необходимо проводить с одновременным приемом противокандидамикозных средств, а также поливитаминных препаратов.
В ходе лечения болезни Рейтера антибиотиками и по окончании курса антибиотикотерапии целесообразно провести исследование на дисбактериоз и при его обнаружении провести соответствующее лечение (см, гл. “Лечение дисбактериоза кишечника”).
2. Местное лечение воспалительного очага в мочеполовой системе
Одновременно с курсом антибиотикотерапии проводится местное лечение воспалительного очага в мочеполовой системе. Это лечение проводит уролог или гинеколог.
Основным методом лечения хронического простатита и везикулита является лечебный массаж предстательной железы, который проводится при наполненном мочевом пузыре в течение 1-2 мин. После массажа больной мочится, удаляя из уретры попавший в нее патологический секрет. Курс лечения состоит из 12-15 массажей через день. Показателями эффективности терапии являются уменьшение или исчезновение субъективных ощущений, стойкое снижение числа лейкоцитов в секрете ниже 6-10 в поле зрения, повышение числа липоидных зерен, нормализация феномена кристаллизации простатического секрета.
Во 2-й стадии болезни Рейтера массаж предстательной железы должен проводиться осторожно, так как даже легкий массаж иногда приводит к обострению инфекции и усилению воспалительного процесса в суставах, появлению новых синовитов, фебрилитету, обострению увеита, диссеминации кожных высыпаний. Обострение симптомов болезни Рейтера объясняется повышенным иммунным ответом на поступающие в кровь при массаже предстательной железы патологически измененный секрет, а также микроорганизмы, персистирующие в этом органе.
Для улучшения оттока воспалительного секрета из предстательной железы проводится длительная спазмолитическая терапия (но-шпа, баралгин), а также применяются ректальные свечи с экстрактом белладонны и ихтиолом, микроклизмы с ромашкой, антипирином, горячие сидячие ванны. В некоторых случаях для уси ления действия лекарственных веществ в свечи добавляется 1 г димексида. Свечи вводятся 1 или 2 раза в день в течение 1-1.5 месяца.
При хроническом простатите широко применяются сантиметровые волны с помощью аппарата “Луч-2” с ректальным излучателем (12-15 процедур через день, чередуя с массажем предстательной железы), индуктотермия промежности (10-15 процедур по 20-30 мин ежедневно), диадинамические токи, обусловливающие активный электромассаж простаты с выделением ее секрета наружу; диадинамофорез ихтиола, трипсина. Из других видов лечения при хроническом простатите используют электрофорез новокаина, дарсонвализацию, различные виды ультразвуковой терапии, рефлексотерапию (иглоукалывание, лазерную акупунктуру).
Больным с длительно текущим хроническим простатитом в период неполной ремиссии рекомендуются грязелечение в виде ректальных тампонов и “трусов”, аппликации парафина или озокерита.
При недостаточном эффекте обычного консервативного лечения, что, как правило, отмечается при 2-й стадии болезни Рейтера в связи с преобладанием явлений аутосенсибилизации, или при невозможности местной терапии из-за активации симптомов болезни Рейтера в предстательную железу трансперитонеально вводятся глюкокортикоиды. Инъекции проводятся на фоне этиологического лечения.
Для лечения уретрита применяются инстилляции 0.5% раствора нитрата серебра или 2% раствора протаргола (5-7 инстилляций через 1-2 дня), промывание уретры раствором калия перманганата, хлоргексидина.
Лечение аднексита и других воспалительных заболеваний женских половых органов проводится гинекологом.
3. Применение НПВС
НПВС применяются в комплексном лечении болезни Рейтера для купирования артрита. Назначают индометацин (метиндол) — 100-150 мг в сутки.
При выраженном болевом синдроме целесообразно назначение пиразолоновых производных — пирабутола или реопирина по 3-5 мл внутримышечно в течение 5-7 дней с последующей заменой другими НПВС (метиндол, метиндол-ретард, пироксикам и др.). Очень эффективен вольтарен (ортофен, диклофенак-натрий) по 100-150 мг в день.
Аспирин, ибупрофен, напросин менее эффективны.
О механизме действия, побочных явлениях и противопоказаниях к НПВС см. в гл. “Лечение ревматоидного артрита”.
В случае выраженного болевого синдрома лечение НПВС можно сочетать с рефлексотерапией. В китайской медицине при лечении суставных поражений используют точки 1.9, II.3, 111.43, IV.3, V.7, VI.3, VII.65, VIII.5, IX.7, Х.З, XI.43, XII.3. Лечение артритов необходимо начинать с восстановления энергетического равновесия — “каналов почек и мочевого пузыря”.
4. Лечение глюкокортикоидами
Показаниями к назначению глюкокортикоидов являются тяжелое, торпидное течение суставного синдрома и высокая активность болезни Рейтера при отсутствии эффекта от лечения НПВС.
В этом случае лучше воспользоваться внутрисуставным введением гидрокортизона: в коленные суставы — 125 мг; в голеностопные, локтевые, лучезапястные — по 50 мг; в межфаланговые — по 15 мг. Для внутрисуставного введения можно использовать кеналог-40 по 10-40 мг. Гидрокортизон вводят с интервалом 5-7 дней, кеналог — 1 раз в 2 недели. Количество внутрисуставных введений регулируется эффектом терапии, но обычно не превышает 4-5 инъекций в каждый сустав.
При недостаточной эффективности внутрисуставного введения глюкокортикоидов назначают преднизолон внутрь в малых и средних дозах — 5-20 мг в сутки. При этом обязательным условием применения глюкокортикоидов является использование больших доз антибиотиков.
Следует еще раз подчеркнуть, что к систематическому приему глюкокортикоидов необходимо прибегать лишь в случае выраженных общих и местных признаков воспаления, не поддающихся лечению НПВС, а также при висцеральных проявлениях заболевания.
О механизме действия глюкокортикоидов, побочных явлениях и противопоказаниях к ним см. в гл. “Лечение ревматоидного артрита”.
5. Лечение базисными препаратами
При затяжном и хроническом течении болезни Рейтера показано применение аминохинолиновых препаратов: делагила — по 0.25 г или плаквенила — по 0.2-0.4 г в сутки в течение года под контролем крови и глазного дна.
При тяжелом течении, длительно сохраняющейся высокой активности патологического процесса и неэффективности НПВС и глюкокортикоидов отдельным больным назначают иммунодепрессанты. Обычно используют хлорбутин по 8-10 мг в сутки на протяжении 3-4 месяцев с последующим постепенным снижением дозы в течение 2-3 месяцев.
При распространенных кожных высыпаниях можно назначать метотрексат по 5 мг в день в течение 5 дней с последующим 5-дневным перерывом (всего 3-4 курса).
Лечение иммунодепрессантами проводится обязательно на фоне антибиотиков, при строгом контроле за лейкоцитами и тромбоцитами крови (анализ крови — 1 раз в 5-6 дней).
О механизме действия базисных средств, побочных действиях и противопоказаниях к ним см. в гл. “Лечение ревматоидного артрита”.
При хронической болезни Рейтера с торпидным течением, артритом умеренной активности и при безуспешном длительном использовании хинолиновых препаратов назначают препараты золота — кризанол по 17 мг в неделю (в 1 мл 5% раствора содержится 17 мг металлического золота). Препарат вводится внутримышечно 1 раз в неделю, на курс лечения рекомендуется 1 г металлического золота. При наличии кожных поражений применять кризанол не следует.
При постэнтероколитических формах болезни Рейтера хорошие результаты дает лечение сульфасалазином или салазопиридазином в дозе 1.5-2 г в сутки.
6. Физиотерапевтическое лечение
Физиопроцедуры на суставы и позвоночник назначают при снижении общей активности патологического процесса:
- микроволновая терапия;
- фонофорез гидрокортизона;
- при наличии контрактур, преобладании пролиферативных явлений в суставах — электрофорез лидазы, аппликации озокерита, парафина, лечебной грязи.
7. Лечебная физкультура
Начинать ЛФК рекомендуется рано: при уменьшении боли и снижении общей активности назначают статические упражнения для периартикулярной мускулатуры в положении лежа. При дальнейшем уменьшении активности процесса и снижении лабораторных признаков воспаления ЛФК проводится в полном объеме. Одновременно назначается массаж мышц, спины и конечностей.
8. Лечение в поликлинике
В поликлинике больные продолжают получать базисные препараты (если они были назначены в стационаре) — хинолиновые или (в редких случаях) кризанол, а также НПВС (метиндол, вольтарен и др.).
При мышечной атрофии, похудании назначаются анаболические средства — метандростенолон по 5 мг 2-3 раза в день в течение 4 недель или ретаболил по 1 мл 1 раз в неделю, курс лечения — 4 инъекции.
Физиотерапевтическое лечение суставов в поликлинике ограничивается назначением компрессов из 50% раствора димексида с анальгином, гидрокортизоном; продолжительность процедуры — 30-40 мин.
Повторное электролечение, микроволновая терапия назначаются не ранее чем через 3 месяца после выполнения их в стационаре.
В поликлинике обязательно продолжается лечение хронического очага мочеполовой инфекции урологом или гинекологом.
9. Санаторно-курортное лечение
Санаторно-курортное лечение показано больным болезнью Рейтера при полной ликвидации активности патологического процесса, а при хроническом течении заболевания — при отсутствии активности или активности не выше I степени.
Показаны преимущественно бальнеокурорты и курорты с грязелечением: Бердянск, Железноводск, Пятигорск, Евпатория, Сочи. В Беларуси — бальнеогрязевые курорты “Ждановичи” и “Нарочь” (Минская область), “Приднепровский” (Гомельская область), “Полесье” (Брестская область). Должны широко использоваться также местные пригородные санатории.
Целесообразно рекомендовать такие курорты, на которых одновременно можно проводить лечение артрита и хронического урологического воспалительного очага.
10. Диспансеризация
Диспансерное наблюдение за больными болезнью Рейтера осуществляют ревматолог, терапевт, уролог, окулист.
При клиническом выздоровлении ревматолог и уролог осматривают больного 1 раз в 6 месяцев, при хроническом течении заболевания — 1 раз в 3 месяца. По мере необходимости больные осматриваются также окулистом, дерматологом, при поражении внутренних органов — терапевтом.
При посещении больным врача производится общий анализ крови, мочи, оцениваются биохимические критерии воспаления. Рентгенография суставов производится 1 раз в год (при хроническом течении заболевания).
При диспансерном осмотре оцениваются выраженность болевого синдрома, активность воспалительного процесса, рецидивы артрита, состояние мочеполовой системы и глаз.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник

Синдром (болезнь) Рейтера – ревматическое заболевание, характеризующееся сочетанным поражением урогенитального тракта (уретритом и простатитом), суставов (моно- или полиартритом) и слизистой глаз (конъюнктивитом), развивающимися последовательно или одновременно. В основе синдрома Рейтера лежит аутоиммунный процесс, вызванный кишечной или мочеполовой инфекцией. Диагностическими критериями являются связь с перенесенной инфекцией, лабораторное выявление возбудителя и характерных изменений крови, клинический симптомокомплекс. Лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса.
Общие сведения
В 80% случаев болезнь Рейтера атакует молодых мужчин от 20 до 40 лет, реже — женщин и исключительно редко – детей. Ведущим этиологическим агентом синдрома Рейтера служит хламидия – микроорганизм, способный к длительному паразитированию в клетках хозяина в виде цитоплазматических включений. Кроме того, синдром Рейтера может развиваться после перенесенного колита, вызванного шигеллой, иерсинией, сальмонеллой, а также провоцироваться уреаплазменной инфекцией. Предполагается, что перечисленные возбудители благодаря своей антигенной структуре вызывают определенные иммунологические реакции у генетически склонных лиц.
В течении синдрома Рейтера выделяют две стадии: инфекционную, характеризующуюся нахождением возбудителя в мочеполовом или кишечном тракте, и иммунопатологическую, сопровождающуюся иммунокомплексной реакцией с поражением конъюнктивы и синовиальной мембраны суставов.
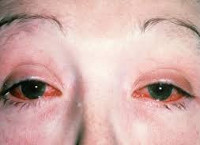
Синдром (болезнь) Рейтера
Классификация синдрома (болезни) Рейтера
С учетом этиофактора различаются спорадическая и эпидемическая (постэнтероколитическая) формы заболевания. Спорадическая форма, или болезнь Рейтера, развивается после перенесенной мочеполовой инфекции; эпидемическая – синдром Рейтера – после энтероколитов различной этиологической природы (дизентерийных, иерсиниозных, сальмонеллезных, недифференцированных).
Течение болезни или синдрома Рейтера может быть острым (до 6 месяцев), затяжным (до года) или хроническим (длительнее 1 года).
Клиника синдрома (болезни) Рейтера
Для болезни (синдрома) Рейтера специфическими являются поражение урогенитального тракта, глаз, суставных тканей, слизистых и кожи. При болезни Рейтера первым манифестирует уретрит, сопровождающийся дизурическими расстройствами, скудным слизистым отделяемым, ощущениями дискомфорта и гиперемией в области наружной уретры. При бессимптомной клинике наличие воспаления определяется на основании увеличения числа лейкоцитов в мазке. Вслед за уретритом при синдроме Рейтера развивается глазная симптоматика, чаще имеющая форму конъюнктивита, реже — ирита, увеита, иридоциклита, ретинита, кератита, ретробульбарного неврита. Явления конъюнктивита могут быть мало продолжительными и слабо выраженными, незаметными для пациента.
Определяющим признаком синдрома Рейтера является реактивный артрит, который дебютирует спустя 1-1,5 месяца после урогенитальной инфекции. Для синдрома Рейтера типично асимметричное вовлечение суставов ног – межфаланговых, плюснефаланговых, голеностопных, коленных. Артралгии более выражены утром и по ночам, кожа в области суставов гиперемирована, в полости суставов образуется выпот.
Синдром Рейтера отличается последовательным лестничным (от проксимальных к дистальным) вовлечением суставов в течение нескольких дней. При урогенном артрите развиваются отеки, сосискообразные дефигурации пальцев; кожа над ними приобретает окраску синюшно-багрового цвета. При болезни Рейтера может развиваться тендинит, пяточный бурсит, пяточные шпоры, поражение крестцово-подвздошных суставов — сакроилеит.
Слизистые оболочки и кожные покровы при синдроме Рейтера поражаются у 30-50% пациентов. Характерны язвенные изменения слизистой рта (глоссит, стоматит) и полового члена (баланит, баланопостит). На коже появляются красные папулы, эритематозные пятна, очаги кератодермии – участки гиперемии кожи с гиперкератозом, шелушением и трещинами преимущественно на ладонях и стопах. При синдроме Рейтера возможно развитие лимфаденопатии, миокардита, миокардиодистрофии, очаговой пневмонии, плеврита, полиневритов, нефрита и амилоидоза почек.
При осложненной форме синдрома Рейтера развиваются дисфункции суставов, расстройства зрения, эректильные нарушения, бесплодие. В поздней фазе болезни Рейтера могут поражаться почки, аорта, сердце.
Диагностика синдрома (болезни) Рейтера
В ходе диагностики пациент с подозрением на синдром Рейтера может быть направлен на консультацию ревматолога, венеролога, уролога, офтальмолога, гинеколога. Общеклинические анализы при синдроме Рейтера выявляют гипохромную анемию, рост СОЭ и лейкоцитоз крови. В пробах мочи (трехстаканной, по Аддису-Каковскому и Нечипоренко) определяется лейкоцитурия. Микроскопия простатического секрета показывает увеличение лейкоцитов (>10) в поле зрения и снижение числа лецитиновых телец. Изменения биохимии крови при синдроме Рейтера характеризуются повышением α2- и β-глобулинов, фибрина, сиаловых кислот, серомукоида; наличием С-реактивного протеина, отрицательной пробой на РФ.
Цитологические исследования соскобов уретры, шейки матки, конъюнктивы, синовиального экссудата, спермы, секрета простаты с окрашиванием по Романовскому-Гимзе обнаруживает хламидии в виде внутриклеточных цитоплазматических включений. В диагностике синдрома Рейтера широко используется метод обнаружения ДНК возбудителя в биоматериале (ПЦР). В крови хламидийные и др. антитела выявляются с помощью серологических реакций – ИФА, РСК, РНГА. Специфическим признаком синдрома Рейтера является носительство антигена HLA 27.
В анализе синовиальной жидкости, взятой путем пункции сустава, определяются воспалительные изменения – рыхлость муцинового сгустка, лейкоцитоз (10-50×109/л), нейтрофилез свыше 70%, наличие цитофагоцитирующих макрофагов, хламидийных антител и антигенов, повышенная активность комплемента, РФ не выявляется. При рентгенографическом исследовании суставов выявляются признаки несимметричного параартикулярного остеопороза, уменьшения размеров суставных щелей, эрозивной деструкции костей стоп, наличия пяточных шпор и шпор пястных костей, тел позвонков, у трети пациентов — односторонний сакроилеит.
При диагностике синдрома Рейтера принимаются во внимание анамнестические сведения (связь заболевания с урогенитальной или кишечной инфекцией); наличие симптомов конъюнктивита, реактивного артрита, кожных проявлений; лабораторное подтверждение возбудителя в эпителиальных соскобах.
Лечение синдрома (болезни) Рейтера
Тактика лечения синдрома Рейтера предусматривает проведение антибиотикотерапии (для обоих половых партнеров), иммунокоррекции, противовоспалительного курса и симптоматической терапии. Антибиотикотерапия включает 2-3 последовательных курса (по 2-3 недели) препаратами из различных фармакологических групп: тетрациклинами (доксициклин), фторхинолонами (ломефлоксацин, офлоксацин, ципрофлоксацин) и макролидами (кларитромицин, азитромицин, эритромицин и др.). При хламидийной инфекции предпочтение отдается доксициклину. Одновременно с антибиотикотерапией назначается противогрибковые препараты, поливитамины, гепатопротекторы, протеолитические ферменты (панкреатин, трипсин, химотрипсин).
Иммунокоррегирующая терапия при синдроме Рейтера включает использование иммуномодуляторов (препаратов тимуса), адаптогенов, индукторов интерферона ( оксодигидроакридинилацетата натрия, акридонуксусная кислота в комбинации с N-метилглюкамином), а также УФОК, надвенной и внутривенной квантовой терапии. При тяжелых артралгических атаках и высокой активности воспаления проводится дезинтоксикационная и антигистаминная терапия. В целях дезинтоксикации при болезни Рейтера показана экстракорпоральная гемокоррекция – проведение плазмафереза, каскадной фильтрации плазмы и криоафереза.
Для подавления внутрисуставного воспаления при синдроме Рейтера используются НПВС (рофекоксиб, целекоксиб, нимесулид, мелоксикам), глюкокортикостероиды (бетаметазон, преднизолон), базисные препараты (сульфасалазин, метотрексат). При наличии внутрисуставного экссудата проводится лечебная пункция сустава с введением пролонгированных глюкокортикоидов (бетаметазона, метилпреднизолона). Местно накладываются компрессы с раствором диметилсульфоксида, обезболивающими и противовоспалительными мазями.
Стихание явлений острого артрита при синдроме Рейтера позволяет подключить физиотерапевтические сеансы фонофореза с протеолитическими ферментами, глюкокортикоидами, хондропротекторами; УВЧ, диатермию, магнитотерапию, лазеротерапию, массаж, грязелечение, сероводородные и радоновые ванны. В комплексе с терапией собственно синдрома Рейтера проводится лечение других экстрагенитальных очагов воспаления.
Прогноз и профилактика синдрома (болезни) Рейтера
Динамика течения синдрома Рейтера преимущественно благоприятная. У большей части пациентов через полгода заболевание переходит в стойкую ремиссию, что, однако, не исключает обострения болезни Рейтера много лет спустя. У четверти пациентов артрит переходит в хроническую фазу, приводя к дисфункции суставов, атрофии мышц, развитию плоскостопия. Исходом синдрома Рейтера может служить амилоидоз и другие висцеропатии.
Профилактика синдрома (болезни) Рейтера включает предупреждение кишечных и урогенитальных инфекций, проведение своевременной этиотропной терапии уретритов и энтероколитов.
Источник
