Для кардиомиопатии наиболее характерен синдром
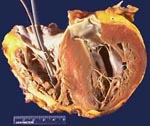
Кардиомиопатии — гетерогенная группа заболеваний миокарда, связанных с механической или электрической дисфункцией, которая обычно проявляется неадекватной гипертрофией или дилатацией. Кардиомиопатии могут как изолированно поражать только сердце, так и быть частью генерализованного системного заболевания, часто приводят к сердечно-сосудистой смерти или к инвалидизации, обусловленной прогрессирующей сердечной недостаточностью.[3]
Классификация[править | править код]
Кардиомиопатии подразделяются на первичные (идиопатические) без установленной причины и вторичные с известной этиологией.
Первичные кардиомиопатии[править | править код]
- генетические:
- гипертрофическая кардиомиопатия;
- аритмогенная правожелудочковая кардиомиопатия;
- некомпактный миокард левого желудочка;
- болезнь Ленегре;
- ионные каналопатии.
- смешанные:
- дилатационная кардиомиопатия;
- первичная рестриктивная кардиомиопатия;
- приобретенные:
- воспалительная кардиомиопатия;
- стресс-индуцированная кардиомиопатия (синдром tako-tsubo);
- послеродовая кардиомиопатия.[3]
Вторичные кардиомиопатии[править | править код]
Группа вторичных кардиомиопатий обширная и включает в себя поражения миокарда при различных заболеваниях и патологических состояниях. Среди вторичных кардиомиопатий наиболее распространены алкогольная кардиомиопатия, тиреотоксическая кардиомиопатия, диабетическая кардиомиопатия, аутоиммунные кардиомиопатии и др.
Этиология[править | править код]
Причины наиболее распространенных первичных кардиомиопатий[править | править код]
Дилатационная КМП[править | править код]
Генетические факторы: семейная дилатационная КМП, в развитии которой генетический фактор играет решающую роль, наблюдается в 20-30 % всех случаев болезни.
Экзогенные факторы: связь между перенесёнными инфекционным миокардитом и развитием дилатационной КМП (в 15 % случаев) в результате воздействия инфекционных агентов (энтеровирусы, боррелии, вирус гепатита C, ВИЧ). После инфекции, обусловленной вирусами Коксаки, может развиться сердечная недостаточность (даже через несколько лет). Кроме того, с помощью техники молекулярной гибридизации обнаружена энтеровирусная РНК в ядерной ДНК у больных с миокардитом и дилатационной КМП. Токсическое воздействие алкоголя может привести к дилатационной КМП.
Аутоиммунные нарушения: под воздействием экзогенных факторов белки сердца приобретают антигенные свойства, что стимулирует синтез АТ и провоцирует развитие дилатационной КМП. В крови обнаруживается увеличение содержания цитокинов, количество активированных Т-лимфоцитов. Кроме того, обнаруживают АТ к ламинину, миозину тяжелых цепей, тропомиозину, актину.
Рестриктивная КМП[править | править код]
Идиопатические рестриктивные КМП: эндомиокардиальный фиброз, эозинофильная эндомиокардиальная болезнь (болезнь Лёффлера).
Вторичные рестриктивные КМП: гемохроматоз, амилоидоз, саркоидоз, склеродермия, карциноидная болезнь сердца, гликогенезы, радиационное поражение сердца, лекарства (антрациклиновая интоксикация).
Гипертрофическая КМП[править | править код]
Наследственное заболевание, возникает в результате мутаций одного из четырёх генов, кодирующих белки сердца (бета-миозин тяжелых цепей, ген локализован в хромосоме 14; тропонин Т сердца, ген локализован в хромосоме 1; альфа-тропомиозин, ген расположен в хромосоме 15; миозинсвязывающий белок С, ген расположен в хромосоме 11).
Часто носит семейный характер, выявлено по крайней мере 6 генетических локусов, ответственных за возникновение заболевания. Причинами возникновения заболевания могут быть различные мутации одного из пяти генов, кодирующих синтез белков сердечного саркомера (тропонина Т, тропонина I, альфа-тропомиозина, бета-миозина, миозинсвязывающего белка С). В этих генах обнаружено около 70 мутаций, вызывающих гипертрофическую КМП.
Причины вторичных кардиомиопатий[править | править код]
Основные причины вторичных кардиомиопатий приведены в таблице[3]:
Прогноз[править | править код]
В отношении прогноза течение кардиомиопатий крайне неблагоприятно: сердечная недостаточность
неуклонно прогрессирует, велика вероятность аритмических, тромбоэмболических осложнений и внезапной смерти.
После диагностики дилатационной кардиомиопатии 5-летняя выживаемость составляет 30 %.
При планомерном лечении возможна стабилизация состояния на неопределенный срок.
Наблюдаются случаи, превышающие 10-летнюю выживаемость пациентов, после проведения операций трансплантации сердца.
Хирургическое лечение субаортального стеноза при гипертрофической кардиомиопатии
хотя и дает несомненный положительный результат, но сопряжено с высоким риском гибели пациента во время или вскоре после операции (умирает каждый 6-й прооперированный).
Женщинам, больным кардиомиопатиями, следует воздержаться от беременности
ввиду высокой вероятности материнской смертности.
Литература[править | править код]
- Кедров А. А. Болезни мышцы сердца, Л., 1963, библиогр.;
- Мухарлямов Н. М., Перчикова Г. Е. и Ефимова Л. Г. Идиопатические поражения миокарда и их диагностика, Тер. арх., т. 47, № 10, с. 44, 1975, библиогр.;
- Рапопорт Я. Л. Кардиомиопатии, Клин, мед., т. 54,. № 7, с. 16, 1976, библиогр.; он же, Проблема кардиомиопатий, Арх. патол.г т. 39, № 4, с. И, 1977, библиогр.;
- Tарeeв E. М. Меняющиеся аспекты клинической кардиологии, Кардиология, т. 15, JVe 5, с. 9, 1975, библиогр.;
- Roberts W. C. a. Ferrans V. J. Pathologic anatomy of the cardiomyopathies, Hum. path., v. 6, p. 287, 1975; Stapleton J. F. Clinical pathways of cardiomyopathy. Circulat. Res., v. 34-35, suppl. 2, p. II, 1974.
- Boudina, Sihem; Abel, Evan Dale (1 March 2010). «Diabetic cardiomyopathy, causes and effects». Reviews in endocrine & metabolic disorders. 11 (1): 31–39. ISSN 1389-9155. PMC 2914514 Freely accessible. PMID 20180026. doi:10.1007/s11154-010-9131-7.
- Marian, A. J.; Roberts, Robert (1 April 2001). «The Molecular Genetic Basis for Hypertrophic Cardiomyopathy». Journal of molecular and cellular cardiology. 33 (4): 655–670. ISSN 0022-2828. PMC 2901497 Freely accessible. PMID 11273720. doi:10.1006/jmcc.2001.1340.
- Acton, Q. Ashton (2013). Advances in Heart Research and Application: 2013 Edition. Scholarly Editions. ISBN 978-1-481-68280-0.
Примечания[править | править код]
Ссылки[править | править код]
- Кардиомиопатия: основные симптомы
Источник

Кардиомиопатия – первичное поражение сердечной мышцы, не связанное с воспалительным, опухолевым, ишемическим генезом, типичными проявлениями которого служат кардиомегалия, прогрессирующая сердечная недостаточность и аритмии. Различают дилатационную, гипертрофическую, рестриктивную и аритмогенную кардиомиопатии. В рамках диагностики кардиомиопатии проводится ЭКГ, ЭхоКГ, рентгенография грудной клетки, МРТ и МСК сердца. При кардиомиопатиях назначается щадящий режим, медикаментозная терапия (диуретики, сердечные гликозиды, противоаритмические препараты, антикоагулянты и антиагреганты); по показаниям проводится кардиохирургическое вмешательство.
Общие сведения
Определение «кардиомиопатии» является собирательным для группы идиопатических (неизвестного происхождения) заболеваний миокарда, в основе развития которых лежат дистрофические и склеротические процессы в сердечных клетках – кардиомиоцитах. При кардиомиопатиях всегда страдает функция желудочков сердца.
Поражения миокарда при ИБС, гипертонической болезни, васкулитах, симптоматических артериальных гипертензиях, диффузных болезнях соединительной ткани, миокардитах, миокардиодистрофии и других патологических состояниях (токсических, лекарственных, алкогольных воздействиях) являются вторичными и рассматриваются как специфические вторичные кардиомиопатии, вызванные основным заболеванием.
Кардиомиопатия
Причины
Этиология первичных кардиомиопатий на сегодняшний день до конца не изучена. Среди вероятных причин, вызывающих развитие кардиомиопатий, называют:
- вирусные инфекции, вызываемые вирусами Коксаки, простого герпеса, гриппа и др.;
- наследственную предрасположенность (генетически наследуемый дефект, обусловливающий неправильное формирование и функционирование мышечных волокон при гипертрофической кардиомиопатии);
- перенесенные миокардиты;
- поражение кардиомиоцитов токсинами и аллергенами;
- нарушения эндокринной регуляции (губительное воздействие на кардиомиоциты соматотропного гормона и катехоламинов);
- нарушения иммунной регуляции.
Классификация
Дилатационная (застойная) кардиомиопатия
Симптомы
Дилатационная кардиомиопатия (ДКМП) характеризуется существенным расширением всех полостей сердца, явлениями гипертрофии и снижения сократительной способности миокарда. Признаки дилатационной кардиомиопатии проявляют себя уже в молодом возрасте – в 30-35 лет. В этиологии ДКМП предположительно играют роль инфекционные и токсические воздействия, обменные, гормональные, аутоиммунные нарушения, в 10-20% случаев кардиомиопатия носит семейный характер.
Выраженность гемодинамических расстройств при дилатационной кардиомиопатии обусловлена степенью снижения сократимости и насосной функции миокарда. Это вызывает повышение давления сначала в левых, а затем в правых полостях сердца. Клинически дилатационная кардиомиопатия проявляется признаками левожелудочковой недостаточности (одышкой, цианозом, приступами сердечной астмы и отека легкого), правожелудочковой недостаточности (акроцианозом, болями и увеличением печени, асцитом, отеками, набуханием вен шеи), сердечными болями, некупирующимися нитроглицерином, сердцебиением.
Диагностика
Объективно отмечается деформация грудной клетки (сердечный горб); кардиомегалия с расширением границ влево, вправо и вверх; выслушивается глухость сердечных тонов на верхушке, систолический шум (при относительной недостаточности митрального или трикуспидального клапана), ритм галопа. При дилатационной кардиомиопатии выявляются гипотония и тяжелые формы аритмий (пароксизмальная тахикардия, экстрасистолия, мерцательная аритмия, блокады).
При электрокардиографическом исследовании фиксируются гипертрофия преимущественно левого желудочка, нарушения сердечной проводимости и ритма. ЭхоКГ показывает диффузное поражение миокарда, резкую дилатацию полостей сердца и ее преобладание над гипертрофией, интактность сердечных клапанов, диастолическую дисфункцию левого желудочка. Рентгенологически при дилатационной кардиомиопатии определяется расширение границ сердца.
Гипертрофическая кардиомиопатия
Характеристика
Гипертрофическую кардиомиопатию (ГКМП) характеризует ограниченное или диффузное утолщение (гипертрофия) миокарда и уменьшение камер желудочков (преимущественно левого). ГКМП является наследственной патологией с аутосомно-доминантным типом наследования, чаще развивается у мужчин разного возраста.
При гипертрофической форме кардиомиопатии наблюдается симметричная или асимметричная гипертрофия мышечного слоя желудочка. Асимметричная гипертрофия характеризуется преобладающим утолщением межжелудочковой перегородки, симметричная ГКМП — равномерным утолщением стенок желудочка.
По признаку наличия обструкции желудочков различают 2 формы гипертрофической кардиомиопатии – обструктивную и необструктивную. При обструктивной кардиомиопатии (субаортальном стенозе) нарушается отток крови из полости левого желудочка, при необструктивной ГКМП стенозирование путей оттока отсутствует.
Симптомы
Специфическими проявлениями гипертрофической кардиомиопатии служат симптомы аортального стеноза: кардиалгия, приступы головокружения, слабость, обмороки, сердцебиение, одышка, бледность. В более поздние сроки присоединяются явления застойной сердечной недостаточности.
Диагностика
Перкуссионно определяется увеличение сердца (больше влево), аускультативно – глухие тоны сердца, систолические шумы в III-IV межреберье и в области верхушки, аритмии. Определяется смещение сердечного толчка вниз и влево, малый и замедленный пульс на периферии. Изменения на ЭКГ при гипертрофической кардиомиопатии выражаются в гипертрофии миокарда преимущественно левых отделов сердца, инверсии зубца Т, регистрации патологического зубца Q.
Из неинвазивных диагностических методик при ГКМП наиболее информативна эхокардиография, которая выявляет уменьшение размеров полостей сердца, утолщение и плохую подвижность межжелудочковой перегородки (при обструктивной кардиомиопатии), снижение сократительной деятельности миокарда, аномальный систолический пролапс створки митрального клапана.
Рестриктивная кардиомиопатия
Характеристика
Рестриктивная кардиомиопатия (РКМП) – редко встречающееся поражение миокарда, протекающее обычно с заинтересованностью эндокарда (фиброзированием), неадекватным диастолическим расслаблением желудочков и нарушением сердечной гемодинамики при сохраненной сократительной способности миокарда и отсутствии его выраженной гипертрофии.
В развитии РКМП большая роль отводится выраженной эозинофилии, оказывающей токсическое действие на кардиомиоциты. При рестриктивной кардиомиопатии происходит утолщение эндокарда и инфильтративные, некротические, фиброзные изменения в миокарде. Развитие РКМП проходит 3 стадии:
- I стадия — некротическая – характеризуется выраженной эозинофильной инфильтрацией миокарда и развитием коронарита и миокардита;
- II стадия — тромботическая — проявляется гипертрофией эндокарда, пристеночными фибринозными наложениями в полостях сердца, сосудистым тромбозом миокарда;
- III стадия — фибротическая – характеризуется распространенным интрамуральным фиброзом миокарда и неспецифическим облитерирующим эндартериитом венечных артерий.
Симптомы
Рестриктивная кардиомиопатия может протекать по двум типам: облитерирующему (с фиброзированием и облитерацией полости желудочка) и диффузному (без облитерации). При рестриктивной кардиомиопатии отмечаются явления тяжелой, быстро прогрессирующей застойной недостаточности кровообращения: выраженная одышка, слабость при незначительных физических усилиях, нарастающие отеки, асцит, гепатомегалия, набухание вен шеи.
Диагностика
В размерах сердце обычно не увеличено, при аускультации выслушивается ритм галопа. На ЭКГ регистрируются мерцание предсердий, желудочковые аритмии, может определяться снижение ST-сегмента с инверсией зубца Т. Рентгенологически отмечаются явления венозного застоя в легких, несколько увеличенные или неизмененные размеры сердца. Эхоскопическая картина отражает недостаточность трикуспидального и митрального клапанов, уменьшение размеров облитерированной полости желудочка, нарушение насосной и диастолической функции сердца. В крови отмечается эозинофилия.
Аритмогенная правожелудочковая кардиомиопатия
Характеристика
Развитие аритмогенной кардиомиопатии правого желудочка (АКПЖ) характеризует прогрессирующее замещение кардиомиоцитов правого желудочка фиброзной или жировой тканью, сопровождающееся различными нарушениями желудочкового ритма, в т. ч. фибрилляцией желудочков. Заболевание редкое и малоизученное, в качестве возможных этиологических факторов называют наследственность, апоптоз, вирусные и химические агенты.
Симптомы
Аритмогенная кардиомиопатия может развиваться уже в подростковом или юношеском периоде и проявляется сердцебиением, пароксизмальной тахикардией, головокружением или обмороками. В дальнейшем опасно развитие жизнеугрожающих видов аритмий: желудочковой экстрасистолии или тахикардии, эпизодов фибрилляции желудочков, предсердных тахиаритмий, мерцания или трепетания предсердий.
Диагностика
При аритмогенной кардиомиопатии морфометрические параметры сердца не изменены. При эхокардиографии визуализируется умеренное расширение правого желудочка, дискинезия и локальное выпячивание верхушки или нижней стенки сердца. Методом МРТ выявляются структурные изменения миокарда: локальное истончение стенки миокарда, аневризмы.
Осложнения
При всех видах кардиомиопатий прогрессирует сердечная недостаточность, возможно развитие артериальных и легочных тромбоэмболий, нарушений проводимости сердца, тяжелых аритмий (мерцательной аритмии, желудочковой экстрасистолии, пароксизмальной тахикардии), синдрома внезапной сердечной смерти.
Диагностика
При диагностике кардиомиопатий учитывают клиническую картину заболевания и данные дополнительных инструментальных методов. На ЭКГ обычно фиксируются признаки гипертрофии миокарда, различные формы нарушений ритма и проводимости, изменения ST-сегмента желудочкового комплекса. При рентгенографии легких можно выявить дилатацию, гипертрофию миокарда, застойные явления в легких.
Особенно информативны при кардиомиопатиях данные ЭхоКГ, определяющие дисфункцию и гипертрофию миокарда, ее выраженность и ведущий патофизиологический механизм (диастолическая или систолическая недостаточность). По показаниям возможно проведение инвазивного обследования – вентрикулографии. Современными методами визуализации всех отделов сердца являются МРТ сердца и МСКТ. Зондирование полостей сердца позволяет произвести забор кардиобиоптатов из полостей сердца для морфологического исследования.

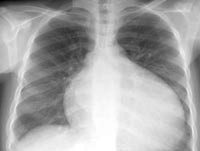
КТ органов грудной клетки. Выраженное расширение сердца (преимущественно левые отделы) у пациента с кардиомиопатией.
Лечение кардиомиопатий
Специфическая терапия кардиомиопатий отсутствует, поэтому все лечебные мероприятия имеют целью предотвращение несовместимых с жизнью осложнений. Лечение кардиомиопатий в стабильной фазе амбулаторное, при участии кардиолога; периодическая плановая госпитализация в отделение кардиологии показана пациентам с тяжелой сердечной недостаточностью, экстренная – в случаях развития некупируемых пароксизмов тахикардии, желудочковой экстрасистолии, мерцательной аритмии, тромбоэмболий, отека легких.
Пациентам с кардиомиопатиями необходимо изменение образа жизни:
- снижение физической активности
- соблюдение диеты с ограниченным потреблением животных жиров и соли
- исключение вредных окружающих факторов и привычек.
Эти мероприятия существенно снижают нагрузку на сердечную мышцу и замедляют прогрессирование сердечной недостаточности.
При кардиомиопатиях целесообразно назначение медикаментозной терапии:
- диуретиков для уменьшения легочного и системного венозного застоя
- сердечных гликозидов при нарушениях сократимости и насосной функции миокарда
- противоаритмических препаратов для коррекции сердечного ритма
- антикоагулянтов и антиагрегантов для предотвращения тромбоэмболических осложнений.
В исключительно тяжелых случаях проводят хирургическое лечение кардиомиопатий: септальную миотомию (резекцию гипертрофированного участка межжелудочковой перегородки) с протезированием митрального клапана либо трансплантацию сердца.
Прогноз
В отношении прогноза течение кардиомиопатий крайне неблагоприятно: сердечная недостаточность неуклонно прогрессирует, велика вероятность аритмических, тромбоэмболических осложнений и внезапной смерти. После диагностики дилатационной кардиомиопатии 5-летняя выживаемость составляет 30%. При планомерном лечении возможна стабилизация состояния на неопределенный срок. Наблюдаются случаи, превышающие 10-летнюю выживаемость пациентов, после проведения операций трансплантации сердца.
Хирургическое лечение субаортального стеноза при гипертрофической кардиомиопатии хотя и дает несомненный положительный результат, но сопряжено с высоким риском гибели пациента во время или вскоре после операции (умирает каждый 6-ой прооперированный). Женщинам, больным кардиомиопатиями, следует воздержаться от беременности ввиду высокой вероятности материнской смертности. Меры по специфической профилактике кардиомиопатий не разработаны.
Источник
