Дисплазия позвоночника мкб 10 код

Исключены:
- отдельные состояния, возникающие в перинатальном периоде (P00-P96)
- болезни височно-нижнечелюстного сустава (K07.6)
- некоторые инфекционные и паразитарные болезни (A00-B99)
- синдром сдавления (T79.6)
- осложнения беременности, родов и послеродового периода (O00-O99)
- врожденные аномалии, деформации и хромосомные нарушения (Q00-Q99)
- болезни эндокринной системы, расстройства питания и нарушения обмена веществ (E00-E90)
- травмы, отравления и некоторые другие последствия воздействия внешних причин (S00-T98)
- новообразования (C00-D48)
- симптомы, признаки и отклонения от нормы, выявленные при клинических и лабораторных исследованиях, не классифицированные в других рубриках (R00-R99)
Этот класс содержит следующие блоки:
- M00-M25 Артропатии
- M00-M03 Инфекционные артропатии
- M05-M14 Воспалительные полиартропатии
- M15-M19 Артрозы
- M20-M25 Другие поражения суставов
- M30-M36 Системные поражения соединительной ткани
- M40-M54 Дорсопатии
- M40-M43 Деформирующие дорсопатии
- M50-M54 Другие дорсопатии
- M60-M79 Болезни мягких тканей
- M60-M63 Поражения мышц
- M65-M68 Поражения синовиальных оболочек и сухожилий
- M70-M79 Другие поражения мягких тканей
- M80-M94 Остеопатии и хондропатии
- M80-M85 Нарушения плотности и структуры кости
- M86-M90 Другие остеопатии
- M91-M94 Хондропатии
- M95-M99 Другие нарушения костно-мышечной системы и соединительной ткани
Звездочкой отмечены следующие категории:
- M01* Прямое инфицирование сустава при инфекционных и паразитарных болезнях, классифицированных в других рубриках
- M03* Постинфекционные и реактивные артропатии при болезнях, классифицированных в других рубриках
- M07* Псориатические и энтеропатические артропатии
- M09* Ювенильный артрит при болезнях, классифицированных в других рубриках
- M14* Артропатии при других болезнях, классифицированных в других рубриках
- M36* Системные поражения соединительной ткани при болезнях, классифицированных в других рубриках
- M49* Спондилопатии ткани при болезнях, классифицированных в других рубриках
- M63* Поражения мышц при болезнях, классифицированных в других рубриках
- M68* Поражения синовиальных оболочек и сухожилий при болезнях, классифицированных в других рубриках
- M73* Поражения мягких тканей при болезнях, классифицированных в других рубриках
- M82* Остеопороз при болезнях, классифицированных в других рубриках
- M90* Остеопатии при болезнях, классифицированных в других рубриках
ЛОКАЛИЗАЦИЯ КОСТНО-МЫШЕЧНОГО ПОРАЖЕНИЯ
В классе XIII для обозначения локализации поражения введены дополнительные знаки, которые могут факультативно использоваться с соответствующими подрубриками. Поскольку место распространения или специальная адаптация могут варьироваться в количестве используемых цифровых характеристик, предполагается, что дополнительная подклассификация по локализации должна быть помещена в идентифицируемую отдельную позицию (например, в дополнительный блок). Различные подклассификации, используемые при уточнении повреждения колена, дорсопатиях или биомеханических нарушениях, не классифицированных в других рубриках, приведены в M23, в M40-M43 и в M99 соответственно
- 0 Множественная локализация
- 1 Плечевая область
- Ключица,
- акромиально-ключичный сустав,
- лопатка,
- плечевой сустав,
- грудино-ключичный сустав
- 2 Плечо
- Плечевая кость
- Локтевой сустав
- 3 Предплечье
- Лучевая кость
- Лучезапястный сустав,
- локтевая кость
- 4 Кисть
- Запястье,
- Суставы между этими костями
- пальцы,
- пясть
- 5 Тазовая область и бедро
- Ягодичная область
- Тазобедренный сустав,
- крестцо-подвздошный сустав
- бедренная кость,
- таз
- 6 Голень
- Малоберцовая кость,
- большеберцовая кость
- Коленный сустав
- 7 Голеностопный сустав и стопа
- Голеностопный сустав,
- Плюсна,
- предплюсна,
- другие суставы стопы пальцы стопы
- 8 Другие
- Голова, шея, ребра, череп, туловище, позвоночник
- 9 Локализация неуточненная
последние изменения: январь 2004
Следующие дополнительные пятые знаки, обозначающие локализацию поражения, даны для факультативного использования с соответствующими рубриками блока «Дорсопатии», исключая рубрики M50 и M51; см. также примечание в разделе M00-M99.
- 0 Множественные отделы позвоночника
- 1 Область затылка, первого и второго шейных позвонков
- 2 Область шеи
- 3 Шейно-грудной отдел
- 4 Грудной отдел
- 5 Пояснично-грудной отдел
- 6 Поясничный отдел
- 7 Пояснично-крестцовый отдел
- 8 Крестцовый и крестцово-копчиковый отдел
- 9 Неуточненная локализация
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
Названия
Название: Q77,4 Ахондроплазия.
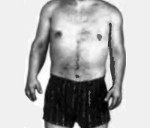
Q77.4 Ахондроплазия
Описание
Ахондроплазия (врожденная хондродистрофия, болезнь Парро-Мари, диафизарная аплазия) – врожденное заболевание, при котором нарушается процесс роста костей. Поражаются кости скелета и основания черепа. Причиной развития ахондроплазии является мутация гена FGFR3. В 20% случаев ахондроплазия передается по наследству, в 80% развивается в результате впервые возникшей мутации. Часть плодов с такой патологией гибнет внутриутробно. При рождении нарушения заметны с первых дней жизни: головка увеличена, руки и ноги укорочены. В последующем наблюдается выраженное отставание в росте конечностей при нормальном размере туловища, возникают вальгусные и варусные деформации конечностей, а также деформации позвоночника. Из-за скелетной патологии могут развиваться вторичные нарушения со стороны внутренних органов. Лечение ахондроплазии симптоматическое, направлено на предотвращение и устранение грубых деформаций.
Дополнительные факты
Ахондроплазия – генетическое заболевание, при котором наблюдается укорочение конечностей в сочетании с нормальной длиной туловища. Характерными особенностями являются низкий рост (130 и менее тд ), изогнутый вперед позвоночник, седловидный нос и относительно большая голова с выступающими лобными буграми. Ахондроплазия возникает у одного из 10 тысяч новорожденных, женщины страдают чаще мужчин. Способов полностью излечить ахондроплазию, восстановив рост и пропорции тела, в настоящее время не существует. Лечение направлено на минимизацию негативных последствий болезни.
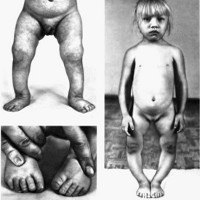
Q77.4 Ахондроплазия
Причины
В основе ахондроплазии лежит нарушение развития костей вследствие генетически обусловленной дистрофии эпифизарных хрящей. Из-за хаотичного расположения клеток ростковой зоны происходит нарушение нормального процесса окостенения. В результате рост костей замедляется. При этом поражаются только кости, растущие по энхондральному типу: трубчатые кости, кости основания черепа Кости свода черепа, растущие из соединительной ткани, достигают положенного размера, что приводит к несоответствию пропорций между головой и телом, а также становится причиной характерного изменения формы черепа.
Симптомы
Нарушение анатомических пропорций заметно уже при рождении: ребенок с ахондроплазией имеет относительно большую голову, короткие ручки и ножки. Лоб выпуклый, мозговая часть черепа увеличена, затылочные и теменные бугры выпирают. В отдельных случаях возможна гидроцефалия. Отмечаются нарушения строения лицевого скелета, возникшие вследствие неправильного развития костей основания черепа. Глаза пациентов с ахондроплазией широко расставлены, находятся глубоко в орбитах, около внутренних углов глаз есть дополнительные складочки. Нос седловидный, сплющенный, с широкой верхней частью, лобные кости заметно выступают вперед, верхняя челюсть также значительно выступает вперед над нижней. Язык грубый, небо высокое.
Нижние и верхние конечности больных ахондроплазией равномерно укорочены, в основном – за счет проксимальных сегментов (бедер и плеч). Ручки новорожденного ребенка достают только до пупка. Все сегменты конечностей несколько искривлены. Стопы широкие и короткие. Ладони широкие, II-V пальцы короткие, практически одинаковой длины, I палец длиннее остальных. В первые месяцы жизни у пациентов с ахондроплазией на конечностях видны жировые подушки и кожные складки. Туловище нормально развито, грудная клетка не изменена, живот выпячен вперед, а таз наклонен кзади, поэтому ягодицы выступают сильнее, чем у здоровых детей.
У грудных детей с ахондроплазией чаще, чем у их здоровых сверстников, развивается внезапная смерть во сне. Предполагается, что причиной смерти в таких случаях является сдавление продолговатого мозга и верхней части спинного мозга из-за аномалии формы и размера затылочного отверстия. Кроме того, для детей страдающих ахондроплазией характерны нарушения дыхания из-за особенностей строения лица, больших миндалин и небольшой грудной клетки.
На 1-2 году жизни из-за нарушения мышечного тонуса у больных ахондроплазией может формироваться шейно-грудной кифоз, исчезающий после начала ходьбы. У всех детей с ахондроплазией отмечается некоторое отставание в физическом развитии. Они начинают держать головку только после 3-4 месяцев, учатся сидеть в 8-9 месяцев и позже и начинают ходить в 1,5-2 года. При этом интеллектуальное развитие пациентов с ахондроплазией обычно остается в пределах нормы, психических отклонений нет.
По мере взросления из-за извращения эпифизарного роста костей при нормальном периостальном росте кости все больше утолщаются, изгибаются, становятся бугристыми. Из-за повышенной эластичности эпифизарных и метафизарных отделов трубчатых костей возникают вальгусные и варусные деформации конечностей, быстро прогрессирующие при ранней нагрузке. Искривление еще больше усугубляется вследствие чрезмерной тяги хорошо развитых мышц и значительной массы нормально развивающегося туловища. Из-за нарушения нормальной оси конечностей у больных ахондроплазией формируются плосковальгусные стопы, коленные суставы становятся разболтанными.
Возникает ряд характерных для ахондроплазии деформаций. Бедренные кости искривляются и скручиваются внутрь в нижних отделах. Из-за неравномерного роста костей голени малоберцовая кость в верхнем отделе «выдвигается» вверх и перестает сочленяться с большеберцовой, а в нижнем «перекашивает» вилку голеностопного сустава. В результате голеностопный сустав разворачивается на 10-15 градусов внутрь, стопа уходит в положение супинации под углом 10-20 градусов. Верхние конечности также искривляются, особенно в области предплечий. Укорочение верхних конечностей сохраняется, однако, у взрослых пациентов с ахондроплазией пальцы достают уже не до пупка, а до паховой складки.
У взрослых больных ахондроплазией отмечается дефицит роста, обусловленный, в основном, укорочением нижних конечностей. Средний рост женщин составляет 124 см, мужчин – 131 тд Сохраняются и даже становятся более выраженными изменения головы и лицевого скелета: увеличенная мозговая часть черепа, выступающий и нависающий лоб, глубокая переносица, видимое нарушение прикуса. Возможно косоглазие. Пациенты с ахондроплазией склонны к ожирению. Из-за зауженных носовых ходов у них часто развиваются средние отиты и формируется кондуктивная тугоухость. Из-за обструкции верхних дыхательных путей могут выявляться признаки дыхательной недостаточности.
Диагностика
Постановка диагноза ахондроплазия не вызывает затруднений из-за характерного внешнего вида и пропорций тела пациента. Всех детей подробно осматривают, чтобы оценить степень отклонений от нормального развития скелета, данные заносят в таблицу. Эта таблица регулярно дополняется по мере роста ребенка, а внесенные в нее данные сравниваются со стандартной таблицей, специально составленной для больных с ахондроплазией. Для оценки состояния различных органов и систем проводится комплексное обследование, назначаются консультации различных специалистов. Для исключения гидроцефалии новорожденных детей с ахондроплазией осматривает нейрохирург, при подозрении на гидроцефалию назначается МРТ головного мозга и КТ головного мозга. Для изучения состояния носовых ходов и ЛОР-органов больных ахондроплазией направляют на консультацию к отоларингологу. Может также потребоваться консультация пульмонолога.
При рентгенографии черепа у пациентов с ахондроплазией выявляется диспропорция между лицевой и мозговой частью. Затылочное отверстие уменьшено в размере, нижняя челюсть и кости свода черепа увеличены. Турецкое седло имеет характерную башмакообразную форму и плоское, удлиненное основание. Рентгенография грудной клетки при ахондроплазии обычно без изменений, в отдельных случаях грудина выдается вперед и несколько изогнута. Возможно утолщение ребер и их деформация в области перехода в хрящевые дуги. Иногда отсутствуют нормальные анатомические изгибы ключиц.
При рентгенографии позвоночника больных ахондроплазией грубых изменений, как правило, также не выявляется, физиологические изгибы выражены слабее, чем у здоровых людей, при этом может выявляться поясничный гиперлордоз. Рентгенография таза свидетельствует об изменении размера и формы крыльев подвздошных костей – они имеют прямоугольную форму, развернуты и укорочены. Определяется также горизонтальное расположение крыши вертлужных впадин.
При рентгенографии трубчатых костей у пациентов с ахондроплазией выявляется укорочение и истончение диафизов, утолщение и бокаловидное расширение метафизов. Эпифизы погружены в метафизы по типу шарниров. На рентгенографии суставов видны деформация и неконгруэнтность суставных поверхностей, расширение суставных щелей и нарушение формы эпифизов. Рентгенография коленного сустава больных ахондроплазией свидетельствует об удлинении малоберцовой кости, при рентгенографии голеностопного сустава определяется ротация и супинация.
Лечение
Полное излечение пациентов с ахондроплазией силами современной ортопедии пока невозможно. Предпринимались попытки проводить лечение с использованием гормона роста, однако, достоверных свидетельств эффективности этой методики при ахондроплазии получить не удалось. В раннем возрасте проводится консервативная терапия, направленная на укрепление мышц и профилактику деформации конечностей. Больным ахондроплазией назначают ЛФК, массаж, рекомендуют носить специальную ортопедическую обувь Проводится профилактика ожирения.
Хирургические вмешательства при ахондроплазии показаны при выраженных деформациях конечностей и сужении спинномозгового канала. Для коррекции деформаций выполняется остеотомия, для устранения спинального стеноза – ламинэктомия. В ряде случаев также осуществляются операции для увеличения роста. Удлинение конечностей при ахондроплазии обычно проводится перекрестно, в два этапа: сначала удлиняется бедро с одной стороны и голень с другой, затем выполняются оперативные вмешательства на оставшихся сегментах.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
Названия
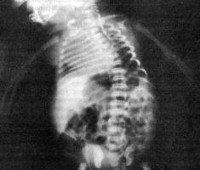
Название: Q77,5 Дистрофическая дисплазия.

Q77.5 Дистрофическая дисплазия
Описание
Диастрофическая дисплазия. Одна из разновидностей скелетных дисплазий, которая характеризуется нарушением формирования некоторых типов хрящевой ткани и связанным с этим затрудненным образованием эндохондральной кости. Симптомы заболевания выявляются сразу при рождении или в рамках пренатальной диагностики и заключаются в уменьшенной длине тела новорожденного и низкорослости в дальнейшем, контрактуре суставов, сколиозе и других пороках развития. Диагностика диастрофической дисплазии производится на основании данных осмотра больного, рентгенологических и молекулярно-генетических исследований. Специфического лечения патологии не существует, используют симптоматическую терапию. При выявлении характерных нарушений на ранних сроках вынашивания ребенка осуществляют прерывание беременности по медицинским показаниям.
Дополнительные факты
Диастрофическая дисплазия – наследственное заболевание из группы костно-хрящевых дисплазий, характеризующееся многочисленными пороками развития скелета. Впервые данная патология была описана в 1960-м году французским врачом-генетиком М. Лами совместно с его учеником, педиатром П. Марото. Исследователи смогли определить особенности скелетных аномалий при этом состоянии и установить их наследственный характер. Диастрофическая дисплазия является заболеванием с аутосомно-рецессивным механизмом наследования. Встречается очень редко, что несколько затрудняет достоверное определение его распространенности. При этом удалось выяснить, что такое состояние чаще встречается в странах балтийского региона, особенно в Финляндии. Из-за аутосомно-рецессивной передачи диастрофической дисплазии половое распределение заболевания не имеет каких-либо особенностей – от него в равной степени страдают как мальчики, так и девочки.
Q77.5 Дистрофическая дисплазия
Причины
Основной причиной развития диастрофической дисплазии является мутация в гене SLC26A2, который располагается на 5-й хромосоме. Этот ген широко известен в медицинских кругах, так как его дефекты обуславливают большое количество наследственных и врожденных аномалий развития скелета, в том числе – некоторых типов ахондрогенеза и ателостеогенеза, множественной эпифизарной дисплазии и синдрома Де ля Шапеля. Причина заключается в том, что SLC26A2 кодирует особый белок-переносчик сульфат-ионов, принимающий активное участие в образовании протеогликанов хрящей и других соединительных тканей. Различные по своему типу мутации гена ведут к неодинаковым структурным изменениям данного протеина, что, в свою очередь, по-разному меняет его функциональную активность и обуславливает разнообразие пороков развития.
Согласно данным современной генетики, причиной развития диастрофической дисплазии (особенно финляндского типа) является мутация IVS1+2TC. При этом сульфирование протеогликанов хрящей становится недостаточным, что приводит к накоплению «необработанных» продуктов в матриксе хрящевой ткани. Нарушается плотность хряща и его функциональная активность, что ведет к проблемам при формировании костей с эндохондральным окостенением (костей туловища, конечностей и основания черепа). Именно этими процессами обусловлены практически все симптомы диастрофической дисплазии, которые наблюдаются у больных и обнаруживаются в ходе пренатальной диагностики. Все мутации гена SLC26A2 делятся на летальные и нелетальные. Диастрофическая дисплазия относится к последней группе, больные в ряде случаев способны доживать до преклонного возраста.
Симптомы
Первые симптомы диастрофической дисплазии можно обнаружить сразу при рождении ребенка. Врачи-неонатологи регистрируют уменьшенную длину тела (не более 42 сантиметров) и массу тела (до 2800 грамм) при нормальных сроках вынашивания. Это свидетельствует о внутриутробной задержке развития плода, что нередко может быть выявлено и при профилактических ультразвуковых исследованиях. Из других ранних постнатальных проявлений диастрофической дисплазии можно отметить микроцефалию и воспаление хрящей ушных раковин, которое развивается в течение 1-5 месяцев жизни ребенка. После затухания воспаления происходит деформация хрящевой основы органа.
Диагностика
Диагностика диастрофической дисплазии производится на основании данных физикального осмотра, рентгенологического исследования скелета и молекулярно-генетического анализа. При осмотре новорожденного отмечаются признаки пренатального отставания в физическом развитии (уменьшенная длина и масса тела, микроцефалия), в дальнейшем эти показатели остаются более низкими, чем у здоровых сверстников. В старшем возрасте при диастрофической дисплазии выявляются короткие конечности, деформации кистей и пальцев, контрактуры коленных и тазобедренных суставов, низкий рост. Почти у 80% больных наблюдаются утолщение и деформация хрящей ушных раковин как следствие перенесенного в раннем детстве воспаления.
Рентгенологически у больных диастрофической дисплазией определяется уменьшение относительной длины трубчатых костей конечностей, часто сочетающееся с их дугообразной деформацией. Выявляются расширение метафизов, деформация головок бедренных костей, подвывихи и вывихи крупных суставов (коленных, локтевых, тазобедренных). Пястные кости и фаланги пальцев нередко укорочены, аналогичные изменения просматриваются и на костях плюсны. Практически всегда при диастрофической дисплазии обнаруживаются искривления позвоночника – сколиоз и кифоз различной степени выраженности. Молекулярно-генетическая диагностика заболевания сводится к прямому секвенированию гена SLC26A2 с целью подтверждения характерных генетических дефектов. Этот метод позволяет наиболее точно дифференцировать диастрофическую дисплазию от других скелетных аномалий, обусловленных мутациями SLC26A2.
Лечение
Специфического лечения диастрофической дисплазии не существует, осуществляют симптоматическую коррекцию нарушений, в том числе – хирургическими методами. В число возможных операций входят вмешательства по устранению искривлений и фиксации позвоночного столба, показанные при тяжелом повреждении спинномозговых корешков. При умеренном радикулите используют противовоспалительные средства, физиопроцедуры, лечебную гимнастику и другие методики. Прогноз диастрофической дисплазии относительно выживаемости больных неопределенный, даже при благоприятном исходе состояние становится причиной инвалидизации. В ряде случаев больные с такой патологией доживают до взрослого и даже преклонного возраста.
Прогноз
Профилактические мероприятия при диастрофической дисплазии сводятся к своевременной пренатальной диагностике заболевания и определению носительства патологической формы гена SLC26A2. Посредством ультразвукового исследования патологию можно выявить у плода со второго триместра гестации. При обнаружении дисплазии ставится вопрос о прерывании беременности по медицинским показаниям, но окончательное решение по этому поводу принимают родители. Молекулярно-генетическими техниками пренатальной диагностики подтвердить диастрофическую дисплазию у плода можно еще до начала второго триместра, материал для исследования получают посредством биопсии ворсин хориона или аминоцентеза. Использование таких техник особенно актуально, когда родители предположительно входят в число носителей патологической формы гена SLC26A2 (заболевание проявлялось у кровных родственников) или когда генетическими методами было доказано, что оба родителя являются гетерозиготами по мутантной форме SLC26A2 – в подобных случаях вероятность рождения ребенка с диастрофической дисплазией составляет 25%.
Источник
