Дисплазия конечностей код по мкб 10
Врожденные недуги ведут к проблемам развития костной системы у малыша в будущем. Если вовремя не диагностировать патологию, есть риск того, что ребенок не сможет полноценно двигаться. Одной из таких болезней является дисплазия тазобедренных суставов (ДТС).
Код по МКБ-10
ДТС представляет собой патологический процесс, который возникает во время внутриутробного развития и заключается в неправильном развитии тазобедренного сочленения.
Код дисплазии тазобедренных суставов по МКБ-10 (международной классификации болезней) – Q65.0 – Q65.9 и М 24,8 (суставные недуги).
Классификация ДТС
Основные виды тазобедренной патологии:
- Ацетабулярная – дегенеративный процесс в вертлужной впадине и по ее краям. При движении под нагрузкой сочленение выходит за пределы суставной капсулы.
- Эпифизарная – выборочное окальцинение, которое ведет к тугоподвижности и патологиям в шейке бедра.
- Ротационная – недостаточное развитие относительно расположения суставных поверхностей. Состояние считают фактором риска, ведущим к возникновению тазобедренной дисплазии.
Также ДТС классифицируют по тяжести недуга:
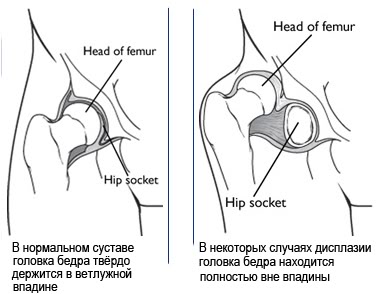
- 1 степень – предвывих. Головка бедренной кости слегка смещена относительно правильной анатомической формы.
- 2 стадия – подвывих. Положение капсулы сустава – кнаружи и вверх. Затрудняется кровообращение.
- 3 степень – вывих. Полное изменение анатомической конфигурации. Хрящевая ткань втянута внутрь. Наиболее тяжелое состояние.
Причины
Дисплазия нижних конечностей – дефект развития тазобедренного сустава, который выявляется при рождении.
Факторы риска:
- ягодичное (тазовое) предлежание;
- большой вес плода;
- пол – чаще всего ДТС отмечается у девочек;
- токсикоз беременных;
- передача по наследству.
Симптомы
Болезнь сложно выявить на первых стадиях, так как она развивается практически без симптоматики.
На что следует обратить внимание:
- разное расположение складок на ягодицах;
- невозможность развести ноги, согнутые в коленях, или данное движение осуществляется с трудом.
На 3-й стадии присутствуют:
- Щелчок. Звук можно услышать при разведении ножек ребенка в стороны. Головка бедра входит в тазобедренный сустав с характерным звуком.
- Разная высота кожных складок.
- Тугоподвижность сочленения.
- Заметное укорочение одной конечности.
Для определения заболевания нужно выпрямить ножки ребенка, затем завести их одна на другую. Скрещивание без патологии происходит в средней или нижней части бедра. При ДТС – в верхней части.
При врожденном вывихе пострадавшая конечность вывернута наружу в неправильной конфигурации при положении новорожденного на спине.
Признаки у детей от года:
- изменение походки – переваливание в стороны;
- меньшая форма ягодицы, при давлении на пятку – патологическая подвижность.
Диагностика
Подозрение на заболевание может быть констатировано в роддоме после осмотра ребенка, оценки состояния его тазобедренного сустава и сбора анамнеза матери.
Дополнительно малышу делают рентген, МРТ, УЗИ, на которых определяется смещение головки и состояние суставной впадины и хрящевых структур.
Лечение
Терапию патологии проводит врач-ортопед. Лечение стоит начать как можно раньше. Если проблема выявлена у новорожденных и младенцев до полугода, то рекомендовано использовать мягкие конструкции, которые не препятствуют двигательной активности.
Одним из действенных способов терапии являются стремена Павлика – мягкотканое изделие в виде грудного бандажа, которое удерживает ноги отведенными в сторону и фиксирует тазобедренный сустав в нужном положении. Движение ножек не затрудняется при использовании конструкции.
Также можно применить ортопедическую подушку Фрейка, состоящую из валика, который удерживает ножки разведенными.
Вышеописанные конструкции подходят детям, которые еще не начали ходить. Позже необходимо использовать жесткие шины и гипсование после вправления вывиха с постоянным контролем рентгенологическими снимками. Сложные случаи подразумевают скелетное вытяжение.
Дополнительно назначается курс ЛФК (отведение и приведение ног, удержание сустава в правильном положении), массаж ягодиц и тазобедренной области.
Принципы лечебной физкультуры:
- все упражнения проводить при хорошем настроении у малыша через час после еды в расслабленном состоянии;
- движения плавные, без резких поворотов и тому подобных действий;
- после процедуры – широкое пеленание;
- манипуляцию осуществлять на жесткой поверхности.
Основные занятия:
- сгибание и разгибание ног;
- прижатие согнутых коленей к животу;
- круговые движения в тазобедренном суставе;
- имитация езды на велосипеде без резких движений;
- занятия плаванием – аквагимнастика под контролем специалиста.
Дополнительно назначают физиопроцедуры: электрофорез, магнит, парафиновые аппликации.
Отсутствие эффекта от консервативной терапии – показание к хирургическому вмешательству. Основные операции:
- Миотомия – рассечение мышечной ткани, которая провоцирует тугоподвижность.
- Открытое вправление вывиха.
- Остеотомия – придание кости правильной формы.
- Тазобедренные операции – создание препятствия для смещения в суставе.
- Эндопротезирование – замена капсулы ТБС.
- Паллиативные процедуры – применяются при невозможности изменить суставную конфигурацию, облегчают состояние пациента.
Мнение доктора Комаровского по поводу лечения дисплазии
Педиатр поддерживает классические методы:
- свободное пеленание;
- диагностирование при первых признаках и раннее начало терапевтического воздействия;
- сохранение подвижности в тазобедренном суставе и в коленном сочленении, курсы массажа, занятия ЛФК;
- фиксация ножек;
- терапия не прерывается самостоятельно, а корректируется лечащим врачом.
Также Комаровский рекомендует при обнаружении первых признаков ДТС или подозрении на патологию обращаться за помощью к специалистам и не использовать в качестве методов лечения народные средства или самостоятельное вправление вывиха.
Осложнения и последствия
Если лечение проходит своевременно, то прогноз у заболевания положительный. В случаях запущения возможны неблагоприятные последствия:
- Неоартроз – изменение структуры сустава с уплощением бедренной головки и образованием нового сочленения.
- Коксартроз – дегенеративный процесс, развивающийся в возрасте от 25 до 50 лет и сопровождающийся ноющими ощущениями в тазобедренном сочленении, ограничением подвижности, атрофией мышц и проблемой с иннервацией и расстройством кровообращения в проблемной конечности.
Также могут возникнуть следующие осложнения:
- изменение осанки (сколиоз);
- плоскостопие;
- привычный вывих бедра из-за растяжения связок;
- асептический некроз с повреждением сосудов.
Профилактика
Предупредить недуг можно, если придерживаться правил:
- Соблюдение правильного питания и всех рекомендаций наблюдающего врача.
- Регулярные обследования.
- Отказ от плотного пеленания, предоставление большей свободы для движения рук и ног младенца.
- Ежедневное выполнение элементов лечебной гимнастики.
- Массаж.
- Диспансеризация по возрасту ребенка.
- Ограничение нагрузки на сустав.
- Прогулки на свежем воздухе.
- Своевременное пролечивание заболеваний и обращение к специалистам при обнаружении признаков недуга.
ДТС – проблема, которую не стоит игнорировать, так как от правильных действий родителей зависит, сможет ли их малыш полноценно двигаться и быть здоровым.
Источник
Q65 Врожденные деформации бедра
- Q65.0 Врожденный вывих бедра односторонний
- Q65.1 Врожденный вывих бедра двусторонний
- Q65.2 Врожденный вывих бедра неуточненный
- Q65.3 Врожденный подвывих бедра односторонний
- Q65.4 Врожденный подвывих бедра двусторонний
- Q65.5 Врожденный подвывих бедра неуточненный
- Q65.6 Неустойчивое бедро
- Q65.8 Другие врожденные деформации бедра
- Q65.9 Врожденная деформация бедра неуточненная
Q66 Врожденные деформации стопы
- Q66.0 Конско-варусная косолапость
- Q66.1 Пяточно-варусная косолапость
- Q66.2 Варусная стопа
- Q66.3 Другие врожденные варусные деформации
- Q66.4 Пяточно-вальгусная косолапость
- Q66.5 Врожденная плоская стопа [pes planus]
- Q66.6 Другие врожденные вальгусные деформации стопы
- Q66.7 Полая стопа [pes cavus]
- Q66.8 Другие врожденные деформации стопы
- Q66.9 Врожденная деформация стопы неуточненная
Q67 Врожденные костно-мышечные деформации головы, лица, позвоночника и грудной клетки
- Q67.0 Асимметрия лица
- Q67.1 Сдавленное лицо
- Q67.2 Долихоцефалия
- Q67.3 Плагиоцефалия
- Q67.4 Другие врожденные деформации черепа, лица и челюсти
- Q67.5 Врожденная деформация позвоночника
- Q67.6 Впалая грудь
- Q67.7 Килевидная грудь
- Q67.8 Другие врожденные деформации грудной клетки
Q68 Другие врожденные костно-мышечные деформации
- Q68.0 Врожденная деформация грудиноключично-сосцевидной мышцы
- Q68.1 Врожденная деформация кисти
- Q68.2 Врожденная деформация колена
- Q68.3 Врожденное искривление бедра
- Q68.4 Врожденное искривление большеберцовой и малоберцовой костей
- Q68.5 Врожденное искривление длинных костей голени неуточненное
- Q68.8 Другие уточненные врожденные костно-мышечные деформации
Q69 Полидактилия
- Q69.0 Добавочный палец пальцы
- Q69.1 Добавочный большой палец пальцы кисти
- Q69.2 Добавочный палец пальцы стопы
- Q69.9 Полидактилия неуточненная
Q70 Синдактилия
- Q70.0 Сращение пальцев кисти
- Q70.1 Перепончатость пальцев кисти
- Q70.2 Сращение пальцев стопы
- Q70.3 Перепончатость пальцев стопы
- Q70.4 Полисиндактилия
- Q70.9 Синдактилия неуточненная
Q71 Дефекты, укорачивающие верхнюю конечность
- Q71.0 Врожденное полное отсутствие верхней их конечности ей
- Q71.1 Врожденное отсутствие плеча и предплечья при наличии кисти
- Q71.2 Врожденное отсутствие предплечья и кисти
- Q71.3 Врожденное отсутствие кисти и пальца (ев)
- Q71.4 Продольное укорочение лучевой кости
- Q71.5 Продольное укорочение локтевой кости
- Q71.6 Клешнеобразная кисть
- Q71.8 Другие дефекты, укорачивающие верхнюю ие конечность (и)
- Q71.9 Дефект, укорачивающий верхнюю конечность, неуточненный
Q72 Дефекты, укорачивающие нижнюю конечность
- Q72.0 Врожденное полное отсутствие нижней их конечности (ей)
- Q72.1 Врожденное отсутствие бедра и голени при наличии стопы
- Q72.2 Врожденное отсутствие голени и стопы
- Q72.3 Врожденное отсутствие стопы и пальца (ев) стопы
- Q72.4 Продольное укорочение бедренной кости
- Q72.5 Продольное укорочение большеберцовой кости
- Q72.6 Продольное укорочение малоберцовой кости
- Q72.7 Врожденное расщепление стопы
- Q72.8 Другие дефекты, укорачивающие нижнюю (ие) конечность (и)
- Q72.9 Дефект, укорачивающий нижнюю конечность, неуточненный
Q73 Дефекты, укорачивающие конечность неуточненную
- Q73.0 Врожденное отсутствие конечности (ей) неуточненной (ых)
- Q73.1 Фокомелия конечности (ей) неуточненной (ых)
- Q73.8 Другие дефекты, укорачивающие конечность (и) неуточненную (ые)
Q74 Другие врожденные аномалии [пороки развития] конечности (ей)
- Q74.0 Другие врожденные аномалии верхней конечности (ей), включая плечевой пояс
- Q74.1 Врожденная аномалия коленного сустава
- Q74.2 Другие врожденные аномалии нижней их конечности (ей), включая тазовый пояс
- Q74.3 Врожденный множественный артрогрипоз
- Q74.8 Другие уточненные врожденные аномалии конечности (ей)
- Q74.9 Врожденная аномалия конечности (ей) неуточненная
Q75 Другие врожденные аномалии [пороки развития] костей черепа и лица
- Q75.0 Краниосиностоз
- Q75.1 Краниофациальный дизостоз
- Q75.2 Гипертелоризм
- Q75.3 Макроцефалия
- Q75.4 Челюстно-лицевой дистоз
- Q75.5 Окуломандибулярный дистоз
- Q75.8 Другие уточненные пороки развития костей черепа и лица
- Q75.9 Врожденная аномалия костей черепа и лица неуточненная
Q76 Врожденные аномалии [пороки развития] позвоночника и костей грудной клетки
- Q76.0 Spina bifida occulta
- Q76.1 Синдром Клиппеля-Фейля
- Q76.2 Врожденный спондилолистез
- Q76.3 Врожденный сколиоз, вызванный пороком развития кости
- Q76.4 Другие врожденные аномалии позвоночника, не связанные со сколиозом
- Q76.5 Шейное ребро
- Q76.6 Другие врожденные аномалии ребер
- Q76.7 Врожденная аномалия грудины
- Q76.8 Другие врожденные аномалии костей грудной клетки
- Q76.9 Врожденная аномалия костей грудной клетки неуточненная
Q77 Отеоходродисплазия с дефектами роста трубчатых костей и позвоночника
- Q77.0 Ахондрогенезия
- Q77.1 Маленький рост, не совместимый с жизнью
- Q77.2 Синдром короткого ребра
- Q77.3 Точечная хондродисплазия
- Q77.4 Ахондроплазия
- Q77.5 Дистрофическая дисплазия
- Q77.6 Хондроэктодермальная дисплазия
- Q77.7 Спондилоэпифизарная дисплазия
- Q77.8 Другая остеохондродисплазия с дефектами роста трубчатых костей и позвоночного столба
- Q77.9 Остеохондродисплазия с дефектами роста трубчатых костей и позвоночного столба неуточненная
Q78 Другие остеохондродисплазии
- Q78.0 Незавершенный остеогенез
- Q78.1 Полиостозная фиброзная дисплазия
- Q78.2 Остеопетроз
- Q78.3 Прогрессирующая диафизарная дисплазия
- Q78.4 Энхондроматоз
- Q78.5 Метафизарная дисплазия
- Q78.6 Множественные врожденные экзостозы
- Q78.8 Другие уточненные остеохондродисплазии
- Q78.9 Остеохондродисплазия неуточненная
Q79 Врожденные аномалии [пороки развития] костно-мышечной системы, не классифицированные в других рубриках
- Q79.0 Врожденная диафрагмальная грыжа
- Q79.1 Другие пороки развития диафрагмы
- Q79.2 Экзомфалоз
- Q79.3 Гастрошиз
- Q79.4 Синдром сливообразного живота
- Q79.5 Другие врожденные аномалии брюшной стенки
- Q79.6 Синдром Элерса-Данло
- Q79.8 Другие пороки развития костно-мышечной системы
- Q79.9 Врожденный порок развития костно-мышечной системы неуточненный
Источник
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Дисплазия тазобедренного сустава.

Анатомические особенности дисплазии тазобедренного сустава
Описание
Врождённый вывих бедра (син. Дисплазия тазобедренного сустава) — это врождённая неполноценность сустава, обусловленная его неправильным развитием, которая может привести (или привела) к подвывиху или вывиху головки бедренной кости — к «врождённому вывиху бедра» (англ. Congenital dislocation of the hip). Современное название этой патологии — дисплазия тазобедренного сустава(англ. Developmental dysplasia of the hip).
Симптомы
Исследование ребёнка имеет особенности в зависимости от возраста ребёнка и от степени нарушения функционального состояния тазобедренного сустава. Осмотр ребёнка проводят в тихой и спокойной обстановке, в теплом помещении, после кормления, в состоянии максимального расслабления мышц. Можно выделить 4 группы клинических тестов, которые могут указывать на дисплазию тазобедренного сустава у детей первого года жизни:
1. Асимметрия кожных складок.
2. Укорочение бедра.
3. Симптом соскальзывания Маркса-Ортолани.
4. Ограничение отведения бедра.
Прежде всего обращают внимания на симметричность кожных складок бедра, имея в виду то, что при двусторонней патологии этот признак может быть и не виден. Асимметрия кожных складок более информативна у детей старше 2-3-х месячного возраста. Кожные складки при врождённом вывихе бедра располагаются на разных уровнях, отличаются глубиной и формой. Диагностическое значение имеют: ягодичные, подколенные и паховые складки. На стороне подвывиха или вывиха они глубже и их больше. Этот симптом наблюдается у половины больных детей и «сам по себе» диагностического значения не имеет.
Часто наблюдаемая асимметрия кожных складок на бедре, особенно у новорождённых, диагностического значения не имеет, она встречается у совершенно здоровых младенцев.
Рентгендиагностика.
Надёжным диагностическим критерием является феномен укорочения бедра за счёт заднего смещения головки бедренной кости относительно вертлужной впадины. Он указывает на самую тяжёлую форму дисплазии тазобедренного сустава — на врождённый вывих бедра. Тест считается положительным, если у лежащего на спине ребёнка с согнутыми в коленных и тазобедренных суставах ногами, колено на больной стороне располагается ниже.
Однако, сам по себе факт положительного симптома Маркса-Ортолани у детей первых двух недель жизни, вовсе не свидетельствует о заболевании тазобедренного сустава. Этот симптом может встречаться и у совершенно здоровых новорождённых. Соотношение больных и здоровых новорождённых, у которых был выявлен симптом соскальзывания, составляет соответственно 60 и 40 % случаев. 60 % новорождённых «выздоравливают» в первую неделю жизни, а 88 % в первые 2 месяца. Оставшиеся 12 % собственно и составляют различные стадии истинной дисплазии тазобедренного сустава. Этот симптом теряет своё значение с возрастом больного ребёнка, он выявляется только у 25 % детей старше 2-3 недель. Ограничение отведения бедра на стороне дисплазии является характерным признаком дисплазии тазобедренных суставов.
Большая часть головки бедра и вертлужной впадины у детей раннего возраста состоит из хрящей, которые невидимы на рентгеновском снимке, поэтому для чтения рентгенограмм применяют различные схемы. Прежде всего проводят вертикальную срединную линию, она проходит через середину крестца. Проводят горизонтальную линию через У-образные хрящи, через нижние точки подвздошной кости (линия Хильгенрейнера). Через наружно верхний край, перпендикулярно горизонтальной линии, проводят линию Перкина. Часто бывает, что на стороне поражения невозможно определить верхний край вертлужной впадины. В этих случаях пользуются методом Рейнберга: симметрично, на таком же расстоянии от срединной линии, проводят вертикальную линию (перпендикулярно горизонтальной). Она и будет обозначать невидимый на рентгенограмме верхнелатеральный край впадины. Через края вертлужной впадины проводят касательную линию до пересечения с горизонтальной линией Хильгенрейнера. Образованный угол называется «ацетабулярный угол» или угол наклона крыши вертлужной впадины.
К вспомогательным линиям относят линию Шентона и Кальве. Линия Шентона (запирательно-бедренная дуга) в норме «представляет собой мысленное продолжение краниального края запирательного отверстия на медиальный краевой контур шейки бедра» (В. О. Маркс, 1978). При патологии (смещении бедра латерально и вверх) эта линия разрывается.
При дисплазии ядра окостенения появляются позже, размеры их меньше, они развиваются медленнее. В норме ядро окостенения головки бедренной кости большей своей частью располагается медиальнее линии Перкина и ниже линии Хильгенрейнера. При подвывихе и вывихе она смещается вверх и латерально. Ядра окостенения головки бедра появляются у девочек в 4 месячном, у мальчиков в 6 месячном возрасте.
Ломота в суставах. Ломота в теле.
Причины
Происходит дисплазия развития (о нарушении развития всех структур сустава в процессе пре- и постнатального онтогенеза).
Лечение
Основными принципами лечения являются: раннее начало, применение ортопедических средств для длительного удержания ножек в положении отведения и сгибания, активные движения в тазобедренных сустава в пределах дозволенного диапазона.
«Для лечения дисплазии тазобедренного сустава без смещения и со смещением головки бедра предложены различные виды подушек, штанишек, стремян, шин, аппаратов и других приспособлений. Все они рассчитаны на то, чтобы удержать в положении разведения ножки ребёнка и обеспечить им функцию. У детей первых 2—3 мес. При подозрении на дисплазию тазобедренного сустава или наличии клинических симптомов вывиха не требуется рентгенологического подтверждения диагноза, ибо в любом случае необходимо применять одни и те же лечебно-профилактические меры — разведение ножек с помощью мягких прокладок (широкое пеленание, подушка Фрейка и ), гимнастику с применением отводяще-круговых движений в суставе, массаж ягодичных мышц. Для лечения детей с дисплазией способом разведения ножек пригодны пеленки, „штанишки“ Бекера, подушки Фрейка, стремена Павлика, эластичные шины. В этом возрасте совершенно недопустимо применение жёстких конструкций, то есть шин, препятствующих движениям конечностей, совершаемым младенцем».
Чаще всего для лечения врождённого вывиха бедра применяют: стремена Павлика, подушка Фрейка, шина Виленского, шина Волкова. В тяжелых случаях применяется одномоментное вправление вывиха и кокситная повязка. При неэффективности консервативного лечения применяют различные виды корригирующих операций. Одним из методов лечения лёгких дисплазий и профилактики является широкое пеленание.
В 1946 году в Праге чешский ортопед Арнольд Павлик сообщил об успешном лечении врождённого вывиха бедра с использованием нового, как он его назвал, «функционального метода лечения». В те годы для придания сгибания и отведения бедер применялись жёсткие конструкции, ограничивающие движения в тазобедренных суставах. Частым осложнением такого лечения было тяжёлое заболевание «асептический некроз головки бедренной кости» (30 % детей, которым проводилось лечение).
Широкое пеленание применяют у детей «группы риска», у новорождённых с УЗ признаками «незрелого сустава», а также в тех случаях, полноценное лечение по каким-либо причинам провести невозможно. Это основной метод профилактики дисплазии тазобедренного сустава. Техника пеленания несложна: две пеленки прокладывают между ножек младенца, придавая положение сгибания и отведения в тазобедренных суставах, а третьей фиксируют ножки. Широкое пеленание позволяет сохранять положение разведения и сгибания 60—80°.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
