Дислокация ствола головного мозга код по мкб 10

Содержание
- Описание
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: G93,5 Сдавление головного мозга.
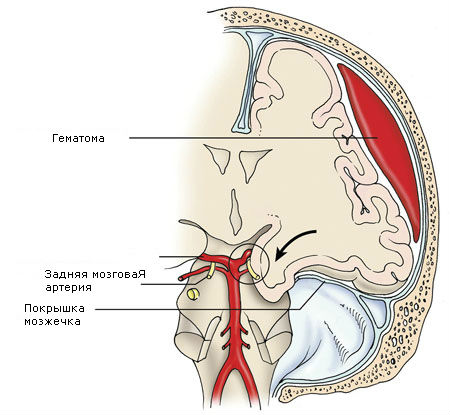
Сдавление головного мозга гематомой
Описание
Сдавление головного мозга (син. Компрессия головного мозга) — сочетание признаков повышенного внутричерепного давления с очаговыми неврологическими симптомами, обусловленное наличием в полости черепа объемного образования (например, опухоли, гематомы). Сдавление (компрессия) головного мозга отмечается у 3-5% пострадавших.
Причины
Среди причин, вызывающих сдавление мозга, на первом месте стоят внутричерепные гематомы (эпи-, субдуральные, внутримозговые, внутрижелудочковые). Далее следуют вдавленные переломы костей черепа, очаги размозжения мозга, нарастающий отек-набухание головного мозга, острые субдуральные гидромы, возникающие в результате разрыва субарахноидальных цистерн, чаще — основания мозга, и быстрого накопления спинномозговой жидкости в субдуральном пространстве, пневмоцефалия воникновение воздуха в полость черепа, возникающее при переломе основания черепа (решетчатого лабиринта). В последнем случае образуется клапанный механизм, при чиханье, кашле, натуживании воздух нагнетается в полость черепа.
Патогенез
Сдавление головного мозга характеризуется жизненно опасным нарастанием через различный промежуток времени после травмы или непосредственно после нее общемозговых симптомов. Сдавление мозга характеризуется объемным скоплением жидкой или свернувшейся крови, спинномозговой жидкости или воздуха под оболочками. Это вызывает местное и общее сдавление вещества со смещением срединных структур мозга, деформацией и сжатием желудочков, ущемлением ствола.
Сдавление головы — особый вид травмы, возникающий в результате последовательного воздействия динамической (кратковременной) или статической (длительной) механической нагрузки.
Он характеризуется повреждениями мягких покровов головы, черепа и мозга. Более точным является термин «длительное сдавление головы» (минуты, часы, сутки) в отличие от менее значимого кратковременного сдавления головы (секунды).
Длительное сдавление головы встречается у пострадавших вследствие землетрясений, взрывов и обвалов в шахтах и рудниках. Для адекватной и однозначной оценки клинических форм черепно-мозговых травм необходимо правильно квалифицировать нарушения сознания.
Симптомы
Сдавление (компрессия) головного мозга характеризуется нарастанием через тот или иной промежуток времени после травмы либо непосредственно после нее общемозговых симптомов (появление или углубление нарушений сознания, усиление головной боли, повторная рвота, психомоторное возбуждение ), очаговых (появление или углубление гемипареза, одностороннего мидриаза, фокальных эпилептических припадков и ) и стволовых симптомов (появление или углубление брадикардии, повышение АД, ограничение взора вверх, тоничный спонтанный нистагм, двусторонние патологические знаки и ).
В зависимости от формы повреждения (сотрясение, ушиб мозга различной степени), на фоне которой развивается травматическое сдавление головного мозга, светлый промежуток перед нарастанием жизненно опасных проявлений может быть развернутым, стертым либо отсутствует.
Симптомы сдавления головного мозга без сопутствующего ушиба его в начальных стадиях протекает легче и имеет несколько отличную характеристику за счет более отчетливой динамики неврологической симптоматики, когда клинический синдром сдавления мозга развивается не остро в момент травмы, а развивается постепенно. В первый период после травмы наблюдаются клинические проявления, характерные для легкой черепно-мозговой травмы, затем на протяжении периода от нескольких часов или даже дней наблюдается относительное благополучие, после чего состояние и самочувствие вновь ухудшаются, может развиться потеря сознания, усиливается головная боль, развивается психомоторное возбуждение, усиливается астено-вегетативный синдром. По мере формирования внутричерепной гематомы и развития декомпенсации зти явления нарастают, за счет раздражения коры головного мозга нередко развивается эпилептический приступ, повторные рвоты, на стороне компрессии сужение (?) зрачка, замедление пульса. На этом фоне постепенно углубляются нарушения сознания и усили вается симптоматика очагового поражения мозга. В начальном периоде компрессии мозга отмечается тахипноэ, сменяющееся через несколько часов брадипноэ, вплоть до появления патологического дыхания за счет дислокационного синдрома. На вторые — третьи сутки при формировании внутричерепной гематомы на глазном дне могут быть выявлены признаки застоя дисков зрительных нервов, иногда больше на стороне компрессии. Более отчетливо определяются менингеальные симптомы. При несвоевременности оказания помощи развивается терминальное состояние, характеризующееся грубыми дислокационными явлениями с резким нарушением витальных функций. Виды внутричерепных гематом.
Виды внутричерепных гематом.
Эпидуральные гематомы чаще формируются при локальной травме на фоне легкого ушиба мозга пли ушиба средней тяжести.
Субдуральные и внутримозговые гематомы развиваются, как правило, на фоне ушиба мозга средней тяжести или тяжелого его ушиба.
Пневмоцефалия свидетельствует о переломе основания черепа.
Сдавления вдавленными переломами могут быть ограниченными и распространенными. Они возникают на фоне ушиба головного мозга средней тяжести или тяжелого его ушиба.
Сдавление головного мозга нарастающим отеком мозга, как правило, наблюдается при тяжелой черепно-мозговой травмы.
Внутричерепные гематомы бывают острыми (проявляющимися в течение первых 3 сут), подострыми (в течение 4-14 сут) и хроническими (через 2 нед после травмы). При хронической гематоме вокруг кровоизлияния формируется капсула.
Эпидуральная гематома. Травматическое кровоизлияние локализуется между внутренней поверхностью кости черепа и твердой мозговой оболочкой. Механизм травмы импрессионный.
Источниками кровотечения могут быть:
- средняя оболочечная артерия, проходящая в дупликатуре твердой мозговой оболочки. Разрыв артерии происходит в борозде на месте пересечения ее с линией перелома. Надрыв стенки сосуда может произойти и в результате деформации кости;
- оболочечные вены, синусы, вены диплоэ.
Эпидуральные гематомы характеризуются триадой симптомов:
1. Наличием светлого промежутка;
2. Мидриазом и птозом на стороне гематомы;
3. Пирамидной недостаточностью преимущественно.
Основным признаком нарастания внутричерепного давления является углубление степени нарушения сознания (вялость, оглушение, психомоторное возбуждение, сопор и кома в поздней стадии).
Появляются вегетативные нарушения, обусловленные нарастанием внутричерепного давления и гипоксией мозга — изменение пульса, артериального давления, расстройства дыхания. Оно учащается, а в стадии декомпенсации — угнетается, появляются поверхностное дыхание и периодическое дыхание по типу Чейна-Стокса и.
Вследствие повышения внутричерепного давления и дислокации ствола рефлекторно возбуждаются ядра блуждающего нерва — появляется брадикардия. Пульс урежается до 50 — 60 в 1 мин, как правило, он напряженный, хорошего наполнения.
Постоянный уровень кровотока в условиях повышения внутричерепного давления и гипоксии мозга поддерживается за счет рефлекса Кушинга (повышение артериального давления на 20-30 мм и более).
При дальнейшем нарастании гематомы, распространении отека и набухания мозга смещаются и ущемляются стволовые образования (височно-тенториальное, позже — затылочно-дуральное вклинения).
Развиваются мезенцефально-стволовые симптомы: мидриаз, отсутствие реакции зрачка на свет, парез взора кверху, симптом Гертвига — Мажанди. Могут быть горметонические судороги, тонус мышц иногда повышается до степени децеребрационной ригидности, появляется тетрапарез. Среднемозговой синдром развивается чаще всего вследствие височно-тенториального вклинения, дислокации и ущемления ствола мозга в отверстие мозжечкового намета. При дальнейшей дислокации появляются «плавающие» движения глазных яблок, развиваются кома, тонические судороги, нарастают нарушения дыхания и гемодинамики, наблюдается гипертермия.
В дальнейшем снижаются мышечный тонус, дыхательная и сердечно-сосудистая деятельность, пульс становится частым и слабым, артериальное давление снижается, что свидетельствует об ущемлении ствола в большом затылочном отверстии (аксиальное смещение ствола).
Диагностика эпидуральных гематом на догоспитальном этапе основывается на выяснении таких факторов:
1. Механизма травмы;
2. Динамики неврологической симптоматики- общемозговой и очаговой, нарушения сознания и вегетативных функций — пульса, артериального давления, дыхания;
3. Обнаружения боли при перкуссии черепа;
4. Анталгической позы (больной лежит на стороне гематомы);
5. Наличия менингеальных симптомов;
6. Наличия перелома костей свода черепа, пересекающего борозды оболочечных сосудов;
7. Припухлости по ходу переломов в височной области.
Данные компьютерной и магнитно-резонансной томографии, а также каротидной ангиографии подтверждают диагноз.
Гематомы задней черепной ямки бывают редко и обычно образуются при тяжелой травме задних отделов головы.
Местом приложения травмирующего агента чаще бывает шейно-затылочная область, где и определяется перелом затылочной кости.
Объем гематом обычно небольшой (до 30 мл) из-за малых размеров субтенториального пространства.
Рано возникают окклюзионная гидроцефалия, стволовые нарушения.
Источником эпидуральных гематом часто является венозное кровотечение из поперечного синуса, что обусловливает подострое течение гематом. Нередко они имеют супратенториальное распространение.
Для эпидуральных гематом задней черепной ямки характерны следующие клинические признаки:
1. Отек и уплотнение мягких тканей в шейно-затылочной области. При краниографии выявляют перелом затылочной кости.
2. Локальная боль в шейно-затылочной области, которая резко усиливается при перемене положения головы.
3. Тенденция к фиксированному положению головы: больной, как правило, лежит на стороне гематомы.
4. Отчетливая ригидность мышц затылка.
5. Синдром компрессии головного мозга носит окклюзионный характер: усиление головной боли в шейно-затылочной области, при попытке изменить положение головы или тела появляются головокружение, рвота, усиливается головная боль.
6. Очаговая симптоматика указывает на поражение мозжечка и ствола мозга: гипотония мышц конечностей, нарушения координации, спонтанный нистагм, бульбарные расстройства, пирамидная симптоматика. При этом на стороне гематомы может быть более выражена мозжечковая патология, а на противоположной — мягкая пирамидная симптоматика.
Светлый промежуток длится несколько десятков минут, чаще стертый. После потери сознания развивается сопор, сменяющийся через несколько часов или суток оглушением и комой.
Субдуральные гематомы задней черепной ямки возникают при тяжелом ушибе мозга. Повреждений костей черепа может не быть. Образование субдуральных гематом связано с повреждением поперечного или сигмовидного синуса, а также вен, впадающих в эти синусы, или с повреждением корковых сосудов мозжечка.
Клиническая картина вариабельна. Развиваются выраженные общемозговые симптомы: вторичное нарушение сознания после светлого промежутка, головная боль, рвота. Повышается внутричерепное давление. Появляются очаговые симптомы, в частности мозжечково-стволовые нарушения — мышечная гипотония, атаксия, нистагм, бульбарная симптоматика, угнетение роговичных рефлексов и.
Субдуральные гематомы — скопление крови между твердой мозговой и арахноидальной оболочками. Субдуральные гематомы развиваются при черепно-мозговой травме различной степени тяжести.
Острые субдуральные гематомы проявляются в первые 3 сут после травмы. Они формируются на месте тяжелого ушиба мозга, возникают при травме ускорения и ротационной травме, ведущих к разрыву сосудов.
Подострые и особенно хронические субдуральные гематомы развиваются при среднетяжелой или легкой черепно-мозговой травме.
В отличие от эпидуральных, субдуральные гематомы возникают не только на стороне приложения травмирующего агента, но и на противоположной.
Местом приложения травмирующего агента чаще всего являются затылочная, лобная и сагиттальная области.
Объем субдуральных гематом составляет 80-150 мл. Они свободно растекаются по субдуральному пространству (над 2-3 долями мозга), вызывают выраженный отек мозга.
Источниками кровотечения являются вены, впадающие в верхний сагиттальный синус («мостовые» вены). Возможны кровотечения из синуса, из поврежденных корковых артерий, а также разрыв сосудов твердой мозговой оболочки, разрывы при травме артериальных и артериовенозных аневризм.
При острых субдуральных гематомах светлый промежуток бывает стертым или вообще отсутствует. Характерно прогрессирующее ухудшение общего состояния больного. Общемозговые (головная боль, тошнота, рвота, нарушение сознания) и очаговые симптомы (анизокория, пирамидная недостаточность, судороги) нарастают на фоне вегетативных нарушений. Брадикардия и артериальная гипертензия сменяются тахикардией и артериальной гипотензией, тахипноэ — патологическими типами дыхания.
Подострые субдуральные гематомы проявляются на 4 — 14-е сутки после черепно-мозговой травмы. Их следует дифференцировать с сотрясением или ушибом головного мозга, а иногда и с такими заболеваниями, как грипп, менингит, субарахноидальное кровоизлияние, алкогольная интоксикация.
Для подострых субдуральных гематом характерна трехфазность изменения сознания. Длительность первичной потери сознания от нескольких минут до часа, затем наступает светлый промежуток. Сознание ясное, либо имеется умеренное оглушение. Функции жизненно важных органов не нарушены, могут отмечаться легкая артериальная гипертензия и брадикардия. Неврологическая симптоматика нередко минимальная.
Могут наблюдаться изменения психики — дезориентировка во времени, эйфория, неадекватность поведения, психомоторное возбуждение.
Основная жалоба — головная боль. Если страдает доминантное полушарие, то могут наблюдаться речевые нарушения.
Подострая гематома нередко манифестирует очаговыми судорогами на противоположной стороне.
При нарастании гематомы появляются рвота, повышается артериального давления, замедляется пульс. Развиваются гомолатеральный мидриаз и пирамидная недостаточность на противоположной стороне. На глазном дне выявляют застойные явления, которые вначале появляются на стороне гематомы.
Диагностика
Учитывают наличие следующих моментов:
1. Первичное нарушение в момент травмы;
2. Светлый промежуток;
3. Повторное компрессионное выключение сознания.
При тяжелых повреждениях мозга светлый промежуток отсутствует или стертый. Следует учитывать биомеханику черепно-мозговой травмы (травма ускорения или ротационная травма), общемозговую симптоматику, которая доминирует над очаговой, и данные дополнительных методов исследования.
Лечение
Всем больным с клиническими признаками сдавления головного мозга, а так же при выявлении этого сдавления на КТ или МРТ у тяжелых больных показана срочная операция — удаление гематомы.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Течение и стадии
- Диагностика
- Лечение
- Прогноз
- Профилактика
Другие названия и синонимы
ДЭП.
Названия
Название: Дисциркуляторная энцефалопатия.

Дисциркуляторная энцефалопатия
Синонимы диагноза
ДЭП.
Описание
Дисциркуляторная энцефалопатия. Поражение головного мозга, возникающее в результате хронического медленно прогрессирующего нарушения мозгового кровообращения различной этиологии. Дисциркуляторная энцефалопатия проявляется сочетанием нарушений когнитивных функций с расстройствами двигательной и эмоциональной сфер. В зависимости от выраженности этих проявлений дисциркуляторная энцефалопатия делится на 3 стадии. В перечень обследований, проводимых при дисциркуляторной энцефалопатии, входят офтальмоскопия, ЭЭГ, РЭГ, Эхо-ЭГ, УЗГД и дуплексное сканирование церебральных сосудов, МРТ головного мозга. Лечится дисциркуляторная энцефалопатия индивидуально подобранной комбинацией гипотензивных, сосудистых, антиагрегантных, нейропротекторных и других препаратов.
Дисциркуляторная энцефалопатия
Дополнительные факты
Дисциркуляторная энцефалопатия (ДЭП) является широко распространенным в неврологии заболеванием. Согласно статистическим данным дисциркуляторной энцефалопатией страдают примерно 5-6% населения России. Вместе с острыми инсультами, мальформациями и аневризмами сосудов головного мозга ДЭП относится к сосудистой неврологической патологии, в структуре которой занимает первое место по частоте встречаемости.
Традиционно дисциркуляторная энцефалопатия считается заболеванием преимущественно пожилого возраста. Однако общая тенденция к «омолаживанию» сердечно-сосудистых заболеваний отмечается и в отношении ДЭП. Наряду со стенокардией, инфарктом миокарда, мозговым инсультом, дисциркуляторная энцефалопатия все чаще наблюдается у лиц в возрасте до 40 лет.
Причины
В основе развития ДЭП лежит хроническая ишемия головного мозга, возникающая в результате различной сосудистой патологии. Примерно в 60% случаев дисциркуляторная энцефалопатия обусловлена атеросклерозом, а именно атеросклеротическими изменениями в стенках мозговых сосудов. Второе место среди причин ДЭП занимает хроническая артериальная гипертензия, которая наблюдается при гипертонической болезни, хроническом гломерулонефрите, поликистозе почек, феохромоцитоме, болезни Иценко-Кушинга и тд При гипертонии дисциркуляторная энцефалопатия развивается в результате спастического состояния сосудов головного мозга, приводящего в обеднению мозгового кровотока.
Среди причин, по которым появляется дисциркуляторная энцефалопатия, выделяют патологию позвоночных артерий, обеспечивающих до 30% мозгового кровообращения. Клиника синдрома позвоночной артерии включает и проявления дисциркуляторной энцефалопатии в вертебро-базилярном бассейне головного мозга. Причинами недостаточного кровотока по позвоночным артериям, ведущего к ДЭП, могут быть: остеохондроз позвоночника, нестабильность шейного отдела диспластического характера или после перенесенной позвоночной травмы, аномалия Кимерли, пороки развития позвоночной артерии.
Зачастую дисциркуляторная энцефалопатия возникает на фоне сахарного диабета, особенно в тех случаях, когда не удается удерживать показатели сахара крови на уровне верхней границы нормы. К появлению симптомов ДЭП в таких случаях приводит диабетическая макроангиопатия. Среди других причинных факторов дисциркуляторной энцефалопатии можно назвать черепно-мозговые травмы, системные васкулиты, наследственные ангиопатии, аритмии, стойкую или частую артериальную гипотонию.
Патогенез
Этиологические факторы ДЭП тем или иным способом приводят к ухудшению мозгового кровообращения, а значит к гипоксии и нарушению трофики клеток головного мозга. В результате происходит гибель мозговых клеток с образованием участков разрежения мозговой ткани (лейкоареоза) или множественных мелких очагов так называемых «немых инфарктов».
Наиболее уязвимыми при хроническом нарушении мозгового кровообращения оказываются белое вещество глубинных отделов головного мозга и подкорковые структуры. Это связано с их расположением на границе вертебро-базилярного и каротидного бассейнов. Хроническая ишемия глубинных отделов мозга приводит к нарушению связей между подкорковыми ганглиями и корой головного мозга, получившему название «феномен разобщения». По современным представлениям именно «феномен разобщения» является главным патогенетическим механизмом развития дисциркуляторной энцефалопатии и обуславливает ее основные клинические симптомы: когнитивные расстройства, нарушения эмоциональной сферы и двигательной функции. Характерно, что дисциркуляторная энцефалопатия в начале своего течения проявляется функциональными нарушениями, которые при корректном лечении могут носить обратимый характер, а затем постепенно формируется стойкий неврологический дефект, зачастую приводящий к инвалидизации больного.
Отмечено, что примерно в половине случаев дисциркуляторная энцефалопатия протекает в сочетании с нейродегенеративными процессами в головном мозге. Это объясняется общностью факторов, приводящих к развитию как сосудистых заболеваний головного мозга, так и дегенеративных изменений мозговой ткани.
Классификация
По этиологии дисциркуляторная энцефалопатия подразделяется на гипертоническую, атеросклеротическую, венозную и смешанную. По характеру течения выделяется медленно прогрессирующая (классическая), ремиттирующая и быстро прогрессирующая (галопирующая) дисциркуляторная энцефалопатия.
В зависимости от тяжести клинических проявлений дисциркуляторная энцефалопатия классифицируется на стадии. Дисциркуляторная энцефалопатия I стадии отличается субъективностью большинства проявлений, легкими когнитивными нарушениями и отсутствием изменений в неврологическом статусе. Дисциркуляторная энцефалопатия II стадии характеризуется явными когнитивными и двигательными расстройствами, усугублением нарушений эмоциональной сферы. Дисциркуляторная энцефалопатия III стадии — это по сути сосудистая деменция различной степени выраженности, сопровождающаяся разными двигательными и психическими нарушениями.
Симптомы
Характерным является малозаметное и постепенное начало дисциркуляторной энцефалопатии. В начальной стадии ДЭП на первый план могут выходить расстройства эмоциональной сферы. Примерно у 65% больных дисциркуляторной энцефалопатией это депрессия. Отличительной особенностью сосудистой депрессии является то, что пациенты не склонны жаловаться на пониженное настроение и подавленность. Чаще, подобно больным ипохондрическим неврозом, пациенты с ДЭП фиксированы на различных дискомфортных ощущениях соматического характера. Дисциркуляторная энцефалопатия в таких случаях протекает с жалобами на боли в спине, артралгии, головные боли, звон или шум в голове, болевые ощущения в различных органах и другие проявления, которые не совсем укладываются в клинику имеющейся у пациента соматической патологии. В отличие от депрессивного невроза, депрессия при дисциркуляторной энцефалопатии возникает на фоне незначительной психотравмирующей ситуации или вовсе без причины, плохо поддается медикаментозному лечению антидепрессантами и психотерапии.
Дисциркуляторная энцефалопатия начальной стадии может выражаться в повышенной эмоциональной лабильности: раздражительности, резких перепадах настроения, случаях неудержимого плача по несущественному поводу, приступах агрессивного отношения к окружающим. Подобными проявлениями, наряду с жалобами пациента на утомляемость, нарушения сна, головные боли, рассеянность, начальная дисциркуляторная энцефалопатия схожа с неврастенией. Однако для дисциркуляторной энцефалопатии типично сочетание этих симптомов с признаками нарушения конгнитивных функций.
В 90% случаев когнитивные нарушения проявляются на самых начальных этапах развития дисциркуляторной энцефалопатии. К ним относятся: нарушение способности концентрировать внимание, ухудшение памяти, затруднения при организации или планировании какой-либо деятельности, снижение темпа мышления, утомляемость после умственной нагрузки. Типичным для ДЭП является нарушение воспроизведения полученной информации при сохранности памяти о событиях жизни.
Двигательные нарушения, сопровождающие начальную стадию дисциркуляторной энцефалопатии, включают преимущественно жалобы на головокружение и некоторую неустойчивость при ходьбе. Могут отмечаться тошнота и рвота, но в отличие от истинной вестибулярной атаксии, они, как и головокружение, появляются только при ходьбе.
В III стадии ДЭП наблюдаются симптомы орального автоматизма, тяжелые нарушения речи, тремор, парезы, псевдобульбарный синдром, недержание мочи. Возможно появление эпилептических приступов. Часто дисциркуляторная энцефалопатия II-III стадии сопровождается падениями при ходьбе, особенно при остановке или повороте. Такие падения могут заканчиваться переломами конечностей, особенно при сочетании ДЭП с остеопорозом.
Вялость. Заторможенность. Обострение обоняния. Потеря веса. Потеря обоняния. Раздражительность. Рассеянность. Рвота. Слабость. Тонико-клонические судороги. Тошнота. Тремор. Тремор рук. Шум в ушах. Эмоциональная лабильность.
Течение и стадии
Дисциркуляторная энцефалопатия II-III стадии характеризуется нарастанием когнитивных и двигательных нарушений. Отмечается значительное ухудшение памяти, недостаток внимательности, интеллектуальное снижение, выраженные затруднения при необходимости выполнять посильную ранее умственную работу. При этом сами пациенты с ДЭП не способны адекватно оценивать свое состояние, переоценивают свою работоспособность и интеллектуальные возможности. Со временем больные дисциркуляторной энцефалопатией теряют способность к обобщению и выработке программы действий, начинают плохо ориентироваться во времени и месте. В третьей стадии дисциркуляторной энцефалопатии отмечаются выраженные нарушения мышления и праксиса, расстройства личности и поведения. Развивается деменция. Пациенты теряют способность вести трудовую деятельность, а при более глубоких нарушениях утрачивают и навыки самообслуживания.
Из нарушений эмоциональной сферы дисциркуляторная энцефалопатия более поздних стадий чаще всего сопровождается апатией. Наблюдается потеря интереса к прежним увлечениям, отсутствие мотивации к какому-либо занятию. При дисциркуляторной энцефалопатии III стадии пациенты могут быть заняты какой-либо малопродуктивной деятельностью, а чаще вообще ничего не делают. Они безразличны к себе и происходящим вокруг них событиям.
Малозаметные в I стадии дисциркуляторной энцефалопатии двигательные нарушения, в последующем становятся очевидными для окружающих. Типичными для ДЭП являются замедленная ходьба мелкими шажками, сопровождающаяся шарканьем из-за того, что пациенту не удается оторвать стопу от пола. Такая шаркающая походка при дисциркуляторной энцефалопатии получила название «походка лыжника». Характерно, что при ходьбе пациенту с ДЭП трудно начать движение вперед и также трудно остановиться. Эти проявления, как и сама походка больного ДЭП, имеют значительное сходство с клиникой болезни Паркинсона, однако в отличие от нее не сопровождаются двигательными нарушениями в руках. В связи с этим подобные паркинсонизму клинические проявления дисциркуляторной энцефалопатии клиницисты называют «паркинсонизмом нижней части тела» или «сосудистым паркинсонизмом».
Диагностика
Неоспоримое значение имеет ранее выявление симптомов дисциркуляторной энцефалопатии, позволяющее своевременно начать сосудистую терапию имеющихся нарушений мозгового кровообращения. С этой целью периодический осмотр невролога рекомендован всем пациентам, находящимся в группе риска развития ДЭП: гипертоникам, диабетикам и лицам с атеросклеротическими изменениями. Причем к последней группе можно отнести всех пациентов пожилого возраста. Поскольку конгнитивные нарушения, которыми сопровождается дисциркуляторная энцефалопатия начальных стадий, могут оставаться незамеченными пациентом и его родными, для их выявления необходимо проведение специальных диагностических тестов. Например, пациенту предлагают повторить произнесенные врачом слова, нарисовать циферблат со стрелками, указывающими заданное время, а затем вспомнить слова, которые он повторял за врачом.
В рамках диагностики дисциркуляторной энцефалопатии проводится консультация офтальмолога с офтальмоскопией и определением полей зрения, ЭЭГ, Эхо-ЭГ и РЭГ. Важное значение в выявлении сосудистых нарушений при ДЭП имеет УЗДГ сосудов головы и шеи, дуплексное сканирование и МРА мозговых сосудов. Проведение МРТ головного мозга помогает дифференцировать дисциркуляторную энцефалопатию с церебральной патологией другого генеза: болезнью Альцгеймера, рассеянным энцефаломиелитом, болезнью Крейтцфельдта — Якоба. Наиболее достоверным признаком дисциркуляторной энцефалопатии является обнаружение очагов «немых» инфарктов, в то время как признаки мозговой атрофии и участки лейкоареоза могут наблюдаться и при нейродегенеративных заболеваниях.
Диагностический поиск этиологических факторов, обусловивших развитие дисциркуляторной энцефалопатии, включает консультацию кардиолога, измерение АД, коагулограмму, определение холестерина и липопротеидов крови, анализ на сахар крови. При необходимости пациентам с ДЭП назначается консультация эндокринолога, суточный мониторинг АД, консультация нефролога, для диагностики аритмии — ЭКГ и суточный мониторинг ЭКГ.
Лечение
Наиболее эффективным в отношении дисциркуляторной энцефалопатии является комплексное этиопатогенетическое лечение. Оно должно быть направлено на компенсацию имеющегося причинного заболевания, улучшение микроциркуляции и церебрального кровообращения, а также на защиту нервных клеток от гипоксии и ишемии.
Этиотропная терапия дисциркуляторной энцефалопатии может включать индивидуальный подбор гипотензивных и сахароснижающих средств, антисклеротическую диету и пр. Если дисциркуляторная энцефалопатия протекает на фоне высоких показателей холестерина крови, не снижающихся при соблюдении диеты, то в лечение ДЭП включают снижающие холестерин препараты (ловастатин, гемфиброзил, пробукол).
Основу патогенетического лечения дисциркуляторной энцефалопатии составляют медикаменты, улучшающие церебральную гемодинамику и не приводящие к эффекту «обкрадывания». К ним относятся блокаторы кальциевых каналов (нифедипин, флунаризин, нимодипин), ингибиторы фосфодиэстеразы (пентоксифиллин, гинкго билоба), антагонисты a2–адренорецепторов (пирибедил, ницерголин). Поскольку дисциркуляторная энцефалопатия зачастую сопровождается повышенной агрегацией тромбоцитов, пациентам с ДЭП рекомендован практически пожизненный прием антиагрегантов: ацетилсалициловой кислоты или тиклопидина, а при наличии противопоказаний к ним (язва желудка, ЖК кровотечение и пр. ) — дипиридамола.
Важную часть терапии дисциркуляторной энцефалопатии составляют препараты с нейропротекторным эффектом, повышающие способность нейронов функционировать в условиях хронической гипоксии. Из таких препаратов пациентам с дисциркуляторной энцефалопатией назначают производные пирролидона (пирацетам и др), производные ГАМК (N-никотиноил-гамма-аминобутировая кислота, гамма-аминомасляная кислота, аминофенилмасляная кислота), медикаменты животного происхождения (гемодиализат из крови молочных телят, церебральный гидролизат свиньи, кортексин), мембраностабилизирующие препараты (холина альфосцерат), кофакторы и витамины.
В случаях, когда дисциркуляторная энцефалопатия вызвана сужением просвета внутренней сонной артерии, достигающим 70%, и характеризуется быстрым прогрессированием, эпизодами ПНМК или малого инсульта, показано оперативное лечение ДЭП. При стенозе операция заключается в каротидной эндартерэктомии, при полной окклюзии — в формировании экстра-интракраниального анастомоза. Если дисциркуляторная энцефалопатия обусловлена аномалией позвоночной артерии, то проводится ее реконструкция.
Прогноз
В большинстве случаев своевременное адекватное и регулярное лечение способно замедлить прогрессирование энцефалопатии I и даже II стадии. В отдельных случаях наблюдается быстрое прогрессирование, при котором каждая последующая стадия развивается через 2 года от предыдущей. Неблагоприятным прогностическим признаком является сочетание дисциркуляторной энцефалопатии с дегенеративными изменениями головного мозга, а также происходящие на фоне ДЭП гипертонические кризы, острые нарушения мозгового кровообращения (ТИА, ишемические или геморрагические инсульты), плохо контролируемая гипергликемия.
Профилактика
Лучшей профилактикой развития дисциркуляторной энцефалопатии является коррекция имеющихся нарушений липидного обмена, борьба с атеросклерозом, эффективная гипотензивная терапия, адекватный подбор сахароснижающего лечения для диабетиков.
Источник
