Дислипидемический синдром что это такое
Нарушение нормального обмена веществ в той или иной форме присутствует у каждого второго человека. Но далеко не всегда одинокого тяжело проявляется.
Возможен спонтанный регресс, преходящий характер, когда проблема устраняется самостоятельно. Потому большая часть пациентов и не подозревает о наличии отклонений.
Дислипидемия — это клиническая разновидность нарушения обмена веществ, при которой наблюдается аномалия метаболизма жирных соединений, их избыточное накопление в организме. Всем известный холестерин относится к этим веществам, существует еще немало типов помимо.
Причины обычно системные, на состояние влияет и сам пациент. Не считая крайне редких случаев.
Симптоматика далеко не всегда явная. Годами патологический процесс может протекать скрыто, без видимых расстройств самочувствия. Пока организм в силах компенсировать отклонение, клиники не будет.
Затем метаболическое нарушение проявляется атеросклерозом со всеми вытекающими последствиями и некоторыми внешними признаками.
Терапия медикаментозная с применением нелекарственных способов. В системе они дают качественный продолжительный эффект. Прогноз зависит от момента обнаружения и сути восстановительных мероприятий.
Механизм развития
В основе становления патологического процесса лежит не один момент, а группа отклонений, в том числе и тех, которые допускает сам пациент.
Говоря обобщенно, можно выделить следующие факторы:
Неправильное питание и недостаточная физическая активность
Это две стороны одной монеты.
Алиментарный фактор: у больных нет времени полноценно и правильно принимать пищу, готовить. В ход идут консервы, фаст-фуд, полуфабрикаты и прочие сомнительные продукты современной «индустриальной кулинарии», которые трудно назвать едой в принципе.
Отсюда избыточное поступление жиров в организм. При этом питательная ценность крайне мала при колоссальном числе липидов. Отсюда постоянное чувство голода, необходимость повторять приемы пищи.
Круг замыкается. Полученное количество жиров способствует выработке энергии. Но девать ее некуда, особенно при постоянном сидячем образе жизни.
Отсюда избыточная циркуляция в кровеносном русле, а затем запасание в виде массы.
Нарушение собственного самого жирового обмена в организме
Второй весомый фактор. Проявляется неправильной работой транспортных белков, которые перемещают липиды в теле и проблемы с запасанием (депонированием).
Названные вещества-транспортировщики крайне хрупкие, легко окисляются и разрушаются, оставляя после себя холестерин.
Даже при правильном перемещении соединений, на фоне активного всасывания, наблюдаются проблемы с уровнем целой группы веществ.
Обычно это наследственный процесс, но возможно его приобретение. Чаще всего подобные проблемы достаются человеку с диабетом, гормональным дисбалансом.
Оба механизма играют первичную роль в качестве фундамента.
Далее процесс движется по одной схеме.
Чрезмерное количество жирных веществ циркулирует в кровеносном русле. Липиды оседают на стенках артерий. Закрепляются и формируют целые комплексы. Так называемые бляшки. Не всегда холестериновые. Существует еще несколько видов жирных соединений.
Далее нарушается нормальный кровоток, органы страдают от недостатка кислорода и полезных веществ. Отсюда проблемы с работой мозга, сердца, повышение артериального давления.
Риски опасных состояний, в том числе инфаркта и инсульта растут существенно.
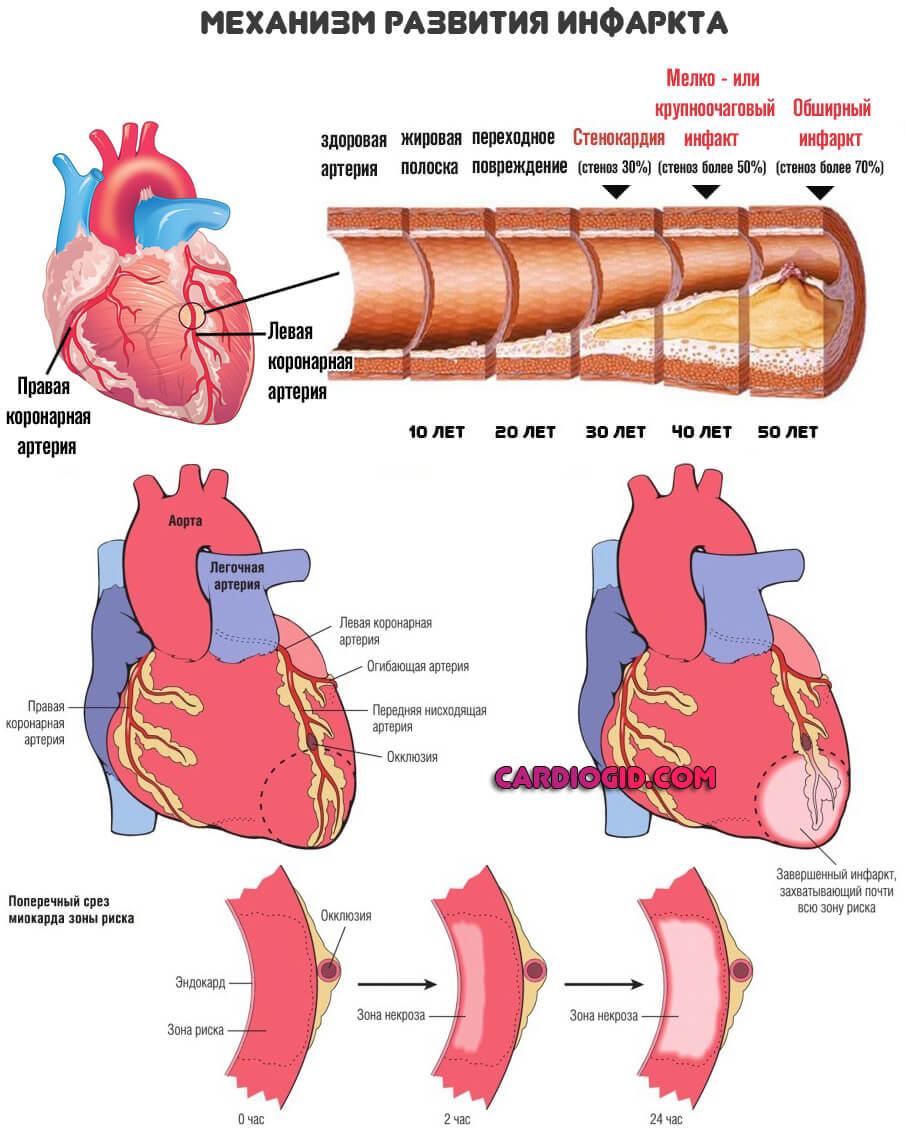
Знание механизма необходимо для понимания процесса развития. Без этого не может быть качественного лечения.
Формы дислепидемии
Можно выделить формы дислипидемии, исходя из трех критериев. Начать стоит с фактора становления патологии.
Соответственно называют:
- Первичную форму. Становится итогом отягощенной наследственности. Опять же, даже при наличии родственников с такой проблемой, при грамотной профилактике удается избежать повторения негативного сценария.
- Вторичную форму. развивается как приобретенная, на фоне нормальной, не выше чем у других, склонности. Например, как итог сахарного диабета, гипотиреоза (проблемы со щитовидной железой). Точку в вопросе ставит профилактика, хотя понять, что стало основной причиной почти невозможно. Играет роль целый комплекс нарушений.
Второй критерий классификации — продолжительность и характер патологии:
- Транзиторный или преходящий вид. Сопровождается проблемами на временной основе. После прекращение повышенного употребления жиров, все устраняется само. Без медицинской помощи.
- Постоянный тип. Куда более сложный. Обычно связан с течением того или иного патологического процесса. Требует лечение, интенсивного применения медикаментов.
Классификация по Фредриксону
Общепринятой считается классификация дислипидемий по Фредриксону.
За основу она берет тип жирного вещества, которое становится виновником нарушения.
Всего выделяют 6 видов патологического процесса:
- Формы I, IIб, III, IV, V характеризуются чрезмерной концентрацией триглицеридов, в меньше степени холестерина.
Они сопровождаются некритичными нарушениями на ранних стадиях. Конечным итогом во всех ситуациях выступает атеросклероз разной тяжести.
Причины, однако, всегда различны. Это упрощает стратегию диагностики и выявление первичного фактора.
- Дислипидемия 2а типа (IIa) провоцируется только холестерином.
Принципиальной разницы между ними нет. 5 форм из 6 атерогенны, то есть вызывают закупорку сосудов бляшками. Не считая одной.
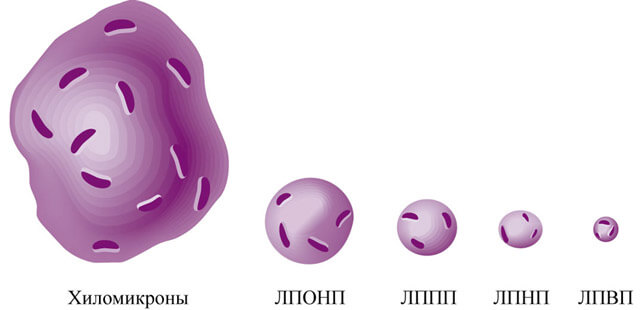
Под триглицеридами понимается большой комплекс веществ:
- Липопротеины, которые делятся на 4 вида по плотности: очень низкой (ЛПОНП), низкой (ЛПНП), промежеточной (ЛППП) и высокой (ЛПВП).
- Хиломикроны.
Тип особой роли не играет, а только влияет на скорость развития атеросклероза и агрессивность патологического процесса.
По этому критерию также можно более точно оценить течение и динамику нарушения.
Липопротеины высокой плотности обладают полезными, прямо противоположными свойствами. Они не оседают на стенках артерий. Очищают их и выводят жиры. Такой тип нельзя назвать патологическим.
Симптомы
Клиническая картина зависит от вида процесса и этапа. Давности его существования.
На начальной стадии нарушений нет вообще. Человек и не подозревает о проблеме.
Подтвердить диагноз можно лабораторными методами. Но кровь не всегда дает явно завышенные показатели по холестерину, потому как это один из возможных вариантов, как уже выяснилось. Нужно искать целенаправленно.
Примерно у 40% пациентов наблюдается избыточная масса тела. По мере прогрессирования нарушения это число достигает почти 90%, и развивается и полная клиническая картина:
- Стабильное увеличение веса — верхушка айсберга.
- Рост артериального давления. Подобная форма гипертензии плохо поддается медикаментозной коррекции в изолированном виде.
Цифры быстро растут, повышая вероятность неотложных состояний и перегружая сердечнососудистую систему. В перспективе нескольких лет это может привести к необратимым изменениям в миокарде и головном мозге.
- Акне. Угревая сыпь. Избыточное количество жирных соединений провоцирует образование небольших скоплений кожных липидов в порах дермы.
Внешне они выглядят как черные точки, при больших размерах нависают над поверхностью покрова, формируя прыщи.
Косметические средства в такой ситуации не помогают, нужно лечить основное заболевание.
- «Комплектом» идет жирная кожа. Также себорея, перхоть. В результате все тех же причин.
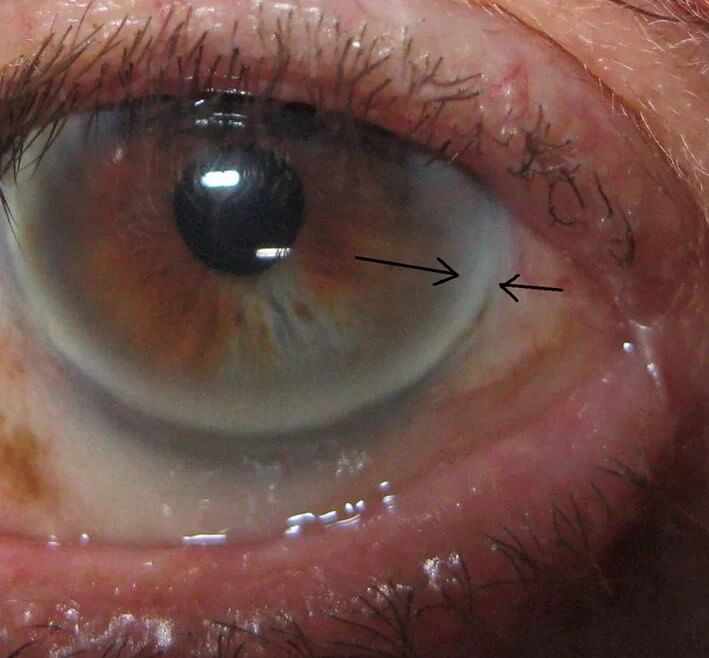
- В некоторых случаях обнаруживаются отложения липидов области радужки (липоидная дуга роговицы). Выглядят она как желтоватые кольца, обрамляющие глаз.

Возможно образование ксантом, атером. Жировиков и псевдоопухолевых структур на сухожилиях, около суставов.
Они не представляют опасности. Ощущаются как мягкие подвижные комки диаметром от 0.3 до 1 см. Лечения не требуют, но могут нарушать эстетику тела.
Помимо, наблюдаются симптомы, которые являются осложнениями атеросклероза.
Среди таковых неврологический дефицит (головная боль, нарушение ориентации в пространстве, вялость, слабость и сонливость, снижение скорости мышления).
Комплекс достаточно специфичный, чтобы натолкнуть врача на верные мысли. Также и мотивировать самого пациента обратиться к специалисту.
По мере прогрессирования болезни, клиника усложняется за счет усиления структурных изменений в органах и тканях. Это крайне опасно и в перспективе нескольких лет может привести к инсульту, инфаркту (все причины описаны в этой статье), а затем и гибели больного.
Причины
Факторов развития масса, в большинстве клинических случаев врачи обнаруживали минимум 2-3 из них, что в дальнейшем усложняло проведение терапии.
Какие моменты становятся виновниками:
- Отягощенная наследственность. Не всегда, но часто. Вероятность дислипидемии, если болел один из предков по восходящей линии, составляет 25-40%. Скорректировать столь высокую цифру можно, но нужно внимательно следить за рационом и образом жизни.
- Малая физическая активность. Гиподинамия. Приводит к застойным явлениям. Снижает интенсивность обмена веществ. Метаболизм недостаточен для выведения такого количества жиров. А активное запасание приводит к выраженному росту массы.
- Неправильное питание с преобладанием животных продуктов. Также чрезмерное использование соли. В системе приводят к нарушению обмена веществ.
- Злоупотребление спиртными напитками. Необходим полный отказ от алкоголя. Мнение о положительном влиянии этанола на метаболизм, мягко говоря, ошибочно. В небольших количествах красное вино может сказаться на процессе, но не у всех и в недостаточной мере. Риски несравнимо выше.
- Патологии эндокринного профиля. Сахарный диабет, малая выработка гормонов щитовидной железы (гипотиреоз). Выступают почти гарантированной причиной дислипидемии. Необходимо предпринимать меры сразу после выставления диагноза.
- Курение.
- Постоянные или регулярные стрессовые ситуации. Нарушают нормальный баланс специфических веществ в организме.
- Пожилой возраст. 55+. Вероятность дисфункции даже у внешне здорового человека много выше, чем у прочих.
- Неправильное использование оральных контрацептивов. Противозачаточных средств. Приводит к стойким расстройствам обмена веществ, которые в дальнейшем трудно исправить.
- Гипертоническая болезнь или постоянное симптоматическое повышение уровня артериального давления.
- Пиковые гормональные состояния. Пубертат, беременность, климакс.
- Нарушение обмена пуринов.
Принадлежность к мужскому полу повышает вероятность расстройства. Соотношение представителей характеризуется как 3:1 (мужчины/женщины).
Диагностика
Обследование проводится под контролем врача эндокринолога. При необходимости привлекаются другие специалисты. Но позднее. В основном для оценки тяжести осложнений и их типа.
Перечень обследований:
- Опрос, чтобы выявить жалобы. На начальных стадиях малоинформативен, затем приобретает больший смысл.
- Сбор анамнеза. Характер питания, повседневной активности, вредные привычки, наследственность, перенесенные и текущие болезни. Имеет значение все.
- Анализ крови. Позволяет в общих чертах исследовать концентрацию холестерина.
Куда больше информации предоставляет биохимия. Важно назначать развернутую картину по липидным соединениям (липидограмма). Это одна из наиболее точных методик выявления концентрации жиров.
- Иммунограмма по необходимости. Косвенно указывает на дислипидемию.
Далее проводится исследование под контролем кардиолога. Если процесс течет давно, необходимо выявить последствия.
Парадоксально, но осложнение может быть и причиной. Это лишний повод направить больного к врачу.
Показано измерение АД и частоты сердечных сокращений. ЭКГ, ЭХО, суточное мониторирование по показаниям.
Перечень не полный, это лишь часть возможных мероприятий. Но они назначаются практически всегда. Прочие — по усмотрению специалиста.
Лечение
В первый момент показаны медикаменты ряда групп:
- Статины. Выводят липиды из организма. Существует множество торговых наименований и типов препаратов. Популярным остается Аторис.
- Никотиновая кислота. Эндурацин. Обладает способностью системно снижать концентрацию жирных соединений. Однако тяжело переносится пациентами и часто вызывает опасные аллергические реакции. Лекарство применяют с большой осторожностью.
- Фибраты. Назначаются в системе со статинами, обладают способностью повышать количество липопротеинов высокой плотности, которые естественным образом выводят вредные жиры. Наименований также несколько: Кло- Ципрофибрат. При длительном приеме в больших дозировках провоцирует нарушения зрения.
- Рыбий жир. Кислоты в его составе используются в качестве вспомогательного средства.
- Смолы. Наименования — Холестирамин и прочие. Связывают желчные кислоты и деактивируют их. Тем самым нарушается и усвоение липидов, что приводит к быстрому выведению последних.
Есть ингибиторы абсорбции холестерина. Эти медикаменты понижают активность подобного класса жиров. Но сегодня существует только одно разрешенное наименование — Эзитимиб. Врачи назначают его с осторожностью.
Исключительно лекарств недостаточно. Требуется изменение образа жизни:
- Отказ от курения и алкоголя.
- Избегание стрессов.
- Физическая активность в рамках разумного. Насколько позволяет организм.
- Полноценный отдых.
Лечение дислипидемии медикаментозное, также нужно научиться жить по-другому. Иначе эффект терапии будет кратковременным.
Диета
Одну из ключевых ролей играет и коррекция рациона. Нужно придерживаться ряда принципов:
- Минимум жиров в меню, также быстрых углеводов. Больше растительной пищи и белка.
- Дробные приемы. Мелкими порциями. 4-5 раз в сутки. Возможно чаще.
- Сокращение объема соли до 4-5 граммов. Полный отказ недопустим.
- Достаточное потребление жидкости. По потребности. Учитывается только вода.
Перечень продуктов подбирается исходя из представленных рекомендаций.
Соответственно, можно без существенных ограничений овощи, фрукты (кроме бананов и картофеля, их в рационе должно быть меньше).
Белок — мясо. Куриная грудка, филе индейки. Рыба, особенно красная.
Бобовые культуры, сухофрукты, орехи, ягоды и отвары на их основе. Супы.
Каши на молоке (нежирном, кроме манной, ее также лучше употреблять меньше). Хлеб из муки грубого помола, макароны из твердых сортов пшеницы.
Не стоит увлекаться сладостями, сдобными продуктами. Кофе, чай лучше заменить цикорием. По возможности.
Внимание:
Жирное мясо, фаст-фуд, снеки, полуфабрикаты и консервы выводятся из рациона полностью. Полезной нагрузки они не несут, чего не сказать о вреде.
Во всех случаях будут свои отклонения и уточнения. Не лишними окажутся индивидуальные рекомендации. Их лучше получить у диетолога.
Прогноз
В основном — благоприятный. В отсутствии атеросклероза, выраженных нарушений со стороны органов и систем удается добиться излечения. Особенно, если пациент поменял образ жизни.
Ответственное отношение к выполнению рекомендаций специалиста резко увеличивает шансы на успех.
Возможные осложнения
Среди таковых:
- Сердечная недостаточность.
- Инфаркт. Острое отмирание тканей сердца.
- Инсульт. Некроз церебральных структур, головного мозга.
- Сосудистая деменция.
- Почечная дисфункция.
- Нарушения работы печени.
Также и прочие патологические изменения. В конечном итоге, расстройство без терапии приведет к гибели больного почти со стопроцентной вероятностью. Насколько быстро — вопрос сложный.
В заключение
Болезнь дислипидемия — это нарушение обмена веществ. В частности, страдает метаболизм жиров разного типа.
Большая часть подобных отклонений приводит к атеросклерозу, а через него опосредованно к патологиям сердца, сосудов, мозга, других органов.
Запущенные случаи грозят неминуемой инвалидностью или смертью. Потому не стоит пренебрегать регулярными профилактическими консультациями.
Как минимум, раз в 6 месяцев нужно посещать терапевта, сдавать общий анализ крови и биохимию.
Список литературы:
- Рабочая группа Европейского общества кардиологов (ЕОК) и Европейского общества атеросклероза (ЕОА) по диагностике и лечению дислипидемий. Клинические рекомендации.
- М.В. Ежов (Москва), И.В. Сергиенко (Москва), Д.М. Аронов (Москва), Г.Г. Арабидзе
(Москва), Н.М. Ахмеджанов (Москва), С.С. Бажан (Новосибирск). Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации VI пересмотр. - РЕКОМЕНДАЦИИ ЕВРОПЕЙСКОГО ОБЩЕСТВА КАРДИОЛОГОВ И ЕВРОПЕЙСКОГО ОБЩЕСТВА АТЕРОСКЛЕРОЗА ПО ЛЕЧЕНИЮ ДИСЛИПИДЕМИЙ. Рациональная Фармакотерапия в Кардиологии 2012; приложение №1.
Источник
Нормы показателей липидов и липопротеинов крови зависят от индивидуального сердечно-сосудистого риска человека:
ТГ у всех должны быть < 1,7 ммоль/л, ЛВП у мужчин > 1,0 ммоль/л, а у женщин > 1,2 ммоль/л.
Осложнения ДЛ связаны с развитием атеросклероза. Считается, что его первичные проявления в виде липидных полосок у значимой части населения формируются ещё в подростковом и молодом возрасте. В дальнейшем прогноз зависит от активности атерогенеза и целостности атеросклеротических бляшек. При отсутствии тромботической деструкции этих бляшек и гемодинамически не значимом атеросклерозе качество и продолжительность жизни не изменятся.
Если атеросклероз приобретёт стенозирующий характер (обычно это происходит при сужении сосуда более чем на 75%), то появляются клинические проявления в той области, которую кровоснабжают эта артерия: ишемия головного мозга, миокарда, нижних конечностей и т. д.
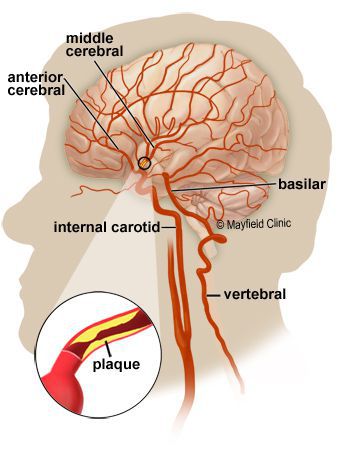
Если же произойдёт разрыв атеросклеротической бляшки, то сформируется тромб или тромбоэмболия с возможным развитием инфаркта миокарда или мозгового инсульта.
Диагностика начинается со сбора анамнеза (истории болезни) и выяснения жалоб. Если у кровных родственников отмечалась ранняя смерть от сердечно-сосудистых заболеваний или сердечно-сосудистые события, необходимо проверить липидный спектр пациента. Жалобы при ДЛ появляются на клинических стадиях атеросклероза и говорят о далеко зашедшем заболевании.
При подозрении на семейно-генетическую ДЛ целесообразно проведение генетического анализа крови для выявления генов, отвечающих за развитие наследственной ДЛ, в том числе и у близких родственников пациента.
В клинической практике ДЛ диагностируют лабораторным способом. О заболевании свидетельствует превышение референсных значений в повторных анализах крови. Для определения показателей липидов и липопротеидов крови используется ряд формул:
- формула Фридвальда (верна, пока уровень ТГ не выше 4,5 ммольл);
- формула Климова или коэффициент (индекс) атерогенности;
- соотношение атерогенных и антиатерогенных апобелков.
В последние годы широко используется такой показатель, как холестерин-не-липопротеины высокой плотности (ХС-не-ЛПВП), который определяется по формуле: ХС − ЛВП.
Важно выявлять сопутствующие заболевания ДЛ, такие как сахарный диабет, ожирение, метаболический синдром и другие эндокринные дисфункции.
При правильной интерпретации лабораторных показателей диагностика ДЛ чаще всего не вызывает трудности. Сложнее проводить дифференциальную диагностику между различными ДЛ (первичная, вторичная, приобретённая, семейная).
Лечение ДЛ начинаются с немедикаментозных мероприятий, таких как:
- рационализация питания;
- оптимизация массы и параметров тела;
- повышение физической активности;
- отказ от хронических интоксикаций.[8]
При недостаточной эффективности немедикаментозных мероприятий показано назначение лекарственных средств гиполипидемического и антисклеротического действия, подобранных пациенту с учётом индивидуального общего сердечно-сосудистого риска.
В клинической практике используется последние генерации фибратов:
- ципрофибрат («Липанор») по 100 мг 1-2 раза в сутки;
- фенофибрат («Липантил-М») по 200 мг в сутки;
- новая лекарственная форма фенофибрата («Трайкор») по 145 мг в сутки.
Препараты никотиновой кислоты в клинической практике применяют редко из-за большого количества нежелательных явлений и отсутствия положительного влияния на прогноз. Секвестранты желчных кислот также оказывают незначительное клиническое воздействие.
Омега-3 ПНЖК представлены в России единственным рецептурным препаратом этой группы — «Омакором». В 1 капсуле препарата содержится 90% незаменимых омега-3 ПНЖК в виде эйкозопентаеновой и докозагексаеновой кислот. «Омакор» способен незначительно снижать ТГ и ЛОНП.
В нашей стране зарегистрирован один ингибитор, поглощающий ХС в кишечнике — «Эзетимиб» («Эзетрол»). Механизм его действия заключается в снижении всасывания экзогенного холестерина из кишечника, что может снизить концентрацию ЛНП в крови дополнительно на 15-20%. Положительное влияние на прогноз этих препаратов крайне мало, однако, учитывая их безопасность, они всё шире применяются для снижения ЛНП в случае недостижения целевых показателей при статинотерапии или непереносимости статинов.[8][14]
Основными препаратами, снижающим концентрацию липидов, ХС и липопротеидов, способствующих развитию атеросклероза, являются статины. Они блокируют ферменты, участвующие в синтезе ХС в клетках печени, тем самым вызывая стимуляцию внутрипечёночного образования рецепторов к ЛПН. Это, в свою очередь, значительно снижает ЛНП в крови (на 50-60%). Препараты хорошо переносятся и положительно влияют на прогноз, т.е. снижают число инфарктов миокарда, ишемических мозговых инсультов, сердечно-сосудистую и общую смертность.
Статины обладают дополнительными положительными эффектами — стабилизация атеросклеротических бляшек и регресс атеросклероза.
Практическое значение имеют симвастатин («Зокор»), аторвастатин («Липримар»), розувастатин («Крестор») и питавастатин («Ливазо»). Эти препараты, а также большое количество дженерических статинов зарегистрированы в России.
Статинотерапия для первичной и вторичной профилактики проводится в следующих дозах:
- симвастатин по 10-40 мг в сутки;
- аторвастатин по 10-80 мг в сутки;
- розувастатин по 5-40 мг в сутки;
- питавастатин по 1-4 мг в сутки.
В 2015 году были зарегистрированы два препарата новой группы — алирокумаб и эволокумаб. Они предназначены для лечения семейно-генетической и смешанной ДЛ. Исследования показали достоверное значительное снижение ЛПНП в крови (на 60-70%) и их стабильный низкий уровень на протяжении длительного времени при хорошей переносимости. Эволокумаб применяют по 420 мг 1 раз в месяц, алирокумаб — по 75 мг 1 раз в две недели в подкожных инъекция шприц-ручкой. Недостатки этой группы медикаментов — высокая стоимость терапии по сравнению со статинами и другими средствами.
Комбинированная терапия дислипидемии решает задачи, которые не под силу монотерапии. Каждый препарат, снижающий концентрацию фракций липидов, влияет на определённый элемент метаболизма липидов и липопротеидов:
- статины и комбинация статинов с «Эзетролом» преимущественно снижают ЛНП, незначительно влияют на содержание ТГ и умеренно повышают концентрацию ЛВП;
- фибраты снижают уровень ТГ и повышают ЛВП, почти не оказывая влияния на ЛНП;
- никотиновые кислоты умеренно действуют на все звенья метаболизма липидов, но их применение ограничено в связи с высокой частотой побочных эффектов.
В России с 2008 года зарегистрирован комбинированный препарат «Инеджи», содержащий фиксированные дозы симвастатина и эзетимиба.
К комбинации статинов с фибратами всё чаще прибегают при лечении пациентов с сахарным диабетом 2 типа и с метаболическим синдромом при повышенном содержании ТГ в крови. Статины в такой комбинации эффективно предупреждают развитие макрососудистых осложнений (инфаркт миокарда, стенокардия), а фибраты способствуют предупреждению диабетической микроангиопатии.
Всё чаще статины сочетают с «Омакором» и кумабами.[7][14][15]
Прогноз ДЛ зависит от формы и выраженности синдрома, степени развития атеросклероза и наличия атеросклероз зависимых заболеваний.
Профилактика ДЛ основывается на поведенческих мероприятиях.
Рациональное питание способно снизить ЛНП лишь до 20%, однако отмечается влияние диеты на ТГ и ЛПОН. Кроме того, здоровое питание является выраженным фактором снижения общей смертности.
Количество калорий, потребляемых с пищей, должно способствовать поддержанию нормального веса тела. В связи с этим рекомендуется ограничить потребление животных жиров (не более 10%), а общее количество жира не должно превышать 20-30% от всего суточного каллоража. Ежедневное поступление ХС с пищей не должно превышать 300 мг у лиц без ДЛ и атеросклероза, а при наличии этих состояний – не более 200 мг.
Необходимо сокращать потребление насыщенных жиров и не преувеличивать важность ограничения некоторых жирных продуктов, например яиц, поскольку они служат ценным источником многих полезных веществ. Особо атерогенные насыщенные жиры — это трансжиры, содержащиеся в твёрдых маргаринах и полуфабрикатах.[9][13]
Фрукты и овощи (не считая картофель) следует потреблять не менее 400-500 г в день. Употребление мясных продуктов, субпродуктов и красного мяса следует ограничить. Лучше использовать в пищу больше других белковых продуктов: бобовые, рыба или птица. Каждый день нужно употреблять молочные продукты с низким содержанием жира и соли (кефир, кислое молоко, сыр, йогурт).
В ежедневной пище необходимы простые сахара, но их доля не должна превышать 10% от общей калорийности рациона. Общее количество потребляемой соли, включая соль, содержащуюся в готовых продуктах, не должно превышать 5 г в сутки, особенно это важно для людей с артериальной гипертензией.
Глубоководную рыбу северных морей (сель, сардины, скумбрия, лосось) полезно употреблять не реже 2-3 раз в неделю. Это связано с высоким содержанием в этих сортах ω-З ПНЖК, способствующих профилактике атеросклероза. Растительные стеролы/станолы содержатся в семенах растений, орехах и растительных маслах. В дозах около 2 г в сутки они не позволяют ХС всасываться в кишечнике.[2][4]

Снижение избыточного веса — обязательное условие профилактики ДЛ и сердечно-сосудистых осложнений. Снижение массы тела достигается назначением низкокалорийной диеты и регулярными адекватными физическими нагрузками. Для антропометрической оценки следует использовать показатель индекс массы тела (ИМТ) = вес в кг/рост м2. Нормальный ИМТ — 18,5-25 кг/м2. Для оценки типа ожирения используют измерение окружности талии (ОТ). Норма ОТ у мужчин — не более 94 см, у женщин — не более 80 см. ОТ свыше 102 см у мужчин и 88 см у женщин — показатель абдоминального ожирения, что ассоциируется с повышенным риском сердечно-сосудистых осложнений.[15]
Всем пациентам с ДЛ, избыточной массой тела и другими факторами риска рекомендуется повысить повседневную физическую активность с учётом возраста, тренированности и имеющихся заболеваний. Наиболее физиологичное, безопасное и доступное для всех аэробное физическое упражнение — ходьба. Ею рекомендуется заниматься 5-6 раз в неделю не менее 30-45 минут с достижением пульса 60-75% от максимального для человека. Максимальная частота сердцебиения рассчитывается по формуле: 220 – возраст (лет). Людям с ИБС и другими заболеваниями сердечно-сосудистой системы следует разрабатывать индивидуальный режим тренировок, учитывая показатели нагрузочного теста (велоэргометр или тредмил).[2][3]
Физические тренировки — важная составляющая профилактики ДЛ. Они снижают частоту сердцебиения и артериальное давление, позволяют адаптироваться к условиям ишемии, стабилизируют гормональный фон и оксигенацию тканей. Более эффективны аэробные, динамические, адекватные по интенсивности нагрузки циклического типа — ходьба, туризм, плавание, прогулки на лыжах и велосипеде.
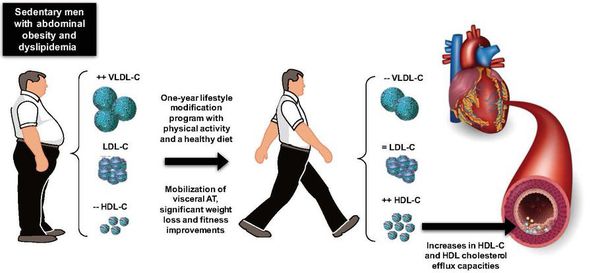
Важно отказаться от курения в любой форме, в том числе от пассивного. Алгоритм программы отказа от курения состоит из нескольких принципов:
- выявление курильщиков;
- оценка выраженности привычки и готовности избавиться от неё;
- объяснение вреда курения и рекомендация отказа от него;
- при необходимости — врачебная помощь, включающая комплексную терапию;
- регулярное наблюдение врачом пациента-курильщика.
Наиболее эффективным медикаментом для отказа от табакокурения считается варениклин («Чампикс»). Он является блокатором никотиновых рецепторов головного мозга, в результате чего подавляется тяга к курению, снижается удовольствие от процесса и уменьшаются абстинентные проявления.
Ряд исследований показал, что умеренное потребление алкоголя может положительно воздействовать на ДЛ. Безопасным для здоровья считается употребление не более 150 мл алкоголя в неделю для мужчин и 100 мл для женщин при условии суточного употребления не более 20 г для мужчин и 15 г для женщин. Однако любые дозы алкоголя не рекомендованы людям с артериальной гипертензией, гипертриглицеридемией, заболеваниями гепато-биллиарной и панкреатической зоны, подагрой и ожирением. Злоупотребление алкоголем при статинотерапии может привести к миопатии и рабдомиолизу.[6]
Превентивная статинотерапия также является действенным направлением профилактики ДЛ. Для этого чаще используют низкие дозы современных статинов:
- симвастатин 10-20 мг в сутки;
- аторвастатин 10-20 мг в сутки;
- розувастатин 5-10 мг в сутки;
- питавастатин 1-2 мг в сутки.
-
Арабидзе Г.Г. Атеросклероз и факторы риска. Клиническое значение аполипопротеинов в развитии ИБС / Г.Г. Арабидзе, К.И. Теблоев. — М.: Литтерра, 2008. — 242 c. -
Береславская Е.Б. Атеросклероз. Современный взгляд на лечение и профилактику . — СПб.: ИГ «Весь», 2005. — 128 с. -
Быков А.Т. Восстановительная медицина и экология человека. — М.: ГЭОТАР-Медиа, 2009. — 683 с. -
Быков А.Т. Оптимизация профилактических мероприятий у пациентов с факторами риска сердечно-сосудистых заболеваний / А.Т. Быков, А.В. Чернышёв // Вопросы курортологии, физиотерапии и лечебной физической культуры. — 2012. — № 2. — С. 3-6. -
Быков А.Т., Чернышёв А.В., Хутиев Т.В. и др. Восстановительное лечение больных с кардиологической и кардиометаболической патологией // Вестник восстановительной медицины. — 2009. — № 5. — С. 56-60. -
Городецкий В.Б. Атеросклероз. Профилактика, диагностика и лечение / А.В. Городецкий, В.Б. Шульц. — М.: Эксмо, 2008. — 256 с. -
Аронов Д.М., Ахмеджанов Н.М., Балахонова Т.В. и др. Национальные клинические рекомендации по диагностике и коррекции нарушений липидного обмена с целью профилактики и лечения атеросклероза // Кардиоваскулярная терапия и профилактика. — 2009. — Т. 8. — № 6. — 82 с. -
Нестеров Ю.И. Атеросклероз. Диагностика, лечение, профилактика. — М.: Феникс, 2007. — 256 с. -
Вартазарян М.А., Быков А.Т., Чернышёв А.В., Лобасов Р.В. Оптимизация физических методов первичной профилактики заболеваний, ассоциированных с атеросклерозом заболеваний // Курортная медицина. — 2015. — № 3. — С. 55-58. -
Вартазарян М.А., Быков А.Т., Чернышёв А.В., Ходасевич Л.С. Оптимизация алгоритма выявления и дифференцированной немедикаментозной коррекции факторов риска и доклинических стадий атеросклероза в первичном звене здравоохранения на курорте заболеваний. — 2017. — № 3. — С. 4-11. -
Разумов А.Н. Научные организационные основы восстановительной медицины: учебник по восстановительной медицине / А. Разумов, И. Бобровницкий, А. Василенко. — М., 2009. — 640 с. -
Чернышёв А.В. Сравнительный анализ эффективности традиционного и оптимизированного комплекса немедикаментозной терапии больных с изолированной и сочетанной патологией сердечно-сосудистой системы и обмена веществ // Journal of Preventive Medicine, USA. — 2014; 2(1): 1-4. -
Чернышёв А.В. Профилактика и немедикаментозная терапия сердечно-сосудистой патологии // LAPLAMBERT Academic Publishing. Germany. Saarbrucken. — 2014. — 378 с. -
Manoharan G., Ntalianis A., Muller O. et al. Severity of coronary arterial stenoses responsible for acute coronary syndromes // Am J Cardiol. — 2009. -
Jellinger P.S., Handelsman Y., Rosenblit P.D. et al. American Association of Clinical Endocrinologists and American College of Endocrinology. Guidelines for management of dyslipidemia and prevention of cardiovascular disease // Endocr Pract. — 2017. — № 2. — С. 1-87.
Источник
