Дилатация сердца код по мкб

Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Дилатационная кардиомиопатия.
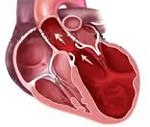
Дилатационная кардиомиопатия
Описание
Дилатационная кардиомиопатия. Миокардиальное поражение, характеризующееся расширением полости левого или обоих желудочков и нарушением сократительной функции сердца. Дилатационная кардиомиопатия проявляется признаками застойной сердечной недостаточности, тромбоэмболическим синдромом, нарушениями ритма. Диагностика дилатационной кардиомиопатии основывается на данных клинической картины, объективного обследования, ЭКГ, фонокардиографии, ЭхоКГ, рентгенографии, сцинтиграфии, МРТ, биопсии миокарда. Лечение дилатационной кардиомиопатии проводится ингибиторами АПФ, β-адреноблокаторами, диуретиками, нитратами, антикоагулянтами и антиагрегантами.
Дополнительные факты
Дилатационная кардиомиопатия (застойная, конгестивная кардиомиопатия) – клиническая форма кардиомиопатии, в основе которой лежит растяжение полостей сердца и систолическая дисфункцией желудочков (преимущественно левого). В кардиологии на долю дилатационной кардиомиопатии приходится около 60% всех кардиомиопатий. Дилатационная кардиомиопатия чаще манифестирует в возрасте 20-50 лет, однако встречается у детей и пожилых людей. Среди заболевших преобладают лица мужского пола (62-88%).
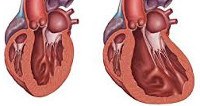
Дилатационная кардиомиопатия
Причины
В настоящее время существует несколько теорий, объясняющих развитие дилатационной кардиомиопатии: наследственная, токсическая, метаболическая, аутоиммунная, вирусная. В 20–30 % случаев дилатационная кардиомиопатия является семейным заболеванием, чаще с аутосомно-доминантным, реже – с аутосомно-рецессивным или Х-сцепленным (синдром Барта) типом наследования. Синдром Барта, кроме дилатационной кардиомиопатии, характеризуется множественными миопатиями, сердечной недостаточностью, фиброэластозом эндокарда, нейтропенией, задержкой роста, пиодермиями. Семейные формы дилатационной кардиомиопатии и имеют наиболее неблагоприятное течение.
В анамнезе у 30% пациентов с дилатационной кардиомиопатией отмечается злоупотребление алкоголем. Токсическое воздействие этанола и его метаболитов на миокард выражается в повреждении митохондрий, уменьшении синтеза сократительных белков, образовании свободных радикалов и нарушении метаболизма в кардиомиоцитах. Среди других токсических факторов выделяют профессиональный контакт со смазочными материалами, аэрозолями, промышленной пылью, металлами и пр.
В этиологии дилатационной кардиомиопатии прослеживается влияние алиментарных факторов: недостаточного питания, дефицита белка, гиповитаминоза В1, нехватки селена, дефицита карнитина. На базе этих наблюдений основывается метаболическая теория развития дилатационной кардиомиопатии. Аутоиммунные нарушения при дилатационной кардиомиопатии проявляются наличием органоспецифических кардиальных аутоантител: антиактина, антиламинина, антимиозина тяжелых цепей, антител к митохондриальной мембране кардиомиоцитов и тд Однако аутоиммунные механизмы являются лишь следствием фактора, который пока не установлен.
С помощью молекулярно-биологических технологий (в т. ПЦР) в этиопатогенезе дилатационной кардиомиопатии доказана роль вирусов (энтеровируса, аденовируса, вируса герпеса, цитомегаловируса). Часто дилатационная кардиомиопатия служит исходом вирусного миокардита.
Факторами риска послеродовой дилатационной кардиомиопатии, развивающейся у ранее здоровых женщин в последнем триместре беременности или вскоре после родов, считаются возраст старше 30 лет, негроидная раса, многоплодная беременность, наличие в анамнезе более 3-х родов, поздний токсикоз беременности.
В некоторых случаях этиология дилатационной кардиомиопатии остается неизвестной (идиопатическая дилатационная кардиомиопатия). Вероятно, дилатация миокарда возникает при воздействии ряда эндогенных и экзогенных факторов, преимущественно у лиц с генетической предрасположенностью.
Патогенез
Под действием причинных факторов уменьшается количество функционально полноценно кардиомиоцитов, что сопровождается расширением камер сердца и снижением насосной функции миокарда. Дилатация сердца приводит к диастолической и систолической дисфункции желудочков и обусловливает развитие застойной сердечной недостаточности в малом, а затем и в большом круге кровообращения.
На начальных стадиях дилатационной кардиомиопатии компенсация достигается благодаря действию закона Франка–Старлинга, увеличению ЧСС и уменьшению периферического сопротивления. По мере истощения резервов сердца прогрессирует ригидность миокарда, нарастает систолическая дисфункция, уменьшается минутный и ударный объем, нарастает конечное диастолическое давление в левом желудочке, что приводит к еще большему его расширению.
В результате растяжения полостей желудочков и клапанных колец развивается относительная митральная и трикуспидальная недостаточность. Гипертрофия миоцитов и формирование заместительного фиброза приводят к компенсаторной гипертрофии миокарда. При уменьшении коронарной перфузии развивается субэндокардиальная ишемия.
Вследствие снижения сердечного выброса и уменьшения почечной перфузии активизируются симпатическая нервная и ренин-ангиотензиновая системы. Выброс катехоламинов сопровождается тахикардией, возникновением аритмий. Развивающиеся периферическая вазоконстрикция и вторичный гиперальдостеронизм приводят к задержке ионов натрия, увеличению ОЦК и развитию отеков.
У 60 % пациентов с дилатационной кардиомиопатией в полостях сердца формируются пристеночные тромбы, вызывающие в дальнейшем развитие тромбоэмболического синдрома.
Симптомы
Дилатационная кардиомиопатия развивается постепенно; длительное время жалобы могут отсутствовать. Реже она манифестирует подостро, после ОРВИ или пневмонии. Патогномоничными синдромами дилатационной кардиомиопатии являются сердечная недостаточность, нарушения ритма и проводимости, тромбоэмболии.
Клинические проявления дилатационной кардиомиопатии включают быструю утомляемость, одышку, ортопноэ, сухой кашель, приступы удушья (сердечная астма). Около 10 % пациентов предъявляют жалобы на ангинозные боли — приступы стенокардии. Присоединение застойных явлений в большом круге кровообращения характеризуется появлением тяжести в правом подреберье, отеков ног, асцита.
При нарушениях ритма и проводимости возникают пароксизмы сердцебиения и перебоев в работе сердца, головокружение, синкопальные состояния. В некоторых случаях дилатационная кардиомиопатия впервые заявляет о себе тромбоэмболией артерий большого и малого кругов кровообращения (ишемический инсульт, ТЭЛА), что может послужить причиной внезапной смерти больных. Риск эмболии увеличивается при мерцательной аритмии, которая сопутствует дилатационной кардиомиопатии в 10—30% случаев.
Боль в груди слева. Боль в грудной клетке. Глубокий сухой кашель. Кашель. Одышка.
Диагностика
Диагностика дилатационной кардиомиопатии представляет существенные трудности ввиду отсутствия специфических критериев. Диагноз устанавливается путем исключения других заболеваний, сопровождающихся дилатацией полостей сердца и развитием недостаточности кровообращения.
Объективными клиническими признаками дилатационной кардиомиопатии служат кардиомегалия, тахикардия, ритм галопа, шумы относительной недостаточности митрального и трикуспидального клапанов, увеличение ЧД, застойные хрипы в нижних отделах легких, набухание вен шеи, увеличение печени и тд Аускультативные данные подтверждаются с помощью фонокардиографии.
На ЭКГ выявляются признаки перегрузки и гипертрофии левого желудочка и левого предсердия, нарушения ритма и проводимости по типу фибрилляции предсердий, мерцательной аритмии, блокады левой ножки пучка Гиса, АВ – блокады. С помощью ЭКГ-мониторирования по Холтеру определяются угрожающие для жизни аритмии и оценивается суточная динамику процессов реполяризации.
Эхокардиография позволяет обнаружить основные дифференциальные признаки дилатационной кардиомиопатии – расширение полостей сердца, уменьшение фракции выброса левого желудочка. При ЭхоКГ исключаются другие вероятные причины сердечной недостаточности — постинфарктный кардиосклероз, пороки сердца ; обнаруживаются пристеночные тромбы и оценивается риск развития тромбоэмболии.
Рентгенологически может выявляться увеличение размеров сердца, гидроперикард, признаки легочной гипертензии. Для оценки структурных изменений и сократительной способности миокарда выполняются сцинтиграфия, МРТ, ПЭТ сердца. Биопсия миокарда используется для дифференциальной диагностики дилатационной кардиомиопатии с другими формами заболевании.
Лечение
Лечебная тактика при дилатационной кардиомиопатии заключается в коррекции проявлений сердечной недостаточности, нарушений ритма, гиперкоагуляции. Больным рекомендуется постельный режим, ограничение потребления жидкости и соли.
Медикаментозная терапия сердечной недостаточности включает назначение ингибиторов АПФ (эналаприла, каптоприла, периндоприла и тд ), диуретиков (фуросемида, спиронолактона). При нарушениях ритма сердца используются b-адреноблокаторы (карведилол, бисопролол, метопролола), с осторожностью – сердечные гликозиды (дигоксин). Целесообразен прием пролонгированных нитратов (венозных вазодилататоров — изосорбида динитрата, нитросорбида), снижающих приток крови к правым отделам сердца.
Профилактика тромбоэмболических осложнений при дилатационной кардиомиопатии проводится антикоагулянтами (гепарин подкожно) и антиагрегантами (ацетилсалициловая кислота, пентоксифиллин, дипиридамол). Радикальное лечение дилатационой кардиомиопатии подразумевает проведение трансплантации сердца. Выживаемость свыше 1 года после пересадки сердца достигает 75–85 %.
Прогноз
В целом течение дилатационной кардиомиопатии неблагоприятное: 10-летняя выживаемость составляет от 15 до 30%. Средняя продолжительность жизни после появления симптомов сердечной недостаточности составляет 4–7 лет. Гибель пациентов в большинстве случаев наступает от фибрилляции желудочков, хронической недостаточности кровообращения, массивной легочной тромбоэмболии.
Профилактика
Рекомендации кардиологов по профилактике дилатационной кардиомиопатии включают медико-генетическое консультирование при семейных формах заболевания, активное лечение респираторных инфекций, исключение употребления алкоголя, сбалансированное питание, обеспечивающее достаточное поступление витаминов и минералов.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Патология сердечного миокарда, при которой происходит расширение сердечных камер – опасное заболевание, чреватое появлением серьезных последствий для всего организма. Болезнь называется дилатационная кардиомиопатия. Расширение камеры сердца не приводит к ее уплотнению.
Усугубление болезни связано с тем, что желудочки растягиваются и теряют свою способность к сокращению. Сердечная мышца при таком положении слишком быстро истощается.
Болезнь чревата внезапной смертью пациента. Возрастная группа заболевших дилатационной кардиомиопатией – от 20 до 55 лет, в большинстве случаев встречается у мужчин.
Что это такое
Дилатационная кардиомиопатия сердца (код по мкб 10 – международная классификация болезней), собирательное название для различных заболеваний и патологических процессов в организме человека, которые приводят к нарушению сердечного миокарда. Природа данных заболеваний и явлений не ясна.
Диагностика болезни затруднена отсутствием выраженной симптоматики, так как организм еще в состоянии компенсировать нарушение работы миокарда и сердечной мышцы.
Клиническая картина
Первые симптомы дилатационной кардиомиопатии у детей и взрослых проявляются только с уменьшением миофибрилл – структур клеток, наличием которых обеспечивается сократительная функция сердечной мышцы. Вместе с этим, начинает снижаться обмен метаболических веществ внутри клеток.
При развитии кардиомиопатии с дилатацией полостей сердца на первых стадиях, орган в состоянии сохранять свои функциональные обязанности на нормальном уровне.
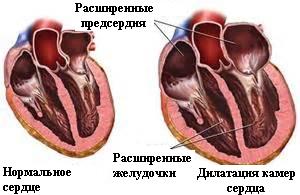 Дилатация камер сердца
Дилатация камер сердца
В дальнейшем заболевание может стать причиной развития серьёзных осложнений:
- Увеличение объема миокарда.
- Нарушение работы клапанов сердца.
- Уменьшение объемов крови, которая поступает в аорту из систолы.
- Развитие сердечной недостаточности хронического характера.
- Нехватка кислорода в сердечной мышце.
- Нарушение кровообращения.
Все вышеуказанные отклонения в работе сердца, приводят к нарушениям центральной нервной и эндокринной системы. Повышенная выработка гормонов крайне негативно влияет на биологические составляющие крови. Происходит сгущение крови, что в свою очередь, приводит к формированию многочисленных тромбов, которые закупоривают кровеносные сосуды.
Без своевременно установленного диагноза и правильного лечения, сердечная мышца полностью ослабнет, приведет к дистрофии внутренних органов, и наступит внезапный летальный исход.
Факторы, вызывающие развитие заболевания
Заболевание сердечной мышцы, при котором отмечается истощение миокарда, делится на два типа, в зависимости от причин, побудивших к его развитию – первичная кардиомиопатия и вторичная.
К первичной форме относится нарушения миокарда, природа которых неизвестна.
Врачи только могут предполагать возможные причины дилатационной кардиомиопатии:
- Наследственный фактор. Если у человека в роду есть родственники, которые имели серьёзные проблемы с сердцем, существует высокий риск того, что генетически передастся кардиомиопатия.
- Заболевания аутоиммунного типа, которые провоцирует развитие аутоиммунных изменений в миокардите (геморрагический васкулит, гломерулонефрит, артрит).
Вторичный тип кардиомиопатии возникает по причине различных патологий, природа которых изучена медициной:
- Гипертензия артериальная.
- Болезни вирусного происхождения — герпесы, грипп.
- Интоксикация организма алкогольными напитками, наркотическими веществами.
- Чрезмерное курение.
- Порок сердечных клапанов.
- Миокардит.
- Ишемия миокарда.
- Употребление узконаправленных медицинских препаратов, которые используются для лечения онкологических заболеваний.
- Нарушение гормонального фона (при строгой диете, голодании, авитаминозе).
- Заболевания эндокринной системы – все виды сахарного диабета, патологические процессы в надпочечниках, нарушения в щитовидной железе.
- Чрезмерное эмоциональное и физическое перенапряжение.
Все эти причины могут и не привести к развитию патологий миокарда. Но если у человека существует наследственный фактор, он находится в зоне риска. При наличии генетической предрасположенности прогноз на будущее крайне неблагоприятный, особенно, если человек ведет неправильный образ жизни и имеет вредные привычки.
Симптомы
На первой стадии развития болезни, внешние симптомы отсутствует. Какие-либо изменения может показать только эхокардиограмма. Клиническая картина проявляется в период нарушения процесса кровообращения и формирования застоев в кровеносных сосудах.
Основные симптомы кардиомиопатии:
- Симптомы одышки. Поначалу проблемы с дыханием появляются только после физических нагрузок, в дальнейшем одышка начинает мучить при пассивном состоянии, и крайняя степень – появляется, когда человек занимает горизонтальное положение.
- Отек ног.
- Астма, легочный отек и другие нарушения дыхательной функции. Как правило, вместе с удушьем возникает мокрый кашель, в мокроте выделяются кровяные прожилки. Во время приступов удушья у пациента отмечается акроцианоз кожи — посинение верхних и нижних конечностей, на губах, и кончике носа. Астматические приступы возникают, в большинстве случаев, во время ночного сна.
- Хроническая усталость.
- Быстрая утомляемость.
- Болевые ощущения в области печени.
- Приступы учащенного сердцебиения (тахикардия сердца).
- Обморочные состояния.
- Головокружение.
- Проблемы с мочеиспусканием. Пациент может слишком часто испытывать нужду сходить в туалет, и наоборот.
- Бессонница.
- Нарушение памяти.
- Частая, беспричинная смена настроения.
- Боли в области груди.
 Частые боли в области груди, может быть признаком дилатационной кардиомиопатии
Частые боли в области груди, может быть признаком дилатационной кардиомиопатии
Когда кардиомиопатия находится на крайне стадии развития, пациент начинает во время сна использовать сидячую позу, чтобы сократить одышку.
Живот всегда увеличивается, что вызвано скоплением большого количества жидкости в брюшной полости. При малейшей физической активности появляется одышка. При прослушивании легких отмечается наличие булькающего звука.
Диагностика и терапевтические методы
Для установления диагноза проводится ряд медицинских анализов, изучается анамнез пациента. Забор крови делается для проведения ряда анализов – биохимического, иммунологического и коагулограммы. Пациенту необходимо пройти рентген, фонокардиограмму, эхокардиограмму.
Для лечения кардиомиопатии используются консервативные методы, при особо тяжелых случаях проводится хирургическая операция. Пациенту нужно морально подготовиться к тому, что прием медицинских препаратов будет пожизненным. Назначаются лекарства группы ингибиторов, адреноблокаторов, диуретиков, сердечных гликозидов.
Операция при кардиомиопатии рекомендуется только в крайних случаях, так как данный вид оперативного вмешательства крайне сложный, и многие из пациентов умирают во время ее проведения.
Современная кардиохирургия предлагает следующие операционные методы для лечения кардиомиопатии:
- Установка кардиостимулятора.
- Протез клапана.
- Вживление механического насоса для перекачивания крови.
- Установка экстракардиального каркаса.
Если операция прошла успешно, процент выживаемости очень высок. Несмотря на это, такие хирургические вмешательства не имеют широкого распространения по причине очень высокой стоимости долгие очереди на донорские органы.
Кардиомиопатия у детей
Кардиомиопатия у детей может быть врожденным, или приобретаться вследствие травм во время родовой деятельности, или если мать во время беременности перенесла тяжелые инфекционные болезни. Лечение кардиомиопатии у ребенка идентично, как у взрослых пациентов.
Использование методов народной медицины при лечении кардиомиопатии не имеет эффекта. Принимая отвары из лечебных трав – календулы, ромашки или пустырника, можно поспособствовать улучшению общего состояния организма, но влияния на сердечные желудочки оказано не будет.
Источник
