Дифференциальная диагностика синдрома диссеминации в легких

ДИССЕМИНИРОВАННЫЙ ПРОЦЕСС В ЛЕГКИХ — ЧТО ЭТО ТАКОЕ?
Диагностика диссеминированных процессов в легких – это самая сложная область пульмонологии. Диссеминированным называется заболевание, которое проявляется более-менее однотипным распространением (диссеминацией) патологического процесса на большую часть легочной ткани. Такое распространение процесса по легким, как правило в виде очагов, сетчатых изменений или смешанного типа, диагностируется как с помощью рентгенографии, так и с помощью компьютерной томографии (КТ).
Сложность диагностики диссеминированных заболеваний заключается в том, что похожая рентгенологическая картина может наблюдаться при огромном количестве болезней самого разного происхождения. До 80% пациентов с легочной диссеминацией получают при первичной диагностике неверные диагнозы. Кроме того, многие заболевания легких, сопровождающиеся диссеминацией, протекают бессимптомно, что также оттягивает верную диагностику. У некоторых пациентов между началом заболевания и правильно поставленным диагнозом проходит несколько лет, а кому-то правильный диагноз не выставляется вовсе.
ДИССЕМИНИРУЮЩИЙ ПРОЦЕСС В ЛЕГКИХ — ВАРИАНТЫ ПАТОЛОГИИ
Какие болезни легких способны проявляться диссеминацией на КТ и рентгенографии?
1. Альвеолиты
1. 1. Идиопатический фиброзирующий альвеолит
1. 2. Экзогенный аллергический альвеолит
1. 3. Токсический фиброзирующий альвеолит
2. Гранулематозы
2. 1. Саркоидоз легких
2. 2. Гематогенно — диссеминированный туберкулез легких
2. 3. Гистиоцитоз
2. 4. Пневмокониозы (силикоз, силикатозы, бериллиоз и др. )
2. 5. Пневмомикозы (актиномикоз, кандидоз, криптококкоз легких и др.)
3. Диссеминации опухолевой природы
3. 1. Бронхиолоальвеолярный рак
3. 2. Карциноматоз легких
3. 3. Раковый лимфангиит
4. Редкие формы диссеминированных процессов в легких
4. 1. Идиопатический гемосидероз легких
4. 2. Синдром Гудпасчера
4. 3. Альвеолярный протеиноз
4. 4. Лейомиоматоз легких
4. 5. Первичный амилоидоз легких
5. Интерстициальные фиброзы легких при поражениях других органов и систем
5. 1. Васкулиты или/и интерстициальные пневмониты при диффузных
болезнях соединительной ткани
5. 2. Кардиогенный пневмосклероз при недостаточности кровообращения
5. 3. Интерстициальный фиброз при хроническом активном гепатите
5. 4. Интерстициальный фиброз при лучевых поражениях
5. 5. Интерстициальный фиброз как исход «шокового легкого»
Как видите, список очень длинный, а ведь здесь далеко не все диссеминированные болезни!
О чем нужно задуматься, если у Вас в легких обнаружен диссеминированный процесс? Прежде всего, об исключении самых опасных болезней – туберкулеза и рака легкого! Не является ли диссеминация туберкулезной или опухолевой природы?
МНОЖЕСТВЕННЫЕ МЕТАСТАЗЫ В ЛЕГКИХ — САМЫЙ ОПАСНЫЙ ДИССЕМИНИРОВАННЫЙ ПРОЦЕСС
Прежде всего, врачам при обнаружении диссеминированного заболевания легких необходимо исключить злокачественную опухоль. Это может быть как метастатическая диссеминация рака (гематогенный, лимфогенный карциноматоз), так и первичная диссеминированная опухоль легкого — бронхиолоальвеолярный рак. Множественные метастазы в легкое чаще всего встречаются при раке молочной железы, почек, яичников, кишечника, желудка и матки. При правильном анализе результатов компьютерной томографии (КТ) врач-рентгенолог в большинстве случаев способен отличить метастазы от других вариантов диссеминации.
КАК ОТЛИЧИТЬ ОДНО ДИССЕМИНИРОВАННОЕ ЗАБОЛЕВАНИЕ ОТ ДРУГОГО?
Если по рентгенографии или флюорографии выставлен диагноз «диссеминированной процесс легких», необходимо сделать компьютерную томографию (КТ), чтобы выяснить, какое именно заболевание лежит в основе найденных изменений. Дифференциальная диагностика диссеминированных болезней органов дыхания — одна из самых сложных областей рентгенологии. Чтобы достоверно выявить различия между многочисленными вариантами патологии, врач-рентгенолог (радиолог) должен хорошо разбираться в пульмонологии и иметь глубокие знания по лучевой диагностике легочных болезней. Увы, такие знания есть далеко не у всех врачей. Диагностикой диссеминированных болезей профессионально занимаются врачи-рентгенологи (радиологи) специализированных легочных стационаров, например, Санкт-Петербургского НИИ Фтизиопульмонологии. Они способны из множества «похожих» признаков выделить те существенные, которые указывают на правильный диагноз.
ВТОРОЕ МНЕНИЕ ПРИ ДИССЕМИНИРОВАННОМ ПРОЦЕССЕ
Нередко возникает ситуация, когда даже КТ не вносит полной ясности в диагноз. Например, врачи могут сомневаться, что у пациента: саркоидоз или метастазы в легких, диссеминированный туберкулез или грибковая инфекция, и т.п. В таких случаях полезно получить дополнительное мнение высококвалифицированного рентгенолога, который повторно проанализирует снимки и выскажет свое мнение. Подобное экспертное мнение поможет Вашему лечащему врачу уточнить диагноз и назначить правильное лечение. Если Вы живете вдалеке от крупных центров, снимки можно отправить специализированному радиологу по интернету, например через службу Национальной телерадиологической сети. Полученное в результате второе мнение по КТ легких с подписью и печатью опытного специалиста снизит риск неверного диагноза.
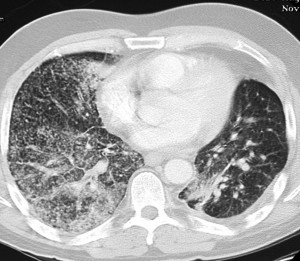
КТ при бронхиолоальвеолярном раке. Множественные хаотичные очаги, чередующиеся с участками уплотнения по типу матового стекла, фокусами альвеолярной консолидации.
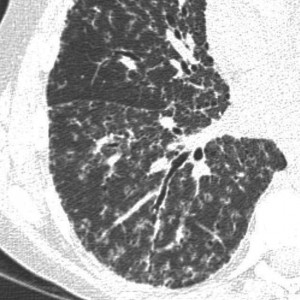
КТ легких при саркоидозе. Множественные очаги, расположенные вдоль центрального интерстиция и плевральных листков, с характерной картиной «четок».

Кандидат медицинских наук, член Европейского общества радиологов
Источник

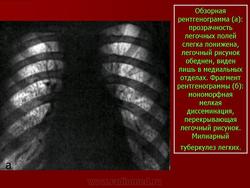
Синдром милиарной диссеминации.
Определение понятия
В настоящем разделе рассматривается рентгенодиагностика и дифференциальная диагностика поражений легких, сопровождающихся своеобразной картиной в виде так называемой милиарной диссеминации. Обычно термин «милиарный», или «просовидный», использовался при остро протекающей форме гематогенно-диссеминированного туберкулеза, когда на рентгенограммах определялись однотипные образования диаметром 1 — 3 мм, напоминающие равномерно рассыпанное по поверхности просо.
Диссеминация носила двусторонний, тотальный и равномерный характер. В настоящее время к милиарной диссеминации относят также состояния, когда размеры отдельных образований не превышают 3 мм.
В норме могут наблюдаться единичные мелкие просовидные затемнения на фоне легочных полей. Их анатомическим субстратом является пересечение продольных теней сосудов или проекция поперечного сечения последних.
Определение подобных затемнений на неизмененном легочном фоне, их незначительное количество и соответствие ходу и направлению сосудов позволяют отличить их от истинной милиарной диссеминации, при которой наблюдается густое обсеменение легочных полей, частично или полностью перекрывающее легочный рисунок.
Диагностика и дифференциальная диагностика этих поражений представляют известные трудности. Наиболее часто в виде милиарной диссеминации могут проявляться туберкулез, саркоидоз, карциноматоз, некоторые пневмокониозы, гемосидероз, бронхиоло-альвеолярный рак, гистиоцитоз X, микролитиаз, протеиноз, олеогранулематоз и некоторые другие более редкие поражения.
Методики исследования
С целью уточнения природы, степени и распространения милиарных затемнений используются следующие рентгенологические методики:
- Рентгеноскопия.
- Рентгенография (в том числе «жесткими» лучами).
- Томография.
- Трансторакальная пункция.
Милиарная форма туберкулеза как таковая не выделяется. Она как бы входит в общую рубрику диссеминированного туберкулеза. Однако в практической работе именно при милиарном туберкулезе возникают наибольшие трудности в своевременном выявлении заболевания и его дифференциальной диагностике. К. В. Помельцов (1965), описывая рентгенологическую картину туберкулеза, различает свежие, т. е. милиарные однотипные, диссеминации и хронические «неравнобугорковые», когда элементы различны по величине и густоте высыпаний в разных отделах легких.
По данным патологоанатомических исследований, при милиарном туберкулезе в легких и других органах образуются мелкие бугорковые высыпания диаметром от 1 — 2 до 5 мм. Морфологически это участки продуктивного туберкулезного воспаления с некрозом в центре. Распространению процесса по органам предшествует бациллемия.
Источником распространения микобактерий обычно являются внутригрудные лимфатические узлы при первичном их поражении или при реактивации процесса после ранее перенесенного туберкулезного бронхаденита. Из лимфатических узлов микобактерип попадают в лимфатические сосуды, а затем в кровеносное русло и внутренние органы.
Клиническая картина при милиарном туберкулезе может быть выраженной и разнообразной или стертой. Большинство авторов указывают на запоздалую диагностику данной формы туберкулеза из-за редкости ее, неспецифичности клинических проявлений и влияния сопутствующей, особенно возрастной, патологии (Малицкий А. Г., Харчева К. Α, 1975; Нага Н. et al., 1984). Нередко в течение 2 — 4 мес. заболевание расценивается как осложнение гриппа, ревматизм, менингит, системное поражение, лейкемоидная реакция и т. п.
Следует отметить, что, как и в прежние годы, при этой форме туберкулеза в основном сохраняются те же клинические маски милиарного туберкулеза в виде тифоидного заболевания, менингита, легочного заболевания, которые проявляются при развернутой картине болезни.
При всех вариантах наиболее постоянным симптомом болезни служит лихорадочное состояние. Повышение температуры тела до фебрильных цифр, слабость, утомляемость, потливость могут быть первыми существенными симптомами болезни. В периферической крови отмечаются значительное увеличение СОЭ, лейкоцитоз.
Диагностические трудности сохраняются до тех пор, пока на рентгенограмме легких не будет выявлена диссеминация. Опыт показывает, что от начала заболевания, т. е. с момента обнаружения первых клинических признаков болезни, до развития рентгенологической картины просовидной или напоминающей ее диссеминации проходит 4 — 8 нед.
Если рентгенограмма или флюорограмма выполнены в начале заболевания, когда изменений еще не было, а впоследствии рентгенография не повторялась, то нельзя исключить возможность туберкулеза. Иначе говоря, при неясном лихорадочном заболевании рентгенографию следует повторять через 10 — 15 дней в течение 8 — 10 нед. от начала болезни.
Только в этом случае по истечении 10-недельного срока можно исключить милиарную форму туберкулеза. Следует отметить, что при рентгеноскопии милиарная диссеминация не выявляется, поэтому исследование за экраном не может заменить рентгенографию.
Милиарный туберкулез чаще наблюдается у лиц молодого или преклонного возраста. Нередко могут ему сопутствовать другие заболевания или предшествовать беременность и роды.
Рентгенологическая картина при типичной милиарной диссеминации характеризуется двусторонним, равномерным, зеркальным поражением обоих легких. Диаметр отдельных элементов диссеминации 1 — 3 мм. Легочный рисунок среднего и мелкого калибра не дифференцируется.
Прозрачность легочных полей значительно снижена. Следует также обратить внимание на то, что довольно часто в отличие от других форм диссеминированного туберкулеза при милиарном наиболее густая диссеминация отмечается не в верхних, а в нижнесредних отделах легких. Однако на рентгенограммах в боковой проекции или на томограммах диссеминация носит равномерный характер. Это подтверждает мнение, о том, что густота диссеминации в нижних отделах обусловлена лишь большей толщиной легочной ткани и не является истинной картиной.
Примерно в половине случаев милиарного туберкулеза диссеминация проявляется более массивным поражением, образованием более крупных узелковых теней. На томограммах удается выявить более густое расположение элементов диссеминации в верхушечно-задних сегментах легких или тонкостенные «штампованные» каверны. В таких случаях важное диагностическое значение имеет томографическое исследование.
Нехарактерная картина проявляется двусторонним неравномерным понижением прозрачности легочных полей и асимметричным усилением легочного рисунка. На этом фоне могут определяться отдельные мелкоузелковые и очаговые тени. Нередко малохарактерные изменения сочетаются с менингитом, что еще более затрудняет рентгенологическое исследование. Однако такое сочетание легочных изменений и менингита должно натолкнуть на мысль о туберкулезе.
Таким образом, в разных фазах милиарного туберкулеза рентгенологическая картина может быть различной. В течение 4 — 8 нед. от начала болезни рентгенологические изменения могут не выявляться.
В дальнейшем определяется характерная картина:
- двусторонняя равномерная милиарная диссеминация;
- милиароподобная диссеминация с тонкостенными кавернами или группировкой элементов в верхнезадних сегментах.
Нехарактерная картина выражается в понижении прозрачности легочных полей и неравномерном усилении легочного рисунка с неотчетливыми очаговоподобными образованиями. При всех вариантах рентгенологической картины заболевание сопровождается повышением температуры тела, симптомами общей интоксикации и изменением гемограммы.
Определенное значение в клинической диагностике имеют исследование глазного дна (бугорковые высыпания по ходу сосудов), анализ мочи на микобактерии туберкулеза (поражение почек) и бронхоскопия. Бронхологическое исследование способствует выявлению туберкулеза бронхов и лимфобронхяальных фистул, особенно если диссеминация возникла вследствие первичного бронхоаденита, что может наблюдаться в детском или молодом возрасте.

Источник
Профессор Е.И. Шмелев
ЦНИИ туберкулеза РАМН
Диссеминированные заболевания легких (ДЗЛ) – гетерогенная группа болезней,
объединенная рентгенологическим синдромом двусторонней диссеминации. Сегодня
можно назвать около 200 заболеваний, подходящих под рубрику ДЗЛ. Каково же место
ДЗЛ среди всех болезней легких?
Около 20% болезней легких составляют так называемые ДЗЛ, причем половина из
них неясной природы. Поэтому относить их к группе редких болезней никак нельзя.
Диагностические ошибки у этих больных составляют 75-80%, а адекватная
специализированная помощь им оказывается обычно через 1,5-2 года после
возникновения первых признаков заболевания, что отрицательно влияет на
эффективность лечения и прогноз (М.М. Илькович, 1998). Следствием
диагностических ошибок является неправильное лечение, причем с использованием
достаточно агрессивных методов: глюкокортикоиды, цитостатики, антибиотики.
Известно, что у большинства больных ДЗЛ даже адекватный набор лекарственных
препаратов не всегда дает быстрый положительный эффект. Поэтому отсутствие
лечебного эффекта через 12 недели после начала ошибочно назначенной терапии
может расцениваться как проявление недостаточной дозы препаратов, и вести к
наращиванию доз назначаемых средств. В этих условиях нередко развиваются
«вторые» ятрогенные болезни, существенно изменяющие клинику заболевания, значительно
осложняющие диагностический поиск и нередко ухудшающие прогноз. Летальность при
ДЗЛ значительно выше, чем при большинстве других заболеваний легких. Причины
высокой летальности определяются малой осведомленностью врачей, недостаточной
технической оснащенностью медицинских центров, трудностями дифференциальной
диагностики в связи с отсутствием патогномоничных признаков, фатальным
характером некоторых ДЗЛ. Все это определяет необходимость оптимизации
диагностической работы с этим контингентом больных, начиная с терминологических
аспектов.
Диссеминированные заболевания легких — гетерогенная группа болезней, объединенная рентгенологическим синдромом двусторонней диссеминации.
Терминология и классификация
Наиболее распространенными терминами для обозначения этой группы болезней
являются диссеминированные заболевания легких, гранулематозные болезни легких, интерстициальные болезни легких, диффузные паренхиматозные болезни легких.
Понятие диссеминированные заболевания легких учитывает лишь один, хотя и очень
важный признак болезни рентгенологический синдром легочной диссеминации, не
указывая на существо процесса. Термин гранулематозные болезни легких основан
на формировании гранулем при этих заболеваниях, в то время как одно из самых
грозных заболеваний этой группы идиопатический фиброзирующий альвеолит (ИФА)
вообще не образует гранулемы. Диффузные паренхиматозные болезни легких акцент
делается на паренхиматозном поражении альвеолите, который является стержнем и
главной ареной развертывания драматических событий. Интерстициальные болезни
легких на сегодняшний день наиболее распространенный в мире термин для
обозначения этой группы болезней. Однако это понятие предполагает поражение (ограниченное)
интерстиция, в то время как самые серьезные по своим исходам процессы происходят
в паренхиме легких и с нередким вовлечением воздухоносных путей.
Главная общая черта этих болезней альвеолит, причем в большинстве случаев
иммунной природы. Основные отличительные признаки степень и уровень вовлечения в
патологический процесс основных структур легкого, а также выраженность и
характер прогрессирования дыхательной недостаточности. Так, при саркоидозе,
экзогенном аллергическом альвеолите (ЭАА), альвеолярном протеинозе поражаются в
первую очередь строма легкого и дольковые структуры. При туберкулезе легких и
пневмокониозах дольковые структуры; при идиопатическом фиброзирующем альвеолите
и ревматических болезнях внутридольковые структуры.
Все ДЗЛ по этиологическому признаку можно разделить на заболевания с
известной этиологией, неустановленной природы и вторичные (при системных
заболеваниях).
Наиболее распространенные ДЗЛ известной этиологии:
1. Инфекционные
Диссеминированный туберкулез легких Легочные микозы Паразитарные ДЗЛ Респираторный дистресссиндром ДЗЛ при ВИЧинфицировании
2. Неинфекционные
Пневмокониозы Экзогенные аллергические альвеолиты Лекарственные Радиационные Посттрансплантационные.
Среди инфекционных ДЗЛ первое место по значимости принадлежит туберкулезу. Не
всегда легко отличить его от других форм ДЗЛ, особенно у пожилых ослабленных
больных. Легочные микозы чаще всего бывают вторичными, и их появлению обычно
предшествует формирование иммунодефицита. В диагностике паразитарного поражения
легких важное значение имеет тщательно собранный эпидемиологический анамнез.
Для
респираторного дистресссиндрома характерно наличие септицемии, тяжелой травмы
или интоксикации. Для больных СПИД характерен распространенный инфекционный
процесс, вызываемый атипичными микроорганизмами пневмоцистами, легионеллами,
микобактериями, и пр.
В диагностике неинфекционных ДЗЛ важен профанамнез, знание факторов
экологической агрессии, а также сведения об употреблении лекарств (амиодарон,
нитрофураны, метотрексат, циклофосфамид, блеомицин, препараты золота нередко
являются причиной ДЗЛ). В неосложненных случаях диагностика заболеваний этой
группы не представляет больших затруднений.
Около половины всех ДЗЛ относятся к категории заболеваний с неустановленной
этиологией. Наиболее распространенные ДЗЛ неустановленной природы:
идиопатический фиброзирующий альвеолит саркоидоз гистиоцитоз Х альвеолярный протеиноз идиопатический легочный гемосидероз некротизирующие васкулиты: гранулематоз Вегенера, синдром ChurgStrauss синдром Гудпасчера.
Каждое из этих заболеваний имеет свои наиболее характерные клинические
признаки, позволяющие приблизиться к диагнозу. Так, ИФА обычно начинается с
тяжелой прогрессирующей одышки, приносящей максимальные неудобства больному. При
саркоидозе диагностика легочного поражения нередко является случайной находкой
при рентгенологическом исследовании грудной клетки. У больных гистиоцитозом X
умеренная одышка сочетается с рецидивирующими пневмотораксами. Альвеолярный
протеиноз характеризуется накоплением в альвеолах белковолипидного вещества, что
и определяет клиническую картину. Для легочного гемосидероза характерно
кровохарканье. У больных некротизирующими васкулитами кровохаркание обычно
сочетается с лихорадкой и присоединением вторичной инфекции. Для синдрома
Гудпасчера основными признаками являются кровохарканье в сочетании с признаками
гломерулонефрита.
Благодаря морфофункциональным особенностям легких, патологические состояния
практически любой локализации находят свое отражение в респираторной системе,
выраженность и обратимость которого зависит от особенностей основного
патологического процесса. Ниже приведены заболевания, при которых нередко
развивается ДЗЛ, с прогрессированием и формированием диффузного легочного
фиброза с дыхательной недостаточностью и другими признаками ДЗЛ.
Системные заболевания, при которых возникают ДЗЛ:
Ревматические болезни ревматоидный полиартрит, системная красная волчанка, дерматомиозит, синдром Шегрена Болезни печени хронический активный гепатит, первичный билиарный цирроз Болезни крови аутоиммунная гемолитическая анемия, идиопатическая тромбоцитопеническая пурпура, хронический лимфолейкоз, эссенциальная криоглобулинемия Тиреоидит Хашимото Miastenia gravis Болезни кишечника болезнь Уиппла, язвенный колит, болезнь Крона, болезнь ВебераКристиана.
Хронические болезни сердца с левожелудочковой недостаточностью, с шунтированием слева направо Хроническая почечная недостаточность Системные васкулиты.
Этот перечень не исчерпывает абсолютно все заболевания, которые могут вести к
ДЗЛ, но приводит наиболее часто встречающиеся. Возможность существования так
называемых «вторичных» ДЗЛ предполагает в процессе диагностики уделять внимание
внелегочной симптоматике, как проявлению основного заболевания, что требует
знания этих заболеваний.
Дифференциальная диагностика ДЗЛ
Итак, основными компонентами дифференциальной диагностики ДЗЛ являются
изучение анамнеза, оценка клинической симптоматики, рентгенологическое,
функциональное и лабораторное исследование и, наконец, биопсийное исследование.
Каждый из этих основных компонентов вносит свой вклад в диагностический процесс,
при этом не следует игнорировать или гипертрофировать значимость каждого из них.
Анамнез
Ниже приведен перечень основных вопросов, изучение которых имеет
диагностическое значение:
Факторы экологической агрессии Курение Наследственность Сосуществующие болезни Употребление лекарств в связи с сопутствующими болезнями Оценка последовательности, скорости появления и развития симптомов Установление времени начала болезни архивные рентгенограммы Ответ на начальную терапию ДЗЛ.
Изучение влияния факторов экологической агрессии позволяет облегчить
диагностику пневмокониозов, экзогенных аллергических альвеолитов и радиационных
поражений легких. Особое внимание следует уделять фактору курения. Более 90%
больных гистиоцитозом Х (Лангергансоклеточным гистиоцитозом) курильщики. С
другой стороны, курение, как главный этиологический фактор хронического
обструктивного бронхита, может изменять классическую симптоматику ДЗЛ при
сочетании двух болезней.
Учет наличия сосуществующих болезней дает возможность диагностики «вторичных» ДЗЛ, например, при ревматических болезнях. Кроме того, наличие сосуществующей
хронической болезни предполагает систематическое применение лекарств, некоторые
из которых могут вести к формированию легочного фиброза как аллергической, так и
токсической природы. Классическим примером является амиодароновый фиброзирующий
альвеолит, нередко возникающий при длительном применении известного
антиаритмического препарата.
Оценка последовательности, скорости появления и развития признаков
заболевания может иметь решающее значение в диагностике.
Так, первым признаком
ИФА чаще всего является быстро нарастающая одышка без признаков обструкции. У
больных саркоидозом напротив, одышка развивается в поздних стадиях болезни. У
больных экзогенным альвеолитом одышка носит смешанный характер (сочетание
обструкции с рестрикцией) и нередко зависит от контакта с этиологическим
фактором (легкое фермера, птицевода и пр.). Важным в диагностике является анализ
архивных рентгенограмм, позволяющий объективно установить истинное начало
заболевания и определить характер его прогрессирования, а также проведение
клиникорентгенологических параллелей.
Поскольку подавляющее большинство больных еще до верификации диагноза
подвергаются медикаментозной терапии, важным является оценка ответа на
антибактериальные средства и кортикостероиды. Очень демонстративным в этом
отношении является экзогенный аллергический альвеолит, особенно его
пневмоническая форма. Назначение таким больным антибиотиков обычно не дает
выраженного лечебного эффекта, а некоторое смягчение симптоматики, связанное с
прекращением контакта с бытовыми или профессиональными аллергенами в связи с
госпитализацией, расценивается врачом, как недостаточная эффективность
антибиотиков. Происходит наращивание интенсивности антибактериальной терапии,
что непременно должно усугубить состояние больного. Подобные ситуации
наблюдаются и при ошибочном назначении глюкокортикостероидов в виде монотерапии
больным диссеминированным туберкулезом, который был принят за саркоидоз легких.
Напротив, эффективность глюкокортикоидов обычно предполагает
иммунопатологический патогенез заболевания.
Клиника
Набор основных клинических симптомов ДЗЛ весьма ограничен: одышка, кашель,
кровохаркание, поражение плевры и внелегочные симптомы. В связи с этим
диагностическое значение имеют не только наличие или отсутствие признака, но и
его выраженность, изменчивость, а также сочетание с другими, в том числе и
внелегочными симптомами.
Одышка главный симптом ДЗЛ. При ИФА появляется рано (нередко еще до
возникновения рентгенологических признаков болезни), носит инспираторный
характер и неуклонно прогрессирует. У больных саркоидозом одышка поздний признак.
Нередко у больных саркоидозом наблюдается несоответствие выраженности
рентгенологической диссеминации полному отсутствию одышки. У больных ЭАА одышка
обычно носит смешанный характер, возникает в связи с причинным фактором (аллергеном)
и протекает волнообразно.
Кашель наблюдается при многих ДЗЛ. Однако изолированное поражение альвеол
не сопровождается кашлем изза отсутствия в них соответствующих нервных окончаний,
и поэтому кашель в большинстве случаев является признаком раздражения
воздухоносных путей. При ЭАА и саркоидозе кашель проявление бронхоцентрического
процесса. При ИФА кашель поздний признак, он может быть результатом
инфицирования (бактерии, грибы, вирусы), либо формирования тракционных
бронхоэктазов.
Кровохарканье признак деструкции легочной ткани. Наиболее характерно
кровохарканье для туберкулеза легких, гранулематоза Вегенера, синдрома
Гудпасчера, легочного гемосидероза, фиброзирующих альвеолитов при ревматических
болезнях. При ИФА поздний признак, проявляющийся в 13% случаев.
Плевральный выпот наиболее часто наблюдается при ревматических болезнях,
лекарственном поражении легких, асбестозе, лейомиоматозе. Пневмоторакс
характерен для гистиоцитоза X и лейомиоматоза.
Рентгенодиагностика
Обзорная рентгенограмма основная методика при подозрении на заболевание
органов дыхания дает до 50% ошибок при ДЗЛ. Компьютерная томография (КТ)высокого разрешения главная рентгенологическая методика при ДЗЛ, которая
позволяет оценить не только распространенность процесса, но и проследить за его
динамикой. В зависимости от диагностических возможностей КТ все ДЗЛ делятся на 3
категории (табл. 1). Приведенные данные характеризуют разрешающие возможности КТ
и подчеркивают значимость интегрального подхода в диагностике ДЗЛ с привлечением
клинических, морфологических и других данных.
Функциональное исследование
Функциональное исследование легких вносит свой вклад в диагностический
процесс в основном путем оценки стадии болезни и характера ее прогрессирования.
Основные функциональные признаки ДЗЛ:
Уменьшение статических легочных объемов Снижение растяжимости легких Увеличение частоты дыхания Альвеолярная гиповентиляция Нарушение вентиляционноперфузионных отношений Снижение диффузионной способности легких Гипоксемия, нарастающая при физической нагрузке.
При этом следует учитывать, что наличие сопутствующих легочных заболеваний (например,
хронического бронхита курильщика) нередко вносит свои коррективы в результаты
функционального исследования легких, искажая «классическую» картину.
Кроме того,
для некоторых ДЗЛ характерно сочетание рестрикции с обструкцией. Это относится к
ЭАА, гистиоцитозу Х, саркоидозу, наблюдается при сочетании фиброзирующих
альвеолитов с эмфиземой, у больных вторичными ДЗЛ при ревматических болезнях,
при лейомиоматозе.
Иммунологические методы диагностики ДЗЛ способствуют установлению
этиологии при определении циркулирующих антигенов или антител к ним, позволяют
качественно и количественно характеризовать иммунодефицит. Наконец, они полезны
для выявления активности иммунопатологического процесса путем определения
маркеров активации на иммунокомпетентных клетках, а также для определения
циркулирующих иммуноглобулинов и иммунных комплексов.
Микробиологические методы способствуют установлению этиологического
диагноза инфекционных ДЗЛ путем культуральных исследований и в полимеразноцепной
реакции. Помимо этого возможна оценка микробной колонизации респираторной
системы и определение характера вторичной флоры в стадии сотового легкого.
Бронхологические методы позволяют провести осмотр бронхиального дерева,
произвести лаваж с подсчетом клеточных элементов, а также различные виды биопсий,
в том числе и трансбронхиальную биопсию легких. Исследование клеточного состава
бронхоальвеолярного содержимого дает возможность оценить активность альвеолита
при относительно свежем патологическом процессе без грубых фиброзных изменений,
искажающих результаты исследования. То же относится к трансбронхиальной биопсии,
которая наиболее информативна при отсутствии выраженного фиброза.
Исследования биопсийного материала
Ранняя и точная диагностика большинства ДЗЛ невозможна без исследования
биопсийного материала. Из 4 наиболее распространенных методов получения
биопсийного материала (трансбронхиальная биопсия, трансторакальная,
видеоторакоскопическая и открытая биопсия легкого) выбор метода биопсии должен
быть мультидисциплинарным: с участием пульмонолога, рентгенолога, патолога и
торакального хирурга для того, чтобы при минимальной травматизации больного
получить максимальную информацию о процессе в легких. На этом этапе диагностики
возникает много вопросов деонтологического характера, касающихся оправданности
применения инвазивного метода исследования. В этом случае всегда надо сравнивать
размер ущерба, наносимого больному методом исследования, и ущерба, вследствие
неточности диагностики и ошибок в лечении.
Показаниями к инвазивным методам исследования являются:
невозможность установления диагноза без инвазивных методов, необходимость выбора терапии, отсутствие признаков сотового легкого конечной фазы большинства ДЗЛ.
Так, в США диагностическим стандартом для больных ДЗЛ является клиновидная
резекция легких. Выбор оптимальных размеров биоптатов и числа долей легких,
подлежащих биопсии, проводится при участии пульмонолога, рентгенолога, патолога
и хирурга.
Таким образом, дифференциальная диагностика ДЗЛ является ответственным этапом
работы пульмонолога, от эффективности которой зависит жизнь больного.
При проведении диагностики ДЗЛ целесообразно придерживаться следующих
принципов:
Ранняя диагностика повышает эффективность лечения и предохраняет от большого числа ятрогенных болезней. Диагностика ДЗЛ должна проводиться до получения доказательства принадлежности болезни к определенной нозологической форме. Диагностика ДЗЛ должна проводиться в специализированных центрах, располагающих соответствующими техническими возможностями. Мультидисциплинарный подход к верификации диагноза ДЗЛ с участием пульмонолога, рентгенолога, патолога, торакального хирурга – оптимальный способ повысить эффективность инвазивных методов диагностики.
Диагностический алгоритм при работе с больными ДЗЛ должен состоять из 3
обязательных компонентов:
1. Тщательное исследование анамнеза и клинической симптоматики заболевания.
2. Проведение КТ.
3. Исследование биопсийного материала.
Все остальные методы исследования вносят свой определенный вклад в
диагностический процесс и должны использоваться в качестве дополнительных для
более детальной, индивидуальной характеристики каждого больного.
Литература:
1. М.М. Илькович. Интерстициальные болезни
легких. В кн. Заболевания органов дыхания. С.Петербург,1998, с.109-318.
2. Interstitial lung diseases. Ed. D.Oliveri, R.M.du Bois. Eur.Resp.Monograph.,
vol.5, Mon.14, august 2000.
3. Idiopathic pulmonary fibrosis: diagnosis and treatment. International
Consensus Statement.// Am J Respir Crit Care Med, 2000; 161: 646-64.
Опубликовано с разрешения администрации Русского Медицинского Журнала.
Источник
