Дифференциальная диагностика при синдроме холестаза

Вопрос: Синдром холестаза. Дифференциальная диагностика заболеваний печени сопровождающихся холестазом.
Холестатический синдром — клинический симптомокомплекс, связанный накоплением составляющих желчи в крови вследствие нарушения или прекращения поступления желчи в двенадцатиперстную кишку.
Патогенез внепеченочного холестаза:
- Механическое препятствие току желчи повышение давления в желчных протоках;
- Далее развиваются структурные изменения желчных протоков (если обструкция не будет устранена);
- При дальнейшем существовании препятствия току желчи нарушение экскреции желчи гепатоцитами (патогенетические механизмы будут аналогичны внутрипеченочной форме холестаза);
Причины внепеченочного холестаза:
- Камни;
- Заболевания поджелудочной железы;
- Стриктуры желчных протоков;
- Опухоли протоков;
- Кисты протоков;
- Инфекция;
- Редкие (гемобилия, лимфаденопатия в воротах печени и др.);
Патогенез внутрипеченочного холестаза:
- Воздействие патологических факторов (эндотоксинов, провоспалительных цитокинов, лекарств, желчных кислот) на гепатоциты: уменьшение текучести мембран клеток, ингибирование ферментов, разрушение микрофиламентов, десмосом;
- Адаптивное усиление синтеза холестерина;
- Индукция желчными кислотами (особенно литохолевой) апоптоза, аутоиммунных процессов, пролиферации желчных протоков;
Причины внутрипеченочного холестаза:
- Гепатиты (вирусные, лекарственные, аутоиммунные, алкогольные), циррозы;
- Первичный билиарный цирроз;
- Склерозирующие холангиты;
- Холангиты;
- Холангиокарцинома;
- Саркоидоз, амилоидоз;
- Гипоплазия протоков;
- Нарушения кровообращения;
- Редкие наследственные формы холестаза;
- Отторжение трансплантата, болезнь «трансплантат против хозяина»;
Клиника:
— Кожный зуд;
— Стеаторея, мальабсорбция жиров и жирорастворимых веществ (витаминов);
— Желтуха (с зеленоватым оттенком);
— Ксантомы и ксантелазмы (хронический холестаз с уровнем холестерина более 11,7 ммоль/л на протяжении 3-х и более месяцев);
«Внепеченочные» проявления холестаза:
— Острая почечная недостаточность;
— Кровотечения;
— Плохое заживление ран;
— Сепсис;
— Дисфункция тромбоцитов;
— Острые язвы желудка;
— Нарушение вазоконстрикторной реакции в ответ на гипотензию;
Биохимические маркеры холестатического синдрома:
— Щелочная фосфатаза (ЩФ);
— Гаммаглютамилтранспептидаза (ГГТП);
— Лейцинаминопептидаза;
— 5-нуклеотидаза;
Диагностический алгоритм:
КТ, УЗИ желчных протоков:
— расширены (ЭРХПГ, ЧЧХГ);
— не расширены:
а) поражение протоков? (холангиография)
б) внутрипеченочных холестаз? (биопсия печени)
Лечение синдрома холестаза:
- Диетические рекомендации (нейтр. жиры при стеаторее не более 40 г/сут, триглицериды со средней длиной цепи 40 г/сут (кокосовое масло);
- Витамин А 100000 МЕ в/м 1 р. в месяц;
- Витамин Е 10 50 мг в/м в сутки;
- Витамин К 10 мг в/м в сутки (5 10 дней);
- Витамин D2 (эргокальциферол) 100000 МЕ в месяц в/м, Витамин D3 альфа D3 ТЭВА 1 мкг в сутки;
- Кальций 1,5 г per os (карбонат кальция), глюконат Ca в/в капельно 15 мг/кг 7 дней при сильных болях в костях;
- Комбинированные препараты (витрум кальций D, кальций D3 Никомед);
Лечение кожного зуда:
- Холестирамин 4 16 г в сутки (при достижении эффекта можно снизить дозу) препарат выбора (эффект наступает минимум через 1 неделю, полный эффект не менее чем через 2 месяца) Билигнин 5 10 г в сутки, активированный уголь 10 20 г в сутки;
- Урсодезоксихолевая кислота (урсофальк, урсосан) 10 15 мг/кг в сутки кожный зуд ослабевает через несколько месяцев;
- При рефрактерном зуде: гептрал 800 мг в/в 7-21 день, затем 800 мг * 2р. в день per os, фототерапия, плазмаферез;
- Индукторы микросомальных ферментов (при неэффективности холестирамина в максимальных дозах): фенобарбитал 30 180 мг, зиксорин 300 400 мг, рифампицин 300 600 мг;
- Антагонисты опиоидных рецепторов: налоксон 0,4 2 мг в/в, налмефен 5 80 мг;
- Ондансетрон (осетрон, зофран) 8 16 мг в сутки;
- Эстрогены, анаболики, ГКС, метронидазол (небольшое число наблюдений);
P.S.: после всего вышесказанного начинаем загонять про:
- Первичный билиарный цирроз;
- Аутоиммунный холангит;
- Первичный склерозирующий холангит;
- Гепатиты (вирусные, лекарственные, аутоиммунные, алкогольные), циррозы;
- Камни;
- И т.д. и .т.п…
Другие похожие работы, которые могут вас заинтересовать.вшм>
Источник
В статье рассмотрены современные подходы к диагностике синдрома цитолиза и методам коррекции холестатических заболеваний. Даются рекомендации по тактике ведения пациентов.
Приведены наиболее эффективные схемы коррекции холестаза в поликлинических условиях. Исследуются возможности применения различных групп препаратов, их механизм действия и эффективность, лекарственное взаимодейсвтие.
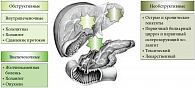
Рис. 1. Причины и виды холестаза
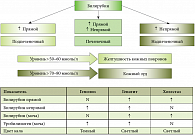
Рис. 2. Клиническая классификация и дифференцирование холестаза

Таблица 1. Причины возникновения холестаза

Таблица 2. Диагностика синдрома Жильбера

Рис. 3. Дифференциальная диагностика лабораторных показателей при холестазе

Таблица 3. Цели лечения холестаза
В клинической практике при обращении пациентов к врачу, проведении скрининговой диагностики, регулярных медицинских осмотров, обследования по поводу различных заболеваний часто сопутствующей находкой в анализах крови является повышение билирубина. Одним из основополагающих процессов, протекающих в печени при развитии заболеваний различной этиологии, остается синдром холестаза. Процессы, составляющие данный синдром, всегда будут оставаться значимыми для клиницистов.
Во многих случаях пациенты не предъявляют каких-либо специфических жалоб в связи с заболеванием печени, нередко «образованные» пациенты практикуют самолечение, стирая или смывая классическую клиническую картину заболевания. В связи с этим обнаружение холестаза представляет для врача проблему с точки зрения как диагностики, так и необходимости назначения лечения до момента постановки окончательного диагноза.
Синдром холестаза (неуточненное или неспецифическое заболевание желчевыводящих путей) представляет собой клинико-лабораторный синдром, характеризующийся повышением билирубина, как следствие нарушения образования и/или оттока желчи. Холестаз также характеризуется повышением содержания в крови веществ, экскретируемых с желчью. Шифруется данный синдром по МКБ-10 кодом К83.9, что соответствует болезни желчевыводящих путей неуточненной, или кодом К76.9 – пигментный гепатоз неуточненный.
Этиология холестаза
Среди причин развития холестаза выделяют следующие: воспалительные процессы в желчном пузыре и желчевыводящих путях; лекарственная токсичность; заболевания, вызываемые гепатотропными вирусами; токсическое действие алкоголя; различные нарушения секреции и транспорта желчных пигментов; аутоиммунные нарушения; болезни накопления; дефицит ферментов; наследственные и генетические нарушения; паразитарные заболевания; объемные образования и другие состояния [1, 2]. Безусловно, распространенность каждого вида патологии различна.
С точки зрения развития заболевания в соответствии со строением и структурой желчевыводящих путей в зависимости от места расположения предполагаемого блока выделяют гепатоцеллюлярный, канальцевый и протоковый холестаз. При рассмотрении в более крупном масштабе (на уровне органов) выделяют внепеченочный и внутрипеченочный холестаз по такому же принципу (рис. 1). Кроме этого, в зависимости от сроков развития и выраженности клинической картины холестаз подразделяют на острый и хронический [2, 3].
Холестаз может развиваться при различных заболеваниях. Чаще всего в клинической практике встречается обструктивный холестаз при желчнокаменной болезни. Наиболее частой причиной необструктивного холестаза являются острые и хронические вирусные гепатиты. Достаточно часто встречаются и функциональные гипербилирубинемии, которые необходимо дифференцировать с бессимптомным холестазом [1, 4].
Дифференциальная диагностика заболеваний желчевыводящих путей, сопровождающихся холестазом
На практике возникают сложности в дифференциальной диагностике заболеваний желчевыводящих путей, сопровождающихся холестазом, поскольку в ряде случаев нет достоверных и специфических признаков, позволяющих идентифицировать заболевание. В клинической практике для определения последующей тактики ведения пациента целесообразна оценка холестаза как надпеченочного, печеночного и подпеченочного. Разделение по данному принципу удобно для последующей дифференциальной диагностики по фракциям билирубина (рис. 2, табл. 1). В дальнейшем проводится оценка выделения метаболитов билирубина с калом и мочой. Тактика интерпретации холестаза должна иметь следующую последовательность и отвечать на вопросы:
- Повышение билирубина в сыворотке изолированное?
- Если да, то повысился неконъюгированный (непрямой) или конъюгированный (прямой) билирубин?
- Присутствуют ли наряду с повышением билирубина другие нарушения функции печени?
- Холестаз (повышение билирубина) внутрипеченочный или обтурационный?
- Если выявлен холестаз, он внутрипеченочный или внепеченочный?
При сборе анамнеза целесообразно уточнять привычки употребления алкоголя и его количество, прием медикаментов по поводу всех заболеваний у пациента, употребление наркотиков, длительность возникновения симптоматики при ее наличии, связь с различными факторами. Должны насторожить татуировки, следы внутривенных инъекций, частые поездки, совместное проживание с человеком, у которого наблюдались эпизоды желтухи [1, 5, 6].
Присоединение зуда, обнаружение следов расчесов сообщают о значительном повышении уровня билирубина. Так, повышение уровня билирубина более 30–40 ммоль/л обычно сопровождается желтушностью склер, повышение более 50–60 ммоль/л – выраженной желтушностью кожных покровов, повышение билирубина более 70–80 ммоль/л при отсутствии неврологических нарушений провоцирует кожный зуд. У пациентов с полинейропатией алкогольной этиологии или сахарным диабетом возможно появление зуда при более низких показателях билирубина. Потеря аппетита, потеря веса могут указывать на онкологические причины холестаза. Присоединение болей в животе, изменение цвета кала и мочи утяжеляют прогноз заболевания. Жалобы со стороны суставов, миалгия, лихорадка могут подтвердить воспалительный или инфекционный процесс [1, 5, 7].
Анамнестические данные не являются специфичными, однако могут помочь в уточнении диагноза. Так, например, желтушность с одновременной резкой болью в правом подреберье, связанная с лихорадкой или ознобом, может подтверждать приступ желчнокаменной болезни и холедохолитиаз или начинающийся холангит. Симптомы со стороны суставов, возникшие с эпизодом желтухи, а также миалгии позволяют думать о гепатите вирусной, аутоиммунной или медикаментозной этиологии.
Высокую распространенность в популяции имеет синдром Жильбера (функциональная непрямая гипербилирубинемия) и составляет от 4–5% до 8–11%, чаще среди мужчин (по данным разных авторов). Такие пациенты обычно сообщают о периодическом обнаружении у них высоких уровней билирубина, однако окончательным подтверждением данного синдрома являются функциональные пробы или генетическое исследование TATAbox в промоторе гена UGT1A1 (табл. 2) [2, 3, 8]. Обязательно необходимо уточнять у пациентов с желтушностью склер количество потребления каротина и акрихина; у лиц, работающих с фенолом, он может обусловливать развитие желтушности кожных покровов.
При объективном исследовании можно обнаружить признаки хронических заболеваний печени, например телеангиэктазии, пальмарную эритему, гинекомастию, контрактуру Дюпюитрена, увеличение заушных слюнных желез, атрофию яичек [3, 4]. Наибольшее диагностическое значение у пациентов с холестазом имеет, конечно, желтушность кожных покровов и слизистых. Онкологическую этиологию холестаза можно заподозрить в случае увеличения лимфатических узлов в левой надключичной области (метастаз Вирхова), в околопупочной области (узел сестры Мэри, симптом Курвуазье). При подозрении на правожелудочковую недостаточность с вовлечением печени можно обнаружить увеличение яремных вен, вен передней брюшной стенки, асцит, периферические отеки, увеличение печени или селезенки [2, 5].
По лабораторным данным необходимо устанавливать выраженность холестаза. Оценку степени повышения билирубина целесообразно производить в соответствии с границами появления желтушности кожи и зуда. Для определения дальнейшей тактики важно понимание механизма нарушения обмена билирубина, а именно выведения его с мочой и калом. Появление высоких концентраций уробилиногена в моче в ряде случаев обнаруживается визуально, при потемнении мочи, выделении мочи «цвета пива». Подобные симптомы свидетельствуют о надпеченочном или печеночном холестазе. Изменение цвета кала связано с выделением билирубина или стеркобилина в кал, отсутствие секреции данных веществ указывает на печеночный или подпеченочный холестаз [1, 2, 3].
Необходимым является следующий минимум лабораторных показателей: общий билирубин с обязательным определением фракций прямого и непрямого билирубина; трансаминазы – аланинаминотрансфераза (АЛТ) и аспартатаминотрансфераза (АСТ); щелочная фосфатаза (ЩФ); гамма-глутамилтранспептидаза (ГГТ); альбумин; протромбиновое время (ПВ); в ряде ситуаций – определение медикаментов в крови [2, 9].
У пациентов с заболеваниями печени обычно наблюдается повышенный уровень трансаминаз – АСТ и АЛТ. При заболеваниях желчевыводящих путей и холестатических заболеваниях определяется повышение ЩФ и ГГТ. Уровень билирубина может быть повышенным при всех перечисленных состояниях и не служит определяющим при дифференциальной диагностике.
Снижение альбумина сыворотки позволяет констатировать хронический процесс, такой как цирроз печени или карцинома. Концентрация альбумина, находящаяся в пределах нормальных значений, позволяет предполагать активный или острый процесс, например вирусный гепатит или холедохолитиаз [3, 7, 10].
Удлинение ПВ может наблюдаться по причине недостаточности витамина К, мальабсорбции или значительной печеночно-клеточной недостаточности. Отсутствие эффекта от парентерального введения витамина К в виде изменения ПВ предполагает печеночную недостаточность. При подозрении на гепатоцеллюлярную карциному необходима серологическая диагностика гепатитов, определение церулоплазмина у пациентов старше 40 лет (болезнь Вильсона – Коновалова?), контроль содержания железа (гемохроматоз?) – как основных состояний, имеющих прогноз развития первичного рака печени.
При подозрении на аутоиммунную этиологию холестаза необходимо определение типичных аутоантител, таких как антинуклеарные антитела (ANA или NF), антитела к гладким мышечным клеткам (ASMA), антитела к микросомам почек и печени 1 типа (LKM1). При первичном билиарном циррозе определяются антимитохондриальные антитела (AMA) и общий уровень иммуноглобулинов IgM. В 5% случаев встречаются негативные формы заболеваний, сопровождающиеся отсутствием антител [2, 4, 11]. Склерозирующий холангит обнаруживается у порядка 75% пациентов с воспалительными заболеваниями кишечника и не меньшего количества пациентов с заболеваниями поджелудочной железы (рис. 3).
Инструментальная диагностика должна включать ультразвуковое исследование печени и желчевыводящих путей для исключения диффузного или очагового процесса. У больных с желтухой вследствие хронического гемолиза можно выявить пигментные камни в желчном пузыре, состоящие в основном из кальция и билирубина. Они также могут обусловливать холедохолитиаз при гипербилирубинемии. Дифференцирование конкрементов производится при помощи рентгеновского исследования. Холестериновые камни являются рентген-негативными, другие пигментные камни практически всегда рентген-позитивные.
При неизвестной этиологии процесса, а также для уточнения стадии заболевания печени показана биопсия печени (чрескожная пункционная под контролем ультразвука), возможно проведение диагностической лапароскопии с биопсией печени. В дальнейшем при отсутствии четкого понимания этиологии и невозможности ее объяснения необходимо проведение компьютерной томографии с контрастированием (КТ), магнитно-резонансной холангиопанкреатографии (МР-ХПГ), эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) [1, 3, 12].
Особенности терапии больных с холестазом
Период проведения дифференциальной диагностики нередко требует большого количества времени, тем не менее в данный период пациент должен получать терапию. Лечение заболеваний печени и желчевыводящих путей, сопровождающихся холестазом, должно быть комплексным и включать в себя несколько компонентов. Симптоматическое лечение, направленное на улучшение самочувствия пациента, обычно не требуется в связи со скудной симптоматикой. Этиотропное лечение возможно назначать только при окончательно установленном диагнозе. Поскольку в данной статье обсуждается недифференцированное состояние, особенности этого вида лечения не рассматриваются. Факт обнаружения холестаза и его клиническое дифференцирование позволяют начать лечение с патогенетической терапии [12, 13].
Симптоматическое лечение холестаза, в особенности внепеченочного, заключается в ускорении выведения больших количеств билирубина из организма, уменьшении симптомов интоксикации и снижении кожного зуда. Как правило, в зависимости от выраженности симптоматики используется пероральная или инфузионная детоксикационная терапия. Возможно местное использование мазей и кремов, содержащих ланолин, ментол, местные анестетики. Важно соблюдение правил личной гигиены и уход за ногтями, поддержание минимальной длины ногтей для профилактики расчесов при выраженном кожном зуде. Многие стандарты включают в комплексную терапию препараты холестирамина, однако в широкой практике данный подход не используется. Нередко при легкой симптоматике используются антигистаминные препараты 1-го поколения с выраженным противозудным и седативным действием [8, 11, 12, 13].
Препаратом выбора для неспецифического лечения больных с холестазом может являться урсодезоксихолевая кислота (УДХК). Это гидрофильная экзогенная желчная кислота. Основным механизмом ее действия при холестазе является снижение чувствительности мембран гепатоцитов к токсическим воздействиям эндогенных желчных кислот, уменьшение реабсорбции желчных кислот в двенадцатиперстной кишке и дистальных отделах тонкого кишечника, а также регуляция канальцевого транспорта (снижение уровня билирубина) [14, 15]. Естественными человеческими желчными кислотами являются холевая, деоксихолевая и хенодеоксихолевая. Урсодезоксихолевая кислота не синтезируется в организме человека и является полностью экзогенной. Впервые она была выделена в 1950–1960-х гг. из желчи бурого медведя и с тех пор с успехом применяется в медицине, подтвердила свою эффективность во множестве клинических исследований.
Введение экзогенной желчной кислоты в организм при холестазе нормализует процессы выделения собственных желчных кислот, способствуя экскреции билирубина с желчью. Уменьшение токсических количеств желчных кислот внутри печеночной клетки происходит путем активации клеточной Са-зависимой альфа-протеинкиназы и стимуляции экзоцитоза гепатоцитов. Данный процесс стимулирует увеличение пассажа желчи и выделение вместе с ней токсичных веществ. Собственно УДХК выводится с желчью, изменяя состав желчи и уменьшая концентрацию собственных желчных кислот, и действует литолитически, способствуя уменьшению размера и растворению конкрементов. Взаимодействуя с компонентами желчи, УДХК образует мицеллы с токсическими веществами и собственными желчными кислотами, предупреждая их повреждающее действие [11, 15, 16, 17].
При холестатических заболеваниях применение препарата Урсосан показывает убедительные результаты своей эффективности, наблюдается улучшение лабораторных показателей, снижение и исчезновение зуда, а также улучшение гистологической картины [14, 18, 19]. В исследованиях было показано, что доза УДХК 600 мг/сут предотвращает развитие желчнокаменной болезни у 98% пациентов с высоким риском [20]. Применение УДХК в дозе 1800 мг/сут приводит к устранению билиарного сладжа у 85% больных в течение 6 месяцев [21]. Использование препарата Урсосан повышает 10-летнюю и 20-летнюю выживаемость при первичном билиарном циррозе на 84 и 66% соответственно по сравнению с плацебо [22, 23]. Применение УДХК при первичном склерозирующем холангите повышает выживаемость и примерно в 1,5 раза снижает риск развития холангиокарциномы [24].
Применение Урсосана при первичном билиарном циррозе (ПБЦ) позволяет достигнуть длительной ремиссии без применения гормональной терапии [25]. Лечение больных ПБЦ препаратом Урсосан сопровождается выраженной положительной динамикой на протяжении всего периода терапии. В различные сроки лечения получено достоверное снижение (р
Кроме препаратов УДХК в соответствии с происходящими при холестазе патологическими процессами необходимо включение в комплексную терапию лекарственных средств, влияющих на моторику желчевыводящих путей. Необходимо рациональное применение спазмолитических препаратов (дротаверин, мебеверин, пинаверия бромид, гиосцина бутилбромид), обеспечивающих нейтрализацию спастических сужений желчевыводящих путей, а также прокинетиков (итоприд, домперидон, метоклопрамид), обладающих противоположным действием – стимулирующих сокращения желчевыводящих путей, их необходимый тонус для обеспечения адекватного оттока желчи (табл. 3).
В качестве дополнительной терапии при возникновении нарушений пищеварения возможно назначение препаратов пищеварительных ферментов в соответствующей дозировке в зависимости от степени секреторной недостаточности поджелудочной железы. При присоединении инфекции или с целью профилактики инфекционных осложнений возможно применение антибактериальных препаратов (нифураксозид, рифаксимин, ципрофлоксацин). Наличие синдрома избыточного бактериального роста в кишечнике допускает курсовое использование антибактериальных препаратов совместно с бактериальными препаратами (пробиотики и пребиотики, содержащие лакто- и бифидобактерии). Однако применение данной группы препаратов будет носить временный эффект до момента компенсации секреторных нарушений при холестазе.
Выводы
Необходимо проведение качественной дифференциальной диагностики, определение степени поражения и места расположения блока при выявлении синдрома холестаза у пациентов. Недопустима постановка диагноза без исключения возможных причин холестаза. Лечение заболеваний желчевыводящих путей должно быть комплексным и включать этиотропную терапию (после постановки диагноза) и патогенетическую терапию (с момента выявления и определения типа холестаза). Представляется обоснованным применение препарата Урсосан при выявлении синдрома внутрипеченочного холестаза в качестве патогенетической терапии.
Источник
