Диабетическая кардиопатия код по мкб 10

Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Названия
Название: Диабетическая кардиомиопатия.

Диабетическая кардиомиопатия
Описание
Диабетическая кардиомиопатия представляет собой комбинацию патологических изменений в сердце, вызванных метаболическими, сосудистыми и электролитными нарушениями при диабете. Клиника этого заболевания различна — от бессимптомного течения до тяжелой сердечной недостаточности с одышкой, отеком, кардиалгией и акроцианозом. Диагностика включает электрокардиографию, эхокардиографию, сцинтиграфию миокарда таллия-201, функциональные пробы. Лечение комплексное, с обязательной коррекцией уровня глюкозы в крови и применением кардиозащитных препаратов, препаратов калия, тиазолидиндионов и статинов.
Дополнительные факты
Диабетическая кардиомиопатия (ДК) была идентифицирована как отдельное заболевание в 1973 году. Она может возникать при любом типе сахарного диабета (СД), а также диагностироваться у детей, если их матери страдали от гипергликемии во время беременности. Часто это состояние регистрируется через 10-15 лет после обнаружения повышенного уровня сахара. Тем не менее, термин для развития патологии очень разнообразен, так как он зависит от ряда факторов, таких как диабет, режим его лечения, диета и наличие других предрасполагающих факторов. Согласно статистике, повреждение сердца вызывает смерть примерно у 20-25% пациентов с персистирующей гипергликемией. Но эти цифры часто оспариваются, так как не всегда возможно четко различать причины кардиомиопатии у пациентов с диабетом.
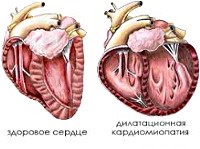
Диабетическая кардиомиопатия
Причины
Недостаточная выработка инсулина (диабет 1 типа) или ослабление его влияния на ткани (диабет 2 типа) отрицательно сказывается на сердечно-сосудистой системе, которая является наиболее важной причиной кардиомиопатии. Существуют определенные предпосылки, которые увеличивают вероятность повреждения сердца при диабете из-за внешних и внутренних факторов. Это объясняет тот факт, что CD развивается не у всех пациентов с диабетом, а только частично. Есть три основные группы причин этой патологии:
• Нарушение лечения и питания. Пренебрежение рекомендациями эндокринолога является наиболее распространенным фактором развития CD. В случае несоблюдения диеты концентрация глюкозы периодически увеличивается, что способствует повреждению кардиомиоцитов. Аналогичным образом, неправильное использование гипогликемических агентов может нарушить микроциркуляцию в тканях сердца, что приведет к ишемии.
• Компенсация диабета. В тяжелых случаях при постоянном повышении уровня глюкозы развивается повреждение миокарда. Нарушения в функционировании других органов и систем (например, печени, почек, нейровегетативной системы) также косвенно приводят к увеличению нагрузки на сердце. Поэтому при прогрессирующем диабете почти всегда возникает ДК, что усложняет общую картину заболевания.
• Диабетическая эмбриональная фетопатия. Если у беременной женщины декомпенсированный диабет, это может повлиять на сердце плода — это довольно редкое детское заболевание, характеризующееся врожденной кардиомегалией и аритмией. Это связано как с гипергликемией, так и с влиянием инсулина и гипогликемических препаратов на развитие ребенка.
Кроме того, диабет является одним из факторов риска развития атеросклероза, поражающего коронарные сосуды. Однако многие авторы ишемической болезни сердца, которая развивается вследствие диабета и атеросклероза, не относятся к истинной диабетической кардиомиопатии. Редкой причиной CD также является повреждение сердца в результате использования низкокачественных агентов, снижающих уровень сахара в крови (например, плохо очищенных препаратов инсулина).
Патогенез
В развитии диабетической кардиомиопатии участвуют три патогенетических механизма — метаболический, ангиопатический и нейровегетативный. Первый и самый важный вариант заключается в том, что дефицит инсулина приводит к дефициту энергии внутри кардиомиоцитов, который компенсирует его протеолизом и липолизом.
В результате продукты распада липидов и аминокислот накапливаются внутри сердечной мышцы, что приводит к увеличению продукции NO и других медиаторов воспаления. Кислотно-щелочной баланс в тканях меняется на ацидоз, модифицируя трансмембранный потенциал и концентрацию неорганических ионов. Это снижает автоматизм и приводит к нарушению сердечной проводимости. В то же время количество гликозилированных белков и протеогликанов в тканях увеличивается, что затрудняет снабжение клеток кислородом и усугубляет недостаток энергии.
Ангиопатический механизм повреждения миокарда при диабете может развиваться изолированно и в сочетании с метаболическими нарушениями. Отмеченные колебания уровня инсулина стимулируют рецепторы, которые активируют пролиферацию гладкомышечного слоя коронарных сосудов. Это приводит к дальнейшему сужению и уменьшению перфузии миокарда. Результатом этого процесса является микроангиопатия, осложненная повреждением эндотелия и обострением ишемических событий. Аномальный коллаген также растет в тканях сердечной мышцы, что изменяет его плотность и эластичность.
Дистрофия нейровегетативной системы, поражающая сердце, возникает на последних стадиях развития ДК. Как правило, прямое повреждение кардиомиоцитов и кровеносных сосудов развивается раньше. В результате гипергликемии, а также диабетического гепатоза (с глубокой декомпенсацией диабета) вегетативная нервная система повреждена. Его волокна демиелинизированы, и центры могут быть повреждены из-за недостатка глюкозы и кетоацидоза. На этом фоне происходит ошибочная денервация сердца, проявляющаяся в нарушении ритма его сокращений. Сочетание этих процессов приводит к заболеванию коронарной артерии, увеличению объема миокарда и в конечном итоге к сердечной недостаточности.
Классификация
Практическая кардиология проводит различие между различными типами диабетической кардиомиопатии, причем классификация основана на этиологических и патогенетических характеристиках заболевания. Несмотря на то, что в развитии патологии участвуют несколько механизмов, один из них обычно более выражен, чем другие. Знание ведущего сценария патогенеза позволяет специалисту адаптировать лечение к большей эффективности у конкретного пациента. В настоящее время известны три формы ДК: В этом варианте метаболические нарушения, связанные с накоплением метаболитов жиров и гликозилированных белков в ткани, играют основную роль в повреждении миокарда. Это распространенный тип заболевания, но он часто характеризуется бессимптомным течением и случайно обнаруживается при обследовании пациента с сахарным диабетом. Это может произойти вначале или в результате прогрессирования метаболических нарушений. При таком типе они влияют на коронарные артериолы, ухудшается микроциркуляция, уменьшается перфузия и возникает ишемия миокарда. Некоторые кардиологи также называют этот вариант атеросклеротической болезнью коронарной артерии.
• Эмбриофитопатический тип. Редкая форма диагностируется у детей, у матерей которых был диабет. Многие эксперты ставят под сомнение связь этой патологии с диабетической кардиомиопатией.
Симптомы
От начала поражения сердца до появления первых симптомов заболевания это может занять длительное время — от нескольких месяцев до 4-6 лет. Чаще всего больные жалуются на боли в области сердца, сходные с ишемической болью — ощущением давления в левой половине грудной клетки. Однако их тяжесть намного слабее стенокардии, и облучение шеи, плеч и левой руки также не характерно. Первоначально, кардиалгия появляется после физических упражнений или пропуска инсулина, но в будущем это может произойти в спокойном состоянии. Важной диагностической особенностью является отсутствие реакции на прием нитратов: нитроглицерин не снимает болевые ощущения.
У некоторых пациентов болевой синдром не развивается, но есть одышка, акроцианоз, головокружение — они также возникают как на фоне нагрузок, так и без них. Длительность приступа составляет от нескольких минут до 1-3 часов, после чего (на ранних стадиях заболевания) симптомы сердца исчезают. С продвинутыми формами CD пациенты сообщают о почти постоянной боли в груди, слабости, головокружении и головной боли. Даже самые легкие нагрузки (подъем по лестнице, ускоренная стадия) вызывают сильную одышку, кашель и повышенный дискомфорт.
Боль в груди слева. Боль в грудной клетке. Кашель. Одышка.
Возможные осложнения
При отсутствии лечения продолжение расстройств пищевого поведения, неисправимая гипергликемия, диабетическая кардиомиопатия приводит к увеличению застойной сердечной недостаточности. В результате могут возникнуть кардиогенный отек легких и дистрофия печени. Эти явления значительно обостряют течение диабета и угрожают жизни пациента. Слабость миокарда также способствует нарушению микроциркуляции, особенно в дистальных отделах конечностей, что в сочетании с микроангиопатией приводит к образованию трофических язв и гангрены. Хроническая ишемия миокарда значительно облегчает развитие инфаркта, мелкого и крупного очагового кардиосклероза.
Диагностика
Для успешного лечения диабетической кардиомиопатии важна ранняя диагностика, так как она значительно снижает риск осложнений и замедляет прогрессирование заболевания. С этой целью пациенты с диабетом должны регулярно обследоваться у кардиолога даже при отсутствии субъективных симптомов. В клинической практике многие методы используются для дифференциации ДК от других сердечно-сосудистых заболеваний и определения типа и стадии заболевания для разработки эффективного режима лечения. Наиболее часто используемые методы диагностики кардиомиопатии:
• Электрокардиография. Простой и эффективный метод мониторинга сердечной деятельности и выявления ранних изменений в сердечной мышце. У пациентов с ДК картина ЭКГ сходна с ишемической болезнью сердца: смещение сегмента ST, выравнивание комплекса QRS, деформация зубца Т. По мере прогрессирования заболевания происходит снижение напряжения, изменение электрической оси сердца и аритмии также возможны. Эхокардиография выявляет утолщение стенок желудочков, увеличение общей массы сердца и изменение плотности миокарда. В то же время наблюдается снижение сократимости сердечной мышцы и объема выброса крови. При длительной патологии можно увидеть признаки дилатационной кардиомиопатии или очагового кардиосклероза.
• Радиосцинтиграфия. Исследование радионуклидов из кровотока в ткани сердца проводится с использованием радиофармпрепаратов, содержащих таллий-201. При перфузионном сканировании миокарда выявляются первые признаки коронарной микроангиопатии (вторичный ДК), обусловленные уменьшением запаса препарата в миокарде. Однако на ранних стадиях первичной диабетической кардиомиопатии результаты теста могут быть неоднозначными.
При легких формах заболевания часто назначают велосипедную эргометрию для выявления изменений в ЭКГ во время тренировки, что помогает уточнить диагноз. Пациент также подвергается биохимическому анализу крови, который определяет уровень глюкозы, липопротеинов, сердечных и печеночных ферментов. Коронарная ангиография необходима при подозрении на атеросклероз сосудов сердца. Все эти методы позволяют отличить ДК от ишемической болезни и других состояний, не связанных непосредственно с диабетом.
Лечение
Терапия этого состояния является многокомпонентной и неразрывно связана с лечением основного заболевания — диабета. Адекватная диета, постоянный мониторинг уровня сахара в крови, устранение резких скачков уровня инсулина даже без приема сердечных препаратов может значительно улучшить состояние пациента. Но в некоторых случаях ДК уже находится в довольно запущенном состоянии, что требует вмешательства кардиолога. Следующие группы препаратов используются для замедления прогрессирования и лечения кардиомиопатии при диабете: Эти гипогликемические препараты избирательно замедляют деление клеток гладких мышц коронарных артериол, предотвращая уменьшение их просвета и ухудшение перфузии миокарда. Однако их можно использовать только при доказанном повреждении микроциркуляторной сети сердца — в редких случаях они могут вызвать кардиопатический эффект, причины которого неясны. При CD нарушения обмена веществ приводят к недостатку ионов калия в кардиомиоцитах. Ваш дефицит также может быть вызван повышенным диурезом, который часто наблюдается при диабете, нарушении диеты, при приеме определенных лекарств. Препараты калия пополняют количество микроэлементов в организме, нормализуя электролитный состав и мембранный потенциал клеток миокарда. У нескольких пациентов наблюдается гиперлипидемия, которая повышает риск развития атеросклероза, осложняя течение кардиомиопатии. Эти препараты, например аторвастатин, снижают уровень опасных ЛПНП, а также способствуют удалению продуктов распада жиров из тканей сердца. В конце концов, использование статинов увеличивает продолжительность жизни пациентов с диабетом и резко снижает риск сердечных приступов и инсультов.
• Бета-блокаторы. Их назначают при тяжелых ишемических изменениях миокарда или при развитии тахиаритмии. Они снижают частоту сердечных сокращений и снижают потребность миокарда в кислороде, улучшая его метаболизм. Использование бета-блокаторов при дистрофии вегетативных нервов, которая обычно способствует снижению частоты сердечных сокращений, особенно важно.
Согласно показаниям, могут быть использованы различные гипогликемические агенты (особенно для диабета 2 типа), ингибиторы АПФ, блокаторы кальциевых каналов, антиоксиданты. При наличии застойной сердечной недостаточности и развитии отеков назначают мочегонные препараты с постоянным контролем ионного состава плазмы крови. Сердечные гликозиды используются в качестве вспомогательного средства для лечения сложных форм кардиомиопатии.
Прогноз
Прогностические перспективы диабетической кардиомиопатии тесно связаны с течением основного заболевания. При адекватной гипогликемической терапии, включая прием лекарств и образ жизни пациента, скорость прогрессирования заболевания значительно снижается, а использование кардиопротекторных препаратов помогает устранить сердечные симптомы. В то же время игнорирование болезни и пренебрежение диетой из-за диабета может привести к тяжелой сердечной недостаточности.
Профилактика
Профилактика ДК сводится к предотвращению повышения уровня глюкозы и предотвращению развития декомпенсации диабета, регулярному мониторингу у эндокринолога. Особенно важно соблюдать эти правила для беременных женщин — их дети могут получить внутриутробное повреждение сердца.
Список литературы
1. Методика диагностики диабетической кардиомиопатии/ Якушева М. Ю. , Сарапульцев А. П. , Дмитриев А. Н. , Сарапульцев П. А. , Трельская Н. Ю. // Артериальная гипертензия. – 2009 — Т. 15, №2.
2. Диабетическая кардиомиопатия у детей/ Смирнов В. В. , Наумов Я. А. // Российский медицинский журнал. – 2014.
3. Современный взгляд на проблему диабетической кардиомиопатии/ Джанашия П. Х. , Могутова П. А. , Потешкина Н. Г. // Кардиоваскулярная терапия и профилактика. — 2010. — №2.
4. Диабетическая кардиомиопатия: два клинических фенотипа – рестриктивный и дилатационный. Механизмы патогенеза, диагностические критерии и лечение// Кардиология в Беларуси. — 2015 — №5.
Источник

Диабетическая кардиомиопатия ‒ это совокупность патологических изменений в сердце, обусловленных метаболическими, сосудистыми и электролитными нарушениями при сахарном диабете. Клиника данного состояния разнообразна ‒ от бессимптомного течения до выраженной сердечной недостаточности с одышкой, отеками, кардиалгией, акроцианозом. Диагностика включает электрокардиографию, эхокардиографию, сцинтиграфию миокарда с таллием-201, функциональные пробы. Лечение комплексное, с обязательной коррекцией уровня глюкозы в крови и применением кардиопротективных средств, препаратов калия, тиазолидиндионов и статинов.
Общие сведения
Диабетическая кардиомиопатия (ДК) выделена как отдельное заболевание в 1973 году. Она может возникать при любом типе сахарного диабета (СД), а также диагностироваться у детей, если при беременности их матери страдали гипергликемией. Нередко это состояние регистрируется спустя 10-15 лет после выявления повышенного уровня сахара. Однако срок развития патологии очень вариабелен, так как зависит от ряда факторов ‒ типа диабета, схемы его лечения, диеты, наличия иных предрасполагающих факторов. По статистике, поражение сердца служит причиной летального исхода примерно у 20-25% больных со стойкой гипергликемией. Но данные цифры часто оспариваются, поскольку четко разграничить причины кардиомиопатии у пациентов с диабетом не всегда удается.
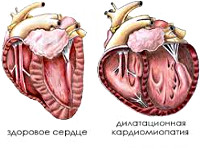
Диабетическая кардиомиопатия
Причины
Недостаточная выработка инсулина (1-й тип СД) или ослабление его воздействия на ткани (2-й тип СД) пагубно влияют на сердечно-сосудистую систему, что является важнейшей причиной развития кардиомиопатии. Существуют определенные предпосылки, увеличивающие вероятность поражения сердца при диабете, обусловленные как внешними, так и внутренними факторами. Это объясняет тот факт, что ДК развивается не у всех больных сахарным диабетом, а только у их части. Выделяют три основные группы причин возникновения данной патологии:
- Нарушение режима лечения и питания. Пренебрежение рекомендациями врача-эндокринолога является наиболее распространенным фактором развития ДК. В случае несоблюдения диеты концентрация глюкозы периодически повышается, что способствует повреждению кардиомиоцитов. Аналогично неправильное использование гипогликемических средств может нарушать микроциркуляцию в тканях сердца, приводя к их ишемии.
- Декомпенсация сахарного диабета. В тяжелых случаях при стойком повышении уровня глюкозы развивается поражение миокарда. Расстройство работы иных органов и систем (например, печени, почек, нейровегетативной системы) опосредованно также приводит к увеличению нагрузки на сердце. Поэтому при прогрессирующем диабете практически всегда возникает ДК, осложняя общую картину заболевания.
- Диабетическая эмбриофетопатия. При наличии у беременной женщины декомпенсированного диабета может поражаться сердце плода – возникает достаточно редкое детское заболевание, характеризующееся врожденной кардиомегалией и аритмией. Это происходит как из-за гипергликемии, так и из-за воздействия инсулина и гипогликемических препаратов на развитие ребенка
Кроме того, сахарный диабет является одним из факторов риска возникновения атеросклероза, поражающего коронарные сосуды. Однако многими авторами ишемическая болезнь сердца, развивающаяся из-за диабета и атеросклероза, не относится к истинной диабетической кардиомиопатии. Редкой причиной ДК выступают также повреждения сердца в результате использования некачественных гипогликемических средств (например, плохо очищенных препаратов инсулина).
Патогенез
В развитии диабетической кардиомиопатии принимают участие три патогенетических механизма – метаболический, ангиопатический и нейровегетативный. Наиболее значим первый вариант ‒ инсулиновая недостаточность приводит к энергетическому дефициту внутри кардиомиоцитов, которые компенсируют его процессами протеолиза и липолиза.
В результате внутри сердечной мышцы происходит накопление продуктов распада липидов и аминокислот, что влечет за собой увеличение выработки NO и других медиаторов воспаления. Кислотно-основное равновесие в тканях смещается к ацидозу, изменяя трансмембранный потенциал и концентрацию неорганических ионов. Это снижает автоматизм и приводит к нарушению проводимости в сердце. Одновременно в тканях увеличивается количество гликозилированных белков и протеогликанов, затрудняющих доставку кислорода к клеткам и усугубляющих недостаток энергии.
Ангиопатический механизм повреждения миокарда при диабете может развиваться как изолированно, так и в сочетании с метаболическими расстройствами. Резкие колебания уровня инсулина стимулируют рецепторы, активизирующие пролиферацию гладкомышечного слоя коронарных сосудов. Это приводит к их сужению и дополнительному снижению перфузии миокарда. Итогом данного процесса является микроангиопатия, осложняющаяся повреждением эндотелия и усугубляющая ишемические явления. Также происходит разрастание аномального коллагена в тканях сердечной мышцы, что изменяет ее плотность и эластичность.
Дистрофия нейровегетативной системы, затрагивающая сердце, возникает на конечных этапах развития ДК. Как правило, прямое поражение кардиомиоцитов и сосудов развивается раньше. В результате гипергликемии, а также диабетического гепатоза (при глубокой декомпенсации сахарного диабета) происходит повреждение вегетативной нервной системы. Ее волокна демиелинизируются, а центры могут повреждаться в результате недостатка глюкозы и кетоацидоза. На этом фоне возникает вагусная денервация сердца, проявляющаяся нарушением ритма его сокращений. Совокупность этих процессов приводит к ишемической болезни, увеличению объема миокарда и в конечном итоге ‒ к сердечной недостаточности.
Классификация
В практической кардиологии выделяют несколько разновидностей диабетической кардиомиопатии, классификация основана на этиологических и патогенетических особенностях заболевания. Несмотря на то, что в развитии патологии задействованы сразу несколько механизмов, обычно один из них выражен сильнее остальных. Знание ведущего сценария патогенеза позволяет специалисту скорректировать лечение для большей его эффективности у конкретного больного. В настоящее время известно три формы ДК:
- Первичная форма. При этом варианте основную роль в поражении миокарда играют метаболические расстройства, связанные с накоплением в тканях продуктов метаболизма жиров и гликозилированных протеинов. Является распространенным видом болезни, но зачастую характеризуется бессимптомным течением и случайно выявляется при обследовании пациента, страдающего сахарным диабетом.
- Вторичная форма. Может возникать изначально или в результате прогрессирования метаболических нарушений. При этом типе поражаются коронарные артериолы, ухудшается микроциркуляция, снижается перфузия, и появляется ишемия миокарда. Некоторые кардиологи относят к этому варианту и коронарный атеросклероз диабетической этиологии.
- Эмбриофетопатический тип. Редкая форма, диагностирующаяся у детей, матери которых страдали от сахарного диабета. Многими специалистами оспаривается отношение данной патологии к диабетической кардиомиопатии.
Симптомы диабетической кардиомиопатии
С момента начала поражения сердца до первых симптомов заболевания может пройти длительное время ‒ от нескольких месяцев до 4-6 лет. Чаще всего больные жалуются на боли в области сердца, напоминающие ишемические ‒ давящее ощущение в левой половине грудной клетки. Однако их выраженность намного слабее, нежели при стенокардии, также не характерна иррадиация в шею, зону лопатки, левую руку. Первоначально кардиалгия появляется после физической нагрузки или пропуска приема инсулина, но в дальнейшем может возникать и в спокойном состоянии. Важным диагностическим признаком является отсутствие реакции на прием нитратов ‒ нитроглицерин не устраняет болевые ощущения.
У части пациентов болевой синдром не развивается, но имеет место одышка, акроцианоз, головокружение ‒ они также возникают как на фоне нагрузок, так и без таковых. Длительность приступа составляет от нескольких минут до 1-3 часов, после чего (на начальных этапах заболевания) кардиальные симптомы ослабевают. При запущенных формах ДК больные указывают на практически постоянную боль в груди, слабость, головокружение и головные боли. Даже самые слабые нагрузки (подъем по лестнице, ускоренный шаг) вызывают сильную одышку, кашель и усиление неприятных ощущений.
Осложнения
При отсутствии лечения, продолжении нарушения пищевого режима, некорригируемой гипергликемии диабетическая кардиомиопатия приводит к нарастающей сердечной недостаточности застойного характера. В результате этого может развиваться кардиогенный отек легких и дистрофия печени. Данные явления значительно усугубляют течение сахарного диабета и угрожают жизни больного. Слабость миокарда также способствует нарушению микроциркуляции, особенно на дистальных участках конечностей, что в комплексе с микроангиопатией ведет к образованию трофических язв и гангрены. Хроническая ишемия миокарда значительно облегчает развитие инфаркта, мелко- и крупноочагового кардиосклероза.
Диагностика
Для успешного лечения диабетической кардиомиопатии важна ранняя диагностика, поскольку это значительно снижает риск осложнений и замедляет прогрессирование патологии. С этой целью больным сахарным диабетом следует регулярно проходить обследование у кардиолога даже при отсутствии субъективных симптомов. В клинической практике используют множество методик, позволяющих дифференцировать ДК от иных сердечно-сосудистых заболеваний и определить тип и стадию болезни для разработки эффективной схемы лечения. Наиболее часто при кардиомиопатии применяют следующие диагностические техники:
- Электрокардиография. Простой и эффективный метод мониторинга сердечной активности и выявления ранних изменений в сердечной мышце. У больных с ДК картина ЭКГ схожа с ишемической болезнью ‒ смещение сегмента ST, сглаживание комплекса QRS, деформация зубца Т. По мере прогрессирования патологии также возможно снижение вольтажа, изменение электрической оси сердца, аритмия.
- Эхокардиография. При ЭхоКГ выявляется утолщение стенок желудочков, увеличение общей массы сердца и изменение плотности миокарда. Одновременно обнаруживается снижение сократительной способности сердечной мышцы и объема выброса крови. При длительном течении патологии возможно увидеть признаки дилатационной кардиомиопатии или очагового кардиосклероза.
- Радиосцинтиграфия. Радионуклидное изучение поступления крови к тканям сердца производится при помощи РФП, содержащих таллий-201. Перфузионная сцинтиграфия миокарда позволяет выявить наиболее ранние признаки коронарной микроангиопатии (вторичной ДК) на основании снижения поступления препарата в миокард. Однако на ранних этапах первичной диабетической кардиомиопатии результаты теста могут быть неоднозначными.
При легких формах заболевания нередко назначают велоэргометрию для обнаружения изменений на ЭКГ в период физических нагрузок, что позволяет уточнить диагноз. Также больным проводится биохимический анализ крови, в рамках которого определяется уровень глюкозы, липопротеидов, сердечных и печеночных ферментов. Коронарография необходима при подозрении на атеросклероз сосудов сердца. Все эти методики позволяют отличить ДК от ишемической болезни и других состояний, прямо не связанных с сахарным диабетом.
Лечение диабетической кардиомиопатии
Терапия этого состояния многокомпонентная и неразрывно связана с лечением основного заболевания ‒ сахарного диабета. Адекватная диета, постоянный контроль уровня сахара в крови, устранение резких скачков уровня инсулина даже без приема сердечных препаратов способны значительно улучшить состояние больного. Но в ряде случаев ДК обнаруживается уже в довольно запущенном состоянии, требующем вмешательства врача-кардиолога. Для замедления прогрессирования и лечения кардиомиопатии при диабете используют следующие группы препаратов:
- Тиазолидиндионы. Эти гипогликемические препараты избирательно замедляют деление гладкомышечных клеток коронарных артериол, препятствуя уменьшению их просвета и ухудшению перфузии миокарда. Однако их допустимо использовать лишь при доказанном поражении микроциркуляторной сети сердца – в редких случаях они могут вызывать кардиопатическое воздействие, причины которого неясны.
- Препараты калия. При ДК следствием метаболических расстройств является нехватка ионов калия в кардиомиоцитах. Его дефицит также может быть обусловлен повышенным диурезом, что нередко наблюдается при диабете, нарушением диеты, приемом некоторых лекарств. Препараты калия пополняют количество микроэлемента в организме, нормализуя электролитный состав и мембранный потенциал клеток миокарда.
- Статины. У ряда больных наблюдается гиперлипидемия, которая повышает риск развития атеросклероза, осложняющего течение кардиомиопатии. Данные средства, например, аторвастатин, снижают уровень опасных ЛПНП, а также способствуют элиминации из тканей сердца продуктов расщепления жиров. В долгосрочной перспективе использование статинов увеличивает продолжительность жизни больных диабетом и резко уменьшает риск инфарктов и инсультов.
- Бета-адреноблокаторы. Их назначают при выраженных ишемических изменениях в миокарде или развитии тахиаритмии. Они снижают частоту сердечных сокращений и уменьшают потребность миокарда в кислороде, улучшая его метаболизм. Особенно актуально использование бета-блокаторов при дистрофии вегетативных нервов, которые в норме способствуют снижению частоты сердечных сокращений.
По показаниям могут применяться различные гипогликемические средства (особенно при диабете 2-го типа), ингибиторы АПФ, блокаторы кальциевых каналов, антиоксиданты. При наличии застойной сердечной недостаточности и развитии отеков назначают диуретические препараты с постоянным контролем ионного состава плазмы крови. В качестве поддерживающего лечения при сложных формах кардиомиопатии используют сердечные гликозиды.
Прогноз и профилактика
Прогностические перспективы диабетической кардиомиопатии тесно связаны с течением основного заболевания. При адекватной гипогликемической терапии, включающей как прием препаратов, так и образ жизни больного, скорость прогрессирования патологии существенно замедляется, а использование кардиопротективных средств помогает устранить кардиальные симптомы. В то же время, игнорирование болезни и пренебрежение к пищевому режиму на фоне сахарного диабета может привести к тяжелой сердечной недостаточности.
Профилактика ДК сводится к недопущению повышения уровня глюкозы и предотвращению развития декомпенсации диабета, регулярному наблюдению у эндокринолога. Особенно важно соблюдать эти правила беременным женщинам ‒ их дети могут получить внутриутробное поражение сердца.
Источник
