Детская хирургия синдром отечной мошонки
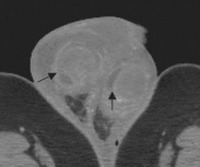
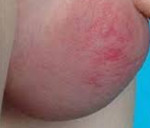
Синдром отечной мошонки — группа ургентных состояний, сопровождающихся накоплением выпота в тканях мошонки. Симптомы включают увеличение мошонки, боль с иррадиацией в пах, гиперемию кожи, температурную реакцию. Золотой стандарт диагностики — ультразвуковое исследование, которое может быть дополнено допплерографией и диафаноскопией, при неясном диагнозе или выраженном болевом синдроме выполняют МРТ мошонки. Лечение коррелирует с причиной заболевания органов мошонки и может быть консервативным (антибиоткотерапия) или хирургическим (органосохраняющие операции, орхиэктомия).
Общие сведения
Синдром отечной, или острой, мошонки объединяет неотложные состояния в урологии (перекрут придатка яичка, травму, орхоэпидидимит (орхит), абсцесс, гангрену Фурнье и др.), сопровождающиеся болевой и отечной реакцией. Синдром может развиться в любом возрасте, но у детей регистрируется чаще, так как с перекрутом яичка сталкиваются преимущественно мальчики на первом году жизни. На долю заворота яичка приходится 16-20% всех случаев острой мошонки в детском возрасте, на перекрут гидатиды — 95%. У мужчин синдром наиболее часто сопутствует острому орхоэпидидимиту. Статистика осложнений вариативна. Исход заболевания во многом зависит от быстроты обращения.

Синдром отечной мошонки
Причины
Синдром острой мошонки рассматривается как неотложное состояние, требующее немедленной госпитализации. К предрасполагающим факторам относят анатомо-физиологические особенности (отсутствие стойкой фиксации яичек у детей), урологические оперативные вмешательства и медицинские манипуляции. Основные причины, приводящие к скротальному отеку, включают:
- Ишемию. Острое нарушение кровообращения, характерное для перекрута нервно-сосудистого пучка яичка, его придатка и гидатиды («привеска») за несколько часов может привести к некротизации. Патология чаще развивается на фоне предрасполагающих анатомических особенностей у маленьких детей и при прямом ударе в область мошонки. Иногда состояние разрешается самостоятельно, но большинству пациентов требуется помощь хирурга.
- Инфекции. Орхит и орхоэпидидимит носят инфекционный характер и могут быть вызваны специфической (гонококки Нейссера, трихомонады, хламидии) и неспецифической микрофлорой (кишечная палочка, клебсиелла, стафилококки, стрептококки), а также вирусами. Основные предрасполагающие факторы — иммуносупрессия любого генеза, ИППП или персистирующие хронические заболевания урогенитального тракта. При генерализованном распространении патогенов внутрь фасций может развиться гангрена Фурнье.
- Травмы. Травмирование промежности с повреждением яичек, придатков, семенных канатиков приводит к увеличению мошонки за счет отека и формирования гематомы. Часто имеет место сочетанное повреждение с вовлечением полового члена, уретры, мочевого пузыря, костей таза, что встречается при дорожно-транспортных происшествиях и в результате прямого удара в область промежности. Гематоцеле — скопление крови во влагалищной оболочке яичка — также изменяет нормальную конфигурацию мошонки.
- Другие заболевания. К таковым относят лейкемическую инфильтрацию яичек, геморрагический васкулит Шенлейн-Геноха, варикоцеле, тестикулярные опухоли, остро возникшие сперматоцеле и гидроцеле, аллергический и идиопатический отек мошонки — безболевое самоограничивающееся состояние, характеризующееся гиперемией и пастозностью кожи, отеком фасции без участия более глубоких слоев, яичек и их придатков.
Патогенез
В патогенезе токсического, воспалительного и аллергического отека основной механизм — нарушение микроциркуляции и повышение проницаемости капиллярной стенки в участке поражения. Высвобождение при этом вазоактивных медиаторов и биогенных аминов, простагландинов, кининов и лейкотриенов, а также образование иммунных комплексов при аллергическом факторе усугубляет патологический процесс. Уменьшение механического сопротивления току жидкости из сосудов в ткани развивается при утрате коллагена и повышенной рыхлости из-за усиления активности гиалуронидазы. При ишемии в результате заворота гидатиды или перекрута семенного канатика нормальное кровообращение отсутствует, а в пережатых сосудах определяется тромбоз. Непоступление кислорода и питательных веществ к клеткам приводит к некрозу.
Классификация
В зависимости от основного патогенетического фактора отек мошонки бывает воспалительного (с образованием экссудата под действием медиаторов воспаления) или невоспалительного генеза (с образованием транссудата — жидкости, содержащей клеточные элементы и менее 2% белка). Для отека мошонки характерна многофакторность, т. е., задействованность нескольких патогенетических механизмов. Большинство клиницистов выделяют первичный отек мошонки, который бывает при всех острых состояниях, и вторичный — при перегрузке жидкостью сосудистого русла, например, при сердечно-сосудистой недостаточности, нефропатии и пр. По механизму развития рассматривают следующие патогенетические формы:
- Гидродинамический отек. Один из механизмов при травме и воспалении яичка, придатка. На фоне повышенного давления в микрососудах (первичная реакция на боль) нарушается резорбция интерстициальной жидкости в сосудистое русло с формированием отека.
- Лимфогенный отек. Типичен для заворота яичка или гидатиды Морганьи. Отек формируется на фоне нарушения лимфооттока при синдроме длительного сдавления.
- Мембраногенный отек. Синдром отечной мошонки обуславливается накоплением жидкости и электролитов, которое происходит из-за повышения проницаемости сосудистой стенки при воспалительном процессе, аллергических реакциях.
- Осмотический отек. При воспалении осмолярность интерстициальной жидкости повышается из-за выхода осмотически активных веществ из поврежденных клеток, снижения их транспорта от тканевых структур и усиленного перехода ионов натрия, калия, кальция, глюкозы и азотистых соединений в интерстициальнцую жидкость.
Симптомы синдрома отечной мошонки
Клинические проявления зависят от причины, длительности существования, механизма отечности. Каждая нозология имеет свои симптомы, при этом общим является увеличение размеров мошонки. Острая боль вызывается перекрутом сосудисто-нервного пучка, отвечающего за функционирование яичка или его привеска. Кожа мошонки изначально краснеет, синюшный оттенок говорит в пользу ишемии с некротизацией тканей. Болевые ощущения могут быть настолько сильными, что рефлекторно сопровождаются рвотой, холодным потом, падением артериального давления. Пораженное яичко располагается несколько выше привычного уровня. Боль может иррадиировать в паховую область, промежность. Состояние сопровождается реактивной водянкой за счет нарушения работы лимфодренажной системы.
Травмы органов мошонки, наряду с отеком, характеризуются острой интенсивной болезненностью, образованием гематомы, синюшным цветом кожи, увеличением мошонки в размерах. Инфекционным поражениям часто предшествует переохлаждение. Боль и отек нарастают постепенно, типична гиперемия. Присутствует асимметрия мошонки на стороне воспаления. При орхоэпидидимите постепенно в процесс вовлекается придаток, что проявляется уплотнением в виде болезненного тяжа в паховой области. Из уретры могут быть патологические выделения. Температура повышена до 39-40°С, типичен озноб. При молниеносной гангрене воспаление распространяется через фасции и проявляется значительным отеком мошонки с сильной болью, при этом яички в процесс не вовлечены.
Диагностика
Причины синдрома острой мошонки определяются урологом-андрологом на основании симптомов и результатов физикального обследования. При анализе истории заболевания учитывают продолжительность проявлений, характеристику боли. Значимы выполненные в прошлом оперативные вмешательства на органах урогенитальной сферы и по поводу пахово-мошоночной грыжи, т. к. в результате их проведения может быть нарушена целостность лимфодренажной системы. Установка диагноза подразумевает:
- Пальпацию и диафаноскопию. Пальпаторно в яичке или придатке может прощупываться масса, подвижная или спаянная с тканями, с гладкими или неровными контурами, однородная или неоднородная. При водянке, аллергическом или ангионевротическом отеках яички не затронуты, а большие размеры мошонки обусловлены скоплением жидкости между оболочками. При ургентных состояниях пальпация затруднена или невозможна из-за болевого синдрома. С помощью диафаноскопии можно предположить, что является причиной увеличения мошонки: жидкость, сосудистая структура, киста или опухоль.
- УЗИ органов мошонки. Как способ первичной диагностики УЗИ выполняют при любых изменениях в мошонке. По показаниям с помощью допплера возможно оценить сосудистые мальформации, измерить скорость кровотока. Аллергический и ангионевротический отек на УЗИ выглядят как диффузное набухание мошонки. Эхография при гангрене Фурнье может показать присутствие жидкости или газа в глубоких тканях. В сложных случаях может понадобиться МРТ мошонки.
Дифференциальную диагностику проводят с ущемленной пахово-мошоночной грыжей, для которой также характерны болевой синдром, отечность и покраснение мошонки. Аналогичные клинические проявления могут возникать на фоне нефротического синдрома, асцита, сердечной недостаточности, реактивной водянки при раке яичка, лимфедеме. Боль при этих состояниях менее интенсивна, обусловлена растяжением кожи мошонки и давлением жидкости. Температура тела, как правило, в норме.
Лечение синдрома отечной мошонки
Тактика лечения зависит от установленного диагноза и может быть консервативной или оперативной. Наибольшую сложность представляет определение тактики ведения при завороте яичка и его придатков, существующим в течение нескольких часов, так как не всегда удается выяснить степень альтерации тканей в результате ишемических нарушений. Лечебные мероприятия при острой мошонке включают:
- Фармакотерапию. Лекарственную терапию проводят при неосложненном орхите и орхоэпидидимите: назначают антибиотики, противовоспалительные средства, анальгетики. Для ликвидации последствий ишемии при перекруте яичка после деторсии используют средства, улучшающие кровообращение, но консервативная терапия имеет больше шансов на успех, если начата немедленно с момента появления болей. Аллергический отек подразумевает назначение антигистаминных препаратов.
- Хирургическое лечение. Оперативное вмешательство проводят при абсцессе яичка, некрозе, флегмоне, гангрене Фурнье, при вторичном гнойном инфицировании, разрыве или кровотечении при водянке яичка, сперматоцеле. При всех осложнениях и неотложных состояниях операция выполняется в экстренном порядке. Гнойный процесс подразумевает дренирование с назначением антибактериальной терапии. При перекруте тестикулы, придатка или гидатиды хирург оценивает степень омертвения тканей и возможность восстановить кровоток, в противном случае показана орхиэктомия. Ведение больного с травмой зависит от ее характера (ушиб, размозжение, ранение, вывих и пр.)
Прогноз и профилактика
Прогноз определяется характером и тяжестью течения патологии. Исход лечения ургентных состояний зависит от своевременности и полноты терапии, для гангрены Фурнье — прогноз серьезный. После удаления яичка у некоторых мужчин отмечают снижение фертильности. Частые эпизоды орхоэпидидимита могут привести к развитию обтурационного типа мужского бесплодия. Профилактические мероприятия включают бережное отношение к органам мошонки: ношение защиты при занятиях травмоопасными видами спорта, одежды по сезону, отказ от случайных половых связей, своевременное лечение воспалительных заболеваний мужской половой сферы, адекватную гигиену. Важное значение имеет самодиагностика — регулярная пальпация и осмотр мошонки с целью раннего выявления патологических процессов.
Источник
Наиболее частыми причинами обращения к детскому хирургу являются острые хирургические заболевания и травмы у детей. Любая экстренная ситуация, особенно если она требует вмешательства хирурга, вызывает обоснованное беспокойство родителей. Очень важно при целом ряде заболеваний или травм своевременно обратиться к детскому хирургу, чтобы квалифицированная помощь была оказана как можно быстрее.
Одна из таких причин – заболевания органов мошонки у мальчиков. Эти заболевания объединены в одну группу, которая называется «синдром отечной мошонки» (СОМ).
Этот синдром характеризуется общими для всех заболеваний группы симптомами:
— отек мошонки, иногда очень выраженный;
— гиперемия (покраснение) кожи мошонки;
— сильные боли в этой области.
Помимо указанных симптомов, при СОМ могут отмечаться повышение температуры тела, тошнота и рвота.
Отек и гиперемия мошонки без болевого синдрома иногда являются признаками аллергической реакции, но отличить аллергию от СОМ может только хирург или очень опытный педиатр. Родителям при этом никогда не следует полагаться на собственные впечатления или информацию из интернета!
Среди наиболее типичных заболеваний, которые вызывают эту триаду симптомов – перекрут яичка, перекрут гидатиды яичка, орхит (или орхоэпидидимит).
Наиболее грозное состояние – перекрут яичка. Это заболевание встречается у 1 из 500 пациентов с СОМ. Чаще всего возникает у мальчиков и подростков в возрасте 11-15 лет, но может случиться и в раннем возрасте, и у новорожденного (примерно в 10% случаев). Кроме того, встречается внутриутробный перекрут яичка, ведущий к атрофии органа.
Заболевание возникает тогда, когда в силу ряда анатомо-физиологических особенностей или под влиянием внешних факторов яичко совершает поворот вокруг собственной оси, что приводит к завороту кровеносных сосудов, идущих к нему. В результате кровоснабжение яичка значительно ухудшается. Такое состояние сопровождается резкими болями в мошонке, рвотой, дальше появляются отек и гиперемия. Промедление здесь недопустимо! Только срочное обращение к хирургу и немедленное энергичное лечение могут спасти яичко от некроза (гибели). В подавляющем большинстве случаев только срочная операция позволяет хирургу устранить перекрут и восстановить кровоснабжение яичка. Крайне коварным симптомом является уменьшение болей через несколько часов после их возникновения. Это может означать наступившую гибель яичка, а не улучшение на фоне неквалифицированного лечения.
Гораздо более частой причиной СОМ является перекрут гидатиды яичка или его придатка. Это заболевание является причиной СОМ примерно у 45% пациентов и может встречаться в любом возрасте. Гидатида яичка – это небольшой остаток эмбриональной ткани, который связан с яичком в виде «серьги» на тонкой ножке. Перекрут гидатиды приводит к появлению характерных для СОМ симптомов: боль в области мошонки, ее отек и гиперемия. В отличие от перекрута яичка, болевой синдром выражен слабее, и характерные симптомы развиваются не так стремительно. Лечение – только оперативное: необходимо удалить перекрученную гидатиду, иначе воспаление перейдет на само яичко, что впоследствии непременно скажется на способности к деторождению.
Орхит (эпидидимит), воспаление яичка (или его придатка), может встречаться у детей любого возраста. Очень часто оно развивается на фоне различных вирусных заболеваний. Типичный пример инфекционного орхита – при паротите. Хроническая инфекция нижних мочевыводящих путей тоже может привести к орхиту. В большинстве случаев оперативное лечение не требуется. Антибактериальная и симптоматическая терапия позволяют эффективно вылечить ребенка.
В диагностике СОМ помогает УЗИ органов мошонки. При обращении в Детскую клинику ЕМС ребенку с СОМ всегда выполняется УЗИ. На УЗИ могут быть выявлены перекрут яичка или гидатиды, признаки воспаления яичка и его придатка. Но любой из существующих высокотехнологичных методов не заменяет, а лишь дополняет осмотр хирургом, опыт и квалификация которого играют определяющую роль. Детские хирурги ЕМС на основании клинических данных и результатов УЗИ принимают взвешенное решение о необходимости оперативного вмешательства.
В большинстве случаев лечение СОМ не требует длительной госпитализации. В нашей клинике дети, оперированные по поводу неосложненных форм СОМ, обычно выписываются домой уже в день операции или на следующей день. Безусловно, лечение на этом не заканчивается. Дома необходимо строго соблюдать все назначения врача.
Важно помнить, что появление симптомов синдрома острой мошонки требует скорейшего обращения к опытному детскому хирургу. Специалисты отделения детской хирургии ЕМС готовы проконсультировать ребенка и провести необходимое лечение в любое время суток.
Источник
Синдром
отёчной мошонки — состояние, возникающее
в результате травмы, перекрута яичка
или его придатка, некроза гидатиды
Морганьи, орхоэпидидимита.
Клиническая
картина и диагностика
Ведущие
признаки синдрома — боль, отёчность и
покраснение половины мошонки.
Имея
общность клинических проявлений, каждое
из перечисленных выше заболеваний
обладает некоторыми особенностями
течения. Закрытая травма яичка
характеризуется быстрым появлением
указанных симптомов. В зависимости
от степени травмы (ушиб, разрыв яичка,
размозжение) выраженность боли варьирует
от незначительной до приводящей к
развитию травматического шока. При
локализации болей преимущественно
по ходу семенного канатика можно
заподозрить перекрут яичка или придатка.
Перекрученное яичко обычно подтянуто
кверху и резко болезненно. Из-за нарушения
оттока лимфы развивается вторичное
гидроцеле. Некроз гидатиды Мор-ганьи
также сопровождается появлением жидкости
в оболочках яичка, но при этом можно
выявить точку наибольшей болезненности
либо пропальпировать саму гидатиду.
При разрыве паренхимы яичка болезненность
разлитая, половина мошонки резко
увеличена, синюшного цвета, отёк
нередко распространяется на всю мошонку.
С
целью
выявления характера содержимого оболочек
яичка (кровь, экссудат) выполняют
диафаноскопию и диагностическую пункцию.
Дифференциальную диагностику проводят
с орхитом, осложняющим эпидемический
паротит, и отёком Квинке. При последнем,
как правило, увеличена вся мошонка,
жидкость пропитывает все её слои, образуя
под истончённой кожей водяной пузырь.
Пальпация мошонки малоболезненна.
Лечение
При
синдроме отёчной мошонки необходима
срочная операция. После рассечения
оболочек яичка уточняют диагноз. Если
выявлен разрыв яичка, эвакуируют
гематому, удаляют нежизнеспособный
участок и ушивают белочную оболочку.
При выявлении перекру-та его устраняют,
яичко за белочную оболочку фиксируют
к общей влагалищной оболочке.
Некротизированную гидатиду Морганьи
удаляют после перевязки ножки. При
гнойном орхоэпидидимите дренируют
полость собственной оболочки яичка.
Удаление яичка проводят лишь при его
явном некрозе (не меняющийся тёмный
цвет после устранения перекрута,
согревания, новокаиновой блокады
семенного канатика). После органосохраняющей
операции обяза
тельно
выполняют блокаду элементов семенного
канатика, назначают ацетилсалициловую
кислоту в половинной дозе; при наличии
воспалительного процесса показано
проведение курса антибактериальной
терапии.
6.8.
Неспецифические
воспалительные
заболевания
органов
мочевой
системы
6.8.1.
Обструктивный
пиелонефрит
Пиелонефрит
— неспецифический инфекционно-воспалительный
процесс в почке, протекающий с
преимущественным поражением
ин-терстициальной ткани. В детском
возрасте это одно из наиболее часто
встречающихся заболеваний, занимающее
второе место после патологии
дыхательных путей.
Этиология
и патогенез
Для
развития пиелонефрита необходимо
сочетание по крайней мере двух основных
факторов: инвазии бактериальной инфекции
в почку и препятствия оттоку мочи.
Проникновение
возбудителя в почку возможно тремя
путями: гематогенным, лимфогенным и
уриногенным. Гематогенный путь
инфицирования обычно наблюдают у
больных с хроническими инфекционными
заболеваниями, чаще всего дыхательных
путей и ЛОР-ор-ганов. Лимфогенное
инфицирование происходит за счёт
обширных лимфатических связей почки с
толстой кишкой. При уриногенном пути
инфицирование происходит из нижних
мочевых путей в результате ретроградного
заброса нестерильной мочи при
пузырно-моче-точниковом рефлюксе.
В
генезе пиелонефрита ведущую роль играет
грамотрицательная (кишечная палочка,
протей, синегнойная палочка, энтерококки,
эн-теробактерии, клебсиелла и др.) и
анаэробная флора, хотя кокковая флора,
в том числе и условно-патогенная, также
может вызвать заболевание. Следует
отметить и роль грибов рода Candidaв
генезе пиелонефрита.
Пиелонефрит
— циклическое заболевание. В его развитии
можно проследить отдельные стадии:
острую и хроническую, однако обычно
говорят об остром и хроническом
пиелонефрите. Острый пиело
нефрит
подразделяют на серозный и гнойный
(апостематоз, карбункул почки и
последняя стадия гнойного воспаления
— пионефроз). Хронический пиелонефрит
может быть как необструктивным, так и
обструктивным, отличающимся рецидивирующим
или латентным течением. Обе формы
пиелонефрита имеют активную стадию,
период обратного развития, или
частичной клинико-лабораторной ремиссии,
и полной клинико-лабораторной ремиссии.
При этом функции почек могут быть
сохранены или нарушены вплоть до ХПН.
Клиническая
картина и диагностика
Острый
пиелонефрит характеризуется внезапным
началом, гекти-ческими подъёмами
температуры тела, нарастающей интоксикацией
и эксикозом. Дети старшего возраста
могут жаловаться на боль в поясничной
области, маленькие дети чётко боль не
локализуют и показывают на пупок.
При лабораторном обследовании выявляют
мочевой синдром: лейкоцитурию,
умеренную протеинурию, бактериурию.
Хронический
пиелонефрит отличается нечёткостью
клинической картины. В части случаев
процесс принимает хроническое течение
без предшествующего острого начала.
Основные признаки — хроническая
интоксикация, задержка прибавления
массы тела, бледность кожных покровов,
быстрая утомляемость. Детям с указанной
клинической картиной, учитывая
возможные тяжёлые исходы пиелонефрита
(вторичное сморщивание почек с развитием
ХПН и артериальной гипертензии),
обязательно выполнение анализов мочи.
В группу риска следует включать также
больных с длительным субфебрилитетом
после перенесённых респираторных и
других инфекционных заболеваний
(скарлатины, кори, эпидемического
паротита и др.), пациентов с отягощенным
семейным анамнезом (пороки развития
мочевыделительной системы, мочекаменная
болезнь, артериальная гипертензия) и
детей с синдромом пальпируемой опухоли
в брюшной полости.
Следует
отметить, что выявление лейкоцитурии
не позволяет сразу поставить диагноз.
Лейкоцитурия может быть результатом
вульво-вагинита, баланита, инфекции
нижних мочевых путей и др. Лишь сочетание
с умеренной протеинурией и бактериурии
свидетельствует о пиелонефрите.
Однако, поставив диагноз пиелонефрита,
ни в коем случае нельзя ограничиваться
только назначением противовоспалительного
лечения. Без установления причины
заболевания терапия будет неэффективной
и приведёт лишь к риску развития ос
ложненйй.
Следует помнить, что в 90% случаев причиной
пиелонефрита бывают разнообразные
обструктивные уропатии. Поэтому
обязательно выполнение комплекса
урологических исследований, начиная
с УЗИ, рентгенологического (внутривенная
урография и цистография) и эндоскопического
методов и заканчивая функциональными
методами оценки уродинамики нижних
мочевых путей, радиоизотопными
исследованиями и ангиографией.
Лечение
Лечение
обструктивного пиелонефрита только
комплексное. Оно включает следующие
мероприятия:
нормализацию
пассажа мочи с помощью
реконструктивно-пла-стических операций
или консервативных мероприятий;назначение
адекватной антибактериальной терапии
с учётом чувствительности высеваемой
микрофлоры мочи;антиоксидантную,
иммуномодулирующую и мембраностабили-зирующую
терапию;десенсибилизирующее
лечение и витаминотерапию;санаторно-курортное
лечение.
Диспансерное
наблюдение
Диспансерное
наблюдение показано всем больным с
обструктив-ным пиелонефритом. Контролируют
анализы мочи; посевы мочи на стерильность
проводят ежемесячно, биохимические
анализы крови и мочи — 1 раз в 6—12 мес,
измеряют АД. Высокоинформативный и
неинвазивный метод оценки состояния
мочевыводящих путей в ка-тамнезе — УЗИ
в сочетании с допплерографией. Это
исследование рекомендуют повторять
каждые 3—6 мес до снятия ребёнка с
диспансерного учёта. Контрольные
рентгенологические исследования
выполняют по мере необходимости ежегодно.
Информативным методом оценки степени
сохранности функций почек служит
радиоизотопная ренангиография.
С
диспансерного учёта ребёнка снимают
через 5 лет после полной клинико-лабораторной
ремиссии пиелонефрита и комплексного
урологического исследования,
подтверждающего устранение обструкции,
нормализацию уродинамики и функционального
состояния почек.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
