Дети с расщелиной губы и неба синдромы

Группа синдромов с неустановленным типом наследования была представлена синдромом Корнелии де Ланге, синдромом Гольденара, ассоциацией CHARGE и спорадическими случаями аномалада Пьера-Робена и синдрома Коффина-Сириса.
Как видно из табл. 2, наиболее частой формой мономутантных синдромов у пациентов с ВРГН явился аномалад Пьера-Робена, на долю которого пришлось 23,3 % (17 пациентов) всех случаев ВРН, входящих в синдромы. Все дети с аномаладом Пьера-Робена имели сочетание микрогении, глоссоптоза и расщелины неба.

Рис. 2. Распределение наследственных синдромов среди пациентов с ВРГН: 1 — АР; 2 — РГ; 3 — РГН левосторонняя; 4 — РГН правосторонняя; 5 — РГН двусторонняя; 6 — РН; 7 — абсолютное количество больных с ВРГН
Структура и частота сочетаний аномалада Пьера-Робена с другими пороками развития представлена в табл. 3. В 24 % случаев (4 пациента) аномалад Пьера-Робена явился составной частью синдромов множественных пороков развития: черепно-глазо-зубного синдрома (2 пациента), оро-фацио-дигитального (1 пациент) и синдрома эктодермальной дисплазии (1 пациент). Эти данные согласуются с литературными, где также указывается, что приблизительно в 25 % случаев аномалад Робена является составной частью синдромов множественных пороков.
Таблица 3. Структура и частота сочетаний аномалада Пьера-Робена с другими пороками развития и патологическими состояниями

Во всех случаях, когда аномалад Пьера-Робена являлся составной частью ЧГЗ-синдрома, отмечались: краниосиностоз, аномальная форма зубов, брахидактилия и аномалии глаз (птоз, страбизм, прогрессирующая миопия). Больной с синдромом Мора имел полидактилию кисти, синдактилию стоп на фоне гипосомии. У пациента с синдромом эктодермальной дисплазии наблюдались: сухая тонкая кожа, редкие тонкие волосы, гипоплазия и дистрофия ногтей и зубов, микроретрогения, аномалии глаз (блефарофимоз, эпикант, страбизм), атрезия слезных точек и слезных каналов.
У 1 больного аномалад Пьера-Робена проявился на фоне фетального алкогольного синдрома (пренатальная гипотрофия, микроцефалия с последующей умственной отсталостью, характерное лицо на фоне хронического алкоголизма матери).
Согласно литературным данным, у 36 % больных аномалад сочетается с другими пороками развития, в том числе с врожденным пороком сердца (ВПС), аномалиями скелета, глаз, ушных раковин, а также с умственной отсталостью. По нашим наблюдениям (табл. 3), четверть больных с аномаладом Пьера-Робена имели пороки развития опорно-двигательного аппарата — врожденную косолапость (2 пациента) и воронкообразную грудную клетку (2 пациента).
У всех без исключения пациентов наблюдались малые аномалии сердца, в 35 % случаев встречалось открытое овальное окно (6 человек). Большинство больных с аномаладом Робена имели дисплазии глаз, ушных раковин. Отмечены единичные случаи олигофрении, гипогонадизма. В 47 % случаев наблюдалась задержка психического развития (ЗПР), в 44 % — задержка физического развития (ЗФР).
Согласно табл. 2, с частотой 12-11 % встречались ЧГЗ-синдром и синдром эктодермальной дисплазии тип Рэппа-Ходжкина (по 9-8 пациентов, соответственно). Среди пациентов с ЧГЗ-синдромом только у троих отмечена изолированная РН, пятеро имели ВРГН, один пациент — атипичную двустороннюю косую расщелину лица. У всех больных с ЧГЗ-синдромом отмечалась асимметрия черепа вследствие краниосиностоза, аномальная форма зубов, аномалии глаз (птоз, страбизм, прогрессирующая миопия, атрофия зрительного нерва), аномалии ушных раковин, брахидактилия, иногда в сочетании с клинодактилией V.
Отмечалось асимметричное лицо с низким ростом волос на лбу, высокая спинка носа, гипертелоризм. В одном случае наблюдалось снижение слуха. С частотой 22 % синдром сочетался с аномалиями почек (подковообразная почка, неполное удвоение обеих почек) и с крипторхизмом (по 2 пациента). В 44 % (4 больных) отмечена ЗПР.
При синдроме эктодермальной гипогидротической дисплазии (тип Рэппа-Ходжкина) наблюдались: сухая тонкая кожа, редкие тонкие волосы, гипоплазия и дистрофия ногтей и зубов, запавшая переносица, микрогнатия, микростомия. 7 пациентов имели ВРГН и только один пациент имел изолированную РГ. В двух случаях отмечена гипоплазия гениталий. В единичных случаях встречались крипторхизм, синдактилия, сколиоз II ст., страбизм, ЗПР.
Синдром Смита-Лемли-Опица был выявлен у 5 пациентов (7 %). Все больные имели низкую массу и длину тела при рождении, микроцефалию с различными деформациями черепа (скафо- и долихоцефалию), узкий лоб, деформированные ушные раковины, микрогнатию, длинный фильтр и РН. Встречались птоз, эпикант, страбизм, сосковый гипертелоризм, крипторхизм, грыжи. Из аномалий конечностей отмечалась кожная синдактилия кистей и стоп. Со стороны внутренних органов наблюдались ВПС (дефект межжелудочковой перегородки), болезнь Гиршпрунга, дополнительная доля селезенки. У всех больных отмечалась умственная отсталость.
По 5,5 % пришлось на синдром эктодермальной дисплазии с синдактилией и EEC. В четырех случаях имел место синдром ВРГН с эктодермальной дисплазией и синдактилией, сопровождающийся олигофренией в стадии дебильности. Отмечались алопеция, дисплазия ногтей, гипоплазия эмали и раннее выпадение зубов, гипоплазия гениталий, микроблефарон (у 1 пациента).
При синдроме EEC отмечалась частичная синдактилия, РГН (3 пациента), изолированная РГ (1 пациент). Все пациенты имели проявления эктодермальной дисплазии: светлые, редкие, тонкие волосы, редкие брови и ресницы, сухую кожу, диспластический рост зубов. Отмечались гипоплазия ногтей, врожденный уретерогидронефроз, солитарная киста почки, добавочная доля селезенки. Умственное развитие всех больных соответствовало норме.
По 4 % пришлось на ГЗП-синдром, синдром Ван дер Вуда и синдром Корнелии де Ланге.
ГЗП-синдром встретился у 3 больных с левосторонней ВРГН. Больные имели микроофтальмию, микрокорнеа, колобому радужки, гипотелоризм, врожденную катаракту, узкие глазные щели, эпикант. Отмечались диспластический рост зубов, гипоплазия эмали, ранний кариес, синдактилия, клинодактилия V, брахицефалия. Двое больных имели врожденный вывих бедра, один проводящую глухоту. Психомоторное развитие детей соответствовало норме.
Все больные с синдромом Ван дер Вуда имели ямки на слизистой поверхности нижней губы (врожденный свищ), ВРГН.
Синдром Корнелии де Ланге наблюдался у 3 больных (4 %). При данном синдроме больные имели характерное лицо (синофриз, гипертрихоз), длинный фильтр, микрогению, микробрахицефалию, клинодактилию V. У всех больных помечались отставание в росте и глубокая задержка умственного развития. У двоих — судорожный синдром на фоне мышечного гипертонуса. Все пациенты имели ВПС (дефект межпредсердной перегородки, стеноз аортального клапана со стенозом легочной артерии, открытое овальное окно). Наблюдались: атрезия слезных точек, мультикистоз почки, крипторхизм.
С частотой 2,7 % каждый встречались синдромы Опица-Фриаса, Бикслера, Гольденара, Ваарденбурга, Коффина-Сириса, CHARGE-ассоциация, тригоноцефалия Опица (по 2 пациента каждый).
В двух случаях был диагностирован синдром Ваарденбурга. Лицевые аномалии включали телекант, широкую выступающую переносицу, прогению, микрогнатию, одностороннюю РГН. Отмечался частичный альбинизм, гетерохромия радужных оболочек, птоз.
Основными признаками синдрома Коффина-Сириса были грубые черты лица, гипоплазия V пальца и ногтей на пальцах стоп. Отмечались РН, односторонняя РГН, гипоплазия ногтей на пальцах рук, гипермобильность суставов, плоскостопие, порок сердца (дефект межжелудочковой перегородки с клапанным стенозом легочной артерии), крипторхизм, эктопия почки, глубокая умственная отсталость, незначительная микроцефалия, гидроцефалия. Редкие волосы на голове сочетались с генерализованным гирсутизмом.
Лицевые дисморфии при синдроме Опица-Фриаса включали гипертелоризм, уплощенную переносицу, узкие глазные щели, эпикант, аномальный разрез глаз, страбизм, микрогнатию, РГ, РГН. Гипоспадия была представлена в двух формах: венечной и гипоспадии полового члена. Отмечались открытое овальное окно, пиелоэктазия почки. Интеллект у больных был снижен.
У больной с синдромом Гольденара наблюдались: скрытая РН, правосторонняя гипоплазия нижней челюсти, аномальные ушные раковины с преаурикулярным выростом на стороне поражения, односторонний дермоид конъюнктивы справа, антимонголоидный разрез глаз с уменьшением глазной щели на стороне поражения, дефекты глазодвигательных мышц, воронкообразная деформация грудной клетки, аномалии позвоночника (клиновидный полупозвонок в грудном отделе, добавочное ребро, сколиоз), кривошея, умеренная задержка психического развития.
У другого больного с синдромом Гольденара отмечались: левосторонняя макростома, левосторонняя гипоплазия нижней и верхней челюсти, гипоплазия ушной раковины с преаурикулярными выростами на стороне поражения, атрезия наружного слухового прохода, глухота, антимонголоидный разрез глаз с уменьшением глазной щели на стороне поражения, дефекты глазодвигательных мышц, ЗПР.
Синдром Бикслера проявился у больных с односторонними ВРГН, одна из которых была атипичной. Больные имели гипертелоризм, левостороннюю гипоплазию дуги нижней челюсти, левостороннюю микроотию с атрезией наружного слухового канала, брахицефалию, задержку физического развития. Отмечались арахнодактилия, аневризма межпредсердной перегородки, пупочная грыжа со свищем, плосковалыусная деформация стоп, гипоплазия доли щитовидной железы.
У одного пациента с CHARGE-ассоциацией наблюдались врожденная левосторонняя колобома радужки и сосудов оболочки, атрезия левого носового хода, открытое овальное окно с выбуханием синуса Вальсальвы, ЗПМР, ЗФР, преаурикулярный вырост слева, левосторонняя РГ. Другой имел двустороннюю атрезию хоан, колобому радужки, ВПС (дефект межпредсердной перегородки), аномальные ушные раковины, глухоту, ЗПМР и ЗФР на фоне РН.
Синдром тригоноцефалии Опица у больной со щелевидной РН и у больного с атипичной РН проявился характерной формой черепа с расширением в затылочной и сужением в лобной части, лицевыми аномалиями в виде уплощенной с бороздкой спинки носа, монголоидного разреза глазных щелей, эпиканта, страбизма, аномалиями ушных раковин, повышенной эластичностью кожи, синдактилией стоп. Оба пациента имели ВПС (коарктация аорты с аномалией створок аортального клапана, дефект межжелудочковой перегородки) и ЗФР.
Более редкими оказались наследственные синдромы Крузона, Дубовица, оро-фацио-дигитальньш I типа. У больной с синдромом Крузона отмечались брахицефалия за счет краниосиностоза, гипертелоризм, экзофтальм, клювовидный нос, микрогнатия, мандибулярный прогнатизм, РН, олигофрения. Ребенок с синдромом Дубовица имел пренатальное и постнатальное отставание в физическом развитии, микроцефалию, лицевые аномалии (гипертелоризм, эпикант, широкую переносицу, левостороннюю РГН, микрогнатию), страбизм, левосторонний крипторхизм, олигофрению в стадии дебильности. Диагностическими признаками для оро-фацио-дигитального синдрома I типа явились множественные гиперплазированные уздечки языка, РГН, аномалии зубов, эпикант, микрогнатия, асимметричное укорочение пальцев стоп, ЗПР в легкой степени.
Из наследственных мономутантных синдромов, не предполагающих в своем составе ВРГН, были диагностированы: синдром Элерса — Данлоса (I, II, VI типов), синдром Нунана и синдром Горлина. У одной пациентки было установлено нарушение в системе половых хромосом — синдром Шерешевского-Тернера.
Определенный интерес представляли комбинации врожденных расщелин лица и неба с пороками развития внутренних органов, значительное место среди которых занимали врожденные пороки сердца, от тяжести которых во многом зависит жизненный прогноз. Частота подобного сочетания, по нашим наблюдениям, составила 6,6 % (20 пациентов).
Ассоциация расщелины лица и ВПС в составе синдромов множественных пороков развития нами была выявлена у 7 пациентов (табл. 4). ВРГН, сочетающаяся с ВПС, но не составляющая определенный синдром — у 13 больных. По литературным данным частота сочетания ВРГН и ВПС составляет 3,8-17,9 %.
Таблица 4. Наследственные болезни с ассоциацией ВРГН, ВПС и крупных сосудов

Один пациент имел ВРГН, сочетающуюся с врожденным пороком почек, но не составляющую определенный наследственный синдром.
Таким образом, по нашим наблюдениям, не менее чем у трети больных ВРГН входит в состав наследственных синдромов или сочетается с другими врожденными пороками развития (94 больных — 31,3 %). В подавляющем же большинстве случаев (69 %) ВРГН бывает единственной патологией у ребенка (либо сопровождается малозначимыми дисплазиями).
Семейная отягощенность пороком лица имела место в 13,3 % случаев, по данным литературных источников этот процент несколько выше — 19,57 %.
Заключение
1. Проведенное исследование установило, что в 31,3 % случаев ВРГН входит в состав множественных пороков развития, в том числе на долю синдромов наследственной этиологии приходится 26,7 %, что изменяет перспективы хирургической коррекции у этих больных и сроки возможного оперативного лечения.
2. Маркером вероятности проявления наследственной патологии является наличие у больных расщелины нёба.
3. Наиболее частой формой мономутантных синдромов у пациентов с ВРГН является аномалад Пьера-Робена, на долю которого пришлось 23,3 %.
4. Комбинация ВРГН с врожденным пороком сердца, от тяжести которого во многом зависит жизненный прогноз, составляет 6,6 %.
5. В 26,7 % случаев, когда ВРГН входит в состав наследственного синдрома, риск повторяемости расщелин лица для потомства оценивается как высокий — 25-50%. Поэтому все больные с ВРГН нуждаются в консультации врача-генетика для выявления генетических синдромов, отягощающих течение порока и прогноза потомства.
6. Учитывая высокую пораженность детей с ВРГН другими врожденными пороками, необходимо широкое внедрение метода дородового ультразвукового скрининга беременных из групп риска по рождению детей с ВРГН, т.к. пренатальная диагностика способствует, с одной стороны, сокращению рождаемости детей с тяжелыми пороками, с другой — более раннему и эффективному хирургическому лечению.
7. В случае выявления у плода ВРГН необходимо тщательное УЗИ с пристальным изучением анатомии лица, мозга, сердца и скелета.
8. Диагностика генетических синдромов имеет значение для определения прогноза жизни, показаний к хирургической коррекции порока, своевременному распознаванию и предупреждению осложнений послеоперационного периода.
Форофонтова В. Ю, Лебедькова С. Е., Мамедов Ад. А., Очнева Г. И., Скойбедо И. Е., Афуков И. В.
Опубликовал Константин Моканов
Источник
При рождении ребенка с расщелиной нёба или заячьей губой у некоторых родителей возникает паника, другие активно ищут в литературе и интернете информацию о том, с чего начать и что делать дальше. Не всегда врачи могут ответить на все возникающие вопросы. Не всегда родители знают, о чем надо спросить.
Портал Владмама и наш консультант предлагают вашему вниманию подробную информацию об этой проблеме и вариантах её решения.
Внимание, статью иллюстрируют реальные фотографии, не рекомендуемые к просмотру впечатлительными людьми.
Рождение долгожданного малыша — что может быть важнее, главнее, счастливее этого момента для любого родителя? Но процесс появления на свет маленького человека иногда сопровождается событиями, к которым нельзя быть готовыми заранее. К такого рода неожиданностям относится рождение малыша с расщелиной нёба и деформацией губы.
Надеюсь, что данная статья поможет вам сориентироваться в этой непростой ситуации. Ведь Ваш ребенок всегда будет для Вас самым любимым и желанным. А мы будем Вам помогать.
Расщелины нёба и губы — это врожденные пороки развития лица
Они возникают на ранних этапах беременности. На 5–6-й неделе беременности возникает первичное эмбриональное нёбо и формируется верхняя губа, на 10–11-й — вторичное эмбриональное нёбо.
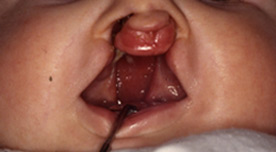
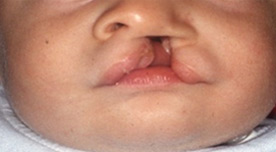
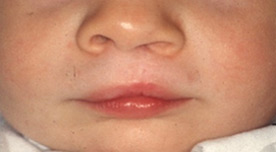
Заячья губа — это расщелина верхней губы, которая выглядит, как узкое отверстие или разрыв в коже и слизистой верхней губы. Расщелина часто распространяется на область носа, а также переходит на кости верхней челюсти.
Волчья пасть представляет собою расщелину или отверстие в нёбе. Волчья пасть может распространяться и на твердое нёбо (костная передняя часть нёба) и/или мягкое нёбо (мягкая задняя часть нёба).
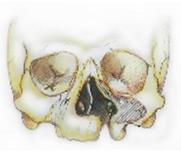

Существует много различных форм расщелин нёба и губы, которые могут быть разделены на две группы, основанные на этиологии и морфологии. Это расщелины губы и альвеолярного отростка, с расщелиной или без расщелины нёба; изолированные расщелины нёба, которые возникают на более позднем этапе, после нормального развития верхней губы и челюсти. Расщелины могут быть одно- или двусторонние, а также полные и неполные.
Расщелина губы и нёба — это наиболее частая врожденная деформация лица (1/700 новорожденных), которая была хирургической проблемой с древних времен. Китайские документы, датированные 390 годом до нашей эры, содержат отчет о сановнике Императора, который был прооперирован по поводу деформации верхней губы. Другие исторические документы описывают подобные хирургические вмешательства в эпоху Древних Греков и Римлян.
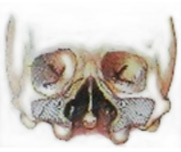
Революционными в лечении стали анатомические исследования французского хирурга Виктора Ве, который в 1930 году разработал основу для рационального лечения расщелин губы и нёба. Наиболее важными пунктами философии Ве являются:
- Нет недостатка ткани. Ткани растянуты и смещены, но присутствуют.
- Для того, чтобы правильно восстановить губу и нёбо важно в первую очередь восстановить анатомию дислоцированных структур.
- Неправильный рост костей лица и дисфункция являются в большинстве случаев следствием неправильной анатомической реконструкции.
Причины появления расщелины губы и нёба
В большинстве случаев точная причина появления этих дефектов неизвестна, а значит предотвратить появление этих деформаций невозможно. Считается, что расщелины губы и нёба появляются в результате сочетания генетических и экологических факторов. Если у родителей ребенка, его родственников или братьев (сестер) была обнаружена эта аномалия, существует риск появления её у новорожденного в 15–33% случаев.
Расщелина нёба и расщелина губы также могут быть результатом воздействия на плод в периоды формирования у плода верхней губы и нёба (5–6-я и 10–11-я недели беременности) вирусов, химикатов, алкоголя, наркотиков, некоторых медикаментозных препаратов (например, антиконвульсантов), витаминной недостаточности.
Как выставляется диагноз?
Расщелины губы и нёба легко диагностировать, так как они проявляются очевидными физиологическими дефектами. Проведение ультразвукового обследования во время беременности иногда помогает определить, есть ли расщелина у еще не рожденного ребенка. Если деформаций не было обнаружено при проведении предродового ультразвукового обследования, подтверждение диагноза производится после физического обследования полости рта, носа и нёба после рождения ребенка. Иногда деформации могут выявиться при проведении обследований, направленных на обнаружение других аномалий развития.
Сопутствующие проблемы
Проблемы с приемом пищи
При расщелине неба еда и жидкости могут попадать изо рта в нос. Существуют специально разработанные бутылочки и соски для детского кормления, которые помогают направлять жидкости вниз к пищеводу.
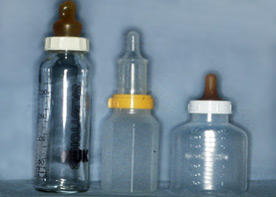

Детям с расщелиной нёба, возможно, придется установить искусственное нёбо для того, чтобы помочь правильному приему пищи и убедиться, что они получают достаточное питание до тех пор, пока не может быть выполнено хирургическое лечение.
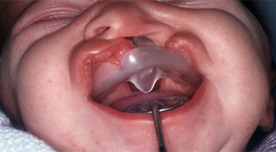
Проблемы с зубами
Дети с расщелиной нёба или губы более склонны к появлению кариеса, а также часто имеют лишние, искривленные либо смещенные зубы, которые требуют стоматологического и ортодонтического вмешательства. К тому же, такие дети часто имеют и дефект верхнего альвеолярного отростка (это костная часть десен, на которой растут зубы). Дефект альвеолы может
- провоцировать смещение, выпирание или ротацию постоянных зубов
- препятствовать нормальному появлению постоянных зубов
- препятствовать нормальному формированию альвеолярного гребня
Эти проблемы обычно могут быть устранены с помощью челюстно-лицевых хирургов и ортодонтов.
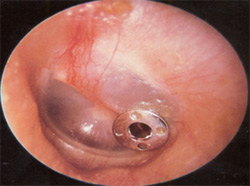
Ушные инфекции и потеря слуха
Дети с расщелиной неба попадают в повышенную группу риска заболеваний ушными инфекциями, так как они склонны к скоплению жидкости в среднем ухе. Если это состояние оставить без лечения, ушные инфекции могут спровоцировать потерю слуха. Чтобы предотвратить это, детям с расщелиной неба устанавливают специальные трубочки на барабанные перепонки для обеспечения дренажа жидкости, а также нужно проводить обследование качества слуха раз в год.
Проблемы с речью
Дети с заячьей губой или волчьей пастью также могут испытывать проблемы с речью. Голос имеет «носовое» звучание, часто может быть затруднено понимание их речи. Эти проблемы появляются не у всех детей, и с помощью хирургического вмешательства у некоторых пациентов их можно полностью устранить. В остальных случаях ребенку придется работать с логопедом — специалистом, который поможет ребенку преодолеть трудности с речью.
Кто занимается детьми с расщелинами губы и неба?
В устранении этих деформаций задействована целая команда докторов. В такую команду обычно входят:
- пластический хирург — для оценки и выполнения необходимых хирургических манипуляций на губе и/или нёбе;
- отоларинголог (ухо-горло-нос) — специалист, который оценит наличие проблем со слухом и назначит необходимое лечение;
- челюстно-лицевой хирург, который при необходимости проведет перемещение сегментов верхней челюсти для улучшения прикуса, лучшего косметического эффекта и для устранения расщелины альвеолярного отростка;
- ортодонт — для проведения выравнивания и смещения зубов;
- стоматолог-терапевт, который обеспечит обычный уход за зубами и полостью рта;
- стоматолог-ортопед — для изготовления искусственных зубов, а также стоматологических устройств, которые улучшат внешний вид и наладят нормальное функционирование аппарата речи, и также помогут облегчить прием пищи;
- логопед, который будет работать с ребенком для улучшения качества речи;
- аудиолог — специалист по коммуникативным расстройствам, вызваных потерей или нарушением слуха — оценит и проведет исследования качества слуха;
- педиатр — для обеспечения постоянного контроля за здоровьем ребенка;
- социальный работник или психолог — для психологической поддержки семьи и оценки любых проблем адаптации;
- генетик поможет родителям и взрослым пациентам понять шансы на дальнейшее появление детей с этими деформациями.
Лечение обычно начинается в младенчестве и продолжается до достижения пациентом раннего взрослого возраста.
Этапы лечения расщелин губы и нёба
Лечение расщелины губы требует проведения одной либо двух хирургических операций, в зависимости от степени деформации. Первая операция обычно выполняется ребенку в 3 месяца.
Лечение расщелины неба может быть выполнено однажды либо требовать нескольких операций. Операция пластики нёба обычно проводится ребенку в возрасте от 6 до 12 месяцев.
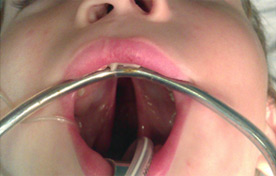

Детям с расщелиной альвеолярного отростка верхней челюсти также может понадобиться пластика костного дефекта костным трансплантантом, взятым с подвздошной кости по достижению ими 8–10-летнего возраста — таким образом обеспечивается поддержка постоянных зубов и стабилизируется верхняя челюсть. В дальнейшем, по достижении девочками 16 лет, мальчиками — 18 лет, в область восстановленного дефекта можно устанавливать дентальный имплантант.
Около 20% детей с расщелиной нёба требуют дальнейших хирургических вмешательств для улучшения качества речи (например, велофарингопластика при велофарингеальной недостаточности).
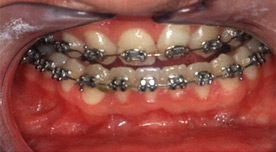
После появления постоянных зубов таким детям часто необходима установка брекет-системы для их выравнивания.
Также могут понадобиться дополнительные операции для улучшения внешнего вида губы, носа, закрытия отверстий между ртом и носом, обеспечения правильного дыхания и стабилизации и выпрямления челюсти. Окончательные операции по удалению шрамов, оставшихся после первой операции, будут проведены только в юношестве, когда структура лицевых костей будет почти полностью сформирована.
Ожидаемые результаты
Лечение деформаций лица может растянуться на несколько лет и требовать проведения нескольких хирургических операций (в зависимости от степени тяжести деформации), однако большинство детей имеют большой шанс получить нормальную внешность, внятную речь и отсутствие проблем при приеме пищи.
Ранний стоматологический уход
Как и остальные дети, дети, рожденные с расщелиной губы или волчьей пастью, требуют тщательной чистки, хорошего питания и фторированя зубов для обеспечения роста здоровых зубов. Тщательная чистка маленькой зубной щеткой с мягкой щетиной должна проводиться с появлением первых зубов. Если мягкая детская зубная щетка плохо очищает зубы из-за измененной формы рта и зубов, ваш стоматолог может рекомендовать использование мягкой губки на ручке, пропитанной эликсиром для полоскания рта, которая используется для чистки зубов. Рекомендуется совершать первый визит к стоматологу по достижению ребенком одного года или раньше при наличии каких-то стоматологических проблем. Проведение обычного ухода за полостью рта можно начинать в трехлетнем возрасте.
Ортодонтический уход
Первый визит к ортодонту должен быть еще до появления у ребенка первых зубов. Цель такого визита — оценка роста костей лица, в особенности развития челюстей. После того, как прорежутся постоянные зубы, может применяться ортодонтическое лечение для выравнивания зубов.
Ортопедический уход
Ортопед может изготовить мостовидный протез для замены недостающих зубов либо специальные приспособления, предназначенные для того, чтобы разделить нос и рот, и таким образом улучшить звучание речи.
Источник
