Деформация маделунга код мкб
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
Другие названия и синонимы
Диффузная липома шеи, Диффузный симметричный липоматоз, Множественный доброкачественный липоматоз, Синдром Лонуа-Бансода.
Названия
Болезнь Маделунга.

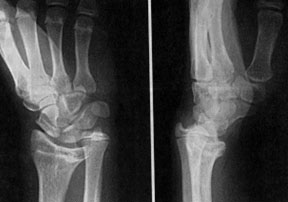
Рентгенограмма кисти с деформацией Маделунга
Синонимы диагноза
Диффузная липома шеи, Диффузный симметричный липоматоз, Множественный доброкачественный липоматоз, Синдром Лонуа-Бансода.
Описание
Маделунга болезнь (синоним: деформация Маделунга, хронический подвывих кисти)локальная физарная дисплазия, характеризующаяся укорочением лучевой кости и вывихом (подвывихом) локтевой кости, что внешне проявляется выстоянном головки локтевой кости и смещением кисти в ладонную сторону.
Симптомы
Костная деформация обусловливает своеобразную штыкообразную деформацию лучезапястного сустава, которая развивается вследствие преждевременного закрытия дистальной эпифизарной зоны роста лучевой кости, что ведет к прогрессирующему ее укорочению. Чаще поражается одна конечность. Иногда болезнь Маделунга сочетается с диспластическим сколиозом.
У девочек болезнь Маделунга встречается в 34 раза чаще, чем у мальчиков. Первые ее признаки обычно появляются в возрасте 9-12 лет, т. Е. Во время бурного роста длинных трубчатых костей. Нередко болезнь Маделунга необоснованно связывают с возможными травмами сустава, перенесенными воспалительными процессами. Вначале отмечают косметический дефект, ограничение движений кисти в тыльную и локтевую стороны. Деформация с возрастом увеличивается, появляются боли и ощущение усталости при движениях, обусловленные инконгруэнтностью суставных поверхностей.
Судороги.
Диагностика
Диагноз устанавливают на основании характерных клинических и рентгенологических проявлений. При рентгенологическом исследовании выявляют относительное укорочение лучевой кости на 45 см и скошенность суставной поверхности дистального эпифиза лучевой кости в ладонную и локтевую сторону, что создает впечатление подвывиха кисти (костей запястья). Полулунная кость как бы нависает над ладонным краем эпифиза лучевой кости. Высота дистального эпифиза по лучевой стороне значительно превосходит его высоту по локтевой стороне, а раннее закрытие эпифизарной ростковой зоны по локтевой и ладонной стороне создает ладонный и локтевой наклон суставной поверхности. Отмечают изменение расположения проксимального ряда костей запястья, они образуют клин, на вершине которого располагается полулунная кость. Головка локтевой кости находится в положении вывиха (в дистальном направлении) и смещена в тыльном направлении относительно лучезапястного сустава. Обычно расположена на уровне основания пястных костей.
Дифференциальная диагностика
Болезнь Маделунга следует дифференцировать с посттравматической деформацией типа Маделунга (например, в результате эпифизеолиза), лучевой косорукостью, штыковидными деформациями после перенесенного остеомиелита, при опухолях и Эта болезнь напоминает мезомелическую дисплазию, или синдром Лери-Вейлля, который относится к дисхондростеозам. Для синдрома Лери-Вейлля характерны двустороннее поражение, малый рост больного, короткая кисть. Иногда он сопровождается деформациями большеберцовой и плечевой костей. Обе лучевые кости при этом заболевании изогнуты под углом, открытым в локтевую сторону, в результате чего суставные поверхности дистальных эпифизов лучевых костей скошены в локтевую сторону. Искривление более выражено на уровне дистальной трети кости. Отмечается вывих головок локтевых костей в проксимальном направлении из-за относительного укорочения этих костей. Кисть отклонена в локтевую сторону.
Лечение
Консервативное лечение болезни Маделунга неэффективно. Операцию следует выполнять в возрасте 1314 лет. Основными показаниями к ней являются выраженный косметический дефект, нарушение функции и боли в суставе. Более раннее хирургическое вмешательство, направленное на устранение косметического дефекта, например резекция головки локтевой в сочетании с корригирующей остеотомией лучевой кости, часто приводит к значительному нарушению функции лучезапястного сустава. Остеотомия укороченной лучевой кости на уровне ее дистального метафиза и применение дистракционно-компрессионных аппаратов позволяет одновременно добиться удлинения кости за счет образования костного регенерата и смещения дистального фрагмента лучевой кости в тыльную и лучевую сторону, что обеспечивает восстановление конгруэнтности, ликвидацию подвывиха костей запястья и вывиха головки локтевой кости.
Прогноз
Прогноз в отношении функций после оперативного лечения благоприятный. При нерациональном лечении развивается остеоартроз лучезапястного сустава и сохраняется косметический дефект.
Источник
Рубрика МКБ-10: Q74.0
МКБ-10 / Q00-Q99 КЛАСС XVII Врожденные аномалии пороки развития, деформации и хромосомные нарушения / Q65-Q79 Врожденные аномалии пороки развития и деформации костно-мышечной системы / Q74 Другие врожденные аномалии (пороки развития) конечности(ей)
Определение и общие сведения[править]
Радиоульнарный синостоз
Синонимы: лучелоктевой синостоз
Врожденный радиоульнарный синостоз является редким пороком скелета, который характеризуется нарушением сегментации лучевой и локтевой костей во время эмбрионального развития, что приводит к ограничению вращательных движений предплечья.
Врожденный радиоульнарный синостоз может быть изолированным или сочетаться с другими аномалиями
Этиология и патогенез[править]
Клинические проявления[править]
Врожденный проксимальный радиоульнарный синостоз клинически характеризуется отсутствием ротационных движений предплечья. При этом предплечье может находиться в положении пронации (в этих ситуациях деформацию клинически определяют рано) либо в среднем положении (у этой категории детей дефект может быть замечен достаточно поздно).
Другие врожденные аномалии верхней конечности(ей), включая плечевой пояс: Диагностика[править]
Рентгенологически определяют костную спайку на уровне проксимальных эпиметафизов лучевой и локтевой костей, при этом ее протяженность может варьировать в весьма значительных пределах.
Дифференциальный диагноз[править]
Другие врожденные аномалии верхней конечности(ей), включая плечевой пояс: Лечение[править]
Лечение заключается в реконструктивных операциях.
Основное показание к оперативному вмешательству — фиксированная прона-ционная контрактура предплечья, значительно ограничивающая функциональные возможности верхней конечности.
Оперативное лечение целесообразно начинать с двухлетнего возраста. Можно использовать два основных метода — деротационную остеотомию костей предплечья и попытку создания лучелоктевого сочленения.
• При выполнении деротационной остеотомии осуществляют разрез мягких тканей по передненаружной поверхности предплечья, выделяют область синостоза и несколько дистальнее него выполняют резекцию лучевой кости на протяжении 0,5 см. Дальнейшие действия хирурга обусловлены полученным эффектом.
• При полном устранении пронационной контрактуры, что, по нашим данным, возможно лишь в 20% случаев, рану послойно ушивают, причем фрагменты можно не фиксировать.
• В ситуации, когда контрактура не устраняется, необходима остеотомия лучевой кости в дистальной трети, в этих случаях фрагменты лучевой кости фиксируют спицей Киршнера.
Следует отметить, что форсированная коррекция пронационной контрактуры недопустима, поскольку чревата парезом глубокой ветви лучевого нерва.
В данной ситуации хорошим выходом становится наложение дистракционного аппарата, с помощью которого можно дозированно вывести кисть в среднее положение.
Спицы проксимального кольца проводят через локтевую кость, дистального — через лучевую. Дистальное кольцо состоит из двух половин и имеет возможность перемещать внутреннюю половину по отношению к наружной с помощью червячной передачи.
Профилактика[править]
Прочее[править]
Деформация Маделунга
Эпидемиология
Деформация Маделунга чаще всего встречается у лиц женского пола.
Клинические проявления и диагностика
В возрасте 12-14 лет начинает развиваться штыкообразная деформация предплечья на уровне лучезапястного сустава.
Асимметричное замыкание зоны роста лучевой кости приводит к смещению суставной поверхности последней в ладонно-локтевую сторону.
Одновременно отмечают изменения в области проксимального ряда костей запястья, в связи с чем лучезапястный сустав принимает форму угла, открытого в дистальном направлении, на вершине которого располагается смещенная полулунная кость. Однако, несмотря на выраженную деформацию, соотношения суставных поверхностей лучевой кости и костей запястья находятся в пределах нормы.
Появляется ограничение тыльной флексии и локтевого отведения кисти, при длительном существовании деформации развивается болевой синдром.
Лечение
Выполняют реконструктивные операции.
При устранении деформации Маделунга пациенту и его родителям на выбор можно предложить два варианта действий.
Если основная проблема — штыкообразная деформация в области лучезапястного сустава, а дефицит длины отсутствует, можно использовать следующую технологию:
Из поперечного разреза по тыльной поверхности предплечья в области проекции лучезапястного сустава обнажают головку локтевой кости и дистальный метафиз лучевой кости.
Выполняют резекцию головки локтевой кости, далее — клиновидную резекцию лучевой кости, причем основание клина обращено к тылу и радиально.
После сопоставления фрагментов кисть выводят из положения ладонной флексии и ульнарной девиации, отломки фиксируют спицами.
При втором варианте действий используют, метод дистракции:
Выполняют остеотомию лучевой кости в области дистального метафиза. Накладывают аппарат Илизарова. Осуществляют асимметричную дистракцию, задача которой — восстановление длины лучевой кости и выведение суставной поверхности последней в положение коррекции. После получения необходимой коррекции аппарат переводят в режим стабилизации до полного созревания регенерата, далее его снимают и осуществляют восстановительное лечение.
Врожденный псевдоартроз ключицы
Определение и общие сведения
Врожденный псевдоартроз ключицы является редким доброкачественным состоянием, которое характеризуется образованием безболезненной ткани или припухлости над ключицей. Около 200 случаев патологии было зарегистрировано во всем мире.
Этиология и патогенез
Этиология неизвестна. Состояние не связано с травмой, нейрофиброматозом или фиброзной дисплазии. Семейная история иногда прослеживается.
Клинические проявления
В большинстве случаев, аномалия отмечается на правой ключице, движения плеча и руки остаются в норме. Вовлечение левой стороны обычно происходит при декстрокардии и транспозиции органов. Двусторонние случаи очень редки (10% случаев). Ассоциация с развитием шейных ребер наблюдается в 15% случаев.
Диагностика
Диагноз формулируется, как правило, при рождении или несколько месяцев спустя, в ходе простой рентгенографии, которая демонстрирует отсутствие костной мозоли, вовлечение средней трети ключицы и увеличенные концы кости.
Дифференциальный диагноз
Дифференциальная диагностика включает в себя в первую очередь ключично-черепной дизостоз и посттравматический псевдоартроз.
Лечение
Хирургическое лечение (иссечение псевдоартроза, внутренняя фиксация и костная пластика) показано в случае снижения функции.
Ключично-черепная дисплазия
Синонимы: ключично-черепной дизостоз
Определение и общие сведения
Ключично-черепная дисплазия — это редкая генетическая аномалия развития костей, которая характеризуется гипоплазией или аплазией ключиц, незаращением родничков и черепных швов, а также многочисленными стоматологическими нарушениями.
Распространенность ключично-черепного дизостоза составляет 1/1000000. В группах с «эффектом основателя» этот показатель выше. Патология встречается во многих этнических группах, заболеваемость не зависит от пола. Из-за большого количества относительно легких случаев заболевания — оно диагностируется не всегда.
Этиология и патогенез
Ключично-черепная дисплазия вызывается мутациями гена RUNX2 (6p21), который участвует в дифференцировке остеобластов и формировании костной ткани. Индентифицировано множество таких мутаций, они характеризуются высокой пенетрантностью и значительной вариабельностью. Четких корреляций фенотип/генотип пока не установлено.
Ключично-черепная дисплазия наследуется по аутосомно-доминантному типу. Семьям с историей патологии, показано генетическое консультирование. Тем не менее, достаточно часто встречаются случаи, связанные с мутациями de novo.
Клинические проявления
Клиническая картина заболевания крайне вариабельна даже в пределах одной семьи, от изолированных зубных аномалий до тяжелых пороков развития с функциональными нарушениями. Выделяют следующие основные клинические признаки ключично-черепной дисплазии: гипоплазия или аплазия ключиц, узкие и покатые плечи, которые могут быть выдвинуты вперед, длительное незаращение черепных швов и крупные роднички при рождении, которые могут сохраняться в течение всей жизни.
Кроме того, часто наблюдаются разнообразные аномалии зубов, включая неправильный прикус, равномерно или хаотично распределенные сверхкомплектные молочные или постоянные зубы (гипердонтия), что также приводит к нарушениям прикуса, длительно не выпадающие молочные зубы, позднее прорезывание постоянных зубов, невозможность «вытеснить» молочные зубы. Аномалии зубов могут нарушать артикуляцию и жевание.
К другим признакам относятся широкий и уплощенный лоб, гипертелоризм, гипоплазия средней трети лица, заостренная челюсть, придающая лицу характерный вид. Кроме того, может отмечаться брахидактилия, конусообразные пальцы и короткие, широкие большие пальцы. К сопутствующим аномалиям скелета относят низкий рост, сколиоз, Х-образное искривление ног, плоскостопие, широкий лобковый симфиз, дисплазию лопаток, дисплазию тазобедренных суставов. Клиническая значимость этих нарушений обычно невелика.
Вторичные осложнения включают рецидивирующие инфекции верхних дыхательных путей, апноэ во сне, незначительное отставание в мотороном развитии и снижение слуха различной степени. Когнитивные и интеллектуальные функции не нарушаются. Женщинам, страдающим ключично-черепным дизостозом, кесарево сечение проводится чаще, чем в общей популяции, это связано с несоответствием размеров таза матери и головки плода.
Диагностика
Диагностика основана на выявлении характерных клинических и радиологических признаков: длительное незаращение черепных швов и родничков, коническая грудная клетка с узкой верхней апертурой, деформации кистей и аномалии прикуса. При атипичных клинических и радиологических признаках для подтверждения диагноза используют молекулярно-генетическое тестирование.
При беременностях повышенного риска возможна пренатальная диагностика. Она требует выявления соответствующей мутации в семье.
Дифференциальный диагноз
Дифференциальный диагноз включает мандибулоакральную дисплазию, синдром Крейна-Хейза, синдром Юниса-Варона, пикнодизостоз, синдром CDAGS и гипофосфатазию.
Лечение
Очень важно скорректировать аномалии зубов, чтобы избежать функциональных нарушений и эстетических последствий: удаление длительно не выпадающих временных зубов, дополнительных зубов и патологических постоянных зубов. При наличии ретернированных зубов проводится хирургическое вмешательство; неправильный прикус корректируют ортодонтическими методами. Может потребоваться логопедическое лечение. При рецидивирующих инфекциях рекомендуется антибиотикотерапия. Поскольку ген RUNX2 играет важную роль в оссификации и поддержании баланса костной ткани, необходимо контролировать минеральную плотность костей и при необходимости проводить профилактику остеопороза.
Прогноз
Прогноз достаточно благоприятный.
Синдром Салли-Бейтона
Синонимы: наследственное отклонение локтевой кости
Синдром Салли-Бейтона включает в себя локтевое отклонение пальцев, приведение и деформацию сгибания больших пальцев, двустороннюю вертикальный таранную кость с «ногой рокера» и умеренно-низкий рост.
Деформация Шпренгеля
Врожденное высокое стояние лопатки, известное под названиями «деформация Шпренгеля» и «неспустившаяся лопатка», представляет собой сложный порок развития плечевого пояса, сопровождаемый анатомическими и функциональными нарушениями. Первое сообщение о деформации сделал в 1862 г. А. Эйленбург.
В 1891 г. О. Шпренгель описал клиническую картину врожденного высокого стояния лопатки и попытался объяснить причину возникновения деформации.
Этиология и патогенез
В литературе накопилось много теорий, стремящихся объяснить происхождение деформации. Однако до настоящего времени причина остается неясной. Наиболее вероятно нарушение эмбриогенеза мезенхимы на ранних стадиях развития эмбриона (до 4-й недели), чем объясняется многообразие вариантов деформаций при болезни Шпренгеля со стороны плечевого пояса, позвоночника, грудной клетки.
Клинические проявления
По клиническим проявлениям различают:
• мышечные формы врожденного высокого стояния лопатки легкой, средней и тяжелой степени;
• костные формы, относимые к тяжелой степени деформации.
При легкой степени косметические и функциональные нарушения минимальны, выражаются небольшой асимметрией лопаток, т.е. одна лопатка расположена выше другой на 1-2 см, отведение плеча ограничено незначительно (не более 10-20°) и возможно до угла не менее 160°. Вертикальный размер расположенной выше лопатки уменьшен на 0,8-1 см. Отмечается незначительная гипотрофия верхней части трапециевидной и ромбовидных мышц.
При средней степени заболевания лопатка расположена выше обычного уровня на 3-5 см, ее надостная часть загнута кпереди, наблюдается более выраженная гипотрофия верхней части трапециевидной и ромбовидных мышц. Плечо находится в положении умеренной внутренней ротации. Отведение руки в плечевом суставе возможно в пределах 120-130°, сгибание — до 140-170°.
При тяжелой степени деформации косметические и функциональные дефекты выражены резко. Разница в высоте стояния лопаток — более 5 см, иногда достигает 10-12 см. Надостная часть лопатки загнута кпереди, повторяя форму надплечья. Верхний угол лопатки вытянут вверх и кнутри. Выражена гипотрофия мышц плечевого пояса, особенно трапециевидной и ромбовидных. Плечевой сустав поднят вместе с лопаткой вверх, смещен кпереди. Отведение руки в плечевом суставе возможно до 90-120°, сгибание — до 130-140°.
Костные формы деформации выражаются наиболее глубокими косметическими и функциональными нарушениями плечевого пояса, грудной клетки и позвоночника. Верхний край лопатки достигает уровня затылочной кости. Лопатка резко уменьшена в размерах. Между медиальным краем лопатки и позвоночником пальпируется костное образование — омовертебральная кость, полностью исключающая все движения лопатки. Омовертебральная кость сочленяется с лопаткой и поперечным отростком одного из шейных позвонков по типу синдесмоза, синхондроза или сустава. Верхний край лопатки деформирован, изогнут кпереди. Выражена гипотрофия мышц плечевого пояса, отведение плеча ограничено до 80-90°. Косметические нарушения при тяжелой степени мышечной и костной форм высокого врожденного стояния лопатки определяются у детей грудного возраста, поэтому родители с детьми обращаются к врачу рано.
Болезнь Шпренгеля тяжелой степени в большинстве случаев сопровождается сопутствующими врожденными пороками развития.
Двустороннее врожденное стояние лопаток встречается крайне редко, характеризуется короткой шеей, высоким уровнем расположения лопаток, ограничением движений в плечевых суставах.
Дифференциальная диагностика
Необходима дифференциация от болезни Клиппеля-Фейля, крыловидной шеи, но возможно их сочетание.
Лечение
Только при легкой степени мышечной формы врожденного высокого стояния лопатки ограничиваются консервативным лечением, включающим массаж мышц плечевого пояса, особенно ромбовидных и трапециевидной, лечебную гимнастику, лечебное плавание, парафиновые и озокеритовые аппликации на область пораженных мышц. Цель консервативного лечения — укрепление мышц плечевого пояса и грудной клетки, увеличение объема движений в плечевом суставе, профилактика развития вторичных деформаций.
Устранить анатомические и функциональные нарушения у больных со средней и тяжелой степенью мышечной и костной форм болезни Шпренгеля можно только хирургическими методами. Все предложенные операции сводятся к мобилизации лопатки, низведению и фиксации ее на новом месте в правильном положении в целях получения косметического и функционального эффекта. Оперативное вмешательство целесообразно у детей 3-6 лет. После операции в течение 1-1,5 года необходимы активные занятия лечебной гимнастикой, массаж, лечебное плавание. В последующем рекомендуют занятия спортом: плаванием, волейболом, баскетболом, греблей.
Источники (ссылки)[править]
Ортопедия [Электронный ресурс] : национальное руководство / Под ред. С.П. Миронова, Г.П. Котельникова — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970424483.html
https://www.orpha.net
Детская хирургия [Электронный ресурс] : учебник / под ред. Ю. Ф. Исакова, А. Ю. Разумовского; отв. ред. А. Ф. Дронов. — М. : ГЭОТАР-Медиа, 2015. — https://old.rosmedlib.ru/book/ISBN9785970434970.html
https://www.omim.org
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
