Дефект свода черепа код по мкб
Цели лечения: удаление вдавленного перелома костей черепа, регресс основных клинических симптомов, заживление операционной раны.
Лечение: основное лечение – хирургическое. Оно заключается в удалении вдавленных костных фрагментов черепа, инородных тел, загрязненных участков мягких тканей, мозгового детрита, пластике твердой мозговой оболочки, проведении тщательного гемостаза.
Показания к операции: наличие вдавленного перелома костей черепа на толщину кости и более с признаками сдавления головного мозга.
Противопоказания к экстренному вмешательству при отсутствии признаков нарастающей компрессии мозга возникают в случаях шока, жировой эмболии, невосполненной кровопотере, терминальном состоянии пострадавшего.
Операция: удаление вдавленных фрагментов костей черепа.
При наличии незагрязненной раны и небольшой площади повреждения кости возможен доступ через эту рану после освежения ее краев. При этом мобилизацию кости лучше всего проводить с помощью высокооборотных систем, применяя шаровидные фрезы малого диаметра, с окаймлением места вдавления. Так обеспечивается костесберегающий доступ. При использовании обычных мегафрез площадь окончательно удаляемой при доступе костной ткани может во много раз превосходить пределы поврежденной кости.
В большинстве иных случаев необходимы окаймляющие разрезы скальпа. Костный доступ быстро и малотравматично выполняется с помощью высокооборотного краниотома. При обнаружении свободно лежащих костных фрагментов, фиксированных по краям перелома лишь наружной костной пластинкой (вследствие откола и смещения внутренней пластинки) на участках свода черепа вне проекции синусов твердой оболочки мозга, возможна мобилизация костных фрагментов после скусывания наружной пластинки.
Обнаружение многооскольчатых вдавленных переломов черепа, особенно захватывающих проекцию синусов твердой оболочки мозга, требует проведения расширенной трепанации с формированием костного лоскута, границы которого включают все отломки. Такой же тактики следует придерживаться при наличии двух вдавленных переломов черепа, расположенных на небольшом расстоянии друг от друга. Широкий доступ позволяет в случае синусного кровотечения или при множественных топографически разобщенных источниках кровотечения быстро и надежно осуществлять гемостаз.
В ряде наблюдений, несмотря на глубокое внедрение костных отломков, подлежащая твердая оболочка мозга оказывается неповрежденной (преимущественно у лиц молодого возраста). В таких случаях при отсутствии данных предоперационной КТ необходимо рассечение твердой мозговой оболочки с ревизией субдурального пространства и поверхности коры мозга (в том числе и с помощью эндокраниоскопии через небольшое отверстие в оболочке). Воздержаться от субдуральной ревизии можно в том случае, если имеется отчетливая пульсация внешне не измененной твердой оболочки мозга и если рана была сильно загрязнена инородными телами.
При повреждении твердой оболочки головного мозга необходима расширенная субдуральная ревизия с удалением размозженных участков мозга, проведением надежного гемостаза, введением в рану левомицетина сукцината (1 г разведенного порошка). После резекции размятых участков твердой оболочки головного мозга проводят ее пластику участком фасции (височная, широкая фасция бедра). Как известно, пластика лиофилизированными аллотрансплататами твердой оболочки в настоящее время запрещена.
Оптимальным решением следует считать протезирование твердой оболочки с помощью соответствующей мембраны «Гортекс», выполненной из растянутого политетрафторэтилена. Данная мембрана толщиной 0,3 мм приближена к толщине естественной твердой мозговой оболочки. Ее порозность менее 1 микрона обеспечивает минимальное прорастание тканей. Пластичность и мягкость позволяют повторять заданную кривизну поверхности. Перекрывая дефект твердой оболочки, мембрана действует как инертный межтканевой барьер, не прирастая к окружающим тканям. Это предотвращает формирование грубого рубца. Водонепроницаемость мембраны обеспечивает профилактику раневой ликвореи.
При вдавленных переломах наиболее часто повреждается верхний стреловидный синус, как наиболее уязвимый (расположение на вершине свода черепа, большая протяженность, истончение парасагиттальных отделов теменных костей). Вторым по частоте повреждения следует поперечный синус. Повреждения места слияния синусов при оскольчатых переломах затылочной кости чаще не совместимы с жизнью, хотя помимо разрыва стенки синуса возможно только перекрытие его просвета отломками вдавленного перелома.
Адекватный доступ, обеспечивающий достаточный угол оперативного действия, достигается при широкой трепанации, включающей место вдавления с повреждением стенки синуса. При этом необходимо и в современных условиях возможно эффективное использование приемов реконструктивной пластики синуса с надежным гемостазом. Прекращение кровотечения в момент его обнаружения обеспечивают путем придавливания пальцами хирурга участка твердой оболочки в проекции синуса (определяемого по синему прокрашиванию оболочки) проксимальнее и дистальнее места повреждения. Затем временный гемостаз можно осуществить путем вставления тампонов эпидурально по краям трепанационного отверстия в проекции синуса.
Более физиологичным является введение в зияющие просветы приводящего и отводящего сегментов синуса силиконовой трубки с расположенными у ее торцов раздувными микробаллончиками. При этом прекращение кровотечения из синуса достигается при сохранении по нему кровотока. После указанных приемов выполняют основной этап — окончательную остановку кровотечения. Ушивание стенки синуса производят при щелевидных ее дефектах с ровными краями. Особенностью хирургической техники здесь является прошивание только наружного листка твердой оболочки с сопоставлением внутреннего листка во избежание тромбоза синуса. Надежный гемостаз и армирование внешней стенки синуса достигаются при прикладывании и придавливании к месту повреждения небольшой пластинки «ТахоКомба», представляющего собой коллагеновую губку, обогащенную мощными гемостатиками (прикладывание производят желтоватой поверхностью пластинки, обращенной к месту дефекта). При небольшом дефекте стенки околосинусной лакуны бывает достаточно введения в дефект кусочка мышцы с фиксацией его по краям при помощи биполярной коагуляции, фрагмента «Сургицеля» (полоска оксигенированной целлюлозы) или пластины «ТахоКомба», обеспечивающих быстрый надежный гемостаз.
При дырчатых дефектах верхнего стреловидного синуса выполняют пластику его стенок в зависимости от топографии, распространенности и характера их повреждения. При повреждении одной верхней стенки пластику выполняют выкроенным лоскутом твердой оболочки вблизи синусного дефекта с интерпозицией мышечного фрагмента или пластины «ТахоКомба» либо фрагментом височной фасции с ушиванием узловыми швами. В случае использования силиконовой трубки после наложения последней лигатуры (без затягивания) из баллончиков выпускают воздух с последующим извлечением трубки и завязыванием лигатуры.
При повреждении в пределах передней трети верхнего стреловидного синуса вполне допустима его обтурация мышечными полосками или указанными выше биосинтетическими материалами.
Наиболее трудной бывает остановка кровотечения из синуса при отрыве устья поверхностных венозных коллекторов, особенно при вторжении в полость черепа отколотых острых тонких костных отломков, как бы «срезающих» вену у устья, а также при одновременном повреждении двух стенок синуса. В таких случаях оптимальным решением является доступ в межполушарную щель с выкраиванием участка большого серповидного отростка и перемещением его на верхнюю стенку стреловидного синуса с ушиванием твердой оболочки по контралатеральному краю синуса с обязательным введением между листками оболочки полоски мышцы или пластинки «ТахоКомба». Такой реконструктивный прием необходим и возможен при ранении именно задней трети стреловидного синуса, где доступ в межполушарную щель облегчен отсутствием значимых вен и лакун, а перекрытие просвета синуса неизбежно приведет к гибели пострадавшего.
В то же время при разрушении стенки сигмовидного синуса вполне оправдана обтурация его просветов теми же материалами, так как венозный переток будет проходить через нижнюю анастомотическую вену, впадающую в дистальные отделы поперечного синуса.
Перевязка верхнего стреловидного синуса является наихудшим вариантом гемостаза. Помимо большого риска последующего летального исхода (особенно при перевязке в заднем сегменте верхнего стреловидного синуса или доминантного поперечного синуса) в процессе лигирования могут быть повреждены околосинусные вены и дуральные лакуны с усилением венозного кровотечения. Кроме того, и верно выполненное лигирование может не обеспечить гемостаз, так как между лигатурами на протяжении поврежденной стенки синуса в него могут впадать крупные вены и открываться лакуны. Указанные выше технологии окончательного гемостаза позволяют в настоящее время полностью исключить этот малоэффективный и опасный хирургический прием и, несмотря на возможное пугающее массивнейшее кровотечение, быстро и надежно провести синусную реконструкцию.
Завершающим этапом реконструктивной хирургии вдавленных переломов является восстановление формы и поверхности черепа. Оптимальное решение — первичная пластика дефекта сохранившимися крупными фрагментами аутокости с объединением их путем сшивания лавсановой нитью или склеивания медицинскими клеевыми композициями.
Укрепление костного массива достигается с помощью титановых микропластинок. Сохранность внешней надкостницы и подлежащей твердой оболочки обеспечивает в таких случаях хорошую приживляемость фрагментов с предотвращением их миграции в полость черепа. Такой завершенный наиболее физиологичный вариант рационально применять при отсутствии грубых разрушений мозга не только в случаях закрытой ЧМТ, но и при наличии раны головы без явного ее загрязнения. При интерпозиции волос между крупными отломками с сохраненной надкостницей первичная остеопластика допустима только после временного разобщения фрагментов и полного удаления внедренных волос и инородных тел с тщательным отмыванием костных фрагментов в растворе антисептика с последующим введением в рану порошка левомицетина сукцината.
Вдавленные переломы наружной стенки лобной пазухи подлежат резекции с удалением сгустков крови из ее полости и освобождением стенок от слизистой оболочки, тампонадой мышцей канала лобной пазухи. В ряде случаев операцию завершают дренированием назофронтального канала, при этом костные фрагменты рекомендуют соединять с помощью титановых микропластин. При небольших переломах с незначительным повреждением слизистой оболочки возможно ее ушивание с закрытием костного дефекта свободным мышечным лоскутом.
В случаях раздробленных мелких отломков кости с утраченной надкостницей, особенно загрязненных, при глубокой интерпозиции инородных тел или волос, а также при выраженном отеке мозга проведение первичной краниореконструкции невозможно или опасно. Тогда особенно важно применение протеза твердой мозговой оболочки «Гортекс», что обеспечит герметизацию раны и профилактику рубцово-спаечного процесса с поддержанием структурности мягкотканых слоев операционной раны. Отсроченная остеопластика проводится с помощью ряда инертных материалов, таких как графитовая пластинка с заданной кривизной поверхности, гидроапатитовый цемент, никель-титановая сетка с пространственной памятью, современные пластические материалы (палакос, паламед).
Послеоперационное лечение: профилактика инфекционных, сердечно-сосудистых и дыхательных осложнений, противоотечная, антианальгическая, сосудистая терапия.
1. Анальгезирующая, седативная и гипосенсибилизурующая терапия: метамизол 50% -2,0 2-3 раза/сут., 5-7 дней; дифенгидрамин — 1 мл 2-3 раза/сут., 5-7 дней; лорноксикам 8 мг или кетопрофен 100 мг 2-3 раза/сут., 5-7 дней; диазепам 2,0 — по показаниям.
2. Инфузионная терапия и восполнение ОЦК: раствор Рингера 400 мл 1-2 раза/сут., 3-5 дней; натрия хлорид 0,9% — 400 мл 1-2 раза/сут., 3-5 дней; реополиглюкин 400 мл 1 раза/сут., 3-5 дней; плазма свежезамороженная 300 мл — по показаниям.
3. Противоотечная терапия: фуросемид 2 мл 2-3 раза/сут., 3-5 дней; маннитол 15% -400 мл 1-2 раза/сут. — по показаниям; альбумин 10% — 100 мл 1-2 раза/сут. — по показаниям.
4. Нормализация мозгового кровотока: эуфиллин 2,4% -10 мл 2 раза/сут., 5-7 дней; кавинтон 2 мл 2 раза/сут., 7-10 дней; циннаризин 1 т. 3 раза/сут. до 1 мес.
5. Улучшение метаболизма головного мозга: церебролизин 10-20 мл/сут., 7-10 дней; пирацетам 20% 5 мл 2-3 раза/сут., 7-10 дней.
6. Профилактика инфекционных осложнений: цефуроксим 0,75 х 3 раза/сут., 5 дней.
7. Профилактика кровотечений: этамзилат 2 мл 3-4 раза/сут., 5 дней; памба 5 мл 2 раза/сут., 3 дня.
8. Противосудорожная терапия по показаниям: карбамазепин 0,1-0,2 2 раза/сут.
Перечень основных медикаментов:
1. *Дифенгидрамин раствор для инъекций 1% 1 мл
2. Лорноксикам 8 мг табл.
3. *Диазепам 2 мг, 5 мг табл.
4. Растворы, применяемые для коррекции нарушений водного, электролитного и кислотно-основного баланса
5. *Натрия хлорид однокомпонентные и комбинированные растворы для инфузий и инъекций
6. *Препараты, получаемые из крови, плазмозамещающие средства и средства для парентерального питания
7. *Фуросемид раствор для инъекций 20 мг/2 мл в ампуле
8. *Маннитол раствор 10%, 20% во флаконе 100 мл, 500 мл
9. *Альбумин раствор для инфузий во флаконе 5%, 10%, 20%
10. Эуфиллин 2,4% -10 мл, амп.
11. Комплекс пептидов, полученных из головного мозга свиньи раствор для инъекций 5, 10 и 20 мл
12. *Пирацетам раствор для инъекций в ампулах 20% 5 мл
13. *Цефуроксим таблетка 250 мг, 500 мг; порошок для приготовления инъекционного раствора во флаконе 750 мг
14. *Цефтазидим порошок для приготовления раствора для инъекций во флаконе 500 мг, 1 гр, 2 г
15. *Тикарциллин+клавулановая кислота, лиофилизированный порошок 3000 мг/200 мг для приготовления раствора для внутривенных инфузий
16. Этамзилат раствор для инъекций 125 мг, 250 мг/2 мл, амп.
17. Памба 5 мл
18. *Карбамазепин 100 мг, 200 мг табл.
Перечень дополнительных медикаментов: нет.
Индикаторы эффективности лечения: заживление операционной раны, отсутствие клинических симптомов сдавления мозга.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Источник
Симптомы лобно-базального перелома черепа и его лечение
Код по МКБ-10: S02.0 — Перелом свода черепа — лобной кости, теменной кости
Код по МКБ-10: S02.1 — Перелом основания черепа: черепных ямок, затылочной кости, верхней стенки глазницы, пазух решетчатой и лобной кости, клиновидной кости, височной кости
Код по МКБ-10: S02.2 — Перелом костей носа
Код по МКБ-10: S02.3 — Перелом дна глазницы
Код по МКБ-10: S02.4 — Перелом скуловой кости и верхней челюсти
Травма лобной области и корня носа обычно происходит в результате дорожно-транспортных происшествий и иногда на производстве. Перелом, возникающий в таких случаях, вовлекает верхние околоносовые пазухи (лобную, решетчатый лабиринт, клиновидную) и переходит на основание передней черепной ямки.
Возможно также возникновение перелома чешуи лобной кости с повреждением твердой мозговой оболочки и внутричерепных структур и распространение линии перелома на околоносовые пазухи. Лобно-базальные переломы составляют 70% всех переломов основания черепа. Линия перелома в типичных случаях проходит по основанию передней черепной ямки и основанию носа, как и при латеробазальных переломах.
Разрыв твердой мозговой оболочки и повреждение головного мозга, которое может быть закрытым или открытым, часто локализуется в передней черепной ямке. Инфекция может распространяться в полость черепа из области перелома костей носа или околоносовых пазух как сразу после травмы (ранняя инфекция), так и спустя несколько лет (поздняя инфекция), вызывая менингит или абсцесс мозга.
а) Клиническая картина. К основным симптомам относятся носовая ликворея, пролабирование ткани головного мозга из носа или из раны в лобно-носовой области, обширная гематома лица; возможны эмфизема, проптоз с потерей зрения или без его нарушения и лобное пневмоэнцефалоцеле.
Клиническая картина может проявляться также симптомами сотрясения или ушиба головного мозга, одно- или двусторонним кровоизлиянием в глаз, которые указывают на возможный лобно-базальный перелом, иногда наблюдается массивное кровотечение из глотки, полости рта и носа. Носовая ликворея — достоверный признак разрыва твердой мозговой оболочки, однако разрыв последней может и не сопровождаться истечением ЦОК.
У 75% больных наблюдается аносмия и повреждение ЧН II, реже ЧН III—VI. Повреждения мягких тканей незначительные или отсутствуют у 20% больных. Иногда отмечаются симптомы повышения внутричерепного давления, связанные, например, с кровотечением, чрезмерным учащением или значительным урежением ЧСС, расширением и фиксацией зрачка на гомола-теральной стороне.
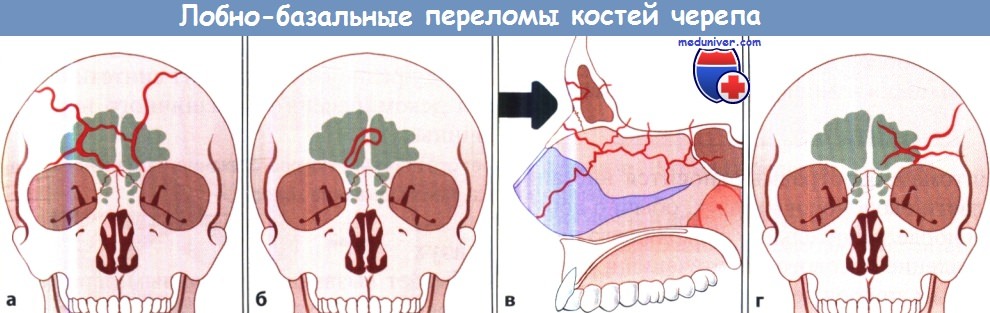
Лобно-базальные переломы:
а Высокий перелом (перелом Эшера I типа).
б Перелом средней части лобнобазальной области (перелом Эшера II типа).
в Глубокий перелом лобно-базальной области (перелом Эшера III типа).
г Латероорбитальный перелом (перелом Эшера IV типа).
б) Диагностика. Диагноз ставят на основании данных анамнеза, характера повреждения, результатов рентгенологического исследования в двух проекциях, рентгенографии околоносовых пазух в различных проекциях (в частности, затылочно-подбородочной, затылочно-лобной, аксиальной и аксиальной с переразгибанием в шейном отделе позвоночника), а также КТ.
Носовую ликворею подтверждают на основании определения концентрации β1 и β2-трансферрина в выделениях из носа и в крови. Если концентрация β2-трансферрина повышена только в носовом отделяемом, то проба считается положительной и диагноз является достоверным. Для уточнения локализации повреждения твердой мозговой оболочки проводят исследование с флуоресцеином натрия.
Хотя интратекальное введение этого препарата не разрешено, эффективность такого исследования в диагностике ликворного свища доказана на большом количестве больных, исчисляемом несколькими тысячами. Флуоресцеин натрия вводят путем поясничной пункции по меньшей мере за 10 мин до начала хирургического вмешательства на основании черепа. Важно, чтобы препарат был исключительно чистым; рекомендуемая доза составляет 1,5 мл 0,5% раствора.
Использование индикаторной полоски для определения концентрации глюкозы в носовом отделяемом, которая при носовой ликворее бывает повышенной, не является достоверным признаком присутствия в носовом отделяемом ЦСЖ.
Другим методом диагностики носовой ликвореи является изотопное исследование субдурального пространства.

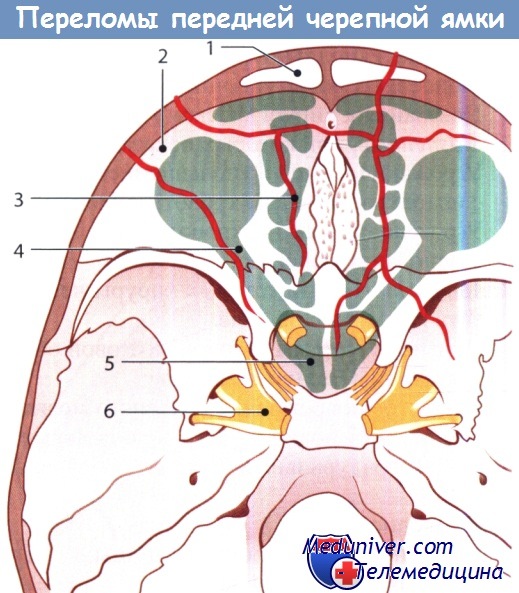
Типичные переломы переднего отдела черепной ямки:
1 — лобная пазуха; 2 — глазница; 3 — решетчатая кость;
4 — зрительный нерв; 5 — клиновидная пазуха; 6 — гассеров ганглий.
в) Лечение лобно-базальных переломов черепа. После стабилизации состояния больного на фоне противошоковой терапии приступают к первичной хирургической обработке раны передней черепной ямки и поврежденной околоносовой пазухи с иссечением нежизнеспособных тканей и закрытием дефекта твердой мозговой оболочки.
Операцию выполняют через околоносовые пазухи. Костные отломки стенок околоносовых пазух репонируют.
Показания к хирургическому вмешательству делят на три категории:
1. Жизненные, при которых показана незамедлительная операция:
• Угрожающее жизни повышение внутричерепного давления, связанное с интракраниальным кровотечением.
• Угрожающее жизни кровотечение в околоносовых пазухах, носоглотки и основании черепа.
2. Абсолютные, при которых хирургическое вмешательство следует выполнить как можно раньше:
• Признаки разрыва твердой мозговой оболочки, например носовая ликворея или пневмоэнцефалоцеле.
• Открытое повреждение головного мозга.
• Ранние или поздние интракраниальные осложнения, например менингит, экстрадуральный абсцесс, субдуральный абсцесс, абсцесс головного мозга.
• Инородное тело.
• Осложнения со стороны глазницы.
• Остеомиелит лобной кости.
• Вдавленный перелом и подозрение на повреждение твердой мозговой оболочки.
• Повреждение ЧН, требующее их декомпрессии.
• Проникающие ранения черепа.
3. Относительные, при которых хирургическое вмешательство можно выполнить в течение 1-2 нед.:
• Переломы лобной, решетчатой или клиновидной кости с повреждением одноименных пазух, при которых возможно повреждение твердой мозговой оболочки, но отчетливые признаки такого повреждения отсутствуют.
• Вдавленные переломы и переломы с явным смещением отломков с признаками повреждения твердой мозговой оболочки или без них.
• Повреждение околоносовых пазух и мягких тканей.
• Посттравматический синусит и мукопиоцеле.
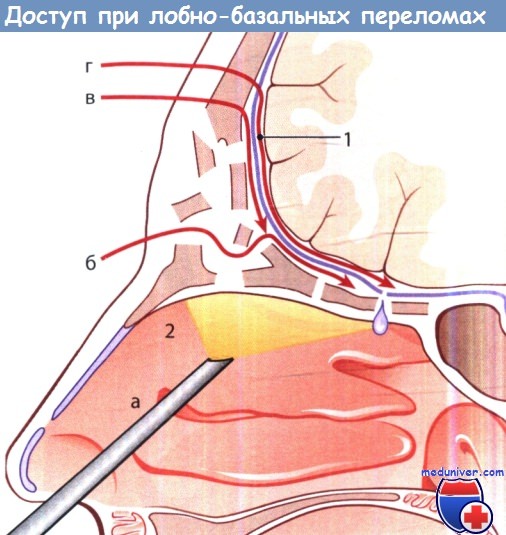
Лобно-базальные переломы: доступы к месту перелома:
а — эндоскопический эндоназальный; б — лобно-орбитальный; в — лобно-экстрадуральный;
г — лобно-интрадуральный; 1 — твердая мозговая оболочка; 2 — полость носа.
Цель операции состоит в широком доступе через поврежденную зону к твердой мозговой оболочке, удалении костных фрагментов и санации раны головного мозга в области основания черепа, после чего дефект твердой мозговой оболочки ушивают с использованием лоскута из фасции или апоневротического шлема, а рану дренируют через поврежденную околоносовую пазуху, используя методику типичной операции на околоносовых пазухах.
На рисунке ниже схематически показаны 4 типичных доступа:
1. Эндоскопический эндоназальный.
2. Лобно-орбитальный.
3. Лобно-экстрадуральный.
4. Лобно-интрадуральный.
Выбор доступа и последовательность этапов операции зависят от больного и совместного плана, составляемого нейрохирургом, ринологом и челюстно-лицевым хирургом с привлечением при необходимости глазного хирурга, а при повреждениях других частей тела — хирурга и травматолога.
д) Осложнения. К осложнениям относятся ликворный свищ, рецидивирующий менингит, ранний или поздний абсцесс головного мозга, остеомиелит костей свода черепа и образование мукоцеле и пиоцеле.
Повреждения нижней челюсти и ВНЧС. Лечением повреждений нижней челюсти и височно-нижнечелюстного сустава (ВНЧС) занимается челюстно-лицевой хирург, в задачу которого входит также восстановление правильного прикуса.
К основным симптомам переломов нижней челюсти относятся отек в нижней части лица, патологическая подвижность или деформация нижней челюсти, нарушение прикуса, боль при движениях ею, надавливании или торзии, а также тризм.
Первая помощь при раздробленных переломах, особенно переломах подбородка с обширным повреждением мягких тканей, должна быть оказана безотлагательно. Хирургическое вмешательство выполняют под интубационным наркозом с ИВЛ через интубационную или трахеостомическую трубку, учитывая опасность обструкции дыхательных путей. Сильное кровотечение при необходимости останавливают давящей повязкой. Восстановление поврежденных мягких тканей и иссечение рубцов осуществляют, выполняя обычные пластические или реконструктивные операции.
— Также рекомендуем «Симптомы повреждения слезных органов»
Оглавление темы «Травмы носа и его пазух»:
- Симптомы перелома верхней челюсти и его лечение
- Симптомы перелома глазницы и скуловой кости
- Симптомы перелома глазницы от удара и взрыва
- Симптомы баротравмы пазух носа и его лечение
- Симптомы лобно-базального перелома черепа и его лечение
- Симптомы повреждения слезных органов
- Симптомы расщелины лица, носа, губы, челюсти, неба
- Симптомы грыжи мозга — менингоэнцефалоцеле
- Симптомы атрезии ноздрей и хоан
- Принципы ринопластики при кривом носе и носе с горбинкой
Источник
