D86 код по мкб
Рубрика МКБ-10: D86.0
МКБ-10 / D50-D89 КЛАСС III Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм / D80-D89 Отдельные нарушения, вовлекающие иммунный механизм / D86 Саркоидоз
Определение и общие сведения ( в т.ч. эпидемиология)[править]
Саркоидоз — это системный гранулематоз неизвестной этиологии, протекающий с поражением легких (почти во всех случаях) и других органов.
Синонимы: Болезнь Беснье-Бека-Шаумана
Распространенность саркоидоза в США составляет 11:100 000, она выше среди негров (40:100 000), пуэрториканцев (36:100 000) и выходцев из Скандинавии (64:100 000). Заболевают саркоидозом обычно в 20—40 лет. Возможность заражения саркоидозом от больного не доказана, однако отмечаются семейные случаи заболевания, которые можно объяснить либо генетической предрасположенностью, либо действием неблагоприятных факторов окружающей среды.
Этиология и патогенез[править]
Этиология саркоидоза остается неизвестной, но преобладающая гипотеза заключается в том, что различные неопознанные, вероятно, плохо разлагающиеся антигены как инфекционного, так и экологического происхождения могут вызвать преувеличенную иммунную реакцию у генетически восприимчивых хозяев.
Клинические проявления[править]
1. Общие сведения. Примерно 80% больных обращаются к врачу самостоятельно, в остальных случаях заболевание выявляется случайно при рентгенографии грудной клетки. Примерно в трети случаев постепенно нарастают общие симптомы — лихорадка, похудание, повышенная утомляемость, недомогание. При внезапном появлении высокой лихорадки и узловатой эритемы ремиссия, как правило, наступает быстрее.
2. Поражение легких. Хотя поражение легких отмечается у 90% больных, клинически оно проявляется лишь у 40—60%. Наиболее частые симптомы — одышка, сухой кашель, боль в груди, иногда кровохарканье. При физикальном исследовании отмечаются тахипноэ, звучные влажные хрипы, диффузные или выслушиваемые только над нижними отделами легких, при поражении бронхов — свистящее дыхание. Все эти симптомы неспецифичны и зависят от стадии заболевания.
3. Поражение других органов. При саркоидозе также наблюдаются увеличение лимфоузлов (у 32% больных), гепатомегалия (у 27%), поражение кожи (у 23%), увеит (у 17%), поражение периферических нервов (у 15%), спленомегалия (у 13%), артрит (у 10%), аритмии (у 5%), увеличение слюнных желез, сопровождающееся болью и сухостью во рту (у 5%), отек слизистой носа (у 5%) и поражение лицевого нерва (у 2%). Многие из этих поражений выявляются только при биопсии или аутопсии. Всем больным с подозрением на саркоидоз для исключения увеита проводят исследование со щелевой лампой.
Саркоидоз легких: Диагностика[править]
Лабораторные исследования
У 60—75% больных отмечается повышение активности АПФ в сыворотке, во время обострения активность этого фермента повышена у 90% больных. Чем она выше, тем больше распространенность и выше активность процесса. Во время обострения обычно повышена СОЭ. Типична лейкопения, анемия отмечается редко. У 50% больных выявляется поликлональная гипергаммаглобулинемия. Гиперкальциурия (гиперкальциемия при этом может отсутствовать) обусловлена, вероятно, секрецией 1,25-дигидроксивитамина D3 гранулемами. Иногда выявляется кожная анергия. Раньше для диагностики саркоидоза применяли пробу Квейма — внутрикожную инъекцию суспензии, полученной из селезенки больного саркоидозом. У больных саркоидозом через 4—6 нед в месте инъекции возникала типичная гранулема. В настоящее время из-за отсутствия стандартизированного антигена и риска передачи целого ряда инфекций пробу Квейма почти не применяют.
Рентгенография грудной клетки
У 5—10% больных при первом обращении к врачу изменения на рентгенограмме грудной клетки отсутствуют (стадия 0), у 35—45% больных выявляется двустороннее увеличение прикорневых лимфоузлов (стадия I), у 25% — линейные тени, сетчато-узелковое поражение и двустороннее увеличение прикорневых лимфоузлов (стадия II), у 25% — ограниченные затемнения в легких (стадия III). Конечная стадия заболевания (стадия IV) проявляется необратимыми изменениями в легких — пневмосклерозом, смещением корней легких, бронхоэктазами, эмфиземой. Изредка наблюдаются пневмоторакс, односторонний плевральный выпот, единичные или множественные полости и очаговые тени, обызвествление лимфоузлов. КТ и сцинтиграфия легких с галлием при саркоидозе обычно не применяются.
Исследование функции внешнего дыхания
Обычно выявляются рестриктивные нарушения дыхания со снижением общей емкости легких, ЖЕЛ и диффузионной способности легких. При поражении бронхов возможны обструктивные нарушения дыхания.
Иммунологические исследования
Ведущую роль в патогенезе саркоидоза играют аллергические реакции замедленного типа, хотя, что их вызывает, неизвестно. В легких возникают лимфоцитарные инфильтраты, состоящие преимущественно из лимфоцитов CD4. Соотношение CD4:CD8 в жидкости, полученной при бронхоальвеолярном лаваже, колеблется от 2:1 до 10:1 (в норме — 1,2:1—1,6:1). Типичная для саркоидоза кожная анергия может быть следствием скопления лимфоцитов CD4 в легких и других органах. Содержащиеся в гранулемах T-лимфоциты активированы: они усиленно продуцируют интерлейкин-2, интерферон гамма, гранулоцитарно-моноцитарный колониестимулирующий фактор, фактор хемотаксиса моноцитов и растворимые рецепторы к интерлейкину-2. Макрофаги легких также активированы, о чем свидетельствует увеличение секреции интерлейкина-1, фактора некроза опухолей и повышенная способность к представлению антигенов. Однако ни один их перечисленных показателей не позволяет оценить тяжесть и прогноз заболевания.
Гистологическое исследование
Самый характерный признак саркоидоза — гранулемы без казеозного некроза, состоящие из эпителиоидных и гигантских многоядерных клеток. В гранулемах часто обнаруживаются включения Шаумана. В центре гранулем иногда наблюдается фибриноидный некроз, воспалительная реакция по периферии отсутствует. Со временем гранулема рубцуется или полностью рассасывается. Гранулемы выявляются во всех пораженных органах. В легких их обнаруживают даже в отсутствие изменений на рентгенограммах грудной клетки.
1. Диагностические критерии
а. Типичная клиническая и рентгенологическая картина заболевания.
б. Выявление гранулем без казеозного некроза при гистологическом исследовании биоптатов.
в. Отсутствие других причин гранулематозного воспаления, прежде всего инфекционных заболеваний.
2. Биопсия. Участок для биопсии выбирают с учетом клинических данных, доступности и риска осложнений. Для исключения туберкулеза и грибковой инфекции проводят посев полученного при биопсии материала.
а. Биопсия легкого. Обычно проводят трансбронхиальную биопсию. Забирают 4—6 проб ткани из разных участков. Такое исследование позволяет подтвердить диагноз у 85—90% больных. Гранулемы в биоптатах выявляются даже в отсутствие клинических и рентгенологических признаков поражения легких. Открытая биопсия легкого обычно не требуется.
б. Биопсия лимфоузлов, печени и селезенки. При биопсии увеличенных лимфоузлов можно поставить диагноз у 80% больных, при биопсии печени, особенно если повышена активность щелочной фосфатазы, — у 70%, при биопсии селезенки — у 50%. При увеличении лимфоузлов средостения можно провести медиастиноскопию, однако в настоящее время этот метод почти не используется.
в. Биопсия других органов. Гранулемы при саркоидозе можно обнаружить в коже, слезных и слюнных железах, скелетных мышцах, конъюнктиве, слизистой носа даже в отсутствие признаков поражения этих органов.
Дифференциальный диагноз[править]
Гранулемы без казеозного некроза неспецифичны для саркоидоза, поскольку они могут наблюдаться при туберкулезе, грибковых инфекциях, лимфомах и других злокачественных новообразованиях (в регионарных лимфоузлах), инородных телах, бериллиозе, экзогенном аллергическом альвеолите, первичном билиарном циррозе, проказе, бруцеллезе, третичном сифилисе, гигантоклеточном артериите. Повышение активности АПФ также неспецифично для саркоидоза и наблюдается при тиреотоксикозе (у 81% больных), проказе (у 53%), циррозе печени (у 28,5%), сахарном диабете (у 24—32%), силикозе (у 21%), лимфоэпителиоидной лимфоме, бериллиозе. При микобактериальной и грибковых инфекциях активность АПФ нормальная. В связи с этим диагноз саркоидоза обычно ставят после исключения всех перечисленных выше заболеваний.
Саркоидоз легких: Лечение[править]
Поскольку течение саркоидоза отличается большим разнообразием и высокой частотой самопроизвольных ремиссий, лечение подбирают индивидуально. При двустороннем увеличении прикорневых лимфоузлов в отсутствие жалоб и поражения других органов ограничиваются наблюдением. Каждые 6 мес проводят рентгенографию грудной клетки. При саркоидозе легких кортикостероиды назначают при наличии жалоб и длительно сохраняющегося (более 2 лет) или прогрессирующего поражения. Кортикостероиды применяют также при увеите и длительно сохраняющихся системных проявлениях заболевания.
Кортикостероиды:
а. Для местного применения. При острых увеитах местно применяют 1% раствор триамцинолона, при узловатой эритеме кортикостероиды непосредственно вводят в пораженные участки кожи.
б. Для системного применения. Преднизон назначают в дозе 40—60 мг/сут внутрь в несколько приемов (детям — 1—2 мг/кг/сут внутрь) в течение 4—6 мес. Затем дозу препарата постепенно снижают до 10—20 мг/сут и продолжают лечение еще 6—12 мес. Периодически пытаются снизить дозу или полностью отменить препарат. Преднизон можно назначать по 40 мг/сут внутрь через день. По возможности дозу снижают на 10 мг каждые 3 мес. В отдельных случаях возможно назначение препарата в более низкой дозе и более быстрое ее снижение. Временное прерывание лечения или преждевременная отмена препарата обычно приводят к обострению. Для его лечения приходится назначать кортикостероиды в более высоких дозах. Предотвратить пневмосклероз с помощью кортикостероидов для системного применения удается не всегда.
Оценивать эффективность лечения саркоидоза сложно. Необходимы регулярное физикальное исследование, исследование функции внешнего дыхания, определение активности АПФ, рентгенография грудной клетки. При пневмосклерозе лечение обычно малоэффективно. При массивном пневмосклерозе может быть эффективна трансплантация легкого.
Профилактика[править]
Прочее[править]
Примерно у 60% больных через 2 года наступает самопроизвольная ремиссия, 20% больных выздоравливают в результате лечения. У 10—20% больных ремиссии достичь не удается. В редких случаях необратимые изменения выявляются уже при первом обращении к врачу. Чем острее начало заболевания, тем быстрее наступает ремиссия. Лечение внелегочного саркоидоза и саркоидоза ЦНС обычно малоэффективно.
Смертность, связанная с саркоидозом, оценивается в пределах 0,5-5%.
Источники (ссылки)[править]
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Дексаметазон
- Метилпреднизолон
- Преднизолон
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Характеристика
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
B86 Чесотка.

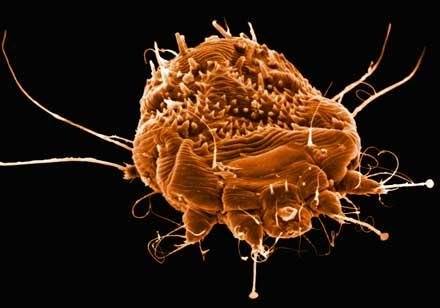
Схематическое зображение внутрикожного чесоточного зудня
Синонимы диагноза
Чесотка, паразитарные болезни кожи.
Описание
Чесотка — это паразитарное заразное заболевание, этиологическим агентом которого является внутрикожный паразит -чесоточный зудень Sarcoptes scabiei de Geer Не смотря на предпринимаемые профилактические меры в отношении чесотки, наблюдается рост уровня заболеваемости чесоткой в различных регионах, в связи с чем актуальной проблемой остается изучение этиологии, эпидемиологии, клиники заболевания, совершенствование методов диагностики, а также лечения и профилактики. Чесотка является особым паразитарным заболеванием. Чесоточный зудень, внедрение которого в кожу вызывает чесотку, является высокоспециализированным паразитом со сложным жизненным циклом, в значительной мере определяющим клиническую картину заболевания и эпидемиологические особенности.

Внешний вид чесоточного клеща
Дополнительные факты
Чесотка известна с давних времен. Еще 4000 лет о ней упоминали в Китае, также древнем Вавилоне и Египте. Древний ученый Аристотель описывал «мельчайших животных», которых обнаруживалв везикулах с прозрачной жидкостью на кожных покровах больных чесоткой.
Характеристика
Возбудитель чесотки это чесоточный клещ, являющимся облигатным паразитом человека. Для этого паразита свойственен половой диморфизм: самки достигают размеров 0,5 мм, это вдвое больше самцов. Ротовой орган клеща выступает вперед. Боковые части имеют по две пары с присосками передних ножек и две пары задних ножек, находящихся на брюшной поверхности. Задние ножки самок имеют длинные щетинки, а самцы на четвертой паре ножек присоски. Форма яиц клеща имеет овальную форму, а личинка приобретает овоидную форму, а также три пары ножек. Четвертая пара пока отсутствует. Размер личинки составляет 0,1 Спаривание чесоточных клещей осуществляется на поверхности кожных покровов. После спаривания самцы сразу погибают.
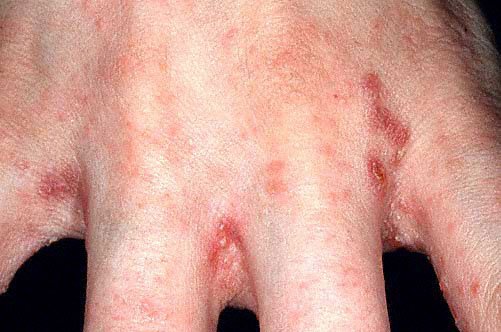
Клинические симптомы чесотки
Причины
На домашних животных, с которыми человек имеет непосредственный контакт, паразитирует до 10 форм чесоточного клеща. На человеке паразитирует номинальный вид Sarcoptes scabiei Морфологическое строение чесоточного зудня обладает своеобразными особенностями, что обусловлено разнообразными приспособлениями к внутрикожному паразитизму. Большую часть жизни клещи проводят в толще кожи. Самка прогрызает ходы в эпидермисе, питается им и по мере продвижения откладывает яйца. Цикл изменений от личинки до взрослой особи также проходит внутрикожно. Клещи могут выходить на поверхность и передвигаться по коже в поисках новых мест внедрения.
Морфология чесоточного зудня, как и большинства клещей, характеризуется строгим постоянством микроструктур наружного скелета. Что связано с их микроскопическим и размерами.
Строение тела самки и самца клеща различное. Самки имеют слитное тело, оно широкоовальное, выпуклое сверху и уплощенное снизу, длина до 0,4 Ротовой аппаратдве передние пары ног выступают вперед. Щетинки дифференцированы по форме и величине. Ротовой аппарат у самки грызущего типа. В отличии от самки, самец миниатюрный, отличается склеротизацией покровов и наличием сложного прегенитального аппарата и присосок на задних ногах.
Развитие чесоточного клеща протекает через несколько стадий, или фаз, сопровождаемых питанием, ростом и линьками. Паразитарные элементы расположены в ходе следующим образом. В переднем слепом конце хода находится самка, прокладывающая его. За ней в ряд располагаются яйца с эмбрионами на последовательных стадиях развития – от свежеотложенного до поздних эмбрионов. Соотношение паразитарных элементов вразвитых ходах довольно стабильно. На одну самку в среднем единовременно приходится 3,7 яйца, из них с личинками, готовыми к вылуплению, 1,0.
Контингент больных чесоткой определяется не столько биологическими показателями (пол, возраст ), столько конкретными бытовыми условиями и образом жизни людей, обуславливающими возможность заражения при контакте с больным человеком. Контингент больных в известной мере зависит также от направленности и активности деятельности медицинских работников по отношению к различным группам населения. Среди больных чесоткой преобладают лица молодого возраста. Чесоткой болеют люди различных профессиональных групп: рабочие, служащие, студенты и школьники.
Заразиться чесоткой можно прямым или непрямым путем. При заражении при телесном контакте диагностируется прямой путь заражения. Непрямой путь – это передача возбудителя через предметы обихода, прежде всего личного пользования. Чаще всего чесоткой заражаются при совместном пребывании в постели, особенно при половом контакте. Менее значимым фактом в эпидемиологии чесотки является уход за больным человеком. Предметы обихода, зараженные чесоточным зуднем, являются фактором передачи заболевания. Среди них наибольшую опасность представляют постельное и нижнее белье, спальные мешки, меньшее значение имеют полотенце, мочалки, перчатки. Заражение чесоткой прямым путем отмечено у 69% больных, из них 59% — во время полового контакта, непрямым – у 25%, у 6% путь заражения не установлен. Миграция населения во всех ее видах повышает заболеваемость чесоткой в популяции.
Симптомы
Инкубационный период при чесотке – понятие не вполне определенное, так как уже через несколько часов после попадания на кожу и внедрения инвазионных стадий возбудителя могут появиться зуд и первые элементы высыпаний. По данным большинства авторов, инкубационный период при чесотке длится в среднем 8-12 часов. Первый и основной субъективный симптом заболевания – это сильный зуд кожи, до расчесывания. Практически все больные указывают на усиление зуда в вечернее и ночное время. Причина зуда до сих пор точно не установлена. Некоторые авторы указывают на сенсибилизацию организма к чесоточному зудню и его продуктам жизнедеятельности. Другие ученые обосновывают точку зрения, которая объясняет зуд как результат раздражения нервных окончаний при движении клеща.
Чесоточный ход также является симптомом заболевания. Наиболее типичных оды, имеющие вид слегка возвышающейся над кожей линии белого или грязно-серого цвета, прямые и изогнутые, длиной от 1 мм до нескольких сантиметров. Морфологическая классификация ходов позволяет выделить их варианты, определяемые визуально и выявляемые, как правило, лишь при лабораторном исследовании. К первой категории относятся истинный тип либо его часть с везикулой, сухой эрозией или трещиной, ко второй – ход в лентикулярной кожной папуле, цепочка везикул на коже, ход на пузыре или пустуле. Большинство наблюдений указывают на локализацию чесоточных ходов (и высыпаний) на кистях, запястьях, локтях, стопах. Реже зуд и высыпания на половых органах мужчин и молочных желез женщин.
За пределами чесоточных ходов обнаруживаются элементы сыпи полиморфной структуры. Первичные элементы представляют собой фолликулярные папулы на туловище и конечностях, и везикулы на кистях. Также могут определяться вторичные элементы – эрозии и корочки. Вначале на коже появляются узелки и пузырьки, а через полмесяца – и другие элементы. Наиболее часто папулы встречаются на животе и боковых поверхностях живота. Типичными для чесотки является описанный в 1940 году симптом Гончарова – наличие точечных кровянистых корочек на локтях и в их окружности. Клиническими особенностями данного симптома являются значительное преобладание единичных корочек над множественными и более частая их локализация в окружности только одного локтя.
Клинические разновидности чесотки
Диагностика
В дерматологической практике известно несколько методов лабораторной диагностики чесотки: издавна применяемое извлечение клеща иглой, метод тонких срезов эпидермиса острой бритвой или глазными ножницами, метод соскоба патологических элементов без крови и до появления крови, соскоба в минеральном масле, щелочного препарирования кожи. Однако перечисленные методы имеет существенные недостатки, что обусловило необходимость разработки более современных и эффективных методик, например, лабораторная экспресс-диагностика чесотки с использованием молочной кислоты. Данный метод обладает рядом преимуществ. Молочная кислота не оказывает раздражающего действия на кожу и даже при экспозиции, превышающей в несколько раз необходимую для диагностики чесотки, не вызывает никаких субъективных ощущений. При этом молочная кислота хорошо разрыхляет эпидермис, что позволяет при соскобе получить полное содержимое чесоточного элемента.
Лечение
Лечение чесотки направлена на уничтожение возбудителя при помощи акарицидных препаратов. Для лечения чесотки применяют многие препараты: серную мазь, мазь Вилькинсона, гипосульфат натрия с соляной кислотой, жидкости Флемингса, Мура, Элерса, Милиана, Флицина, серное мыло Дьякова, серно-мыльные шарики Ябленика, мыло «К», мази с пиретрумом, препаратами ДДТ, растворы креолина, лизола, чистый деготь, стирекс, бензойный эфир, этиленгликоль, бензилбензоат. Издавна использовали также нелекарственные средства, например. Керосин, бензин, мазут, автол, зольный щелок.
В связи с рядом требований, предъявляемых к противочесоточным препаратам, в настоящее время из их арсенала только некоторые широко применяют на практике. Такими требованиями являются: быстрота и эффектвность противопаразитарного действия, отсутствие раздражающего действия на кожу и противопоказаний к назначению, простота использования, стабильность в процессе длительного хранения, доступность для широкого использования, гигиеничность, доступная стоимость.
Эффективность противочесоточных препаратов практически всегда оценивают по динамике клинической картины и лишь в единичных случаях – повоздействию на возбудителя, причем только на самок. Отмечается гибель 98% клещей в коже через 24 часа после обработки 25% суспензией бензилбензоата, а на предметном стекле – уже через 5 минут.
Сера является действующим началом многих противочесоточных препаратов, издавна используемых в дерматологии. В концентрациях, применяемых для лечения чесотки (10-33%), она дает также выраженный кератолитический эффект, что обеспечивает лучший доступ препарата к возбудителя.
Бензилбензоат – один из наиболее эффективных противочесоточных препаратов. Его успешно применяют для ускоренного лечения, что особенно важно при эпидемическом неблагополучии при чесотке. Бензилбензоат не оказывает токсического действия даже при приеме внутрь. В медицинской практике бензилбензоат применяют в виде различных лекарственных форм, приготовленных ex tempore ил промышленным путем.
Современным препаратом для лечения чесотки является спрегаль. В его состав входит нейротоксический для паразитов яд эсдепалетрин. Значительным плюсом является возможность полного излечения после однократной обработки.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
