Что такое синдром лярва мигранс фото

Синдром «мигрирующей личинки»
Синдром «мигрирующей (блуждающей) личинки» (синдром larva migrans, «ползучая болезнь») — группа паразитарных заболеваний, вызываемых личинками некоторых гельминтов (нематод, круглых червей). Личинки, проникая в организм человека, могут совершать в нем длительную и сложную миграцию, повреждая на своем пути кожу и внутренние органы, вызывая тем самым клинические проявления болезни. Мы рассмотрим наиболее частую и наименее опасную форму этого синдрома — кожную.
Наиболее частым возбудителем кожной формы синдрома larva migrans является личинка червя Ancylostoma braziliense. Значительно реже заболевание вызывается личинками червей Ancylostoma caninum и Strongyloides stercoralis (личинки последнего вызывают особую разновидность синдрома — larva currens, отличающуюся быстротой передвижения личинок — до 10 см/час). Значительно реже этот синдром вызывают личинки других червей и насекомых.

Следует сказать, что еще не так давно это заболевание в нашей стране являлось очень большой редкостью и рассматривалось как редкая «экзотическая» патология, однако в последние годы, в связи с увеличением туристического траффика в страны Южной Америки и Юго-Восточной Азии, пациенты с синдромом мигрирующей личинки стали регулярно появляться на приемах у дерматологов.
В южных странах заболевание широко распространено, особенно среди малообеспеченных слоев населения, что объясняется механизмом заражения: проникновение личинок в организм человека происходит через кожу, при ходьбе босиком, а именно так и ходит большая часть небогатых жителей тропических и субтропических регионов планеты.
От момента заражения до появления высыпаний обычно проходит 1-5 суток; в месте внедрения личинки уже через несколько часов после заражения возникает зуд различной интенсивности.
Специфическим элементом сыпи для синдрома «мигрирующей личинки» является ход — извитая, часто причудливой формы, слегка возвышающаяся над поверхностью кожи полоса шириной 2-3 мм, изнутри заполненная серозной жидкостью. Ходы при массивном заражении могут быть множественными.
В проекции ходов могут быть экскориации, на поверхности — серозные корки, микровезикулы с серозным содержимым.
Наиболее частая локализация процесса (по мере убывания частоты): стопы, голени, ягодицы, кисти.

Течение и исход кожной формы синдрома «блуждающей личинки» обычно благоприятные. Поскольку для большинства гельминтов человек — «тупиковый» хозяин, личинки погибают, не достигнув половой зрелости; в большинстве случаев происходит спонтанное самоизлечение, неосложненные высыпания проходят за 3-5 недель. Однако, поскольку существует риск вторичных осложнений (импетигинизация, экзематизация), а также вероятность повреждения внутренних органов, лечение все же рекомендуется проводить.
Для лечения используются антигельминтные препараты наружного применения (тиабендазол, ивермектин), для приема внутрь назначаются те же действующие вещества в форме таблеток. Симптоматически, для снятия зуда, применяются топические стероиды; при осложнении вторичной инфекцией — комбинированные препараты стероидов с антибиотиками. При начальных стадиях синдрома larva migrans эффективна криотерапия — нанесение жидкого азота на «растущую» часть хода; личинка вследствие этого воздействия погибает, симптомы быстро проходят.
Источник
Larva migrans – ÐÒÉÞÉÎÙ, ÓÉÍÐÔÏÍÙ, ÄÉÁÇÎÏÓÔÉËÁ É ÌÅÞÅÎÉÅ
2013-05-06 07:49 dashylu
Larva migrans – ÇÅÌØÍÉÎÔÏÚ, ÏÐÁÓÎÏÅ ÚÁÂÏÌÅ×ÁÎÉÅ ÈÁÒÁËÔÅÒÉÚÕÀÝÅÅÓÑ ÎÁÌÉÞÉÅÍ × ÔËÁÎÑÈ, ÜÐÉÄÅÒÍÉÓÅ É ×ÎÕÔÒÅÎÎÉÈ ÏÒÇÁÎÁÈ ÌÉÞÉÎÏË ÇÅÌØÍÉÎÔÏ× ÖÉ×ÏÔÎÙÈ. ìÉÞÉÎËÉ × ÏÒÇÁÎÉÚÍÅ ÞÅÌÏ×ÅËÁ Õ×ÅÌÉÞÉ×ÁÀÔÓÑ × ÒÁÚÍÅÒÁÈ É ÎÁÞÉÎÁÀÔ ÍÉÇÒÉÒÏ×ÁÔØ, ×ÙÚÙ×ÁÑ ÐÌÏÈÏÅ ÓÁÍÏÞÕ×ÓÔ×ÉÅ. âÏÌÅÚÎØ ÎÅÐÒÅÄÓËÁÚÕÅÍÁ, ÏÔÓÕÔÓÔ×ÉÅ ÌÅÞÅÎÉÑ ÍÏÖÅÔ ÐÒÉ×ÅÓÔÉ Ë ÓÁÍÏÐÒÏÉÚ×ÏÌØÎÏÍÕ ×ÙÚÄÏÒÏ×ÌÅÎÉÀ ÉÌÉ ÕÈÕÄÛÅÎÉÀ ÓÏÓÔÏÑÎÉÑ É ÌÅÔÁÌØÎÏÍÕ ÉÓÈÏÄÕ. ìÅÞÅÎÉÅ ÎÁÚÎÁÞÁÅÔ ×ÒÁÞ × ÚÁ×ÉÓÉÍÏÓÔÉ ÏÔ ÆÏÒÍÙ larva migrans.
ðÒÉÞÉÎÙ
ðÒÉÞÉÎÏÊ ÒÁÚ×ÉÔÉÑ ÂÏÌÅÚÎÉ ÓÔÁÎÏ×ÑÔÓÑ ÑÊÃÁ ÌÉÞÉÎÏË ÐÁÒÁÚÉÔÏ× ÖÉ×ÏÔÎÙÈ, ËÏÔÏÒÙÅ ÐÒÉÎÉËÁÀÔ × ÏÒÇÁÎÉÚÍ ÞÅÌÏ×ÅËÁ. ðÒÏÉÚÏÊÔÉ ÚÁÒÁÖÅÎÉÅ ÍÏÖÅÔ ÞÅÒÅÚ ËÏÖÎÙÅ ÐÏËÒÏ×Ù ÉÌÉ ÏÒÁÌØÎÏ, × ÐÅÒ×ÏÍ ÓÌÕÞÁÅ ÒÅÞØ ÉÄÅÔ Ï ËÏÖÎÏÊ ÆÏÒÍÅ (larva migrans cutanea), ×Ï ×ÔÏÒÏÍ – Ï ×ÉÓÃÅÒÁÌØÎÏÊ (larva migrans visceralis).
âÌÁÇÏÐÒÉÑÔÎÏÊ ÓÒÅÄÏÊ ÄÌÑ ÒÁÚÍÎÏÖÅÎÉÑ ÌÉÞÉÎÏË ÓÔÁÎÏ×ÑÔÓÑ ÔÅÐÌÙÅ, ÚÁÔÅÎÅÎÎÙÅ É ×ÌÁÖÎÙÅ ÍÅÓÔÁ. ïÐÁÓÎÙ × ÌÅÔÎÉÊ ÐÅÒÉÏÄ ×ÏÄÏÅÍÙ, ÏÓÏÂÅÎÎÏ, ÅÓÌÉ ÒÑÄÏÍ ÐÁÓÕÔÓÑ ÄÏÍÁÛÎÉÅ ÖÉ×ÏÔÎÙÅ ÉÌÉ ÂÒÏÄÑÔ ÓÏÂÁËÉ. ÷ ÐÅÓËÅ ×ÂÌÉÚÉ ×ÏÄÙ, ÐÏÄ ÒÁÓËÉÄÉÓÔÙÍÉ ×ÅÔ×ÑÍÉ ÄÅÒÅ×ØÅ× ÍÏÇÕÔ ÓËÁÐÌÉ×ÁÔØÓÑ ÑÊÃÁ ÇÌÉÓÔÏ× É ÐÒÅ×ÒÁÝÁÔØÓÑ × ÌÉÞÉÎËÉ, ÂÅÇÁÑ ÂÏÓÉËÏÍ ÐÏ ÚÁÒÁÖÅÎÎÏÊ ÐÏÞ×Å ÍÏÖÎÏ ÉÎÆÉÃÉÒÏ×ÁÔØÓÑ. ÷ ÇÒÕÐÐÅ ÒÉÓËÁ ÎÁÈÏÄÑÔÓÑ ÌÀÄÉ ÓÅÌØÓËÏÈÏÚÑÊÓÔ×ÅÎÎÙÈ ÐÒÏÆÅÓÓÉÊ, ËÏÔÏÒÙÅ ËÏÎÔÁËÔÉÒÕÀÔ Ó ÐÏÞ×ÏÊ.
úÁÒÁÖÅÎÉÅ ÐÒÉ ×ÉÓÃÅÒÁÌØÎÏÊ ÆÏÒÍÅ ÐÒÏÉÓÈÏÄÉÔ ÐÕÔÅÍ ÐÏÐÁÄÁÎÉÑ ÑÉà ÇÅÌØÍÉÎÔÏ× × ÏÒÇÁÎÉÚÍ ÞÅÌÏ×ÅËÁ ÞÅÒÅÚ ÒÏÔÏ×ÕÀ ÐÏÌÏÓÔØ, Ë ÐÒÉÍÅÒÕ, ÐÒÉ ÚÁÇÌÁÔÙ×ÁÎÉÉ ×ÏÄÙ ÉÚ ×ÏÄÏÅÍÁ ×Ï ×ÒÅÍÑ ËÕÐÁÎÉÑ ÉÌÉ ÕÐÏÔÒÅÂÌÅÎÉÉ × ÐÉÝÕ ÎÅÍÙÔÙÈ ÐÒÏÄÕËÔÏ× ÐÉÔÁÎÉÑ.
óÉÍÐÔÏÍÙ
Larva migrans – ÚÁÂÏÌÅ×ÁÎÉÅ, ÐÒÉ ËÏÔÏÒÏÍ ÐÁÒÁÚÉÔÙ ÍÉÇÒÉÒÕÀÔ ÐÏ ×ÓÅÍÕ ÏÒÇÁÎÉÚÍÕ, ÐÒÉ ÐÏÐÁÄÁÎÉÉ ×Ï ×ÎÕÔÒÅÎÎÉÅ ÏÒÇÁÎÙ ÏÎÉ ÎÁÒÕÛÁÀÔ ÉÈ ÆÕÎËÃÉÀ É ÐÒÅÐÑÔÓÔ×ÕÀÔ ÜÆÆÅËÔÉ×ÎÏÊ ÒÁÂÏÔÅ, ÉÍÅÎÎÏ ÜÔÉ ÎÁÒÕÛÅÎÉÑ ×ÙÚÙ×ÁÀÔ ÐÅÒ×ÙÅ ÓÉÍÐÔÏÍÙ ÂÏÌÅÚÎÉ.
ðÒÉ ÐÏÐÁÄÁÎÉÉ ÌÉÞÉÎÏË × ÐÅÞÅÎØ ÍÏÖÅÔ ÒÁÚ×ÉÔØÓÑ ÖÅÌÔÕÛËÁ, × ÐÏÞËÉ – ÐÏÞÅÞÎÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ É ÓÉÌØÎÙÅ ÂÏÌÉ (× ÔÏÍ ÞÉÓÌÅ ×Ï ×ÒÅÍÑ ÍÏÞÅÉÓÐÕÓËÁÎÉÑ), × ËÉÛÅÞÎÉË – ÎÅÐÒÉÑÔÎÙÅ ÏÝÕÝÅÎÉÑ É ÎÁÒÕÛÅÎÉÑ ÓÔÕÌÁ, × ÇÌÁÚ – ÞÁÓÔÉÞÎÁÑ ÐÏÔÅÒÑ ÚÒÅÎÉÑ. ïÓÏÂÅÎÎÏ ÏÐÁÓÎÙ ÓÌÕÞÁÉ ÐÒÏÎÉËÎÏ×ÅÎÉÑ ÐÁÒÁÚÉÔÏ× × ÏÂÏÌÏÞËÕ ÇÏÌÏ×ÎÏÇÏ ÍÏÚÇÁ É ÃÅÎÔÒÁÌØÎÕÀ ÎÅÒ×ÎÕÀ ÓÉÓÔÅÍÕ, × ÄÁÎÎÏÍ ÓÌÕÞÁÅ ÍÏÇÕÔ ÐÏÑ×ÉÔØÓÑ ÓÉÌØÎÙÅ ÇÏÌÏ×ÎÙÅ ÂÏÌÉ, ÜÐÉÌÅÐÔÉÆÏÒÍÎÙÅ ÓÕÄÏÒÏÇÉ, ÃÅÒÅÂÒÁÌØÎÁÑ ÇÉÐÅÒÔÅÎÚÉÑ.
ðÒÉ ËÏÖÎÏÊ ÆÏÒÍÅ ÚÁÂÏÌÅ×ÁÎÉÑ ÌÉÞÉÎËÉ ÍÉÇÒÉÒÕÀÔ × ×ÅÒÈÎÉÈ ÓÌÏÑÈ ÜÐÉÄÅÒÍÙ, ÓÉÍÐÔÏÍÏÍ ÓÔÁÎÏ×ÉÔÓÑ ÎÅÓÐÅÃÉÆÉÞÅÓËÉÊ ÄÅÒÍÁÔÉÔ: ÎÁ ÔÅÌÅ ÐÁÃÉÅÎÔÁ ÐÒÏÓÍÁÔÒÉ×ÁÀÔÓÑ ÔÏÎËÉÅ ËÒÁÓÎÙÅ ÎÉÔÅ×ÉÄÎÙÅ ÐÏÌÏÓËÉ, ËÏÔÏÒÙÅ ÎÅÒÅÄËÏ ÐÒÉÏÂÒÅÔÁÀÔ ÐÒÉÞÕÄÌÉ×ÙÅ ÆÏÒÍÙ, ÏÎÉ ÍÏÇÕÔ ÂÙÔØ ÏÄÉÎÏÞÎÙÍÉ ÉÌÉ ÐÒÅ×ÒÁÝÁÔØÓÑ × «ËÌÕÂÏË» ÉÚ ÎÅÓËÏÌØËÉÈ ÎÉÔÏÞÅË. ä×ÉÇÁÑÓØ ÐÏ ÜÐÉÄÅÒÍÅ, ÐÁÒÁÚÉÔÙ ×ÙÚÙ×ÁÀÔ ÓÉÌØÎÙÊ ÚÕÄ É ÖÖÅÎÉÅ, ÐÒÉ ÒÁÓÞÅÓÙ×ÁÎÉÉ ËÏÖÎÙÈ ÐÏËÒÏ×Ï× ÍÏÖÅÔ ×ÏÚÎÉËÎÕÔØ ×ÔÏÒÉÞÎÏÅ ÉÎÆÉÃÉÒÏ×ÁÎÉÅ.
ëÁË ÐÒÉ ËÏÖÎÏÊ, ÔÁË É ÐÒÉ ×ÉÓÃÅÒÁÌØÎÏÊ ÆÏÒÍÅ ÚÁÂÏÌÅ×ÁÎÉÑ, ÍÏÖÅÔ ÐÏÑ×ÉÔØÓÑ ÌÉÈÏÒÁÄËÁ – ×ÙÓÏËÁÑ ÔÅÍÐÅÒÁÔÕÒÁ, ÄÒÏÖØ × ÔÅÌÅ, ÔÏÛÎÏÔÁ É ÇÏÌÏ×ÏËÒÕÖÅÎÉÅ.
óÉÍÐÔÏÍÙ ÂÏÌÅÚÎÉ ÍÏÇÕÔ ÐÒÏÑ×ÉÔØÓÑ ÎÅ ÓÒÁÚÕ ÐÏÓÌÅ ÚÁÒÁÖÅÎÉÑ, Á ÓÐÕÓÔÑ ÎÅÓËÏÌØËÏ ÍÅÓÑÃÅ×.
äÉÁÇÎÏÓÔÉËÁ
ðÒÉ ËÏÖÎÏÊ ÆÏÒÍÅ larva migrans ÄÉÁÇÎÏÓÔÉÒÏ×ÁÔØ ÚÁÂÏÌÅ×ÁÎÉÅ ÂÙ×ÁÅÔ ÓÌÏÖÎÏ ÉÚ-ÚÁ ÔÏÇÏ, ÞÔÏ ÎÅËÏÔÏÒÙÅ ËÌÉÎÉÞÅÓËÉÅ ÓÌÕÞÁÉ ÎÁÐÏÍÉÎÁÀÔ ÞÅÓÏÔËÕ ÉÌÉ ÄÒÕÇÉÅ ËÏÖÎÙÅ ÂÏÌÅÚÎÉ. ïÄÎÁËÏ ÐÒÉ ×ÎÉÍÁÔÅÌØÎÏÍ ÏÓÍÏÔÒÅ ÏÐÙÔÎÏÇÏ ×ÒÁÞÁ ÓÄÅÌÁÔØ ÜÔÏ ×ÓÅ ÖÅ ÐÒÅÄÓÔÁ×ÌÑÅÔÓÑ ×ÏÚÍÏÖÎÙÍ.
óÌÏÖÎÅÅ ×ÙÑ×ÉÔØ ÐÒÉÓÕÔÓÔ×ÉÅ × ÏÒÇÁÎÉÚÍÅ ÐÁÒÁÚÉÔÏ×, ÅÓÌÉ ÏÎÉ ÐÒÏÎÉËÌÉ ×Ï ×ÎÕÔÒÅÎÎÉÅ ÏÒÇÁÎÙ, × ÄÁÎÎÏÍ ÓÌÕÞÁÅ ÎÁ ÐÏÍÏÝØ ÐÒÉÈÏÄÑÔ ÔÁËÉÅ ÍÅÔÏÄÙ ÄÉÁÇÎÏÓÔÉËÉ, ËÁË ÜÎÄÏÓËÏÐÉÑ, ÒÅÎÔÇÅÎÏÇÒÁÆÉÑ, ÓÅÒÏÉÍÍÕÎÏÌÏÇÉÞÅÓËÉÅ ÓÐÏÓÏÂÙ (òóë, éæá, òðçá, ÒÅÁËÃÉÑ ÍÉËÒÏÐÒÅÃÉÐÉÔÁÃÉÉ).
ìÅÞÅÎÉÅ
èÁÒÁËÔÅÒ ÌÅÞÅÎÉÑ larva migrans ÚÁ×ÉÓÉÔ ÏÔ ÆÏÒÍÙ ÚÁÂÏÌÅ×ÁÎÉÑ. ëÏÇÄÁ ÐÁÒÁÚÉÔÙ ÎÁÈÏÄÑÔÓÑ × ÜÐÉÄÅÒÍÉÓÅ, Ó ÎÉÍÉ ÓÐÒÁ×ÌÑÀÔÓÑ Ó ÐÏÍÏÝØÀ ÉÇÌÙ, ÐÒÅÄ×ÁÒÉÔÅÌØÎÏ ÓÍÁÚÁ× ËÏÖÕ ×ÁÚÅÌÉÎÏ×ÙÍ ÍÁÓÌÏÍ, ÉÌÉ ÒÁÓÓÅËÁÀÔ ËÏÖÎÙÅ ÐÏËÒÏ×Ù É ÉÚ×ÌÅËÁÀÔ ÌÉÞÉÎËÉ ÞÅÒÅÚ ÒÁÎÕ. ÷ ÄÏÍÁÛÎÉÈ ÕÓÌÏ×ÉÑÈ ÄÅÌÁÔØ ÜÔÏ ÎÅ ÒÅËÏÍÅÎÄÕÅÔÓÑ, ÐÒÏÃÅÄÕÒÕ ÓÏ×ÅÒÛÁÅÔ ×ÒÁÞ.
óÒÅÄÉ ÌÅËÁÒÓÔ×ÅÎÎÙÈ ÓÒÅÄÓÔ× ÞÁÓÔÏ ÉÓÐÏÌØÚÕÀÔ É×ÅÒÍÅËÔÉÎ × ÏÄÎÏËÒÁÔÎÏÊ ÄÏÚÅ 200 ÍÇ/ËÇ., × ËÁÞÅÓÔ×Å ÎÁÒÕÖÎÏÇÏ ÓÒÅÄÓÔ×Á ÐÒÉÍÅÎÑÀÔ ÄÅÓÑÔÉÐÒÏÃÅÎÔÎÙÊ ÔÉÁÂÅÎÄÁÚÏÌ.
ðÒÉ ËÏÖÎÙÈ ÆÏÒÍÁÈ ÚÁÂÏÌÅ×ÁÎÉÑ ÓÍÁÚÙ×ÁÀÔ ÐÒÅÄÐÏÌÁÇÁÅÍÏÅ ÍÅÓÔÏ ÎÁÈÏÖÄÅÎÉÑ ÐÁÒÁÚÉÔÁ ÐÑÔÉÐÒÏÃÅÎÔÎÙÍ ÓÐÉÒÔÏ×ÙÍ ÒÁÓÔ×ÏÒÏÍ ÊÏÄÁ, ÄÉÈÌÏÒÉÄÁ ÒÔÕÔÉ, ÜÆÉÒÁ ÉÌÉ ÆÅÎÏÌÁ. éÚ ÎÏ×ÙÈ ÍÅÔÏÄÏ× ÜÆÆÅËÔÉ×ÎÙÍÉ ÓÞÉÔÁÀÔÓÑ ÚÁÍÏÒÁÖÉ×ÁÎÉÅ ÕÇÌÅËÉÓÌÙÍ ÓÎÅÇÏÍ É ÉÓÐÏÌØÚÏ×ÁÎÉÅ ÜÌÅËÔÒÏÌÉÚÁ.
ðÒÏÆÉÌÁËÔÉËÁ
çÌÁ×ÎÁÑ ÐÒÏÆÉÌÁËÔÉËÁ larva migrans – ÓÏÂÌÀÄÅÎÉÅ ÇÉÇÉÅÎÙ: ÔÝÁÔÅÌØÎÏ ÍÏÊÔÅ ÆÒÕËÔÙ É Ï×ÏÝÉ ÐÅÒÅÄ ÅÄÏÊ, ÎÅ ËÕÐÁÊÔÅÓØ × ×ÏÄÏÅÍÁÈ, ×ÏÄÁ ËÏÔÏÒÙÈ ×ÙÚÙ×ÁÅÔ ÓÏÍÎÅÎÉÅ, ÒÁÂÏÔÁÊÔÅ × ÐÏÌÅ × ÚÁÝÉÔÎÏÊ ÏÄÅÖÄÅ.
ëÁË ÞÁÓÔÏ ÎÁÄÏ ÐÒÏ×ÅÒÑÔØ ÚÒÅÎÉÅ?
2013-05-06 09:04 éÎËÏÇÎÉÔÏ
÷ÓÅÇÏ ÇÏÄ ÎÁÚÁÄ Ñ ×ÙÐÉÓÙ×ÁÌÁ ÒÅÃÅÐÔ ÄÌÑ ÏÞËÏ×, Õ ÍÅÎÑ ÂÌÉÚÏÒÕËÏÓÔØ ÍÉÎÕÓ ÔÒÉ. îÏ ÎÅÄÁ×ÎÏ ÏÝÕÔÉÌÁ, ÞÔÏ ×ÉÖÕ × ÜÔÉÈ ÏÞËÁÈ ÕÖÅ ÎÅ ÔÁË ÄÁÌÅËÏ É ÎÅ ÔÁË ÞÅÔËÏ. îÅÕÖÅÌÉ ÚÁ ÏÄÉÎ ÇÏÄ ÍÏÖÅÔ ÚÒÅÎÉÅ ÓÅÓÔØ? ëÁË ÞÁÓÔÏ ÎÁÄÏ ÐÒÏ×ÅÒÑÔØ ÚÒÅÎÉÅ? é ÓÁÍÏÅ ÇÌÁ×ÎÏÅ, — ÞÔÏ ÎÁÄÏ ÄÅÌÁÔØ ÞÔÏÂÙ ÇÌÁÚÁ «ÎÅ ÓÁÄÉÌÉÓØ»?
éÎÆÅËÃÉÑ × ÉÎÔÉÍÎÏÊ ÚÏÎÅ
2013-05-06 12:43 éÎËÏÇÎÉÔÏ
þÔÏ ÚÁ ÎÅÐÒÉÑÔÎÁÑ ÉÎÆÅËÃÉÑ, ËÏÔÏÒÁÑ ÐÒÏÑ×ÌÑÅÔÓÑ ÔÁË: ×ÏÌÏÓÑÎÁÑ ÓÕÍËÁ ÎÁÐÏÌÎÑÅÔÓÑ ÇÎÏÅÍ. îÁ ÐÏ×ÅÒÈÎÏÓÔÉ ËÏÖÉ ÐÏÑ×ÌÑÅÔÓÑ ÏÇÒÏÍÎÙÊ ËÒÁÓÎÙÊ «ÐÒÙÝ». é ÜÔÏÔ ÎÁÒÙ× ÎÅ «×ÙÚÒÅ×ÁÅÔ» É ÌÏÐÁÅÔÓÑ, Á ÓÏ ×ÒÅÍÅÎÅÍ ÉÓÞÅÚÁÅÔ × ÜÔÏÍ ÍÅÓÔÅ É ÐÏÑ×ÌÑÅÔÓÑ × ÄÒÕÇÏÍ. ëÁË ÉÚÇÎÁÔØ ÜÔÕ ÛÔÕËÕ ÉÚ ÏÒÇÁÎÉÚÍÁ?
÷ óûá ÏÂßÑ×ÉÌÉÓØ ×ÏÚÂÕÄÉÔÅÌÉ ÎÅÉÚÌÅÞÉÍÏÊ ÇÏÎÏÒÅÉ
2013-05-06 19:24 þÁÒÓËÉÊ
ðÑÔØÄÅÓÑÔ ÞÅÔÙÒÅ ÍÉÌÌÉÏÎÁ ÄÏÌÌÁÒÏ× — ÔÁËÕÀ ÓÕÍÍÕ ÚÁÐÒÁÛÉ×ÁÅÔ Õ ÐÒÁ×ÉÔÅÌØÓÔ×Á óÏÅÄÉÎÅÎÎÙÈ ûÔÁÔÏ× ÁÍÅÒÉËÁÎÓËÉÊ ãÅÎÔÒ ÐÏ ËÏÎÔÒÏÌÀ ÚÁ ÚÁÂÏÌÅ×ÁÎÉÑÍÉ ÎÁ ÒÁÚÒÁÂÏÔËÕ ÎÏ×ÏÇÏ ÁÎÔÉÂÉÏÔÉËÁ ÄÌÑ ÌÅÞÅÎÉÑ ÐÏËÁ ÎÅÐÏÂÅÄÉÍÏÊ ÒÅÚÉÓÔÅÎÔÎÏÊ ÇÏÎÏÒÅÉ. ä×Á ÓÌÕÞÁÑ ÏÐÁÓÎÏÇÏ ×ÅÎÅÒÉÞÅÓËÏÇÏ ÚÁÂÏÌÅ×ÁÎÉÑ ÚÁÒÅÇÉÓÔÒÉÒÏ×ÁÎÏ × ÛÔÁÔÅ çÁ×ÁÊÉ.
ûÔÁÍÍ ÇÏÎÏËÏËËÁ H041, ÏÂÌÁÄÁÀÝÉÊ ÕÓÔÏÊÞÉ×ÏÓÔØÀ Ë ÁÎÔÉÂÉÏÔÉËÁÍ É ÁÎÔÉÓÅÐÔÉÞÅÓËÉÍ ÐÒÅÐÁÒÁÔÁÍ, ×ÐÅÒ×ÙÅ ÂÙÌ ÏÂÎÁÒÕÖÅÎ × ñÐÏÎÉÉ × 2011 ÇÏÄÕ. ÷ ÍÁÅ ÔÏÇÏ ÖÅ ÇÏÄÁ ÐÅÒ×ÙÊ ÓÌÕÞÁÊ ÚÁÂÏÌÅ×ÁÎÉÑ ÓÕÐÅÒÎÅÄÕÇÏÍ ÂÙÌ ÏÐÉÓÁÎ ÎÁ çÁ×ÁÊÓËÉÈ ÏÓÔÒÏ×ÁÈ, ÉÍÅÀÝÉÈ ÂÏÌÅÅ ÞÅÍ ÒÅÇÕÌÑÒÎÏÅ ÓÏÏÂÝÅÎÉÅ Ó ÍÁÔÅÒÉËÏ×ÏÊ áÍÅÒÉËÏÊ. íÅÄÉËÉ ÓÏÏÂÝÁÀÔ Ï ×ÙÓÁÄËÅ ÄÅÓÁÎÔÁ ÇÏÎÏËÏËËÏ× × ëÁÌÉÆÏÒÎÉÉ É ÄÁÌÅËÏÊ îÏÒ×ÅÇÉÉ. íÉÎÚÄÒÁ× óûá ÏÔÐÒÁ×ÉÌ ÏÔ×ÅÔÎÙÊ ÄÅÓÁÎÔ Ó×ÏÉÈ ÓÐÅÃÉÁÌÉÓÔÏ× ÎÁ çÁ×ÁÊÉ.
ïÂÙÞÎÁÑ ÇÏÎÏÒÅÑ × óÅ×ÅÒÎÏÊ áÍÅÒÉËÅ — ×ÔÏÒÏÅ ÐÏ ÞÁÓÔÏÔÅ ÎÏ×ÙÈ ÓÌÕÞÁÅ× ×ÅÎÅÒÉÞÅÓËÏÅ ÚÁÂÏÌÅ×ÁÎÉÅ. íÉËÒÏ H041 × ÓÉÌÕ Ó×ÏÅÊ ÁÇÒÅÓÓÉ×ÎÏÓÔÉ ×ÙÇÌÑÄÉÔ × ÇÌÁÚÁÈ ÜÐÉÄÅÍÉÏÌÏÇÏ× ÐÏÓÔÒÁÛÎÅÅ, ÞÅÍ ×ÉÒÕÓ óðéä. ôÏ ÅÓÔØ ÎÅÉÚÌÅÞÉÍÁÑ ÇÏÎÏÒÅÑ ÉÍÅÅÔ ÐÏÔÅÎÃÉÁÌ ÎÁ ÂÏÌÅÅ ÞÅÍ 30 ÍÉÌÌÉÏÎÏ× ÓÍÅÒÔÅÌØÎÙÈ ÓÌÕÞÁÅ×. ïÔ ÉÎÆÉÃÉÒÏ×ÁÎÉÑ ÄÏ ÓÅÐÔÉÞÅÓËÏÇÏ ÛÏËÁ ÍÏÖÅÔ ÐÒÏÊÔÉ ×ÓÅÇÏ Ä×Á-ÔÒÉ ÄÎÑ. ÷ ÏÔÌÉÞÉÅ ÏÔ ÷éþ ÂÁËÔÅÒÉÉ ÄÅÊÓÔ×ÕÀÔ ÓÔÒÅÍÉÔÅÌØÎÏ. èÏÔÑ ÄÏ ÓÉÈ ÐÏÒ ÓÍÅÒÔÅÊ ÏÔ ÎÅÐÏÂÅÄÉÍÏÊ ÇÏÎÏÒÅÉ ÎÅ ÂÙÌÏ.
úÁÂÏÌÅ×ÁÎÉÅ ÔÁËÏ×Ï, ÞÔÏ ÎÅ ×ÓÅ ÚÎÁÀÔ Ï ÔÏÍ, ÞÔÏ ÚÁÒÁÚÎÙ. ëÔÏ-ÔÏ ÂÕÒÎÏ È×ÏÒÁÅÔ, ËÔÏ-ÔÏ ÎÏÓÉÔ ÞÁÓÏ×ÕÀ ÂÏÍÂÕ × ÓÅÂÅ. åÓÌÉ ÇÏÎÏÒÅÀ ÎÅ ×ÙÌÅÞÉÔØ, ÒÁÚ×É×ÁÀÔÓÑ ÏÓÌÏÖÎÅÎÉÑ, ×ÏÓÐÁÌÅÎÉÅ ÔËÁÎÅÊ ÔÁÚÏ×ÏÊ ÏÂÌÁÓÔÉ, ÚÁÒÁÖÅÎÉÅ ËÒÏ×É, ÂÅÓÐÌÏÄÉÅ. ÷ ÓÏÞÅÔÁÎÉÉ Ó ÷éþ ÜÔÁ ÄÒÅ×ÎÑÑ ÂÏÌÅÚÎØ ÏÐÁÓÎÁ ÔÅÍ, ÞÔÏ ÓË×ÏÚØ ÂÁËÔÅÒÉÁÌØÎÙÅ ÐÏ×ÒÅÖÄÅÎÉÑ ×Ï ÐÌÏÔÉ ×ÉÒÕÓ óðéä ÂÙÓÔÒÅÅ ÐÏÐÁÄÁÅÔ × ËÒÏ×Ø. áÍÅÒÉËÁÎÃÙ × ÏÞÅÒÅÄÎÏÊ ÒÁÚ ÓÔÒÏÇÏ ÐÒÉÚÙ×ÁÀÔÓÑ Ë ÂÅÚÏÐÁÓÎÏÍÕ ÓÅËÓÕ.
ïÓÏÂÅÎÎÏ ÞÁÓÔÏ ×ÓÔÒÅÞÁÅÔÓÑ ÇÏÎÏÒÅÑ Õ ÍÏÌÏÄÙÈ, ×ÓÔÕÐÁÀÝÉÈ ×Ï ×ÚÒÏÓÌÕÀ ÖÉÚÎØ, ÇÒÁÖÄÁÎ × ×ÏÚÒÁÓÔÅ ÏÔ 15 ÄÏ 24 ÌÅÔ. äÏ ÷ÔÏÒÏÊ ÍÉÒÏ×ÏÊ ×ÏÊÎÙ È×ÏÒØ ÌÅÞÉÔØ ÎÅ ÕÍÅÌÉ, ÎÏ ÚÁÔÅÍ ÐÏÑ×ÉÌÉÓØ ÐÅÎÉÃÉÌÌÉÎ É ÄÒÕÇÉÅ ÁÎÔÉÂÉÏÔÉËÉ. é ÎÁÞÁÌÁÓØ ÇÏÎËÁ ×ÏÏÒÕÖÅÎÉÊ — ÍÉËÒÏ ÍÕÔÉÒÕÅÔ, ÆÁÒÍÁËÏÌÏÇÉ ÄÕÍÁÀÔ Ï ÎÏ×ÙÈ ÁÎÔÉÂÉÏÔÉËÁÈ. ðÏÓÌÅÄÎÉÍ, ÕÂÉ×ÁÀÝÉÍ ÏÂÙÞÎÕÀ ÇÏÎÏÒÅÀ, ÌÅËÁÒÓÔ×ÏÍ Ñ×ÌÑÅÔÓÑ ÃÅÆÁÌÏÓÐÏÒÉÎ.
÷ ÒÁÚÎÙÈ ÓÔÒÁÎÁÈ ÍÕÔÁÃÉÉ ÇÏÎÏËÏËËÏ× ÐÒÏÉÓÈÏÄÑÔ ÐÏ-ÒÁÚÎÏÍÕ, ÎÏ ÉÔÏÇ ÏÄÉÎ — ÂÁËÔÅÒÉÉ ÐÅÒÅÓÔÁÀÔ ÏÔËÌÉËÁÔØÓÑ ÎÁ ÅÄÉÎÓÔ×ÅÎÎÏ ÄÏÓÔÕÐÎÏÅ ÌÅÞÅÎÉÅ. åÓÌÉ ÎÅ ÐÒÉÄÕÍÁÔØ, ÞÔÏ ÄÅÌÁÔØ Ó ÎÅÉÚÌÅÞÉÍÙÍ ÛÔÁÍÍÏÍ, ÔÏ ÕÖÅ Ë 2015 ÇÏÄÕ ×ÓÑ ÇÏÎÏÒÅÑ ÍÉÒÁ ÓÔÁÎÅÔ ÓÉÌØÎÅÅ ×ÓÅÊ ÚÅÍÎÏÊ ÍÅÄÉÃÉÎÙ.
ôÅÈ, ËÏÍÕ ÌÙÓÉÎÁ ÎÅ × ÒÁÄÏÓÔØ, ÍÏÇÕÔ ÓÐÁÓÔÉ ÕËÏÌÙ ÓÏÂÓÔ×ÅÎÎÏÊ ËÒÏ×É
2013-05-06 22:40 þÁÒÓËÉÊ
âÏÇÁÔÁÑ ÔÒÏÍÂÏÃÉÔÁÍÉ ÐÌÁÚÍÁ ËÒÏ×É ÛÉÒÏËÏ ÐÒÉÍÅÎÑÅÔÓÑ × ÈÉÒÕÒÇÉÉ É ÓÔÏÍÁÔÏÌÏÇÉÉ, ËÏÓÍÅÔÉÞÅÓËÏÊ ÍÅÄÉÃÉÎÅ ÄÌÑ ÌÅÞÅÎÉÑ ÓÔÁÒÅÎÉÑ ËÏÖÉ, ÒÁÚÇÌÁÖÉ×ÁÎÉÑ ÍÏÒÝÉÎ, ÓÒÁÝÉ×ÁÎÉÑ ÚÕÂÎÙÈ ÐÒÏÔÅÚÏ× Ó ÄÅÓÎÁÍÉ. íÅÔÏÄ ÎÁÚÙ×ÁÅÔÓÑ «ÐÌÁÚÍÏÌÉÆÔÉÎÇ». ó ÎÅÄÁ×ÎÉÈ ÐÏÒ ÉÎßÅËÃÉÉ ÔÒÏÍÂÏÃÉÔÎÏÇÏ ËÏÎÃÅÎÔÒÁÔÁ, ÐÒÉÇÏÔÏ×ÌÅÎÎÏÇÏ ÉÚ ËÒÏ×É ÐÁÃÉÅÎÔÁ, ÜËÓÐÅÒÉÍÅÎÔÁÌØÎÏ ÐÒÉÍÅÎÑÀÔÓÑ ÄÌÑ ÌÅÞÅÎÉÑ ÏÂÌÙÓÅÎÉÑ. ðÒÏÃÅÄÕÒÁ, ÍÏÖÅÔ ÂÙÔØ, É Ú×ÕÞÉÔ ÂÏÌÅÚÎÅÎÎÏ, É ÔÁËÏ×ÏÊ Ñ×ÌÑÅÔÓÑ, ÏÄÎÁËÏ ÍÎÏÇÉÅ ÌÙÓÅÀÝÉÅ ÍÕÖÞÉÎÙ ÇÏÔÏ×Ù ÎÁ ×ÓÅ ÒÁÄÉ ×ÏÚ×ÒÁÝÅÎÉÑ ÎÁ ÞÅÒÅÐ ÎÁÔÕÒÁÌØÎÙÈ ×ÏÌÏÓ, ÂÏÌÅÅ ÔÏÇÏ, ÚÁÎÏ×Ï «ÒÏÄÉ×ÛÉÈÓÑ», Á ÎÅ ×ÚÑÔÙÈ Ó ÄÒÕÇÏÇÏ ÏÄÎÏÇÏ ÍÅÓÔÁ.
óÐÅÃÉÁÌÉÓÔÙ ÓÞÉÔÁÀÔ, ÞÔÏ ÓÐÏÓÏÂÎÏÓÔØ Ë ×ÏÓÓÔÁÎÏ×ÌÅÎÉÀ ÒÏÓÔÁ ×ÏÌÏÓ ÎÁ ÏÂÌÙÓÅ×ÛÉÈ ÕÞÁÓÔËÁÈ ËÏÖÉ Õ ÏÂÏÇÁÝÅÎÎÏÊ ÔÒÏÍÂÏÃÉÔÁÍÉ ÐÌÁÚÍÙ Ó×ÑÚÁÎÁ Ó ÔÅÍ, ÞÔÏ ÅÅ ÕËÏÌÙ ÓÔÉÍÕÌÉÒÕÀÔ ÓÔ×ÏÌÏ×ÙÅ ËÌÅÔËÉ, ÒÁÓÐÏÌÏÖÅÎÎÙÅ ÐÏÄ ËÏÖÅÊ.
éÓÓÌÅÄÏ×ÁÔØ ÜÆÆÅËÔÉ×ÎÏÓÔØ ÍÅÔÏÄÁ ÕËÏÌÏ× ËÒÏ×É × ÇÏÌÏ×Õ ÐÏ-ÎÁÕÞÎÏÍÕ ×ÚÑÌÉÓØ ÕÞÅÎÙÅ ÉÚ õÎÉ×ÅÒÓÉÔÅÔÁ âÒÅÛÉÁ (éÔÁÌÉÑ) É å×ÒÅÊÓËÏÇÏ ÕÎÉ×ÅÒÓÉÔÅÔÁ × éÅÒÕÓÁÌÉÍÅ (éÚÒÁÉÌØ). äÌÑ ÜËÓÐÅÒÉÍÅÎÔÁ ÍÅÄÉËÉ ÏÔÏÂÒÁÌÉ 45 ÍÕÖÞÉÎ, ÓÔÒÁÄÁÀÝÉÈ ÏÞÁÇÏ×ÏÊ ÁÌÏÐÅÃÉÅÊ. üÔÁ ÆÏÒÍÁ ÏÂÌÙÓÅÎÉÑ ×ÓÔÒÅÞÁÅÔÓÑ Õ 2% ÎÁÒÏÄÏÎÁÓÅÌÅÎÉÑ.
ðÁÃÉÅÎÔÁÍ ÒÁÚÄÅÌÉÌÉ ÌÙÓÉÎÙ É ÐÌÅÛÉ ÎÁ Ä×Á ÒÁ×ÎÙÈ ÕÞÁÓÔËÁ, Á ÓÁÍÉÈ ÕÞÁÓÔÎÉËÏ× ÒÁÚÂÉÌÉ ÎÁ ÔÒÉ ÇÒÕÐÐÙ ÐÏ 15 ÞÅÌÏ×ÅË. ïÄÎÉ ÐÏÌÕÞÁÌÉ ÕËÏÌÙ ÐÌÁÚÍÙ, ÄÒÕÇÉÅ — «ÔÒÁÄÉÃÉÏÎÎÙÈ» ÓÔÅÒÏÉÄÎÙÈ ÇÏÒÍÏÎÏ×, ÔÒÅÔØÉ — ÐÌÁÃÅÂÏ. òÅÚÕÌØÔÁÔÙ ÜËÓÐÅÒÉÍÅÎÔÁ ÐÏËÁÚÁÌÉ, ÞÔÏ ÔÒÏÍÂÏÃÉÔÏ×ÙÊ ËÏÎÃÅÎÔÒÁÔ ÓÕÝÅÓÔ×ÅÎÎÏ ÕÓËÏÒÑÅÔ ÒÏÓÔ ÎÏ×ÙÈ ×ÏÌÏÓ ÎÁ ÏÂÌÙÓÅ×ÛÅÍ ÂÙÌÏ ÕÞÁÓÔËÅ ÇÏÌÏ×Ù, ÏÓÏÂÅÎÎÏ ÅÓÌÉ ÓÒÁ×ÎÉ×ÁÔØ Ó ÐÌÁÃÅÂÏ É ÇÏÒÍÏÎÁÍÉ.
íÅÖÄÕÎÁÒÏÄÎÁÑ ËÏÍÁÎÄÁ ÕÞÅÎÙÈ ÎÁÄÅÅÔÓÑ ×ÓËÏÒÅ ÐÒÉÓÔÕÐÉÔØ Ë ÒÁÚÒÁÂÏÔËÅ ÍÁÚÉ, ËÏÔÏÒÁÑ ÐÏÚ×ÏÌÉÌÁ ÂÙ × ÌÅÞÅÎÉÉ ÏÂÌÙÓÅÎÉÑ ËÒÏ×ØÀ ÉÚÂÅÖÁÔØ ÕËÏÌÏ× É, ×ÍÅÓÔÅ Ó ÔÅÍ, ÓÏÄÅÒÖÁÌÁ ÜÆÆÅËÔÉ×ÎÕÀ ËÏÎÃÅÎÔÒÁÃÉÀ ËÌÅÔÏË ËÒÏ×É. ëÒÏÍÅ ÔÏÇÏ, ÄÏËÔÏÒ æÁÂÉÏ òÉÎÁÌØÄÉ ÐÏÌÁÇÁÅÔ, ÞÔÏ Ó ÐÏÍÏÝØÀ ÏÂÏÇÁÝÅÎÎÏÊ ÐÌÁÚÍÙ ÍÏÖÎÏ ÎÅ ÎÁ ÓÌÏ×ÁÈ, ÎÏ ÎÁ ÄÅÌÅ ×ÙÌÅÞÉÔØ ÎÅ ÔÏÌØËÏ ÏÞÁÇÏ×ÕÀ, ÎÏ É ÏÂÙÞÎÕÀ ÍÕÖÓËÕÀ ÁÎÄÒÏÇÅÎÎÕÀ ÁÌÏÐÅÃÉÀ, × ÒÁÚ×ÉÔÉÉ ËÏÔÏÒÏÊ ÚÁÍÅÛÁÎ ÔÅÓÔÏÓÔÅÒÏÎ.
Источник
Кожная мигрирующая личинка (larva migrans) — Клинические рекомендации
| А | Б | В | Г | Д | И | К | Л | М | Н | О | П | Р | С | Т | У | Ф | Х | Ц | Ч | Ш | Э | Я |

коже.Код по МКБ-10: B76.9
Этиология и эпидемиология
Самые частые возбудители заболевания — анкилостомы (Ancylistoma braziliense,Ancylistoma ceylonicum,Ancylistoma caninum,Ancylostoma duodenale) — кишечные паразиты животных ,чаще собак,и человека,реже паразиты крупного рогатого скота Uncinaria stenocephala,Bunostomum phlebotomum.Яйца гельминтов с экскрементами зараженных хозяев попав во влажную и теплую среду — песок или почву в тенистых местах,созревают с выходом из яиц мелких прозрачных личинок длиной до 1 см.
При контакте
с загрязненной средой личинки быстро проникают в неповрежденную кожу,провоцирую в ходе миграции местный воспалительный ответ на продукты своей секреции.Чаще всего заражаются лица,профессия которых связана с контактом с теплой влажной песчаной почвой: фермеры,садовники,водопроводчики,электрики,плотники,рыбаки,охотники,а также отдыхающие на пляже отпускники и играющие на земле дети.Для большинства гельминтов человек -«тупиковый» хозяин: личинки погибают,не достигая половой зрелости,и заболевание
проходит самостоятельно.
Клиническая картина
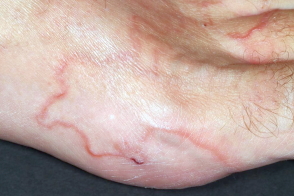
Зуд в месте внедрения личинки возникает уже через несколько часов после заражения,а типичные через 2-3 нед.Пациент замечает зудящие,воспаленные,серпигинозные очаги,которые мигрируют змеевидным образом.Попавшая под кожу личинка произвольным образом продвигается сквозь эпидермис в латеральном направлении,проходя от нескольких миллиметров до нескольких сантиметров ежедневно,создавая извитой,слегка возвышающейся над поверхностью,внутрикожных ход от розово-красного до лилово-фиолетового цвета,заполненный
серозной жидкостью в виде уртикарной полосы шириной 2-3 мм и длиной от 4 до 30 см,напоминающий след морской улитки,бесцельно движущейся по песку при отливе.Личинка обычно расположена на 0,5-3 см впереди от видимого конца хода в ареактивной зоне.
На одном участке может присутствовать несколько личинок,которые образуют несколько близко расположенных волнистых линий.Наиболее часто поражаются стопы и лодыжки,затем следуют ягодицы,гениталии и ладони.Отмечается зуд от умеренного до сильного,иногда наблюдаются
вторичная инфекция и экзематозное воспаление.
Без лечения личинка погибает через 2-8 нед.,но сообщалось
и о случаях персистирования вплоть до 1 года.В редких случаях личинки самостоятельно выходят по мере созревания эпидермиса.
Клинические формы
- Larva currens (кожный стронгилоидоз). Возбудитель — Strongyloides stercoralis (кишечная угрица),личинки которой отличаются быстротой передвижения (около 10 см/ч). В месте внедрения личинки возникают папулы,папуловезикулы,крапивница; характерен сильный зуд. Локализация: перианальная область,ягодицы,бедра,спина,плечи,живот. Из кожи личинки мигрируют в кровеносные сосуды,и тогда зуд и высыпания исчезают. Размножается гельминт в слизистой кишечника.
- Синдром larva migrans (висцеральная форма). Мигрирующие личинки собачьей и кошачьей токсокар (Toxocara canis,Toxocara cati) и человеческой аскариды (Ascaris lumbricoides) поражают внутренние органы. Проявления: стойкая эозинофилия,гепатомегалия,иногда — пневмония.
- Синдром Леффлера является возможным осложнением инфекции Ancylostoma braziliense,он включает очаговую инфильтрацию легких и эозинофилию.
Диагностика
Диагноз ставится на основании клинической картины и диагноза.В 30% случаев имеется эозинофилия.На рентгенограмме грудной клетки может выявляться очаговая инфильтрация.
Дифференциальная диагностика
- Чесотка
- Шистосомоз
- Зуд купальщика
- Ожог португальского кораблика
- Контакт с медузой
- Эритема кольцевидная центробежная Дарье
- Эритема мигрирующая
- Фитофотодерматит
- Контактный дерматит
- Микоз стоп
- Миаз
- Лоаоз
- Дракункулез
- Гнатостомоз
- Инородное тело
Лечение
В типичных случаях миграция и зуд прекращаются через 2-3 дня после начала лечения
Системная терапия
- Ивермектин 200 мкм/кг (средняя доза 12 мг) в качестве однократной пероральной дозы.Очаги заживают через 5 дней после начала приема инвермектина. Второй курс лечения в той же дозе проводят в случае рецидивов.Некоторые авторы рекомендуют прием ивермектина в течении 10-12 дней.
- Альбендазол (либо 400 мг 1 раз в день перорально,либо 200 мг 2 раза в день перорально в течение 3-7 дней). Он оказывает быстрое действие,зуд исчезает в течение 3-5 дней,а кожные очаги — после 6-7 дней лечения.
- Тиабендазол. Назначают внутрь в дозе 50 мг/кг/сут каждые 12 ч в течение 2-5 сут.Максимальная суточная доза — 3 г.
В случае вторичной инфекции применяются антибиотики.Для лечения тяжелого зуда могут понадобиться топические или системные стероиды
Местная терапия
Прижигание движущегося конца очага жидким азотом часто бывает неэффективным.
Тиабендазол 10-15% в форме жидкости или крема наносят местно 3-4 раза в день в течение 5 дней. Он применяется на пораженные участки и на 2 см дальше переднего края клинического очага,поскольку паразит часто располагается за его пределами.
Цитируемая литература
Источник
Larva migrans, мигрирующая личинка (лат. larva маска, личинка; migrans переходящий),— группа болезней человека, вызываемая мигрирующими личинками несвойственных ему гельминтов животных. Наименование впервые ввел Бивер (Р. С. Beaver) с соавт. в 1952 г. Заражение человека гельминтами животных происходит теми же путями, что и специфичными для него видами. В организме человека гельминты животных, как правило, проходят лишь первые стадии развития, мигрируя в тканях нередко длительное время.
Выделяют кожную и висцеральную формы Larva migrans, возбудителями к-рых являются личинки разных видов гельминтов. Кожная форма (ползучая сыпь) вызывается преимущественно личинками нематод (см. Нематодозы) и трематод (см. Трематодозы), а висцеральная форма — личинками нематод и цестод (см. Цестодозы). Нек-рые авторы ошибочно называют Larva migrans болезнь, вызываемую миграцией личинок оводов (см. Миазы).
Кожная форма
Наиболее частыми возбудителями являются анкилостомиды животных Ancylostoma braziliens, Faria, 1910; A. caninum (Ercolan, 1859) Linstow, 1889; Uncinaria stenocephala (Railliet, 1884); стронгиляты крупного рогатого скота (Strongyloididae spp.); шистосоматиды водоплавающих птиц.
Известны единичные заболевания кожной формой Larva migrans в разных климатических зонах мира, в частности в США (личинки анкилостомид собак, нематоды крупного рогатого скота), в Китае (парагонимусы собак и кошек), в СССР (шистосоматиды птиц).
Заражение, вероятно, возможно при контакте с почвой или водой (при купании, умывании), в к-рых находятся личинки в инвазионной фазе.
Кожная форма характеризуется линейными поражениями кожи, возникающими но ходу продвижения личинок и сопровождающимися резким зудом кожи. Кожные поражения вначале захватывают эпидермис. Небольшие папулы, позднее переходящие в везикулы, образуются на месте проникновения личинки и, поскольку личинка мигрирует из этого участка, ее путь отмечается неправильной линией папуловезикулярного высыпания, удлиняющегося за день на 1—3 см. Высыпания на коже продолжаются от нескольких дней до нескольких недель. Более старые места поражений на 2—3-й день покрываются корочкой, через 10—14 дней полностью исчезают. Подвижная личинка располагается в зернистом слое эпидермиса, сразу под базальным слоем. В нек-рых случаях личинки проникают в более глубокие слои кожи, но затем могут снова возвращаться в эпидермис. Воспалительная реакция вокруг мигрирующих личинок носит в основном аллергический характер.
Лечение проводят минтезолом или вермоксом.
Прогноз всегда благоприятный, даже без лечения.
Профилактика — ограничение контакта незащищенной кожи с почвой и водой в местах возможного нахождения личинок в инвазионной фазе.
Висцеральная форма
Висцеральная форма заболевания возникает при миграции личинок гельминтов животных по внутренним органам человека. Наиболее часто висцеральную форму Larva migrans вызывают личинки токсокар собак (Toxocara canis; Werner, 1782) и кошек (Toxocara mystax; Zeder, 1800). Многочисленные случаи висцеральной формы Larva migrans, вызванные этими гельминтами, зарегистрированы в США, Польше, Болгарии, Румынии, Югославии, Англии, Нидерландах, СССР и других странах. Реже возбудителями висцеральной формы могут быть и другие гельминты животных, распространенные в жарких странах, в частности в Юго-Восточной Азии, на островах Тихого океана, а также в Японии. Описаны случаи анизакидоза — возбудитель личиночная стадия нематоды Pseudonisakis rotundatum (Rudolphi, 1819; Mosgovoy, 1950); гепатикулеза — возбудитель Hepaticola hepatica (Bancroft, 1893; Travassos, 1915); гонгилонематоза — возбудитель Gongylonema pulchrum; ангиостронгилеза — возбудитель Angiostrongylus cantonensis (Choen, 1935) и др.
Заражение нек-рыми гельминтами животных может происходить в случаях заглатывания инвазионных яиц или личинок с загрязненными почвой продуктами питания, водой (напр., личинками токсокар и др.). В других случаях люди заражаются при употреблении в пищу моллюсков, креветок, рыб без термической обработки.
Висцеральная форма наблюдается преимущественно у детей в возрасте 1—4 лет, хотя известны случаи этого заболевания среди взрослых. Патологический процесс является следствием механического воздействия личинок ка ткани и воспалительной реакции на их присутствие. В пораженных тканях обнаруживаются аллергические гранулемы и некрозы. Патологический процесс может возникнуть в любом органе и ткани, куда проникают личинки, но наиболее часто в печени. Вокруг погибших личинок наблюдается более острая аллергическая реакция, чем вокруг живых.
Основными симптомами болезни являются лихорадка (см.), пневмония (см.), гепатомегалия (см. Печень), гиперглобулинемия (см. Протеинемия), эозинофилия (см.). Температура повышается в полдень или вечером и может сопровождаться обильным потоотделением. У большинства больных развивается пневмония. Наблюдается сухой кашель, в некоторых случаях — тяжелая одышка с астматическим дыханием и цианозом. При рентгенологическом исследовании выявляются летучие эозинофильные инфильтраты, усиление легочного рисунка, иногда картина бронхолегочной инфильтрации.
Гепатомегалия — типичный признак, хотя при легких инвазиях она может отсутствовать. Печень при пальпации плотная, гладкая, часто напряжена. При лапароскопии могут быть видны множественные белесоватые узелки, к-рые при микроскопическом исследовании оказываются эозинофильными гранулемами. Уровень общего белка сыворотки крови повышен за счет увеличения количества гамма-глобулинов, особенно IgM.
Известны случаи тяжелого миокардита и гранулематозного эозинофильного панкреатита. Иногда наблюдаются судорожные припадки по типу petit mal, обусловленные, по-видимому, эозинофильными гранулемами в мозге. Эозинофилия стойкая, длительная, составляет ок. 50% в лейкоцитарной формуле, но может достигать 90%. Общее количество лейкоцитов существенно повышается.
Точный прижизненный диагноз висцеральной формы Larva migrans не всегда возможен, т. к. обнаружить мигрирующие личинки очень трудно, а идентифицировать их в большинстве случаев невозможно. Ведущими методами диагностики являются серологические реакции со специфическими антигенами. Заболевание необходимо дифференцировать с ранней стадией свойственных человеку гельминтозов (аскаридоза, некатороза, описторхоза, фасциолеза, шистосоматоза и др.), а также с многочисленными заболеваниями, сопровождающимися выраженной эозинофилией.
Лучшими препаратами для специфической терапии являются антигельминтики широкого спектра действия — минтезол (тиабендазол) и вермокс (мебендазол). Минтезол назначают из расчета 25—50 мг/кг в сутки в три приема в течение 5—7 дней подряд, вермокс — по 100 мг два раза в день в течение 5—7 дней подряд. При необходимости лечение повторяют через 1 — 2 мес.
Длительность течения болезни — от нескольких месяцев до нескольких лет.
Прогноз в большинстве случаев благоприятный, однако описаны единичные случаи летальных исходов.
Профилактика: соблюдение правил личной гигиены, достаточная термическая обработка пищевых продуктов.
Библиогр.: Многотомное руководство по микробиологии, клинике и эпидемиологии инфекционных болезней, под ред. Жукова-Вережникова, т. 9, с. 665, М., 1968; Faust E. С., Вeaver P. С. а. Jung R. С. Animal agents and vectors of human disease, Philadelphia, 1968.
М. И. Алексеева
Источник
