Что такое синдром грушевидной мышцы и как его лечить


Синдром грушевидной мышцы является одной из самых частых причин упорного болевого синдрома. Его признаки имеются более чем у половины пациентов с дорсопатиями пояснично-крестцового отдела. Но зачастую этот синдром остается своевременно не диагностированным, что существенно затягивает сроки лечения и приводит к назначению значительного количества разнообразных препаратов.
В чем суть синдрома

Синдром грушевидной мышцы относится к компрессионно-ишемическим туннельным невропатиям. Его ключевые проявления обусловлены сдавливанием ствола седалищного нерва и идущих с ним сосудов в так называемом подгрушевидном отверстии (пространстве). И в качестве основного фактора компрессии при этом выступает спазмированная и измененная грушевидная мышца.
Парное подгрушевидное отверстие располагается в ягодичной области и является нижней частью большого седалищного отверстия таза. Анатомически оно имеет щелевидную форму и ограничивается крестцово-бугристой связкой, нижним краем грушевидной мышцы (m. piriformis) и верхней близнецовой мышцей (m. gemellus superior). Через подгрушевидное отверстие из полости таза в глубокое ягодичное пространство выходят седалищный нерв, задний кожный нерв бедра, нижний ягодичный и срамной (половой) сосудисто-нервные пучки. Они имеют фасциальные футляры, но не способны противостоять внешней компрессии.
Патологическое стойкое сокращение грушевидной мышцы сопровождается утолщением ее брюшка, что приводит к существенному сужению подгрушевидного отверстия. Проходящие в нем сосуды и нервы при этом прижимаются к костной основе и крестцово-остистой связке, что и является причиной появления основных симптомов. При этом наибольшую клиническую значимость имеет компрессия ствола седалищного нерва. Именно невропатия и является причиной обращения пациентов к врачу.
Седалищный нерв может проходить и через толщу брюшка грушевидной мышцы. Его компрессия при таком нечасто встречающемся анатомическом варианте обычно не сочетается со cдавливанием других сосудисто-нервных пучков в подгрушевидном пространстве.
Этиология
Синдром грушевидной мышцы по механизму развития может быть первичным и вторичным, когда мышечно-тонический синдром возникает вследствие других патологических состояний. На долю вторичных нарушений приходится более 80% клинических случаев.
В качестве причины развития синдрома грушевидной мышцы могут выступать:
- Длительное сохранение нефизиологической позы с асимметричной перегрузкой тазово-подвздошной группы мышц. Это возможно при неправильно организованном рабочем месте, вынужденном положении конечностей и таза в случае их неграмотной фиксации после травм. Спазм грушевидной мышцы также часто развивается при анталгической позе в случае вертеброгенного корешкового синдрома.
- Травмы пояснично-крестцовой и тазовой областей, приводящие к растяжению или повреждению (надрыву) грушевидной мышцы или к формированию компрессирующей гематомы.
- Вертеброгенная патология (остеохондроз с поражением пояснично-крестцового отдела, опухоли позвоночника и паравертебральных структур, поясничный стеноз и другие пояснично-крестцовые дорсопатии). При этом спазм грушевидной мышцы является проявлением мышечно-тонического синдрома и может иметь рефлекторную или корешковую природу.
- Сакроилеит любой этиологии.
- Синдром скрученного и кососкрученного таза различного происхождения. Он может возникать при разной длине конечностей (в случае отсутствия достаточной ортопедической коррекции), S-образном сколиозе, патологии тазобедренных суставов.
- Перетренированность мышцы, развивающаяся вследствие нерациональных избыточных нагрузок на ягодичную мышечную группу и отсутствия периода отдыха между силовыми тренировками.
- Оссифицирующий миозит.
- Инфекционно-воспалительные заболевания органов малого таза, приводящие к рефлекторному спазму мышцы. Наиболее вероятная причина – гинекологическая патология.
К нечасто встречающимся причинам синдрома грушевидной мышцы относят технически неправильно проведенную внутримышечную инъекцию, переохлаждение.
Патогенез
Спазм мышцы сопровождается не только ее укорочением и утолщением, хотя именно это и приводит к сужению подгрушевидного отверстия с компрессией нервов и сосудов. Большое значение имеют и другие патологические изменения.
В патологически напряженной мышце возникают множественные микроповреждения волокон и накапливаются недоокисленные продукты обмена. В ответ на это начинают продуцироваться медиаторы воспаления, повышается проницаемость мелких сосудов, развивается асептическое воспаление и индурация тканей. В этот процесс нередко вовлекаются и мышцы тазового дна, что может усугубить болевой синдром и стать причиной легкой сфинктерной дисфункции.
Кроме того, медиаторы воспаления способствуют локальным изменениям в оболочке седалищного нерва, усиливая проявления его компрессионной невропатии.
Клиническая картина

Основным признаком синдрома грушевидной мышцы является стойкая и зачастую резистентная к лечению боль. Она имеет несколько патогенетических механизмов и обычно сочетается с другими клиническими проявлениями. При этом болевой синдром в 2/3 случаев дебютирует с люмбалгии (боли в пояснице), которая в течение 2 недель трансформируется в ишиалгию (боли, связанные с поражением седалищного нерва).
Синдром грушевидной мышцы складывается из нескольких групп симптомов:
- Локальные – связанные непосредственно со спазмом грушевидной мышцы. Их выявление позволяет провести дифференциальную диагностику между синдромом грушевидной мышцы и вертеброгенным болевым синдромом.
- Нейропатические – связанные с компрессией седалищного нерва. Сюда входят характерная ишиалгия, чувствительные, вегетативные и двигательные нарушения в нижней конечности на стороне спазма грушевидной мышцы.
- Сосудистые симптомы – обусловленные сдавливанием ягодичной артерии и других сосудов, проходящих в подгрушевидном отверстии.
Спазмированная мышца дает постоянную боль в ягодично-крестцовой области тянущего, ноющего, тягостного мозжащего характера. Некоторые пациенты в качестве места наибольшей болезненности указывают зоны крестцово-подвздошного сочленения и тазобедренного сустава, что может привести к неправильному диагностическому поиску. Ходьба, приведение бедра, попытка положить ногу на ногу, приседание на корточки сопровождаются усилением неприятных ощущений. А некоторому уменьшению боли способствует умеренное разведение ног в положении лежа или сидя. Но полностью избавиться от связанного со спазмом дискомфорта не удается.
Такая боль дополняется ишиалгией. При этом пациенты отмечают прострелы и постоянные мозжащие ощущения по задней поверхности бедра, сопровождающиеся чувством зябкости или жжения, ощущением онемения или одеревенения, ползанья мурашек. Боль из-за компрессии седалищного нерва может также локализоваться в зоне иннервации его основных ветвей – большеберцового или малоберцового нервов. При этом пациенты могут жаловаться на неприятные ощущения в голени и стопе, усиливающиеся при изменении погоды, ходьбе, в стрессовых ситуациях.
К двигательным проявлениям синдрома грушевидной мышцы относят парезы мышц голени и стопы. Их локализация и комбинация зависят от того, какие волокна седалищного нерва подверглись компрессии. При тяжелой нейропатии возможно даже появление «болтающейся», «конской» или «пяточной» стопы.
Сосудистый компонент синдрома грушевидной мышцы – это, в первую очередь, перемежающаяся хромота. Причем она связана не только с компрессией артерий в подгрушевидном пространстве, как полагали ранее. Основную роль в развитии такой преходящей ишемии играет спазм артерий среднего и мелкого калибра, обусловленный поражением постганглионарных симпатических волокон в составе седалищного нерва. Кроме перемежающейся хромоты, появляется онемение и похолодание пальцев на стопе, побледнение кожи ноги.
Возможны и дополнительные симптомы, например, дисфункция сфинктеров уретры и прямой кишки. Она связана с вторичным спазмом мышц тазового дна. При этом появляются паузы перед началом мочеиспускания, неприятные ощущения при дефекации, диспареуния (дискомфорт и боль в гениталиях при половом акте).
Диагностика
 Обследуя пациента, врач проводит ряд тестов, позволяющих заподозрить синдром грушевидной мышцы.
Обследуя пациента, врач проводит ряд тестов, позволяющих заподозрить синдром грушевидной мышцы.
Диагностика синдрома грушевидной мышцы складывается из данных физикального осмотра и результатов дополнительных инструментальных методов исследования.
Ключевыми признаками этого синдрома являются:
- Определяемая пальпаторно под толщей ягодичных мышц болезненная, плотная, тяжеобразная грушевидная мышца. Ее состояние может быть оценено также при трансректальном исследовании.
- Болезненность в зонах прикрепления грушевидной мышцы – по верхневнутренней области большого вертела и нижней части крестцово-подвздошного сочленения.
- Положительный симптом Фрайберга – появление боли при вращении вовнутрь согнутого бедра.
- Положительный симптом Битти (Беатти) – появление боли при попытке поднять колено, лежа на здоровом боку.
- Положительный симптом Пейса – болезненность при сгибании, аддукции и внутренней ротации бедра. Его называют также САВР-тестом.
- Положительный тест Миркина, для проведения которого пациента просят медленно наклоняться вперед из положения стоя без сгибания коленей. Надавливание на ягодицу в зоне проекции выхода седалищного нерва из-под грушевидной мышцы приводит к появлению боли.
- Положительный симптом Бонне-Бобровниковой – боль при пассивном приведении и ротации внутрь бедра.
- Положительный симптом Гроссмана (спазматическое сокращение ягодичных мышц при поколачивании по верхнекрестцовым и нижнепоясничным остистым отросткам).
- Появление боли по ходу седалищного нерва при поколачивании по ягодице.
В качестве диагностического теста используют также инъекцию новокаина в толщу грушевидной мышцы. Значительное облегчение боли – признак, свидетельствующий о клинически значимом спазме.
Для дополнительного обследования пациента используют ЭМГ (для выявления нейропатических и миопатических компонентов), КТ/МРТ, рентгенографию. Но основная роль в повседневной диагностике синдрома грушевидной мышцы все же отводится клиническим тестам.
Принципы лечения
Лечение синдрома грушевидной мышцы включает медикаментозные и немедикаментозные меры. При вторичном мышечном спазме необходимо воздействовать на первичное заболевание, по возможности максимально корректируя его проявления.
Медикаментозная терапия включает применение НПВС, миорелаксантов, препаратов для улучшения микроциркуляции, анальгетиков. При стойком и выраженном болевом синдроме и двигательных нарушениях показано проведение лечебной блокады. При этом брюшко спазмированной грушевидной мышцы инфильтрируют анестетиком.  Нередко для блокад применяются и глюкокортикостероидные препараты, предпочтительно двухфазного действия (с быстрым и пролонгированным компонентом). Их введение позволяет уменьшить выраженность отека и воспаления в самой мышце и в оболочках седалищного нерва.
Нередко для блокад применяются и глюкокортикостероидные препараты, предпочтительно двухфазного действия (с быстрым и пролонгированным компонентом). Их введение позволяет уменьшить выраженность отека и воспаления в самой мышце и в оболочках седалищного нерва.
Возможно также использование компрессов с димексидом, кортикостероидным препаратом и анестетиком. Их накладывают на 30 минут на ягодично-крестцовую область в проекции спазмированной мышцы и проходящего под нею ущемленного седалищного нерва.
Важными компонентами комплексной терапии являются также массаж, физиопроцедуры, мануальная терапия с использованием постизометрической и постреципроктной релаксации мышц, рефлексотерапия на основе иглоукалывания, вакуумной и лазерной акупунктуры. Проводимые с помощью инструктора ЛФК упражнения направлены на расслабление грушевидной мышцы и одновременную активацию ее антагонистов. Такие меры дополняют действие препаратов, позволяя сократить период лечения и избежать применения чрезмерно высоких доз средств с обезболивающим действием.
 Для предупреждения рецидива синдрома грушевидной мышцы необходимы рациональное лечение первопричины, коррекция сформировавшихся патологических двигательных стереотипов, ЛФК. Пациенту может потребоваться помощь вертебролога, остеопата, ортопеда и других специалистов.
Для предупреждения рецидива синдрома грушевидной мышцы необходимы рациональное лечение первопричины, коррекция сформировавшихся патологических двигательных стереотипов, ЛФК. Пациенту может потребоваться помощь вертебролога, остеопата, ортопеда и других специалистов.
Источник
Синдром грушевидной мышцы, симптомы которого описаны в этой статье, является тяжелой патологией, провоцирующей непрекращающийся болевой синдром. Заболевание относят неврологическим патологиям.
Признаки отмечаются у 80% пациентов, страдающих от дороспатий пояснично-крестцового отдела. Очень часто патология вовремя не диагностируется и лечение в этом случае проводится долго. Оно требует применения большого количества лекарственных средств.
В чем суть синдрома грушевидной мышцы
Синдром грушевидной мышцы – патологическое состояние, которое специалисты относят к группе компрессионно-ишемических невропатий. Заболевание вызывается ущемлением ствола седалищного нерва и близлежащей сосудистой системы. В качестве ведущего маркера заболевания выступает спазмирование и видоизмененная морфология мышечных волокон.
Мышца с парным строением находится в ягодичной области и представляет нижнюю часть седалищного отверстия в тазу. Обладает формой щели и очерчена крестцово-бугристой связкой. Через отверстие подгрушевидной мышцы проходит седалищный нерв, нерв бедренной части, ягодичный и половой пучок нервов. Они обладают фасциальными капсулами, но подвержены воздействию давления извне.

Болезненное сокращение мышцы вызывает ее утолщение, которое способствует сокращению диаметра отверстия. Проходящие в мышечных волокнах сосуды и нервы оказываются прижатыми к костной системе, что вызывает неприятную ноющую боль.
Причины развития
Синдром грушевидной мышцы, симптомы которого приносят дискомфорт, требует обращения за консультацией к невропатологу. Он проводит надлежащий осмотр и лечение. По механизму развития патология может носить как первичный, так и вторичный характер.
| Первичный | Вторичный |
|
|
Симптоматика синдрома
Ведущим маркером патологии является постоянная боль, которая не купируется даже при терапии. Болевые ощущения обладают несколькими патогенетическими механизмами, и проявляется параллельно с иными признаками. Болезнь начинается с болевых ощущений поясничного отдела (люмбалгии) и болей в области седалищного нерва (ишиалгии).
Патология заключается в нескольких признаках:
- Локальных. Они выражены в возникновении спазмов в мышцах.
- Нейропатических. Они спровоцированы компрессионным воздействием на область седалищного нерва. Включается нарушения движения вегетативной природы.
- Сосудистых. Они спровоцированы ущемлением сосудов в области ягодиц.
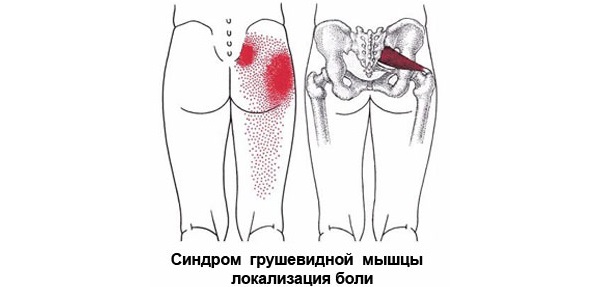
Боль носит тянущий и ноющий характер. При ходьбе, приседаниях провоцируется обострение боли. Сокращению неприятных ощущений способствует незначительное разведение ног в лежачем или сидячем положении. Устранить дискомфорт окончательно невозможно.
Синдром грушевидной мышцы, симптомы и лечение которого описаны в этой статье, осложняется ишиалгией.
Страдающие от недуга люди предъявляют жалобы на прострелы в бедре, которые сопровождаются:
- чувством озноба;
- жжением;
- онемением;
- чувством ползания мурашек.
Также предъявляются жалобы на болевые ощущения в голени и стопе, которые становятся более интенсивными при смене погодных условий, ходьбе и стрессе. К двигательной симптоматике следует отнести парезы голеностопных мышц.
Сосудистые нарушения заключаются в перемежающейся хромоте. При этом она провоцируется не только компрессией артерий, но и спазмом мелких артерий. Помимо перемежающейся хромоты пациента может беспокоить чувство холода в пальцах стопы, побледнение кожного покрова ноги.
Возможно развитие таких дополнительных проявлений, как нарушение функции сфинктера уретры и прямой кишки. При этом мочеиспускание сопровождается паузами, а дефекация — неприятными ощущениями.
Диагностика
Синдром грушевидной мышцы, симптомы и лечение описаны в этой статье, требует проведения диагностики. Она должна осуществляться профессиональным специалистом, так как признаки патологии маскируются под другие заболевания. Для подтверждения применяется пальпация болезненных участков и близлежащих областей.
 В статье подробно рассмотрены симптомы и лечение синдрома грушевидной мышцы.
В статье подробно рассмотрены симптомы и лечение синдрома грушевидной мышцы.
Обычно исследуют:
- внутреннюю область вертела бедра;
- сочленение крестца;
- связочный аппарат крестцово-остистой области;
- область таза;
- грушевидную мышцу.
Одним из самых точных методов диагностики выступает пальпация трансректальной области. При напряженности функционально нарушенная мышца приобретает упругость. Также в качестве диагностики применяется новокаиновая инъекция, которая вводится в толщу мышцы. Если пациент чувствует облегчение, то имеется клинический спазм.
Дополнительные методы обследования предполагают проведение:
- ЭМГ;
- КТ;
- МРТ;
- рентгенографии.
Но основную роль в современной диагностике специалисты отводят клиническому тестированию.
Терапевтические рекомендации
При диагностированной патологии назначается медикаментозная терапия, которая зависит от первопричины заболевания. Они способствуют устранению спазмов и помогают вернуть привычный образ жизни. Также специалистом может быть назначена лечебная физкультура.
Обязательным компонентом лечения выступает:
- массаж,
- компрессы.
- физиотерапевтические процедуры.
Параллельно с медикаментами используются и рецепты народной медицины.
Лечебная физкультура
Лечебная физкультура должна проводиться на регулярной основе. Гимнастические упражнения способствуют расслаблению грушевидной мышцы и активации близлежащих мышц. Они подбираются в индивидуальном порядке. Лучше, если они будут выполняться в домашних условиях под руководством специалиста.

Он всегда сможет помочь и подсказать. С тренером эффект от упражнений будет выше. Возможно, что первый курс не принесет ощутимых результатов. Человек может жаловаться на чувство жжения, дискомфорт, а также боль, но через некоторое время наступает положительный эффект.
Обязательным условием является строгая последовательность упражнений:
- Лечь на спину с согнутыми ногами в области коленей и развести их. Одно колено резким движением оттолкнуть другим. Длительность давления составляет 2 секунд.
- Лечь навзничь с прижатыми к полу плечами. Ногу зафиксировать в выпрямленном состоянии, другую согнуть в колене. Противоположной к согнутой ноге ладонью прижать колено к полу через вторую конечность. Удерживать тело в этой позиции советуется примерно 30 секунд. Аналогичные движения осуществить со второй ногой.
- Лечь на спину с согнутыми в коленях ногами и удерживать их на весу. Такое упражнение способствует растяжению грушевидной мышцы. Пострадавшую конечность следует закинуть на здоровую, обхватить руками бедренную часть опорной ноги и подтянуть е себе.
- Сесть, расставив широко ступни, ноги согнутые в коленях соединить. Опереться рукой на кушетку, вторую потянуть вперед и начать подъем. При выпрямленном локте пациент сможет выпрямить тело. На этой фазе упражнения колени становятся разомкнутыми.
- Взять эспандер или эластичную ленту. Один конец ленты следует закрепить к жесткой опоре, второй конец накинуть на стопу с поврежденной стороны. Пациент должен встать к опоре боком и преодолевая сопротивление ленты, отводить ногу вбок на максимальное расстояние, при этом, не сгибая колено. В исходное положение ногу следует возвращать не спеша, сдерживая давление эспандера и перекладывая нагрузку на другую на ногу.
Специалисты рекомендуют выполнять упражнения 3 раза в день. Для получения максимального эффекта советуется отказаться от тренировок иного характера или понизить их интенсивность.
Самомассаж
Он способствует устранению спазмов, нормализации кровообращения, восстановлению функциональности мышц. Массаж вполне можно выполнять самостоятельно. Курс включает 12 процедур. Повторить его рекомендуется через месяц. Массаж не предполагает использование специальных приспособлений. Потребуется коврик, который постилается на жесткую поверхность.
Пациент ложиться поврежденной ягодицей вверх, расслабляет мышцу и массирует ее большим пальцем руки. Особое внимание советуется уделить существующим уплотнениям и областям, в которых ощущается боль.

Следует придерживаться следующих рекомендаций:
- Для обеспечения доступа к большей части мышцы нога при массаже должна находиться в слегка подогнутом состоянии.
- Для массажа можно применять теннисный мяч.
- Массаж направляется сверху вниз вдоль мускульных волокон.
- Движения отличаются плавностью и осуществляются без надавливаний.
Если при диагностированном воспалении массаж вызывает боль, то следует ограничиться разминаниями по кругу в области поражения. Массаж проводится каждые 4 часа.
Народная медицина
Средства, предлагаемые народной медициной, направлены на купирование болевых ощущений и воспалительного процесса. На них требуется достаточное количество времени. Параллельное применение с основной медикаментозной терапией усиливает эффект последней.
Предлагаются следующие рецепты:
- Берется 200 мл одеколона. Он смешивается с 1/2 частью настойки боярышника, таким же количеством валерьяны, двойной дозой настойки красного перца. Смесь настаивается сутки. Ее следует втирать в мышцу 3 раза в день. Средство способствует устранению болевых ощущений, воспалительного процесса и спазмов.
- Цветки калины, чабреца и календулы берутся в одинаковых пропорциях. Две ложки травяного сбора заливается кипятком и настаивается в течение 1 часа. Пьется по 13 стакана смеси перед сном.
- Смешивается лавровый лист с хвоей можжевельника в пропорции 6:1 и тщательно растереть до состояния порошка. Добавляется 12 частей растопленного сливочного масла. Полученное средство следует втирать в болезненный участок. При ущемлении нерва это средство способствует купированию болевых ощущений и снятию напряженности в мышечной системе.
Синдром грушевидной мышцы, симптомы и лечение которого описаны в этой статье, не должен устраняться только народными средствами лечения. Требуется консультация специалиста. Один и тот же метод не должен использоваться больше месяца.
Компрессы
В медицине применяются компрессы с димексидом, кортикостероидами и анестетиками. Они накладываются на полчаса крестец и ягодичную область.

Применение компрессов предлагает и народная медицина:
- Берется по 200 г корней хрена и редьки черной. Сырье измельчается до порошка и смешивается. К порошку добавляется 1 ст. л. соли, уксуса и очищенного керосина. Смесь настаивается неделю в темном прохладном месте. В дальнейшем ее хранят в холодильнике. Средство наносится на марлю и прикладывается к пораженной области, сверху накрывается бумагой или пищевой пленкой. Держится до ощущения легкого жжения. Долго держать компресс не рекомендуется во избежание ожога. Процедура проводится по утрам и вечерам до полного выздоровления.
- Берется 50 г цветков конского каштана, которые заливаются 500 мл винного уксуса. Марля пропитывается настоем и прикладывается к пораженному участку на ночь. Такой компресс способен устранить боль и спазмы.
Лекарственные средства
Для купирования синдрома применяются медикаменты следующих групп:
- Спазмолитики. Они снимают спазм и не допускают появление повторных приступов. Самым распространенными препаратами являются те, в состав которых включено вещество дротаверин.
- Миорелаксанты. Они применяются при малом эффекте спазмолитиков. Эффективными средствами являются Мидокалм, Сирдалуд, Баклофен.
- Противовоспалительные средства нестероидной группы. Они способствуют блокировке воспалительного процесса, препятствуют распространению патологии на близлежащие области, купируют болевые ощущения. Нередко лекарственные средства вводятся внутримышечно, что обеспечивает более быстрое действие на волокна. Популярны такие средства, как Диклофенак, Кетанол, Мелоксикам, Вольтарен. Если боли носят слишком интенсивный характер, то инъекции дополняются анальгизирующими препаратами.
- При интенсивных болях показана новокаиновая или лидокаиновая блокада. Вовлеченные в патологический процесс мышцы инфильтруются анестетиками. Зачастую для блокад используются глюкокортикостероидные средства двухфазного действия. Их применение способствует сокращению отечности и устраняет воспалительный процесс в мышечной системе и седалищном нерве. Прекрасным анальгезирующим и противовоспалительным эффектом обладает применение таких лекарств, как Новокаин, Лидокаин, Эуфиллин, Лидаза в совокупности с Дексаметазоном, Гидрокортизоном, Дексазоном, Дипроспаном.
- Витамины группы В. Показано применение препарата Мильгамма, а также препаратов Нейрорубин, Неуробекс, Нейромультивит.
Кинезотерапия для лечения мышечно-тонического спазма
Синдром грушевидной мышцы, симптомы и лечение которого описаны в этой статье, устраняется посредством кинезотерапии. Метод является разновидностью лечебных упражнений. Упражнения способствуют восстановлению функциональности опорно-двигательного аппарата.
Положительным воздействием обладает:
- растяжение мышц бедра и ягодиц;
- упражнения с эластичным бинтом;
- выпады;
- приседания;
- разведение бедер;
- подъем с сидячей позиции на одной ноге;
- мостик;
- подъем тазовой области вверх с лежачего положения.

Для предупреждения нагрузки на грушевидную мышцу пациентами должны быть исключены спуски и подъемы, резкое изменение скорости, крутые повороты. Основополагающий момент — отказ от долгого пребывания в сидячем положении или ассиметричной позе при производственном процессе.
Физиотерапевтические процедуры
Физиотерапевтические процедуры способствуют устранению мышечного спазма и болевого синдрома.
Применяются следующие виды:
- прогревание посредством УВЧ;
- ультразвуковое воздействие;
- электрофорез с гидрокартизоном;
- наложение аппликаций с парафином;
- массаж посредством вакуума;
- динамические токи;
- фонофорез;
- амплипульс.
Сочетание физиотерапевтических процедур с миорелаксантами, глубоким массажем пораженной области, комплексом лечебной гимнастики, как правило, приносит результаты.
Рефлексотерапия
Рефлексотерапия предполагает использование различных методов.
Среди них следует выделить:
- массирование активных точек организма;
- блокаду;
- воздействие на точки лазером;
- прогревание точек;
- точено-линейный массаж;
- массирование точек на ушной раковине.

Рефлексотерапия способна:
- уменьшить клинические проявления патологии;
- увеличить продолжительность ремиссии;
- усилить функциональность клеток;
- улучшить проводимость нейронов и мышц;
- оптимизировать кровообращение.
Эффективность того или иного метода оценивается специалистом. Методика выбирается при учете стадии заболевания, общего состояния здоровья пациента, наличия сопутствующих заболеваний.
Хирургическое лечение
При хирургическом вмешательстве осуществляется разрез на 5 см. книзу и снаружи от верхней наружной части большого бедренного вертела. Их этой точки разрез продолжается в дистальном направлении на 2 см. Волокна ягодиц тупо отсепаровываются параллельно линии разреза на коже.
Грушевидная мышца располагается под нижним краем средней мышцы ягодиц.
Седалищный нерв выделяется от жировой ткани. Грушевидная мышца перерезается на месте крепления к большому вертелу и освобождается от спаек до седалищного отверстия. Седалищный нерв не должен быть поврежден. Рана зашивается слоями. Оперативное вмешательство проводится под общей, спинальной или местной анестезией. Пациент выписывается из стационара в первый день после операции.
Возможные осложнения
В запущенной форме синдром представляет опасность для жизни, не говоря о болевых ощущениях, которые приносят пациенту страдания. Заболевание носит затяжной характер, способствует ослаблению иммунной системы. Боли могут распространяться по всей конечности, провоцируя мышечные парезы.
Длительное защемление нерва провоцирует его ишемию, что ведет к утрате чувствительности, жжению и ухудшению рефлексов. Синдром грушевидной мышцы может спровоцировать воспалительный процесс органов в малом тазу, вызвать нарушение функциональности прямой кишки, а также нарушить работу системы мочевыделения.

Самолечение при данной патологии противопоказано. Терапию нервных патологий может проводить только врач. Следуя рекомендациям специалиста можно быстро поправить свое здоровье и продолжить нормальную жизнь.
Синдром грушевидной мышцы, симптомы которого устраняются в течение 2 недель или месяца, устраняется и занятиями спортом. Кроме специальных упражнений и медикаментозного лечения рекомендовано посещение плавательного бассейна, походы на тренажеры и велосипедная езда. Перед тем, как приступить к какой-то деятельности, необходимо проконсультироваться с невропатологом.
Полезные видео о синдроме грушевидной мышцы, его симптомах и методах лечения
Устранение боли при синдроме грушевидной мышцы:
Фрагмент передачи «Жить здорово» о синдроме грушевидной мышцы:
Источник
