Что такое рецидивирующий респираторный синдром

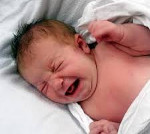
Аффективно-респираторный синдром (АРС) – эпизодические кратковременные остановки дыхания у детей, развивающиеся при интенсивном эмоциональном возбуждении. Приступы апноэ появляются на пике плача, сильной боли, испуга после удара, падения. Аффект внезапно прекращается, ребенок не может вдохнуть, замолкает, синеет или бледнеет, тонус мышц падает. Иногда возникают судороги, обмороки. Через несколько секунд дыхание восстанавливается. Диагностика основана на опросе, осмотре невролога, дополняется ЭЭГ, консультацией психиатра, кардиолога, пульмонолога. Лечение проводится с помощью медикаментов, психокоррекции методов воспитания.
Общие сведения
Название синдрома «аффективно-респираторный» произошло от двух слов: «аффект» – интенсивная неконтролируемая эмоция, «респираторный» – относящийся к процессу дыхания. АРС – нарушение ритмичности вдоха-выдоха на фоне сильного гнева, плача, страха, боли. Синонимичные названия – аффективно-респираторный приступ, закатывания в плаче, приступ апноэ, задержки дыхания. Распространенность синдрома составляет 5%. Эпидемиологический пик охватывает детей от шести месяцев до полутора лет. После пятилетнего возраста приступы развиваются крайне редко. Гендерные особенности не влияют на частоту патологии, однако у мальчиков проявления чаще исчезают к 3 годам, у девочек – к 4-5.

Аффективно-респираторный синдром у детей
Причины АРС у детей
Детям свойственно испытывать гнев, ярость, обиду, страх, но эти эмоции не всегда приводят к респираторным нарушениям. Причинами апноэ при сильном аффективном возбуждении могут стать:
- Тип высшей нервной деятельности. Лабильность, неуравновешенность нервной системы проявляются повышенной чувствительностью, эмоциональной неустойчивостью. Дети легко поддаются аффекту, вегетативный компонент выраженный.
- Наследственная предрасположенность. Положительный семейный анамнез определяется у 25% детей, имеющих аффективно-респираторные приступы. Наследуемым является темперамент, особенности вегетативных реакций.
- Ошибки воспитания. Пароксизмы формируются, поддерживаются неправильным отношением родителей к ребенку, его поведению, эмоциям. Развитию синдрома способствует вседозволенность, воспитание по типу кумира семьи.
- Внутренние и внешние факторы . Приступы возникают при воздействии негативных факторов, могут провоцироваться физической болью, накопленной усталостью, нервным напряжением, чувством голода, фрустрацией.
Патогенез
До пяти лет дети неспособны критически относиться к своим эмоциям и поведению, сдерживать, контролировать внешние проявления. Откровенность, прямота, экспрессивность становятся основой ярких аффективных реакций. Плач, испуг провоцируют судорожное сокращение мускулатуры в области гортани. Развивается состояние, напоминающее ларингоспазм: голосовая щель сужается, практически полностью перекрывается, дыхание останавливается. Иногда параллельно возникают тонические и клонические судороги – непроизвольное мышечное напряжение, подергивания. Через 10-60 секунд приступ прекращается – мускулатура расслабляется, дыхание возобновляется. Каждый приступ развивается по фазам: нарастание аффекта, дыхательный спазм, восстановление.
Классификация
Классификация аффективно-респираторных приступов базируется на особенностях и тяжести клинических проявлений. Выделяют четыре типа синдрома:
- Простой. Самая легкая форма приступа. Проявляется задержкой дыхания при выдохе. Развивается как реакция на травму, фрустрацию. Признаки нарушения кровообращения, оксигенации отсутствуют.
- Синий. Наблюдается при выражении гнева, недовольства, фрустрации. Прерывистое дыхание на вдохе останавливается, появляется синюшность (цианоз). При задержке дыхания более 10-20 секунд снижается мышечный тонус, возникают судорожные сокращения.
- Бледный. Отмечается после неожиданного болевого воздействия – удара, укола, ушиба. На высоте аффекта ребенок бледнеет, теряет сознание. Плач проявляется слабо или отсутствует.
- Осложненный. Начинается как синий или бледный тип. По мере развития возникают клонические, тонические судороги, потеря сознания. Внешне приступ схож с эпилептическим припадком.
Симптомы АРС у детей
Аффективно-респираторные проявления начинаются при плаче, испуге, боли. Ребенок дышит прерывисто, внезапно замолкает, замирает, рот остается открытым. Слышны хрипы, шипение, щелчки. Проявления апноэ непроизвольны. Дыхание прерывается на период от 10 секунд до 1 минуты. Простой приступ завершается спустя 10-15 секунд, дополнительные симптомы отсутствуют. Апноэ после падения, удара сопровождается побледнением кожи, слизистых оболочек. Болевая реакция развивается очень быстро, плач отсутствует либо слышны первые всхлипы. Возникает обморок, пульс слабый или не прощупывается.
Аффективно-респираторный синдром при негативных эмоциях – обиде, ярости, фрустрации – характерен для малышей 1,5-2 лет. Остановка дыхания происходит в момент сильного плача, крика. Сопровождается посинением кожи, одновременным гипертонусом или резким снижением тонуса мышц. Тело ребенка выгибается дугой либо обмякает. Реже развиваются клонические судорожные мышечные сокращения (подергивания). Во всех случаях происходит самостоятельное восстановление процесса дыхания, цвет кожных покровов нормализуется, судороги исчезают. После простого приступа ребенок быстро восстанавливается – начинает играть, бегать, просит еды. Продолжительные приступы с потерей сознания, судорогами требуют более длительного восстановления. После завершения апноэ ребенок тихо плачет, засыпает на 2-3 часа.
Осложнения
Аффективно-респираторный синдром не представляет непосредственной опасности для ребенка. Без адекватного лечения существует риск развития эпилепсии – среди пациентов с данным заболеванием приступы задержанного дыхания в анамнезе встречаются в 5 раз чаще, чем в общей популяции. Эта особенность объясняется врожденной способностью головного мозга чувствительно реагировать на внешние и внутренние факторы. Побочными эффектами аффективно-респираторного синдрома являются кислородное голодание мозга, истощение ЦНС, проявляющиеся астенией, расстройствами памяти, внимания, мыслительной деятельности.
Диагностика
Для диагностики аффективно-респираторного синдрома и его дифференциации с другими заболеваниями, протекающими с приступами нарушения дыхания, судорогами, используются клинические, инструментальные и физикальные методы. Ведущими специалистами являются врач-психиатр и невролог. Диагностический алгоритм включает следующие методики:
- Опрос. Невролог и психиатр выслушивают жалобы родителя, задают уточняющие вопросы о симптомах приступов, продолжительности, частоте, причинах. Проводят первичную дифференциальную диагностику АРС и эпилепсии. Основные критерии – спонтанность/провоцируемость пароксизмов, учащение при возбуждении/независимость от общего состояния, стереотипность/вариабельность приступов, возраст до 5 лет/ старше.
- Осмотр. Обязательное физикальное обследование проводится неврологом. Специалист оценивает сохранность рефлексов, чувствительности, сформированность двигательных функций, подтверждает отсутствие или наличие неврологической патологии. При нечеткой клинической картине, скудности жалоб родителей, отягощенном семейном анамнезе назначается осмотр кардиолога, пульмонолога, аллерголога для исключения кардиоваскулярных заболеваний, бронхиальной астмы, аллергии, синдрома апноэ у недоношенных и маловесных детей.
- Инструментальные методы. Для различения аффективно-респираторного синдрома с эпилепсией выполняется электроэнцефалография. Повышенная биоэлектрическая активность не характерна для АРС. Электрокардиография позволяет исключить заболевания сердца, сопровождающиеся остановкой дыхания. Спирография используется для оценки функциональности легких, выявления причины дыхательного спазма.
Лечение АРС у детей
Лечение аффективно-респираторного синдрома проводится комплексно. Помощь психолога, психотерапевта показана всем детям и их семьям. Решение о необходимости назначения фармпрепаратов принимается врачом индивидуально, зависит от тяжести симптомов, возраста пациента. Используются следующие методы терапии:
- Психотерапия. Занятия с психологом, психотерапевтические сеансы направлены на коррекцию семейных отношений, выработку эффективной воспитательной тактики. Игровые тренинги ориентированы на прививание ребенку самостоятельности, умения противостоять фрустрации, стрессовым факторам.
- Прием медикаментов. Детям с аффективно-респираторным синдромом назначаются нейропротекторы, ноотропы, седативные препараты, аминокислоты (глицин, глютаминовая кислота), витамины группы B. Тяжелые рецидивирующие приступы купируются транквилизаторами.
- Коррекция образа жизни. Для предупреждения усталости, раздражительности ребенка родителям рекомендуется рационально распределять время сна и отдыха, обеспечивать малышу достаточную физическую активность, полноценное питание. Необходимо ограничить просмотр телевизора, компьютерные игры.
Прогноз и профилактика
Прогноз аффективно-респираторного синдрома положительный, симптомы обычно исчезают к 5 годам. Предотвратить приступы помогают психологические приемы при взаимодействии с ребенком: необходимо научиться предчувствовать эмоциональные вспышки и предупреждать их – вовремя кормить малыша, обеспечивать полноценный сон, отдых, активные игры, позволяющие снять эмоциональное напряжение. Плач проще остановить переключением внимания, просьбой выполнить действие (принеси, посмотри, сбегай), а не требованием прекратить проявление эмоций. Фразы «не реви», «не ной» «перестань сейчас же» только усиливают аффект. Детям двух-трех лет стоит объяснять их состояние, указывать на неуместность, неэффективность истерики.
Источник
В структуре общей заболеваемости детей ОРВИ (грипп, парагрипп, аденовирусная, респираторно-синцитиальная и др.) занимают ведущее место, составляя 2/3 и более всех случаев заболевания. В ряде стран, особенно развивающихся, велика летальность от ОРВИ (2/3 всех смертельных случаев приходится на новорожденных). В настоящее время насчитывается свыше 200 этиологически самостоятельных заболеваний, объединенных в одну группу по двум признакам: по единому механизму передачи возбудителя и по развитию основного патологического процесса в дыхательных путях со сходными клиническими проявлениями.
Этиология заболеваний, сопровождающихся респираторным синдромом (РС):
– вирусы гриппа А и В, вирусы парагриппа
– аденовирусы
– респираторно-синтициальный вирус
– коронаровирусы
– риновирусы
– энтеровирусы
– реовирусы и др.
– бактерии (пневмококк и др. стрептококки, гемофильная палочка, моракселла)
– вирусно-бактериальные ассоциации
– внутриклеточные возбудители (микоплазмы, хламидии, легионеллы) и др.
Вирусная инфекция – наиболее частая причина трахеита, трахеобронхита и бронхита, для пневмонии более характерна смешанная вирусно-бактериальная инфекция. При этом давно доказана “запускающая” роль вирусных агентов в патогенезе пневмонии, которые не только угнетают местную ИС, но с снижают иммуннорезистентность организма в целом, что создает предпосылки для суперинфицирования или активизации пневмотропной аутофлоры и развития бактериальных осложнений текущей ОРВИ.
В патологический процесс при ОРИ могут вовлекаться как верхние, так и нижние отделы дыхательного тракта, при этом степень повреждающего эффекта различных отделов респираторных путей, их клинической выраженности и значимости значительно различаются, что и позволяет с определенной долей условности говорить о преимущественном воспалении верхних или нижних дыхательных путей.
Основные клинические формы респираторного синдрома:
А. Заболевания верхних дыхательных путей – нозологические формы респираторной патологии, при которых локализация очагов поражения расположена выше гортани:
А) ринит – отек и гиперемия слизистой носа, серозные, слизистые, слизисто-гнойные или гнойные выделения из носа, затруднение носового дыхания разной степени
Б) фарингит – гиперемия задней стенки глотки, отек слизистой, при некоторых ОРИ увеличение фолликулов (следствие поражения лимфоидной ткани глотки), сухость слизистой зева с характерной клиникой (сухой кашель, боль при глотании, першение и др.); при осмотре зева необходимо определять, что является ведущим в изменениях зева: поражение миндалин или задней стенки глотки.
В) назофарингит – сочетает признаки фарингита и ринита
Г) тонзиллит
Д) синусит
Е) ларингит – возможен также и при других инфекционных заболеваниях (корь, коклюш, дифтерия гортани и др.); клинически проявляется изменением голоса, который становится грубым, хриплым или даже беззвучным, грубым «лающим» кашлем. При сочетании ларингита с трахеитом (Острый ларинготрахеит) ведущим симптомом у детей будет затруднение дыхания через гортань.
Ж) эпиглотит
Б. Заболевания нижних дыхательных путей – нозологические формы респираторной патологии, при которых локализация очагов поражения расположена ниже гортани:
А) трахеит – сухой раздражающий кашель с болями за грудиной, к которому в последующем присоединяются диффузные, свистящие и местами среднепузырчатые влажные хрипы.
Б) трахеобронхит – сочетает признаки трахеита и бронхита
В) бронхит – чаще всего сочетается с трахеитом, в большинстве случаев бывает двусторонним, сопровождается умеренной одышкой, кашлем (вначале сухим, затем с отделением слизистой или слизисто-гнойной мокроты), аускультативно сухие, влажные крупно- и среднепузырчатые хрипы, реже –мелкопузырчатые хрипы, рентгенологически в легких усиление легочного рисунка в прикорневых или нижнемедиальных зонах
Г) бронхиолит – протекает с синдромом бронхиальной обструкции, характеризуется экспираторной одышкой (до 70-90 дыхательных движений в минуту) с втяжением межреберных промежутков (особенно в нижних отделах грудной клетки) и участием вспомогательной мускулатуры в акте дыхания, раздуванием крыльев носа на фоне периорального цианоз, тяжелым состоянием больных на фоне ДН со слабо выраженными симптомами интоксикации; перкуторно коробочный оттенок легочного звука, аускультативно на фоне жесткого дыхания с удлиненным выдохом масса мелкопузырчатых и крепитирущих хрипов, как на высоте вдоха, так и на выдохе (картина «влажного легкого»), рентгенологически – вздутие легких, усиление бронхососудистого рисунка, повышение прозрачности легочных полей
Д) пневмония
В. Конъюнктивит – довольно частый симптом ОРВИ, может сочетаться со склеритом и блефаритом; при ОРВИ наложения на слизистых обычно не бывает (исключение – аденовирусная инфекция); при присоединении бактериальной флоры конъюнктивит становится гнойным
Клиническая манифестация заболевания зависит от его этиологии, в связи с чем следует учитывать особенности течения основных ОРВИ.
Этиологическая диагностика ОРВИ в большинстве случаев основана на использовании экспрессных методов: прямые и непрямые варианты иммунохимических (иммунофлюоресцентных) и иммуноферментных (иммунопероксидазных) методов обнаружения вирусных АГ, методы гибридизации и полимеразной цепной реакции для обнаружения вирусной нуклеиновой кислоты в клетках, полученных из респираторного тракта.
Серологические (обнаружение нарастания титра АТ в 4 и более раз в парных сыворотках, взятых в остром периоде и в периоде реконвалесценции) и вирусологические (использование посевов материала от больного в перевиваемые культуры клеток почек обезьян, клетки HELА, эмбриональные клетки человека, а также в амниотическую полость куриных эмбрионов или путем заражения лабораторных животных) методы используются для ретроспективной диагностики или расшифровки эпидемических вспышек, в научных целях.
Лечебная тактика ведения больных с ОРИ.
1. Решение вопроса о госпитализации.
При обследовании больных с РС по рекомендации ВОЗ следует обращать внимание на наличие следующих Симптомов общей опасности:
– ребенок не может пить, после питья или приема пищи – рвота
– наличие судорог
– ребенок необычно сонлив или пробуждается с трудом
– лихорадка (38,50 С и более) или гипотермия (35,50С и менее)
– стридор (явления крупа) в покое
– имеется тяжелое нарушение питания.
Наличие хотя бы одного из указанных симптомов общей опасности служит свидетельством тяжести состояния детей первых 5 лет жизни, что требует их тщательного клинического осмотра и немедленной госпитализации.
О тяжелом состоянии детей также свидетельствуют:
А) тахипноэ в покое (в норме у детей до 2 мес > 60/мин, 2-12 мес > 50/мин, 1-5 лет > 40/мин)
Б) астмоидное дыхание
В) участие вспомогательной мускулатуры в акте дыхания, втяжение податливых мест грудной клетки и межреберий
Г) наличие апноэ у детей первых 2 месяцев жизни или вздутый и напряженный живот
Д) наличие центрального цианоза
Е) наличие кряхтящего дыхания
Ж) наличие боли в ухе, или гнойного отделяемого из него, либо болезненного припухания за ухом
З) присоединение геморрагического синдрома, судорог, менингеальных симптомов
И) состояние ребенка ухудшается на фоне проводимого лечения.
Обязательной госпитализации также подлежат больные:
1. первого года жизни с отягощенным преморбидным фоном
2. с тяжелыми формами ОРИ (нейротоксический, геморрагический, абдоминальный и др. синдромы)
3. с синдромом крупа, стенозом гортани 2 и выше степени
4. с обструктивным синдромом и признаками ДН
5. с тяжелыми осложнениями: легочными (сливная, деструктивная пневмония, плеврит) и нелегочными (гнойный отит, мастоидит, пиелонефрит и др.)
6. с длительной гипертермией, нарастанием интоксикации, при отсутствии эффекта от проводимой терапии в домашних условиях
7. дети из неблагополучных в социально-бытовом отношении семей (независимо от тяжести заболевания) при невозможности обеспечения за ними надлежащего ухода на дому и постоянного врачебного наблюдения.
2. Решение Вопроса о необходимости рентгенологического исследования для уточнения характера поражения дыхательных путей – показания для ренгенографии органов грудной клетки у детей, переносящих ОРИ – наличие хотя бы одного из перечисленных ниже факторов у ребенка с кашлем, лихорадящим в течение 2 – 3 дней: 1) одышка; 2) цианоз; 3) выраженные симптомы интоксикации; 4) типичные аускультативные или перкуторные изменения (особенно асимметричной локализации).
3. Лечение должно быть комплексным с учетом патогенетических звеньев развития воспалительного процесса, режим щадящий (преимущественно постельный), диета молочно-растительная с учетом аппетита, питье обильное, теплое
4. Этиотропная терапия – предусматривает использование Противовирусных препаратов:
– ремантадин и амантадин – показаны для лечения больных гриппом, эффективны только в первые 3 суток от начала заболевания, могут применяться только у детей с 6 лет; ремантадин применяют при среднетяжелых и тяжелых формах гриппа 50 мг 2 раза в день (детям 7 – 10 лет) и по 50 мг 3 раза в день (детям старше 10 лет) 3 – 5 дней; для профилактики ремантадин назначается по 50 мг ежедневно 1 раз в день 10-15 дней; амантадин назначается детям старше 10 лет по 100 мг 2 раза/сут, а при массе ребенка менее 40 кг – из рассчета 5 мг/кг/сут
– дейтифорин (табл. 0,05) – синтетический препарат класса бициклогантенов, который по эффективности сопоставим с ремантадином, но отличается малой токсичностью, эффективен в отношении вирусов гриппа А и парагриппа 3-го типа
– адапромин (табл. 0,05) – синтетический препарат класса адамантанов, применяется для профилактики и лечения гриппа А и В, а также микоплазмы пневмонии
– арбидол (табл. 0,1) – синтетический химиопрепарат класса гидрохинонов, прменяется для лечения гриппа А и В, обладает иммуномодулирующим эффектом, назначается по 100 мг 2 раза в день (детям 7 – 10 лет) и по 100 мг 3 раза в день (детям старше 10 лет)
– рибамидил / виразол / рибавирин (табл. 0,2) – синтетический препарат класса аномальных нуклеозидов, ингибирует синтез вирусной РНК и ДНК, эффективен при гриппе А и В, простом и опоясывающем герпесе, РС-инфекции, гепатите А и В, назначается по 10 мг/кг массы тела в сутки.
– донорский нормальный иммуноглобулин с высоким содержанием противогриппозных антител – назначают детям до 2 лет – 1,5 мл, от 2 до 7 лет – 3,0 мл, старше 7 лет – 4,5 – 6,0 мл; при гипертоксических формах препарат в возрастной дозе можно повторить через 12 часов
– человеческий лейкоцитарный интерферон – назначают интраназально (по 3 – 5 капель 4 раза/сут путем распыления) всем больным, независимо от степени тяжести заболевания или интратрахеально в виде аэрозоля (2 – 3 ампулы, разведенные в 3- 5 мл кипяченой или дистиллированной воды) через паракислородную палатку или ингалятор
– ингибиторы нейраминидазы, разрешенные к применению у детей старше 12 лет: занамивир 10 мг/сут в 2 приема, озельтамивир (тамифлю) 75 мг/сут в 2 приема (подавляют репликацию вирусов гриппа)
– рекомбинантный альфа-2b ИФН для ректального применения (виферон) и др.
Антибактериальные препараты рекомендуется включать в план лечения при наличии признаков воспалительного процесса, обусловленного вирусно-бактериальной или бактериальной флорой.
Показания к АБТ:
– стрептококковый тонзиллит
– лимфаденит
– средний отит
– до выяснения диагноза (без признаков бактериального воспаления): при лихорадке более 3 дней, ассиметрии влажных хрипов в легких, одышке без признаков обструкции, лейкоцитозе более 15*109/ л
Противопоказания к АБТ:
– ОРВИ, ринит, назофарингит
– ОРВИ, катаральный синуит
– ОРВИ, евстахиит
– ларингит, ларинготрахеит
– трахеит, трахеобронхит
– бронхит простой, обструктивный
– ОРВИ с фебрильными судорогами
При выборе стартовой антибактериальной терапии следует учитывать локализацию поражения, вероятные возбудители и их потенциальную чувствительность к антимикробным средствам.
Используют следующие группы АБ:
– природные пенициллины (V – пенициллин, оспен, клиацил, мегациллин-орал, феноксиметилпенициллин) – суточная доза феноксиметилпенициллина у детей до 10 лет – 50-100 тыс. ЕД/кг, старше 10 лет – 3 млн. ЕД в сутки, кратность приема 4-6 раз/сут за 1 час до или через 2 часа после еды
– защищенные полусиснтетические пенициллины: амоксициллин + клавулановая кислота – амоксиклав, аугментин), ампициллин + сульбактам (сульбацин) или комбинации двух полусинтетически пенициллинов, один из которых резистентен к бета-лактамазе (ампициллин + оксациллин – ампиокс)
Доза и способ применения комбинации амоксициллин+клавулановая к-та: суточная доза (расчет по амоксициллину) у детей в возрасте до 2 лет – 20 мг/кг, 2-5 лет – 375 мг/сутки, 5-10 лет – 750 мг/сутки, старше 10 лет – 750 – 1000 мг/ сутки, кратность приема 3 раза в день.
– цефалоспорины 2 поколения – высокоактивны в отношении большинства возбудителей, устойчивы по отношению к бета-лактамазам: цефаклор (табл. 0,5, капс. 0,25 и 0,5, суточная доза 20-40 мг/кг, кратность приема 3 раза/сут), цефуроксим (табл. 0,125, 0,25, 0,5 г, суточная доза дети до 2-х лет 250 мг/сут, старше 2 лет 500 мг/сут, кратность приема 2 раза/сут после еды)
– макролиды – обладают активностью как против бактериальных пневмотропных возбудителей (стрептококки, пневмококки, моракселла), так и внутриклеточных паразитов (хламидии, микоплазмы): эритромицин, кларитромицин, рокситромицин, азитромицин (табл. и капс. 0,125, 0,25, 0,5, сироп в 5 мл – 100 (200) мг азитромицина, суточная доза для детей >10 кг в 1-ый день 10 мг/кг, во 2-5 дни 5 мг/кг, курс 5 дней или в 1 день – 10 мг/ кг, в 2 – 3 дни – 10 мг/кг, курс 3 дня, кратность приема 1 раз в день)
5. Жаропонижающая терапия – предусматривает назначение антипиретиков при ОРИ, показания к ее проведению:
– температура тела выше 38.50 С
– температура тела выше 38.00 С у детей с фебрильными судорогами в анамнезе
– злокачественная гипертермия с нарушением микроциркуляции
– тяжелые субъективные ощущения, связанные с лихорадкой (головные и мышечные боли).
Согласно рекомендациям ВОЗ в качестве антипиретика используется Парацетамол, который оказывает жаропонижающее действие, ингибируя циклооксигеназную активность и снижая таким образом активность синтеза простагландинов в терморегулирующем центре гипоталамуса. Детям от 2 месяцев до 5 лет его рекомендуется назначать в дозе 10 – 15 мг/кг каждые 4 – 6 часов, при отравлении парацетамолом (токсическая доза 150 мг/кг) необходимо в первые 16 часов принять N-ацетилцистеин (140 мг/кг в течение 24 часов, а затем 70 мг/кг через каждые 4 часа в течение 3 дней). При наличии у больных патологии печени, почек, врожденной ферментной недостаточности парацетамол применяется ограниченно.
Также можно использовать Ибупрофен (жидкие лекарственные формы) в дозе от 5 до 15 мг/кг каждые 4 – 6 часов. Ацетилсалициловая кислота (АСК) не назначается детям с вирусной инфекцией в связи с риском развития синдрома Рейе (фатальная энцефалопатия, возникающая на фоне использования аспирина при лихорадке, особенно при гриппе и ветряной оспе, в основе которой, как предполагается, лежит мультиорганная митохондриальная дисфункция).
При неэффективности парацетамола используется Литическая смесь (50 % р-р анальгина в сочетании с 2,5 % р-ром пипольфена в дозе 0,1-0,2 мл на 1 год жизни)
В настоящее время признано неоправданным использование для купирования лихорадки физических методов охлаждения, которые способствуют развитию спазма сосудов кожи, тем самым уменьшая тепоотдачу.
6. Купирование бронхообструктивного синдрома: селективные b2 – агонисты – сальбутамол в дозе 2-12 месяцев – 1 мг 3 раза/сут, от 12 мес до 5 лет – 2 мг 3 раза/сут, кленбутерол и др. или антихолинэргические ЛС (ипратропия бромид / атровен в виде дозированного аэрозольного ингалятора)
7. Мукоактивная терапия – направлена на нормализацию функции дыхания при ОРИ, что достигается санацией дыхательных путей с помощью мукоактивных средств. Предпочтение из всех муколитиков отдается бромгексину (бисольвон), его метаболиту – амброксолу (лазолван), АЦЦ, обеспечивающим улучшение реологических свойств скапливающегося секрета; также используются отхаркивающие микстуры, содержащие корень алтея и солодки, траву термопсиса, натрия бензоат и гидрокарбонат. Выбор мукоактивного препарата должен осуществляться с учетом механизма их действия.
8. Витаминотерапия Аскорбиновой кислотой, рутином, использование поливитаминов.
Источник
