Что такое болевой синдром лечение
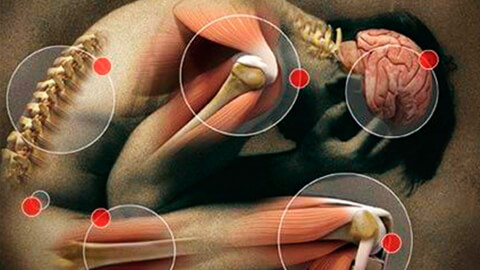
Болевой синдром, или альгосиндром – это сложный комплекс болезненных ощущений различной степени тяжести. Обычно располагается в области основной патологии – травмы, места сосудистого спазма, больного органа, сустава; реже имеет неясный или блуждающий характер.
Внимание! Боль – это защитная реакция на патологическое воздействие, которая сигнализирует об угрозе здоровью. Даже незначительное проявление дискомфорта игнорировать нельзя, так как болевой синдром – основной маркер проблем с организмом.
При травматических болях следует обращаться к травматологу или хирургу, при внутренних (органных) – к терапевту или узкому специалисту. Диагностикой и лечением альгосиндромов неясной этиологии или с поражением нервной системы занимается врач-невролог.
Классификация
По субъективным проявлениям боль может быть колющей, режущей, тянущей, пульсирующей, давящей, ноющей и т.п. Вне зависимости от причины, проявление может быть острым и хроническим.
Острый болевой синдром сопровождает острые патологические процессы и длится не более 2-3 месяцев. По истечение этого срока он либо проходит вместе с причиной его вызывающей, либо переходит в хроническую стадию. Это совсем не обязательно сильная и резкая (острая) боль, и ее легко можно устранить анальгетиками и анестетиками.
Хронический болевой синдром может длиться годами. Часто является единственным признаком патологии и плохо поддается медикаментозному купированию. Со временем провоцирует депрессию, беспокойство, апатию – вплоть до полной деградации личности.
На заметку! И острая, и хроническая форма могут иметь различную степень интенсивности – от легкой до нестерпимой. Многое зависит от причины, расположения и субъективных особенностей пациента.

В зависимости от локализации можно выделить широкий спектр альгосиндромов. Основные из них:
- миофасциальный – связан с перенапряжением мышц и фасций, не имеет четкой привязки к органу, связан с травмами и физическими перегрузками;
- абдоминальный – объединяет патологии брюшной полости, в первую очередь в области ЖКТ;
- вертеброгенный – в медицине известен как корешковый болевой синдром; проявляется при сжатии или травмировании спинномозговых отростков;
- анокопчиковый – формируется в нижнем отделе позвоночного ствола и задней стенки малого таза с вовлечением прилежащих органов – толстой кишки, половой системы;
- пателлофеморальный – является следствием артрозных изменений в коленном суставе;
- нейрогенный – связан с поражением нервных структур, в первую очередь – головного и спинного мозга.
Болевой синдром: причины возникновения
Основные причины боли – травмы, спазмы, нарушения кровообращения, инфекции, отравления, ожоги и переохлаждения, деформации и деструкции различных участков опорно-двигательной системы (позвоночника, суставов).
С учетом особенностей происхождения различают 2 большие группы альгосиндромов – ноцицептивный и нейропатический.
Ноцицептивная боль
Возникает при воздействии раздражителей непосредственно на болевые рецепторы, расположенные в тканях по всему организму. Может быть легкой или нестерпимой, но в любом случае легко купируется анальгетиками и быстро проходит при устранении причины. В зависимости от типа и расположения этих рецепторов, ее подразделяют на 2 подвида:
- соматическая боль – имеет поверхностное проявление с четкой локализацией; характерна для воспалительного процесса, отеков, травматических повреждений (ушибы, переломы, разрывы, растяжения и т.п.), а также некоторых нарушений метаболизма и кровообращения;
- висцеральная боль – появляется при повреждении внутренних органов; имеет более глубокое залегание и плохо просматриваемую локализацию; в качестве примера можно привести кардиомиалгию, почечную колику, язвенную болезнь.
Механизм ноцицептивного синдрома связан с выработкой специальных медиаторов боли – ацетилхолина, гистамина, брадикининов, простагландинов. Накапливаясь в области повреждения, они раздражают ткани, вызывая неприятные ощущения. Дополнительный эффект исходит от факторов воспаления, вырабатываемых лейкоцитами.
Нейропатическая боль
Возникает при воздействии непосредственно на функциональные структуры периферической и центральной нервной системы – нервные отростки, а также отделы головного и спинного мозга. Иногда сопровождается патологическим возбуждением нейроструктур с формированием аномальной реакции на неболевые раздражители (простое прикосновение). Часто проявляется как хроническая боль, поэтому может плохо поддаваться купированию.
Имеет 2 разновидности:
- периферическая – при поражении нервных отростков в виде невралгий, невропатий, невритов, туннельных синдромов;
- центральная – развивается как следствие острого нарушения мозгового кровообращения, спинномозговых травм, миелопатий, рассеянного склероза;
- дисфункциональная – проявляется как несоответствие между силой воздействия раздражителя и ответной реакцией организма; является следствием дисфункции ЦНС.
На заметку! В качестве отдельной группы выделяют психогенный альгосиндром. В этом случае повреждения организма отсутствуют, а характерные для него хронические боли являются следствием фантазий и страхов самого пациента. Он может развиваться как вариант нейропатической боли или при вынужденном длительном существовании с сильными ноцицептивным болевым синдромом.
Симптоматика
Основной признак болевого синдрома – постоянная или периодическая боль определенной, мигрирующей или неясной локализации. При этом ощущения могут быть резкими или тянущими, колющими, ноющими, пульсирующими. Все остальные признаки зависят от причины и характера недуга. Среди них:
- дискомфорт при движении, стихающий в состоянии покоя;
- болезненные ощущения в неподвижном положении;
- иррадиация в другие части тела;
- повышение температуры в области болезненных ощущений;
- проявление альгосиндрома при незначительном прикосновении (характерно для нейропатий);
- нарушение чувствительности в прилегающей зоне.
Болевой синдром может сопровождаться отечностью и покраснением поврежденных тканей, а также слабостью, повышенной утомляемостью, общей подавленностью.
Диагностика

Последовательность действий при диагностике причин болевого синдрома зависит от его расположения, характера и сопутствующих симптомов. При болях невыясненной локализации первоочередное внимание уделяют инструментальным методам – УЗИ, рентгенографии, МРТ, КТ, ЭКГ, гастродуоденоскопии и т.п. Список тестов и анализов назначает травматолог, терапевт, хирург или другой узкий специалист.
Для оценки интенсивности болевого синдрома используют 2 системы градации – упрощенную и расширенную.
Упрощенная «шкала переносимости» включает 3 стадии:
- легкая боль – не мешает движению и выполнению повседневных дел;
- сильная боль – нарушает нормальный ритм жизни, не позволяет выполнять обычные действия;
- нестерпимая боль – спутывает сознание, способна спровоцировать обморок и шоковое состояние.
Расширенная градация подразумевает использование визуальной шкалы субъективной оценки – от 0 до 10, где «десятка» означает сильный болевой шок. В процессе обследования пациенту предлагают самому оценить интенсивность боли, потому результат может не соответствовать реальности.
Внимание! Интенсивность боли не всегда свидетельствует о тяжести патологического процесса, поэтому «прощаться с жизнью» при сильных болях, так же как и недооценивать легкую болезненность, не стоит.
Только установив причину боли, ее интенсивность и характер, врач назначит подходящие обезболивающие препараты. Это связано с отличиями в механизме действия у разных групп анальгетиков – что подходит при ноцицептивном синдроме совершенно не эффективно при нейропатическом.
Особенности терапии болевого синдрома
Лечение напрямую зависит от причины боли и ее характера (ноцицептивный, нейропатический). В арсенале средств присутствуют как консервативные методики с использованием медикаментозных средств и физиотерапии, так и радикальные хирургические методы.
Лекарственная терапия:
- обезболивающие – анальгетики, анестетики;
- противовоспалительные – преимущественно НПВС, реже – инъекции кортикостероидов;
- миорелаксанты;
- спазмолитики;
- седативные препараты.
Внимание! Самостоятельный прием обезболивающих средств без воздействия на причину недуга может затруднить диагностику, усугубить ситуацию и сделать дальнейшее лечение неэффективным.
Методы физиотерапии улучшают усвоение медикаментозных средств, снимают воспаление, отечность, спазмы, повышают регенерацию, расслабляют мышцы, успокаивают нервную систему.

На практике применяют:
- УВЧ;
- токовую терапию;
- грязевые компрессы;
- электрофорез;
- массаж;
- иглоукалывание;
- гирудотерапию.
При нарушениях опорно-двигательной системы широко применяют метод иммобилизации поврежденных участков – шины, гипсовые повязки, корсеты, воротники, бандажи.
Хирургическое лечение является крайней мерой и применяется только в том случае, если консервативные методы неэффективны.
На заметку! Боль – универсальный симптом для патологических процессов, поэтому его лечением занимаются врачи самых различных специальностей – терапевты, невропатологи, гастроэнтерологи и др. В экстренных случаях, при остром болевом синдроме может потребоваться срочная помощь реаниматологов, травматологов, хирургов.
Профилактические меры
В целях предотвращения ангиосиндрома, придерживайтесь некоторых общих рекомендаций:
- избегайте травм, в особенности с поражением позвоночника, черепа, суставов;
- следите за своей осанкой – тренируйте, но не перегружайте мышцы спины;
- практикуйте умеренные физические нагрузки – гиподинамия, также как и перенапряжение, плохо влияет на состояние опорно-двигательной системы, вызывая со временем артралгию и/или невралгию;
- при наличии заболеваний (острых, хронических) обеспечьте их своевременное лечение;
- поддерживайте нормальный вес тела, не допускайте ожирения или дистрофии тканей;
- откажитесь от неудобной одежды и обуви – они вызывают боли, связанные с нарушением кровообращения и деформацией скелета;
- избегайте длительных нервных стрессов и психологических перегрузок;
- регулярно проходите профилактические осмотры в клинике по месту жительства.
Очень важно обращаться к врачу при первых же признаках болевого синдрома. Решение перетерпеть или заняться самолечением может дорого обойтись вашему здоровью!
Источник
Хроническая боль — распространенный симптом многих патологий. И в тоже время, она рассматривается как самостоятельное заболевание, с которым нужно бороться. В современной медицине существует даже такое отдельное направление — медицина боли.

Наш эксперт в этой сфере:
Заместитель главного врача по лечебной работе,
врач-онколог, хирург, к.м.н.
Позвонить врачу
В клинике Медицина 24/7 терапия болевых синдромов проводится в соответствии с современными рекомендациями. Наши врачи применяют препараты последних поколений. Наш принцип работы: даже если болезнь неизлечима, пациент должен чувствовать себя комфортно, его не должны беспокоить хронические боли и другие симптомы.
Чаще всего нашим специалистам приходится сталкиваться с хроническим болевым синдромом, вызванным злокачественными опухолями, болезнями сердечно-сосудистой системы, внутренних органов, неврологическими патологиями.
В частности, хронический болевой синдром очень распространен в онкологии. Согласно некоторым данным, он беспокоит до 70% пациентов при поздних стадиях рака. И даже на фоне радикального лечения, которое помогает полностью избавиться от злокачественной опухоли, до 33% пациентов жалуются на хронические мучительные боли. Это, конечно же, сказывается и на общем самочувствии, и на качестве жизни, и на эмоциональном состоянии.

Причины болевого синдрома
Хроническая боль, или болевой синдром — это сложное психофизиологическое явление, в которое вовлечены разные системы организма. Тут играют роль и характер, тяжесть заболевания, и особенности функционирования нервной системы, и психологические особенности человека, его эмоции, общая индивидуальная реакция, порог болевой чувствительности.
Когда человек длительно испытывает боль, вызванную теми или иными причинами, нарушается работа головного, спинного мозга и периферических нервов. Рецепторы и нервные волокна постоянно возбуждены, из-за этого некоторые группы нервных клеток становятся чрезмерно активными. Повышается их возбудимость, они перестают отвечать на тормозные сигналы, образуют новые связи (синапсы) с соседними нейронами. Замыкается порочный круг. Даже когда причины болевого синдрома уже нет, пациента продолжают беспокоить мучительные боли.
Механизмы развития боли при тех или иных патологиях различаются, и эти особенности нужно учитывать, подбирая терапию болевого синдрома для каждого конкретного пациента. В зависимости от источника и причины, выделяют следующие основные разновидности болей:
- Ноцицептивная соматическая возникает в результате активизации болевых рецепторов в коже, подкожной клетчатке, мышцах, костях. Это происходит при механических повреждениях, различных патологических процессах.
- Ноцицептивная висцеральная возникает при повреждении внутренних органов, которые иннервируются симпатическим отделом нервной системы. Если при соматической боли пациент обычно может показать, где у него болит, то висцеральная чаще всего разлитая, не совсем понятно, в каком месте она локализуется.
- Нейропатическая возникает в результате повреждений и патологических процессов в центральной нервной системе, периферических нервах. Иногда она сопутствует ноцицептивной боли, иногда возникает самостоятельно, и зачастую их бывает сложно различить.
- Дисфункциональная возникает, когда нет явных повреждений в организме, и болевые рецепторы не активируются. При таких болях во время обследования у пациента не находят никаких патологических процессов. Например, к этой группе относится головная боль напряжения.
Как оценивают силу боли? Диагностика болевого синдрома.
Для того, чтобы правильно оказать помощь при болевом синдроме, важно разобраться не только в его причинах, но и оценить, насколько он выраженный, насколько сильные мучения причиняет пациенту. Для этого существуют специальные шкалы.
Например, в соответствии с распространенной шкалой вербальных оценок, выделяют пять степеней интенсивности боли: 0 — боли нет; 1 — слабая боль; 2 — умеренная боль; 3 — сильная боль; 4 — нестерпимая боль.
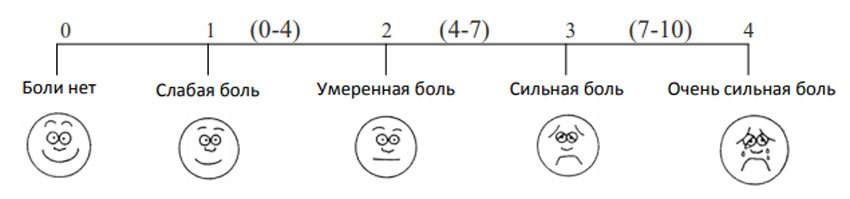
Также используют визуально-аналоговую шкалу. Она выглядит как линейка, и пациент на ней должен сам отметить, насколько сильна боль, которая его беспокоит:

По специальным шкалам оценивают физическую активность пациента, качество его сна, эффективность и переносимость обезболивающих препаратов. С помощью опросника DN4 оценивают неврологическую составляющую боли.
Для того чтобы максимально эффективно помогать пациентам, врачи в клинике Медицина 24/7 придерживаются некоторых базовых принципов. Во-первых, боль — это субъективный симптом, и никто не может о ней знать лучше, чем сам пациент. Во-вторых, врач должен разрабатывать план купирования болевого синдрома в плотном сотрудничестве с больным, учитывать его жалобы, личные предпочтения. Это всегда совместная работа.
Принципы борьбы с хроническим болевым синдромом в клинике Медицина 24/7
В нашей клинике доктора следуют пяти принципам лечения хронического болевого синдрома, рекомендованным экспертами Всемирной Организации Здравоохранения:
- Двигаться по ступеням. Оценив силу боли, врач назначает наименее мощные препараты, которые, по его мнению, помогут взять ситуацию под контроль. Если они перестают помогать, переходят на следующую ступень.
- Индивидуальный подбор препаратов. Боль всегда разная. И все пациенты разные. Врач должен учитывать особенности конкретного человека.
- Прием «по часам». Нельзя дожидаться, когда у пациента возникнет сильная боль. Нужно работать на упреждение.
- Неинвазивные формы. Нужно по возможности избегать инвазивных, болезненных процедур.
- Применение адъювантов. Помимо собственно обезболивания, по показаниям назначают препараты, которые помогают справиться с депрессией, повышенной тревожностью, неврозами, нормализовать сон, улучшить работу нервной системы. Например, некоторым людям с миофасциальным болевым синдромом, возникающим из-за спазма мышц, помимо обезболивающих препаратов, помогает антидепрессант амитриптилин.
Медикаментозные препараты в лечении боли
Для снятия болевого синдрома экспертами из Всемирной Организации здравоохранения была разработана специальная схема, которая называется «лестницей обезболивания». Она предусматривает три ступени:
- При умеренно выраженной боли применяют препараты из группы нестероидных противовоспалительных средств (НПВС). Например, одним из их представителей является ибупрофен.
- При сильной боли к препаратам из группы НПВС добавляют слабый наркотический анальгетик.
- При мучительной боли, которую не удается купировать на предыдущих ступенях, используют мощные наркотические анальгетики.
В дополнение к обезболивающим, в зависимости от характера патологии и симптомов, могут быть назначены: глюкокортикоиды системно или в виде блокад, антидепрессанты, миорелаксанты, седативные средства, нейролептики, транквилизаторы, противосудорожные и другие препараты. Повторимся: программу лечения нужно составлять индивидуально в каждом конкретном случае.
Другие методики
Если одних обезболивающих препаратов оказывается недостаточно, врачи в отделении терапии болевых синдромов клиники Медицина 24/7 прибегают к другим, интервенционным, мерам:
- Эпидуральное (в позвоночный канал) и интратекальное (в спинномозговой канал) введение наркотических анальгетиков и других препаратов.
- Воздействие на нервные стволы модулируемым электрическим током.
- Импульсная радиочастотная аблация — процедура, во время которой прерывают проведение импульсов по нервам. Нервы буквально «прижигают», при этом не затрагивают важные волокна, отвечающие за движения.
- Деструкция (разрушение) нервов с помощью химических веществ или нагревания.
- Хирургическое пересечение нервов, раздражение которых вызывает мучительную боль.
Иногда существенно улучшить состояние пациента помогают методики, которые не связаны с введением медикаментозных препаратов и инвазивными процедурами: лечебная гимнастика, различные техники релаксации, массаж, психотерапия, арт-терапия.
Источник
