Что нельзя делать при синдроме позвоночной артерии

Благодаря 2 позвоночным артериям обеспечивается кровоснабжение головного мозга.  Синдром позвоночной артерии является патологическим состоянием, сопровождающимся сужением ее просвета, при этом наблюдается развитие сосудисто-вестибулярных нарушений. Пациенты жалуются на развитие головокружения, головной боли как в состоянии покоя, так и при движениях головой.
Синдром позвоночной артерии является патологическим состоянием, сопровождающимся сужением ее просвета, при этом наблюдается развитие сосудисто-вестибулярных нарушений. Пациенты жалуются на развитие головокружения, головной боли как в состоянии покоя, так и при движениях головой.
Описание
Синдром позвоночной артерии представляет собой целый комплекс симптомов, который возникает на фоне сужения их просвета и сопровождается поражением нервных окончаний.
Патологическое состояния наблюдается при:
- сдавливании позвоночной артерии.
- Защемлении шейной артерии.
Более, чем в 68% случаев снижение кровотока в позвоночных артериях является причиной возникновения транзиторных ишемических атак.
Причины
Синдром позвоночной артерии, обусловленный компрессиями и ущемлениями, диагностируют у большинства людей, которые обращаются с характерными жалобами к невропатологу.
Патологический процесс обусловлен развитием:
- остеохондрозов.

- Грыж.
- Структурных аномалий.
- Систематического перенапряжения шейных мышц.
- Опухолей.
- Нестабильности позвонков.
При воздействии описанных патологических состояний просвет сужен не из-за механического сдавления позвоночной артерии, а из-за развивающихся спазмов.
Причины возникновения синдрома также могут быть спровоцированы воздействием перегибов и патологических извитостей стенки сосудов.
Способствовать снижению кровообращения в позвоночных артериях могут атеросклерозы, тромбозы, васкулиты, эмболии.
Симптомы
Основные симптомы синдрома связаны с развитием постоянного чувства болезненности затылочной области: регулярного, изнуряющего, пульсирующего, приступообразного или возникающего даже при незначительных прикосновениях. Часто возникают жалобы на болевой синдром, который смещается на область лба, переносицы, висков, темени.
Дополнительно возникают другие симптомы, свидетельствующие о нарушениях:
- если пациент резко встанет или повернет голову, то у него сильно кружится голова.
- Тошнота.
- Из-за сдавления может возникнуть интенсивная головная боль, сопровождающаяся зрительными нарушениями: появляются радужные полосы, мерцающие пятна.
- Темнеет в глазах.
- Признаком синдрома шейной артерии может быть временное нарушение функционирование органов зрения: вспышки, выпадение зрительного поля, развитие конъюнктивита.
- Нарушена координация движений.
- Пациенту сложно сохранять устойчивость.

Симптомы, указывающие на защемление позвоночной артерии в шейном отделе, возникают в виде цефалгии, которая может усилиться после пробуждения, из-за резких движений головной, а также при длительной ходьбе.
Диагностика
При подозрениях на возникновение синдрома позвоночной артерии требуется осуществление комплексного обследования:

- рентгена в нескольких проекциях.
- Магнитно-резонансной томографии позвоночного столба.
- Реоэнцефалографии с дополнительным проведением функциональных проб для того, чтобы выявить возможные сосудистые нарушения. Для диагностики движения крови также могут быть рекомендованы методики дуплексного сканирования и ультразвукового метода диагностики кровотока в области сосудов.
- МРТ головы.
При синдроме правой спинной позвоночной артерии может потребоваться сопутствующая консультация ЛОР-врачей, офтальмологов, других специалистов, которые могут рекомендовать проведение аудиометрии, калорической пробы, визиометрии, офтальмоскопии. Важна дифференциация этой патологии с обычной мигренью, поскольку при синдроме позвоночной артерии клинические проявления схожи.
Методы лечения
Ответить на вопрос о том, как лечить синдром позвоночной артерии при шейном остеохондрозе может только квалифицированный узконаправленный специалист, учитывая результаты диагностики. Все зависит от степени тяжести состояния пациента.
- Если патологическое состояние сопровождается развитием инсульта пациент должен быть незамедлительно госпитализирован.
- Для других категорий пациентов подбор режима лечения (в амбулатории или стационаре) осуществляется индивидуально.
По рекомендации врача целесообразно носить воротник Шанца до наступления ремиссии: это позволяет уменьшить нагрузки на шею.
Медикаментозное лечение
Основная цель терапии – устранение отеков и воспаления, применение медикаментов, способствующих оказанию сосудорасширяющего эффекта. Медикаментозное лечение синдрома позвоночной артерии осуществляется под наблюдением врача, требует комплексного применения ряда лекарственных препаратов:
Ангиопротекторов и корректоров микроциркуляции: медикаментов на основе диосмина, троксерутина | Устраняют отек, уменьшают давление на место поражения |
| Медикаментов на основе пентоксифиллина, циннаризина | Способствуют восстановлению нормального кровообращения |
Нейропротекторов (Актовегин, Пирацетам) | Предотвращают развитие нарушений обменных процессов в области мозга |
| Антимигренозных средств, спазмолитиков | Способствуют уменьшению головной боли |
| Витаминов группы В: Мильгаммы, Нейробиона, Нейровитана | Активные вещества витаминных комплексов способствуют стимулированию работы нейронов и ускорению передачи нервных импульсов. |
Физиотерапия
Часто возникает вопрос о том, как избавиться от синдрома позвоночной артерии при помощи методов физиотерапии. Данный вид лечения нормализует обменные процессы и функционирование центральной нервной системы, стабилизирует тонус сосудов.

Лечащий врач может рекомендовать проведение следующих процедур:
- Электрофореза препаратами со стимулирующим и сосудорасширяющим эффектом.
- Талассотерапии.
- Электросна.
- Трансцеребральной УВЧ-терапии.
- Хвойных ванн.
- Аэротерапии.
Даже малейшее ускорение кровообращения и расширение просвета сосудов при синдроме позвоночной артерии способствует улучшению самочувствия пациентов.
Лечебная физкультура
Выполнять упражнения при синдроме позвоночной артерии можно только под наблюдением квалифицированных специалистов.
- Рекомендовано выполнение прыжков со скакалкой.
- Плавание.
- Для того, чтобы расслабить шейные позвонки, рекомендовано осуществление свободного виса рук с наклоненной вперед головой.
- Осуществление махов руками.
- Также необходимо разминать шейные мышцы руками.
Гимнастика и специальные упражнения при синдроме позвоночной артерии могут быть задействованы только вне фазы обострения патологического процесса.
Массаж
Синдром позвоночной артерии требует дополнительного задействования массажных техник.

- Предпочтение отдают технике с обезболивающим и расслабляющим эффектом: специалист поглаживает затылок и область темени, кожные покровы лица.
- При задействовании растирающих и разминающих техник в конце сеанса используют осторожные, поглаживающие движения.
Полностью вылечить синдром позвоночной артерии при помощи массажа нельзя, однако данная процедура способна значительно успокоить и расслабить пострадавшего.
Хирургическое лечение
Синдром позвоночной артерии требует проведения операции в редких случаях, когда присутствует вероятность летального исхода. В процессе операции врач осуществляет удаление новообразования, тромбов, остеофитов или других факторов, способствующих сужению просвета. Хирург также может рекомендовать проведение процедур реконструкции или симпатэктомии.
Народные методы
Часто возникает вопрос о том, как лечить заболевание в домашних условиях, а также посредством нетрадиционных методов терапии. Задействование народных методов допускается в качестве дополнения к базисной схеме терапии и подразумевает использование:
- чесночного сока в сочетании с медом и лимонным соком.
- Клюквенного, смородинового, облепихового чая, шиповника и других ягод с высоким содержанием аскорбиновой кислоты, которая благотворно влияет на стенки сосудов.
- Настойки плодов конского каштана.
- Мятного чая, оказывающего седативный эффект.

Лечение синдрома позвоночной артерии в домашних условиях подразумевает задействование не только народных рецептов, но осуществление комплекса специальных упражнений. При осуществлении упражнений увеличиваются нагрузки на область нижних конечностей, а верхняя часть туловища, включая шею и голову остаются неподвижными.
Профилактика
Профилактические мероприятия, направленные на предотвращение развития синдрома позвоночных артерий подразумевают следование таким рекомендациям:
- заниматься йогой, утренней гимнастикой, плаваньем. Отдавать предпочтение выполнению упражнений, которые укрепляют мышечный корсет.
- Важно понимать, как спать при синдроме позвоночной артерии. Для этого требуется использование специальной подушки и матраца средней жесткости, позволяющих равномерно распределять нагрузку, а также обеспечить правильное физиологическое положение позвоночника во время сна.
- Проведение курсов массажа 1 раз в 6 месяцев.

Также рекомендовано сведение к минимуму продолжительных психоэмоциональных и физических перенапряжений, отказ от вредных привычек, введение свежих фруктов, овощей и масел, способствующих повышению количественного содержания липопротеинов высокой плотности.
Прогноз
Прогноз при синдроме позвоночной артерии относительно благоприятен и во многом зависит от возникающих симптомов и подобранного врачами лечения.
Если пациент действует в строгом соответствии со всеми указаниями лечащего врача, велик шанс достижения стойкой ремиссии, позволяющей вернуться к привычному образу жизни. Пациенты с подобным диагнозом должны находиться под наблюдением невропатолога или вертебролога.
Если под воздействием заболевания возникли осложнения в виде ишемии или инсульта, то состояние пациента может значительно ухудшиться. В некоторых случаях развивается инвалидность.
Видео
Видео — синдром позвоночной артерии
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter. Мы обязательно её исправим, а Вам будет + к карме
Загрузка…
Источник
Синдром позвоночной артерии — ряд расстройств вестибулярного, сосудистого и вегетативного характера, возникающих в связи с патологическим сужением позвоночной артерии. Чаще всего имеет вертеброгенную этиологию. Клинически проявляется повторяющимися синкопальными состояниями, приступами базилярной мигрени, ТИА, синдромом Барре-Льеу, офтальмическим, вегетативным, вестибуло-кохлеарным и вестибуло-атактическим синдромами. Постановке диагноза способствует проведение рентгенографии и РЭГ с функциональными тестами, МРТ и КТ позвоночника и головного мозга, офтальмоскопии, аудиометрии и пр. Терапия включает применение венотоников, сосудистых и нейропротекторных препаратов, симптоматических средств, массажа, физиотерапии, ЛФК.
Общие сведения
Синдром позвоночной артерии (СПА) — сложный симптомокомплекс, возникающий при уменьшении просвета позвоночной артерии (ПА) и поражении ее периартериального нервного сплетения. По собранным данным, в практической неврологии СПА встречается в 25-30% случаев нарушений церебрального кровообращения и является причиной до 70% ТИА (транзиторных ишемических атак). Наиболее значимым этиопатогенетическим фактором возникновения синдрома выступает патология шейного отдела позвоночника, которая также имеет распространенный характер. Большая распространенность, частая встречаемость среди трудоспособных категорий населения делают синдром позвоночной артерии актуальной социальной и медицинской проблемой современности.
Анатомия позвоночной артерии
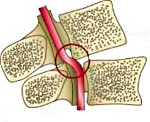
У человека имеется 2 позвоночные артерии. Они обеспечивают до 30% церебрального кровоснабжения. Каждая из них отходит от подключичной артерий соответствующей стороны, направляется к шейному отделу позвоночника, где идет через отверстия в поперечных отростках СVI–СII. Затем позвоночная артерия делает несколько изгибов и сквозь большое затылочное отверстие проходит в полость черепа. На уровне начала моста позвоночные артерии сливаются в одну основную артерию. Эти три артерии образуют вертебробазилярный бассейн (ВББ), кровоснабжающий шейные сегменты спинного мозга, продолговатый мозг и мозжечок. Посредством веллизиевого круга ВББ взаимодействует с каротидным бассейном, кровоснабжающим остальную часть мозга.
В соответствии с топографическими особенностями ПА выделяют ее экстра- и интракраниальные отделы. Чаще всего синдром позвоночной артерии связан с поражением экстракраниального отдела артерии. Причем он может возникать не только при сдавлении и др. изменениях самой артерии, но и при неблагоприятных воздействиях на ее вегетативное периваскулярное симпатическое сплетение.
Синдром позвоночной артерии
Причины синдрома позвоночной артерии
Синдром позвоночной артерии компрессионной этиологии встречается наиболее часто. Его причиной выступают экстравазальные факторы: остеохондроз позвоночника, нестабильность позвонков, шейный спондилоартроз, межпозвоночные грыжи, опухоли, структурные аномалии (платибазия, синдром Клиппеля-Фейля, аномалия Кимерли, аномалии строения I шейного позвонка, базилярная импрессия), тоническое напряжение шейных мышц (длинной, лестничных, нижней косой). При этом СПА зачастую развивается не вследствие сужения просвета артерии из-за ее механического сдавления, а в результате рефлекторного спазма, обусловленного сдавливающим воздействием на симпатическое периартериальное сплетение.
В других случаях синдром позвоночной артерии возникает вследствие ее деформации — аномалий строения сосудистой стенки, наличия перегибов или кинкинга (патологической извитости). Еще одной группой этиофакторов СПА выступают окклюзионные поражения ПА при атеросклерозе, системных васкулитах, эмболиях и тромбозах различного генеза. В силу существующих компенсаторных механизмов воздействие только экстравазальных факторов редко приводит к развитию СПА. Как правило, синдром наблюдается, если компрессия артерии происходит на фоне патологических изменений ее сосудистой стенки (гипоплазии или атеросклероза).
Классификация синдрома позвоночной артерии
Патогенетически СПА классифицируют по типу расстройств гемидинамики. Согласно данной классификации, синдром позвоночной артерии компрессионного типа вызван механическим сдавлением артерии. Ангиоспастический вариант возникает при рефлекторном спазме, обусловленном раздражением рецепторного аппарата в зоне пораженного позвоночного сегмента. Он проявляется преимущественно вегето-сосудистыми расстройствами, слабо зависящими от движений головой. Ирритативный СПА возникает при раздражении волокон периартериального симпатического сплетения. Наиболее часто синдром позвоночной артерии носит смешанный характер. Компрессионно-ирритативный тип СПА типичен для поражения нижне-шейного отдела, а рефлекторный ассоциируется с патологией верхне-шейных позвонков.
Клиническая классификация разделяет СПА на дистонический и ишемический, представляющие собой стадии одного патологического процесса. Дистонический вариант является функциональным. На этой стадии клиническая картина характеризуется цефалгией (головной болью), кохлео-вестибулярными и зрительными симптомами. Цефалгия пульсирующая или ноющая, сопровождается вегетативными симптомами, является постоянной с периодами усиления, часто спровоцированными движениями в шее или ее вынужденным положением.
Ишемический СПА является органической стадией, т. е. сопровождается морфологическими изменениями в церебральных тканях. Клинически проявляется ОНМК в вертебробазилярном бассейне, которые могут носить транзиторный (обратимый) характер или вызывать стойкий неврологический дефицит. В первом случае говорят о ТИА, во втором — об ишемическом инсульте. На ишемической стадии СПА наблюдается вестибулярная атаксия, тошнота с рвотой, дизартрия. Преходящая ишемия мозгового ствола ведет к возникновению дроп-атаки, аналогичный процесс в зоне ретикулярной формации — к синкопальному пароксизму.
Клинические варианты синдрома ПА
Обычно клиника СПА представляет собой сочетание нескольких из нижеуказанных вариантов, но ведущее место может занимать один конкретный синдром.
Базилярная мигрень протекает с цефалгией в затылочной области, вестибулярной атаксией, многократной рвотой, шумом в ушах, иногда — дизартрией. Часто базилярная мигрень проявляется как классическая мигрень с аурой. Аура характеризуется зрительными нарушениями: располагающимися в обоих глазах мерцающими пятнами или радужными полосами, помутнением зрения, появлением «тумана» перед глазами. По характеру ауры базилярная мигрень является офтальмической.
Синдром Барре — Льеу носит также название задне-шейный симпатический синдром. Отмечаются боли в шее и затылке, переходящие на теменные и лобные отделы головы. Цефалгия возникает и усиливается после сна (в случае неподходящей подушки), поворотов головой, тряской езды или ходьбы. Ей сопутствуют вестибуло-кохлеарные, вегетативные и офтальмические симтомы.
Вестибуло-атактический синдром — преобладают головокружения, провоцируемые поворотом головы. Отмечается рвота, эпизоды потемнения в глазах. Вестибулярная атаксия выражается в чувстве неустойчивости во время ходьбы, пошатывании, нарушении равновесия.
Офтальмический синдром включает утомляемость зрения при нагрузке, преходящие мерцающие скотомы в поле зрения, транзиторные фотопсии (кратковременные вспышки, искры в глазах и т. п.). Возможны временные частичные или полные двусторонние пароксизмальные выпадения зрительных полей. У некоторых пациентов отмечается конъюнктивит: покраснение конъюнктивы, боль в глазном яблоке, ощущение «песка в глазах».
Вестибуло-кохлеарный синдром проявляется головокружением, ощущением неустойчивости, постоянным или преходящим шумом в ушах, характер которого варьирует в зависимости от расположения головы. Может возникнуть легкая степень тугоухости с нарушением восприятия шепотной речи, что находит свое отражение в данных аудиограммы. Возможна паракузия — более лучшее восприятие звуков на фоне шума, чем в полной тишине.
Синдром вегетативных расстройств обычно сочетается с другими синдромами и всегда наблюдается в периодах обострения СПА. Для него характерны приливы жара или холода, гипергидроз, похолодание дистальных отделов конечностей, ощущение нехватки воздуха, тахикардия, перепады АД, ознобы. Могут отмечаться нарушения сна.
Транзиторные ишемические атаки характеризуют органический СПА. Наиболее типичны временные двигательные и сенсорные расстройства, гомонимная гемианопсия, головокружение с рвотой, не обусловленная головокружением вестибулярная атаксия, диплопия, дизартрия и дисфагия.
Синдром Унтерхарншайдта — кратковременное «отключение» сознания, провоцируемое резким поворотом головы или ее неудобным положением. Длительность может варьировать. После восстановления сознания некоторое время сохраняется слабость в конечностях.
Дроп-атаки — эпизоды транзиторной резкой слабости и обездвиженности всех четырех конечностей с внезапным падением. Возникают при быстром запрокидывании головы. Сознание остается сохранным.
Диагностика синдрома позвоночной артерии
Синдром позвоночной артерии диагностируется неврологом, дополнительно возможно консультирование пациента отоларингологом, офтальмологом, вестибулологом. При осмотре могут выявляться признаки вегетативных нарушений, в неврологическом статусе — неустойчивость в позе Ромберга, легкая симметричная дискоординация при выполнении координаторных проб. Рентгенография позвоночника в шейном отделе проводится с функциональными пробами в 2-х проекциях. Она определяет разнообразную вертебральную патологию: спондилез, остеохондроз, гипермобильность, подвывих суставных отростков, нестабильность, аномалии строения. При необходимости получения более точной информации проводится КТ позвоночника, для оценки состояния спинного мозга и его корешков — МРТ позвоночника.
С целью исследования сосудистых нарушений, сопровождающих СПА, выполняется реоэнцефалография с функциональными пробами. Как правило, она диагностирует снижение кровотока в ВББ, возникающее либо усиливающееся при проведении ротационных проб. В настоящее время РЭГ уступает место более современным исследованиям кровотока — дуплексному сканированию и УЗДГ сосудов головы. Установить характер морфологических изменений церебральных тканей, возникших вследствие ОНМК в органической стадии СПА, позволяет МРТ головного мозга. По показаниям проводится визиометрия, периметрия, офтальмоскопия, аудиометрия, калорическая проба и др. исследования.
Лечение синдрома позвоночной артерии
В случаях, когда синдром позвоночной артерии сопровождается ОНМК, необходима ургентная госпитализация пациента. В остальных случаях выбор режима (стационарный или амбулаторный) зависит от тяжести синдрома. С целью снижения нагрузки на шейный отдел рекомендовано ношение воротника Шанца. Для восстановления должного анатомического расположения структур шейного отдела возможно применение мягкой мануальной терапии, для снятия тонического напряжения мышц шеи — постизометрической релаксации, миофасциального массажа.
Фармакотерапия обычно имеет комбинированный характер. В первую очередь назначают препараты, уменьшающие отек, усугубляющий компрессию ПА. К ним относятся троксорутин и диосмин. С целью восстановления нормального кровотока в ПА используют пентоксифиллин, винпоцетин, нимодипин, циннаризин. Назначение нейропротекторных препаратов (гидролизата головного мозга свиньи, мельдония, этилметилгидроксипиридина, пирацетама, триметазидина) направлено на профилактику нарушений метаболизма мозговых тканей у пациентов с риском развития церебральной ишемии. Подобная терапия особенно актуальна у больных с ТИА, дроп-атаками, синдром Унтерхарншайдта.
Одновременно в зависимости от показаний осуществляется симптоматическая терапия антимигренозными препаратами, спазмолитиками, миорелаксантами, витаминами гр. В, гистаминоподобными лекарственными средствами. Положительный эффект оказывает применение в качестве дополнительных лечебных методик физиотерапии (ультрафонофореза, магнитотерапии, электрофореза, ДДТ), рефлексотерапии, массажа. Вне острой фазы СПА рекомендованы занятия ЛФК для укрепления шейных мышц.
При невозможности устранения этиологического фактора, недостаточной эффективности консервативных мероприятий, угрозе ишемического поражения головного мозга рассматривается вопрос о хирургическом лечении. Возможна хирургическая декомпрессия позвоночной артерии, удаление остеофитов, реконструкция позвоночной артерии, периартериальная симпатэктомия.
Источник
