Чем отличается синдром и феномен впв
Синдромом WPW называется патология в нервных волокнах сердечной мышцы, которая вызывает приступы тахикардии и обусловлена прохождением возбуждающего нервного импульса по дополнительным укороченным путям, отсутствующим в здоровом сердце.
Первые упоминания
В 1930 году ученые-медики Вольф, Паркинсон и Уайт первыми описали признаки и механизм проявления синдрома, которому впоследствии и было дано название синдрома ВПВ (WPW). Существует еще такое понятие, как WPW-феномен. Его мы также рассмотрим в этой статье.
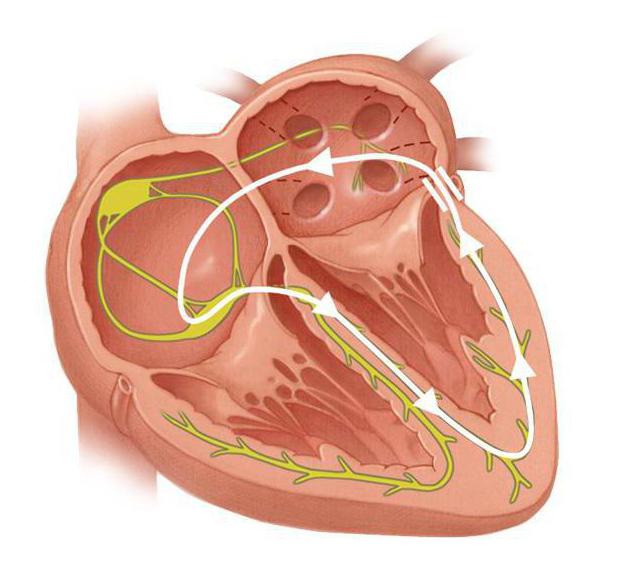
В норме волокна в сердце, проводящие нервный возбуждающий импульс, образуют определенный маршрут, который обеспечивает равномерное и постепенное распространение импульса. Генерация сигнала начинается в синусовом узле в правом предсердии, достигает АВ-узла (атриовентрикулярный узел) в предсердно-желудочковой зоне, затем по ножкам пучка Гиса через волокна Пуркинье возбуждение передается во все мышечные волокна желудочков сердца, и такой длинный путь обеспечивает скоординированные и синхронные сокращения всей сердечной мышцы.
Причины и симптомы

При синдроме WPW возбуждение нервного импульса из предсердия в желудочки проходит по короткому пути к так называемому пучку Кента, минуя предсердно-желудочковый (АВ) узел. То есть волна возбуждения проходит гораздо быстрее, чем при нормальном ритме сердцебиения, отчего и возникают дискоординации в сокращении сердечной мышцы и различные виды аритмии.
То есть нарушаются пути проведения сердечного импульса.
Подобные аномалии в строении сердца являются исключительно врожденными и формируются наследственно из-за деформированного гена или же под влиянием других факторов, неблагоприятно воздействующих на развитие сердца человеческого эмбриона.
У плода всегда присутствуют дополнительные атриовентрикулярные кольца и волокна, которые к 20-22-ой неделе развития истончаются и полностью исчезают. Если же такие волокна сохраняются, появляются анатомические предпосылки синдрома WPW. Наследственная форма WPW-синдрома отличается наличием большого количества АВ-соединений, пороков и аномалий в строении сердца. Однако, несмотря на врожденные анатомические отклонения, первые симптомы WPW-синдрома могут проявиться только во взрослом возрасте. Из всех случаев наличия данного синдрома 70% выявляется у мужчин.
Признаки патологии

Наиболее распространенными признаками возможного наличия синдрома WPW являются следующие:
- Ощущения сильного и частого сердцебиения, которое дети могут назвать «выпрыгивает или колотится сердце».
- Внезапные головокружения.
- Беспричинные обмороки, в большей степени в детском и подростковом возрасте.
- Давящие боли в сердце, покалывание и режущие боли при вдохе.
- Ощущение недостатка воздуха, сильные одышки уже в молодом возрасте.
- Новорожденные могут отказываться от кормления, возможна обильная потливость, постоянная слабость, частота сердцебиения периодически увеличивается до 200-300 ударов в минуту.
Как выявить заболевание?
У большого количества людей, имеющих дополнительные патологические волокна в сердечной мышце, синдром WPW диагностируется, только когда проводится эхокардиография сердца. Расшифровка обязательно выдаст результат.
Такие носители синдрома не страдают приступами тахикардии или аритмии и могут даже не подозревать о наличии патологий в сердце.
Такое бессимптомное протекание наблюдается у 35-40% всех выявленных носителей синдрома. Легкая степень протекания синдрома WPW характеризуется периодической кратковременной тахикардией или аритмией, которая достаточно быстро проходит без посторонней помощи. Для устранения приступов в случае средней тяжести синдрома WPW требуются антиаритмические препараты или определенные виды блокаторов сердечных возбуждений.
В случае длительных приступов, которые практически не снимаются медикаментозно и осложняются беспорядочными сокращениями и трепетаниями сердечной мышцы, диагностируется тяжелая степень синдрома и рекомендуется оперативное лечение.
Типы синдрома
Синдром сердца WPW также классифицируют по частоте и особенностям появления различных клинических признаков и подразделяют на следующие типы:
- Манифестирующий, когда на электрокардиограмме постоянно присутствует дельта-волна, а АВР-тахикардия и синусовый ритм появляются эпизодически.
- Преходящий — характеризуется преходящим предвозбуждением желудочков.
- Скрытый — описывается эпизодической АВР-тахикардией, а в состоянии покоя не диагностируется.
Как еще можно диагностировать синдром?
Без электрокардиограммы диагностировать возможный WPW-синдром можно по прослушиванию тонов сердца, которые будут иметь частый выраженный неритмический характер, а также по неритмичности пульса.
Кроме ЭКГ, диагностирование синдрома WPW производится мониторингом с помощью специального портативного аппарата с электродами, методом ультразвуковых исследований и эхокардиографии, введением стимулирующего электрода в пищевод с последующей расшифровкой результатов электроимпульсов, а также комплексным электрофизиологическим обследованием, которое дает наиболее точную модель имеющихся в сердечной мышце пучков Кента и позволяет рекомендовать консервативное или оперативное лечение.
WPW-феномен
При обследованиях на наличие синдрома WPW у более чем 30% выявленных носителей синдрома каких-либо жалоб на здоровье сердца никогда не возникало. В связи с большим количеством подобных бессимптомных протеканий, в 1980 году ВОЗ опубликовала рекомендации, в которых разделялись синдром WPW, имеющий определенную клиническую картину, и WPW-феномен.
О таком феномене делается заключение, когда на электрокардиограмме сердца синусовый ритм имеет признаки преждевременного возбуждения желудочков, однако у обследуемых никаких патологических состояний и атриовентрикулярной тахикардии не наблюдалось.
Несмотря на это, при феномене WPW риск возникновения осложнений очень высок, любое провоцирующее воздействие — физические или эмоциональные нагрузки, алкоголь, переезды в непривычные географические зоны — может вызвать проявление негативных симптомов синдрома WPW. У взрослого населения в 0,3% случаев WPW-феномен приводит к летальным исходам, у обследованных детей наблюдались клинические смерти в 2% случаев.
Статистика феномена WPW у детей
WPW-синдром занимает лидирующее место среди факторов, вызывающих тахикардию и аритмию у детей. Он является очевидной базой для дальнейших сбоев ритма сердца, и даже отсутствие жалоб не снижает риска возникновения подобных патологий. Любые повышенные физические нагрузки, интенсивные занятия спортом, психологические факторы могут спровоцировать срыв мнимой благополучной сердечной деятельности и даже привести к смерти от сердечного приступа.
Длительные наблюдения в течение почти 20 лет за большой группой детей, у которых выявлен синдром сердца WPW, в возрасте от новорожденных до 18 лет показали следующие результаты:
- 8% детей испытывали внезапные приступы АВР-тахикардии;
- у 8,2% обследуемых наблюдался переход феномена в преходящий синдром WPW;
- у 8,5% случались кратковременные потери сознания;
- 2% детей к моменту первого обследования уже перенесли клинические смерти;
- 1,2% — только мальчики — внезапно умерли в период обследований;
- только у 9% детей с феноменом WPW зарегистрировано исчезновение данных признаков.
Чем опасен феномен WPW?
Из приведенных цифр видно, насколько небезопасным является даже наличие феномена WPW. Такой высокий процент возникновения неблагоприятных симптомов и патологий уже в детском возрасте дает основания предположить, что без щадящих физических и эмоциональных нагрузок, без системного наблюдения и проведения лечебных мероприятий с возрастом этот процент и угроза жизни будут только возрастать.
Дети с феноменом WPW не должны заниматься профессиональным спортом и подвергаться постоянным стрессовым воздействиям. С осторожностью следует относиться к резким сменам климата или мероприятиям, вызывающим сильные эмоциональные всплески. Все эти факторы могут с высокой долей вероятности привести к серьезным заболеваниям или смерти. Лица, у которых установлено наличие синдрома или феномена WPW, не призываются на военную службу.
Лечение и купирование синдрома

Симптоматика и методы лечения часто взаимосвязаны. Существует множество лекарственных препаратов, которые снимают сердечные приступы, вызванные синдромом WPW, и заметно снижают проявление его симптомов.
Группа препаратов-блокаторов нормализует частоту сокращений сердечной мышцы. Однако эффективность таких средств проявляется только на уровне 50-60%, и их нельзя применять при постоянной гипотонии и астме.
Антиаритмические препараты достаточно стабильно купируют приступы АВР-тахикардии, нормализуют частоту сердечного ритма у 80% пациентов, однако также имеют целый ряд противопоказаний в случае гипотонии, инфаркта, других патологий сердца, детского и подросткового возраста. Некоторые кальциевые блокаторы категорически противопоказаны при синдроме WPW, так как на фоне улучшения картины передачи нервного импульса они дают сбой в работе предсердий, что имеет серьезные необратимые последствия.
Также в ряде случаев применения препаратов группы АТФ наблюдается негативное влияние на сокращения предсердий. Существуют также и немедикаментозные методы купирования синдрома.
В мышечной ткани нервные импульсы проходят по симпатическим и парасимпатическим волокнам. Первый вид волокон активизирует работу сердца, второй вид замедляет сердечные сокращения, являясь разновидностью блуждающего нерва nervus vagus, и также называется вагусным рефлексом. То есть активация именно данного вида рефлексов даст эффект стабилизации работы сердца. Самым простым способом активации вагусных импульсов является так называемый рефлекс Ашнера, который провоцируется 20-30-секундным несильным нажатием на глазные яблоки и часто помогает остановить тахикардию.
Также блуждающий нерв хорошо активируется задержкой дыхания и напряжением мышц живота, так что при синдроме или феномене WPW полезно заниматься йогой и дыхательной гимнастикой.
Способ запуска подавляющего сигнала через электрод, введенный в пищевод, очень эффективно останавливает тяжелую длительную тахикардию, но иногда приводит к фибрилляции отделов сердца, поэтому делается в специальных кабинетах, оборудованных дефибриллятором.
Дефибрилляция проводится только в очень тяжелых случаях, при выраженной угрозе жизни, но она часто помогает устранить опасные очаги посторонних импульсов в сердечной ткани и нормализовать ритм работы сердца.
Оперативные методы лечения синдрома WPW и их необходимость
Если выявлен феномен WPW на ЭКГ, оперативный метод устранения применяется только в особенно сложных случаях, при частой и затяжной тахикардии, которая не снимается медикаментозно, а также при установленных случаях внезапной сердечной смерти родственников пациента или по профессиональным показаниям.
Оперативное лечение рекомендуется только на основе всестороннего и полного обследования, которое дает максимально точную картину структуры патологических тканей в сердце. Поэтому стоит подумать о том, делать ли операцию при феномене WPW.
Операция производится при помощи специального электрода, который вводится через бедренную артерию в сердечную мышцу посредством рентген-наблюдения и в определенных участках производит радиоприжигание, или абляцию, волокон нервной ткани.

Также может проводиться криоразрушение патологических нервных волокон. И в том, и в другом случае эффективность операции достигает 95%. Рецидивы случаются по причине неполного разрушения устраняемых очагов, а также при наличии других невыявленных образований нервных тканей. Сама по себе операция может осуществляться под местным наркозом, практически бескровная, не вызывает осложнений, имеет очень короткий восстановительный период и поэтому может проводиться в любом возрасте.
Кардиологические центры в Москве
Институт хирургии им. А. В. Вишневского — гордость отечественной медицины, располагает современными средствами лечения и диагностики, проводит научные исследования, разноплановую высокотехнологичную диагностику и уникальные кардиологические операции. ФГБУ «ННП Центр сердечно-сосудистой хирургии им. А. Н. Бакулева» осуществляет лечебную, научную и образовательную деятельность по программе «Сердечно-сосудистая хирургия».
Российский кардиологический научно-производственный комплекс проводит обследования и лечение заболеваний сердца на высокотехнологичном мировом уровне. В центре «КардиоДом» можно пройти полное кардиологическое обследование, получить качественное терапевтическое лечение в амбулаторных условиях. Кардиологические центры в Москве хорошо себя зарекомендовали, поэтому при возникновении необходимости в оперативном вмешательстве обращаться туда можно, не раздумывая.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 23 апреля 2020;
проверки требует 1 правка.
Синдром Вольфа-Паркинсона-Уайта (WPW-синдром) — врождённая аномалия строения сердца. Впервые описана в 1930 году Луисом Вольфом, Джоном Паркинсоном и Полом Дадли Уайтом, а в 1940 году термин «синдром Вольфа-Паркинсона-Уайта» был введён в употребление для обозначения случая наличия у пациента как асистолии, так и пароксизмов тахикардии[3].
Общие сведения[править | править код]
Синдром Вольфа-Паркинсона-Уайта — наиболее частый синдром преждевременного возбуждения желудочков (его наблюдают у 0,1 — 0,3 % населения в общей популяции [4][5]), возникающий при наличии дополнительного пучка Кента. Большинство людей при этом не имеют признаков заболевания сердца. У мужчин синдром обнаруживают чаще, чем у женщин.
Пучок Кента — аномальный пучок между левым/правым предсердиями и одним из желудочков.[источник не указан 2254 дня] Этот пучок играет важную роль в патогенезе синдрома WPW. Более быстрое распространение импульса через этот дополнительный проводящий путь приводит к:
- 1) укорочению интервала P — R (P — Q);
- 2) более раннему возбуждению части желудочков — возникает волна.
Биохимической подоплёкой синдрома является мутации в CBS домене γ2 субъединицы АМФ-активируемой протеинкиназы (AMPK, AMP-activated protein kinase). Консервативный (от прокариотов до человека ) CBS-домен (~ 60 аминокислот) является участком аллостерической регуляции со стороны AMP/ATP.[6]
Этиология[править | править код]
Несмотря на большой прогресс в изучении болезни, молекулярные и генетические основы, ответственные за синдром у большинства пациентов, остаются неизвестными. На март 2020 года известно лишь о нескольких генах, нарушения в которых приводит к синдрому Вольфа — Паркинсона — Уайта[7].
Клиническая картина[править | править код]
У части больных может не выявляться клинических проявлений. Основное проявление синдрома Вольфа — Паркинсона — Уайта — аритмии. Более чем в 50 % случаев возникают пароксизмальные тахиаритмии: наджелудочковые реципрокные, фибрилляция предсердий, трепетание предсердий. Довольно часто синдром возникает при заболеваниях сердца — аномалии Эбштайна, гипертрофической кардиомиопатии, пролапсе митрального клапана.
Диагностика[править | править код]
Синдром WPW может протекать скрыто (скрытый синдром обычно диагностируют с помощью электрофизиологического исследования). Это связано с неспособностью дополнительных проводящих путей проводить импульсы в антеградном направлении. На ЭКГ во время синусового ритма признаков преждевременного возбуждения желудочков нет. Скрытый синдром WPW проявляется тахиаритмией, его выявление возможно при электростимуляции желудочков.
Явный синдром имеет ряд типичных ЭКГ-признаков:
- Короткий интервал P — R (P — Q) — менее 0,12 с.
- Волна Δ. Её появление связано со «сливным» сокращением желудочков (возбуждение желудочков сначала через дополнительный проводящий путь, а затем через AB-соединение). При быстром проведении через AB-соединение волна Δ имеет больший размер. При наличии AB-блокады желудочковый комплекс полностью состоит из волны Δ, так как возбуждение на желудочки передается только через дополнительный путь.
- Расширение комплекса QRS более 0,1 с за счет волны Δ.
- Тахиаритмии: ортодромная и антидромная наджелудочковые тахикардии, фибрилляция и трепетание предсердий. Тахиаритмии возникают обычно после наджелудочковой экстрасистолы.
Иногда на ЭКГ фиксируется переходящий синдром WPW. Это говорит о том, что попеременно функционируют оба пути проведения импульса — нормальный (АВ-путь) и дополнительный (пучок Кента). В таком случае видны то нормальные комплексы, то деформированные.
Лечение[править | править код]
Профилактика и лечение пароксизмов тахиаритмии
- Для предупреждения приступов тахикардии при синдроме WPW можно использовать соталол, дизопирамид. Следует помнить, что ряд антиаритмических лекарственных средств может увеличивать рефрактерный период AB-соединения и улучшать проведение импульсов через дополнительные проводящие пути (блокаторы медленных кальциевых каналов, β-адреноблокаторы, сердечные гликозиды), в связи с чем их применение при синдроме WPW противопоказано.
- При возникновении на фоне синдрома фибрилляции предсердий необходимо срочно провести электрическую дефибрилляцию. В последующем рекомендуют провести деструкцию (радиочастотную катетерную аблацию) дополнительных проводящих путей.
Показания для хирургического лечения синдрома Вольфа-Паркинсона-Уайта
- Наличие частых приступов фибрилляции предсердий.
- Приступы тахиаритмии с гемодинамическими нарушениями (коллапс).
- Сохранение приступов тахиаритмии при проведении антиаритмической терапии.
- Ситуации, когда длительная лекарственная терапия нежелательна (молодой возраст, планируемая беременность).
Внутрисердечная радиочастотная абляция — самый эффективный (в 98 % случаев) радикальный способ лечения синдрома WPW. Однако несколько исследований говорят о том, что несмотря на применение этого способа лечения, риск фибрилляции предсердий остаётся высоким по сравнению с населением в целом[7].
Течение и прогноз[править | править код]
Достоверность этого раздела статьи поставлена под сомнение. Необходимо проверить точность фактов, изложенных в этом разделе. |
Синдром WPW может быть обнаружен в любом возрасте, даже у новорожденных. Любое способствующее заболевание сердца, протекающее с нарушением АВ-проводимости, может способствовать его проявлению. Постоянный синдром WPW, особенно с приступами аритмии, нарушает внутрисердечную гемодинамику, что ведет к расширению камер сердца и снижению сократительной способности миокарда.
Течение заболевания зависит от наличия, частоты и длительности существования тахиаритмий. Внезапная сердечная смерть при синдроме WPW наступает обычно вследствие фатальных аритмий (фибрилляция предсердий, трепетание предсердий, желудочковая тахикардия, фибрилляция желудочков).
Смертность[править | править код]
Внезапная сердечная смерть от синдрома Вольфа — Паркинсона — Уайта наступает примерно у 0.25 — 0.39 % больных ежегодно[7].
Примечания[править | править код]
Ссылки[править | править код]
- К 70-летию открытия синдрома Вольфа-Паркинсона-Уайта
Источник
